Как понять что ты покраснел
Как бороться с эритрофобией – боязнью покраснеть
В краску бросило!

Что бы это значило
Заливаться краской во время сильных эмоций нормально. Но есть люди, которые боятся таких состояний. Предчувствуют, что вот-вот опять покраснеют, паникуют и начинают краснеть еще больше, впадают в ступор и вот уже не могут вымолвить ни слова. Получается замкнутый круг. Это и есть эритрофобия, которая дословно расшифровывается как «боязнь покраснеть».
— Речь об индивидуальной реакции, которая по-разному проявляется у каждого человека, — говорит академик, заместитель директора по научной работе Института физиологии НАН Беларуси Владимир Кульчицкий. — И связана она в первую очередь с деятельностью мозга, теми отделами, которые отвечают за перераспределение кровотока в сосудах. Любое обращение к человеку или происходящее действие сопровождается обработкой полученной информации в мозге. И по смыслу, и эмоционально. В этот момент прежде всего гипоталамус посылает сигналы к разнообразным внутренним органам, в том числе к сердцу и сосудам. Мы краснеем, когда сосуды расширяются. На самом деле краснеет не только лицо, но и другие участки тела. Такое перераспределение кровотока, вероятнее всего, сформировалось у нас эволюционно, когда надо было выразить эмоциональное отношение к словам или совершаемому действию — позитивному или негативному.
Владимир Кульчицкий отмечает: такая реакция зависит и от настроения человека, и от его определенной тренированности. Можно ли представить ситуацию, чтобы Штирлиц на вопрос о том, на кого он работает, вдруг резко покраснел? А значит, в какой-то степени мы можем контролировать этот процесс.
Не надо стесняться
Многие, говоря о своей такой вот особенности, признают: смущаюсь практически всегда, даже из-за мимолетного взгляда случайного прохожего. Что уж говорить о ситуациях, когда приходится выступать на публике, вести важную беседу, смотреть в глаза начальнику… Некоторые могут зардеться и из-за чужой оплошности, и тогда человек думает, будто его покрасневшее лицо «кричит» о виновности или проступке. А порой, чтобы покраснеть, достаточно просто вспомнить о своей природной склонности. Но с этой особенностью можно научиться жить. И психологи единодушны: надо просто позволить себе краснеть без чувства стыда!
— Боязнь покраснеть проявляется в общественном месте, когда человек не один, — рассказывает психотерапевт Екатерина Аверкова. — Причем это состояние может развиться от самого страха, то есть без каких-либо серьезных предпосылок. Человек боится покраснеть и краснеет еще больше: от того, что это увидят другие, могут как-то оценить и интерпретировать. Тревожность нарастает, со временем ситуация способна усугубляться: люди впадают в ступор, когда к ним подходит собеседник, это может приводить к тревожным расстройствам, боязни посещения общественных мест, выступлений, депрессии.
Откуда же берется эритрофобия? Как любят говорить психотерапевты, все родом из детства.
— Скорее всего, ребенок даже не замечал, что покраснел, — говорит Екатерина Аверкова. — Мы ведь все краснеем, но не все придают этому столь большое значение. Но если ребенку кто-то об этом сказал, посмеялся и дал какую-либо социальную оценку, то в следующий раз он уже может бояться повторения ситуации. Реакция закрепляется, это будет сопровождаться чрезмерным чувством стыда, боязнью оказаться посмешищем, уязвленным или слабым.
Боремся с фобией
Даже если эритрофобия перешла во взрослый возраст, то с ней можно научиться справляться. Конечно, лучше всего проходить этот путь с врачом-психотерапевтом или психологом. Но есть некоторые приемы, которые помогут обуздать нахлынувшее волнение самостоятельно.
• Научитесь переключать внимание с лица на другие окружающие предметы. К примеру, представьте себе, какой на ощупь будет скатерть или фактура пиджака собеседника напротив, считайте каждый свой выдох или моргание глаз в обратном порядке — от 100 до 1. Освоить такой прием лучше всего дома, чтобы применить его в нужный момент.
• Возьмите лист бумаги и изложите для себя следующее. Опишите одним предложением свой страх или проблему, связанную с ним. Как давно у вас это? В чем вам мешает или в чем вас ограничивает этот страх (физически и эмоционально)? Что будет, если он останется с вами? А что, если вы избавитесь от страха (привычки) краснеть? В чем абсурдность этого страха? Как вы можете от него избавиться? Кто способен вам здесь помочь?
Как предупредить фобию с детства?
1 Если вы заметили, что ваш ребенок залился краской, не акцентируйте на этом внимания. «А почему ты покраснел?», «Ой, он у нас такой стеснительный» — это те, казалось бы, безобидные фразы, которые могут сформировать страх.
2 Подростковый возраст — самый уязвимый. У детей появляются свои компании, первые влюбленности, когда оценка сверстников становится особенно важной. И если в какой-либо неловкой ситуации, в момент волнения или смущения на это укажут, может поднять голову фобия.
3 Никогда не обсуждайте детей в их присутствии. Даже если вы собираетесь рассказать бабушке что-то хорошее, например, как сын недавно хорошо прочитал стишок на утреннике, спросите у него разрешения. Есть очень стеснительные дети, которые не хотят к себе лишнего внимания.
4 Если вы уже заметили у ребенка такую особенность или же сформировавшиеся страхи, то лишний раз не акцентируйте на этом внимание. Родителям достаточно знать, из-за чего ребенок чувствует себя неловко и краснеет, и чаще говорить ему о его положительных качествах.
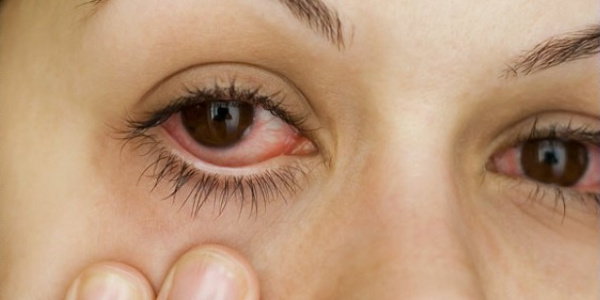
Воспалительные заболевания глаз
Воспалительные заболевания глаз развиваются вследствие специфической реакции организма на повреждение или внедрение чужеродного агента, и составляют основную часть всей офтальмологической патологии. При отсутствии лечения эти болезни могут приводить к серьезным осложнениям: помутнению роговицы, снижению зрения, распространению процесса на смежные ткани и органы.
Воспалительный процесс может возникать в любом отделе глазного яблока: роговице, конъюнктиве, склере, радужке, сосудистой оболочке. Чаще всего в практике врача-офтальмолога встречается патология переднего отдела глаза.
Конъюнктива – наружная оболочка, покрывающая глазное яблоко и веки, которая первой контактирует с вредными воздействиями окружающей среды. Поэтому конъюнктивит занимает 60% всех воспалительных заболеваний.
По течению выделяют острый и хронический вариант болезни. Основные симптомы заболеваний глаз в острой стадии: покраснение конъюнктивы, интенсивное слезотечение, ощущение «песка в глазах», непереносимость яркого света, боль и жжение. При хронической форме всегда развивается двустороннее воспаление.
Данное заболевание возникает при поражении роговицы (прозрачной оболочки переднего отдела глаза). Отличительная черта патологии – резкое уменьшение размеров глазной щели вплоть до полного смыкания век, возникающее из-за раздражения нервных рецепторов. Другие признаки: повышение чувствительности к свету, слезотечение, интенсивная боль, ощущение инородного тела. При длительном течении болезни наблюдается изъязвление роговицы.
Заболевание представляет собой острое воспаление сальной железы или волосяного фолликула века. Патология имеет характерную клиническую картину: сначала возникает припухлость и покраснение участка века, которое может сопровождаться зудом, жжением, ощущением инородного тела. Через несколько дней припухлость уплотняется, в ее центре появляется желтая точка, что свидетельствует о созревании гнойника. Затем происходит вскрытие ячменя с выделением гноя. При тяжелом течении болезни формируется обширный абсцесс с тенденцией к распространению на окружающие ткани.
Данное заболевание глаз характеризуется хроническим воспалением краев век различной этиологии. Местные симптомы патологии: гиперемия и отечность век, боль и жжение в глазном яблоке, снижение четкости зрения. Также могут наблюдаться выделения слизистого или гнойного характера, которые приводят к склеиванию век и невозможности открыть глаза. При чешуйчатом блефарите отмечается интенсивное мелкопластинчатое шелушение кожи века. При язвенном блефарите образуются поверхностные кожные дефекты, сопровождающиеся воспалением волосяных мешочков ресниц.
В зависимости от локализации поражения выделяют передний увеит (иридоциклит) и задний увеит (хориоретинит). При иридоциклите отмечается боль и жжение, интенсивное слезотечение, покраснение, снижение остроты зрения. Хориоретинит характеризуется скудной клинической симптоматикой. Заболевание протекает в хронической форме, первыми признаками являются тупые боли внутри глазного яблока, «туман» перед глазами, искажение формы окружающих предметов. Без лечения болезнь может заканчиваться полной потерей зрения.
Причины развития воспалительных заболеваний глаз
Клиницисты выделяют основные этиологические факторы заболеваний глаз:
Причины заболевания глаз
Менее распространенные причины заболеваний глаз: длительное ношение контактных линз, нарушения обмена веществ, авитаминоз А, эндокринные заболевания, атеросклеротические и другие поражения сосудов глазного яблока.
Методы лечения и профилактики воспалительных заболеваний глаз
Независимо от этиологического фактора, воспалительные процессы глаз требуют незамедлительного оказания квалифицированной медицинской помощи. Этиологическая терапия назначается в случае инфекционной природы болезни. Применяются глазные капли с антибактериальными или противовирусными препаратами, при тяжелом течении используют пероральное и внутривенное введение лекарств. Аллергическая патология требует назначения антигистаминных средств, мазей с кортикостероидами.
Широко применяется промывание глаз слабым раствором фурацилина, настоем аптечной ромашки. При поражении переднего отдела глаза используются методы физиотерапии: массаж век, лазерная терапия, магнитостимуляция, озонотерапия. При воспалении век могут проводится амбулаторные хирургические вмешательства по вскрытию гнойников.
Воспаление глаз можно предотвратить, соблюдая несложные рекомендации:
Методы лечения и профилактики воспаления глаз
При появлении любых неприятных ощущений глазном яблоке следует немедленно обратиться к офтальмологу. Ранняя диагностика и лечение заболевания позволяют избежать тяжелых осложнений.
Грипп и простуда
Осень и зима – период простудных заболеваний и распространения вирусных инфекций. Именно в это время уровень заболеваемости значительно повышается. Для некоторых людей отличить грипп от простуды достаточно сложно. Эти два заболевания хотя и схожи по симптоматике, течению и даже причине возникновения, лечение от гриппа и простуды может сильно отличаться. А неправильно назначенные препараты могут только усугубить ситуацию.
Как отличить грипп от простуды – разбираемся в этой статье.
Чем отличается грипп от простуды?
Начало заболевания. Признаки гриппа развиваются стремительно. И быстро прогрессирует в организме.
Источником гриппа являются больные люди в период инкубации или разгара заболевания. Передается заболевание воздушно–капельным путем при чихании, кашле, через рукопожатие, а также через грязную пищу (была недостаточно обработана термически). Проявлять себя инфекция начинает в период от 4 часов до 3 суток. В целом заболевание проходит через 5-7 дней.
Простуда – это заболевание организма, связанное с переохлаждением. Простуда развивается постепенно, по нарастающей, а болезненные симптомы появляются через день-два. Обычно она легко лечится. Но при запущенных формах может перейти в другие более тяжёлые заболевания.
Температура. При гриппе отмечается высокая температуры тела, которая может достигать 39-40 градусов. При простуде же обычно температура держится на стандартном показателе.
Слабость. Люди с простудой часто не придают значения таким симптомам, как кашель и насморк, думая, что «само пройдет» со временем. Простуду можно перенести на ногах, хоть и нежелательно.
А вот во время гриппа пациент сразу понимает, что заболел, зачастую у него не может быть сил даже встать с постели. Ломота во всем теле, сильная головная боль, температура – эти симптомы ни с чем другим не спутаешь.
Кашель и насморк. Во время гриппа эти симптомы появляются не сразу (только через 5 дней), а могут и вовсе не появиться. При простуде же отмечаются изнуряющий кашель, голь в горле при глотании и насморк.
Красные глаза, зуд и слезотечение. Картину гриппа дополняют красные глаза, сильная слабость, лихорадочное состояние, лопающиеся в носу сосуды. А при тяжелых формах возможны даже судороги, рвота, учащенное сердцебиение, нехватка воздуха.
При простуде глаза не краснеют и не слезятся, а если такое и случается, то это говорит скорее о бактериальной инфекции.
Почему нужно различать эти заболевания?
В группу людей с ослабленным иммунитетом входят пенсионеры и дети, люди с хроническими заболеваниями. А это значит, что их иммунная система более всего подвержена атаке болезнетворных микроорганизмов. Неправильно поставленный диагноз может привести к ухудшению работы всего организма и неправильному лечению.
Вследствие гриппа естественные функции иммунитета ослаблены, на фоне этого могут присоединиться и развиться другие инфекции. В основном это инфекции дыхательных путей: легкие поражаются стрептококковой или стафилококковой флорой. Это способствует развитию пневмонии, легочного кровотечения, отека.
Грипп у взрослых может осложниться развитием синусита, гайморита, перикардита и острой сердечно–сосудистой недостаточностью. Грипп у детей осложняется отитом, очаговой пневмонией, бронхитом.
Грипп и простуда в детском возрасте
мышечная слабость, озноб
боли в животе, тошнота
бред и судороги при очень высокой температуре тела выше 40℃
жидкий стул, отказ от грудного молока младенцем
Диагностика гриппа и простуды
При подозрении на появление заболевания, нужно обратиться за помощью к врачу. Для взрослых – терапевт, для детей – педиатр. Консультация проходит в несколько этапов.
Первичный осмотр. Врач задаст вам вопросы о состоянии здоровья, рассмотрит вашу историю болезни, направит на анализы и диагностику. После частной консультации врач терапевт назначает УЗИ внутренних органов, лабораторные исследования на выявление вирусов и инфекций.
Постановка диагноза. После сбора анамнеза, специалист выявит заболевание на основе полученных результатов. Расскажет о причинах вашего состояния, назначит лечение различными методами и препаратами или направит на госпитализацию.
При необходимости терапевт направит вас к узкопрофильному специалисту для дальнейшего обследования.
Что касается осмотра ребёнка у педиатра, на нем обязательно должны присутствовать родители. Это помогает врачу быстрее найти общий язык с пациентом. Первоначально врач педиатр слушает легкие, мерит температуру тела ребенка, осматривает горло на наличие воспаления.
Специалист выслушивает жалобы родителей по поводу здоровья ребенка. После этого необходимо пройти обследование на диагностику заболевания. Педиатр направит на анализ крови/мочи, также на дополнительные анализы при необходимости (соскоб, рентген, бронхоскопия). На повторной консультации специалист поставит диагноз, выпишет медикаментозное лечение или же направит к узкопрофильному специалисту.
Как проходит лечение гриппа и простуды?
Больничный режим
Первое, что назначит врач при таком заболевании – это постельный режим. Переносить болезнь на ногах крайне опасно и для вас, и для окружающих. Вирус гриппа очень заразен. Все, с кем вы вступите в контакт, также заболеют. Вы, в свою очередь, рискуете заполучить бактериальное осложнение гриппа.
Также необходимо придерживаться определенного режима питания: старайтесь пить как можно больше тёплого питья (травяные чаи, молоко с мёдом, ягодные морсы, воду), не употребляйте в пищу тяжелую жареную пищу. Если вы или ваш ребенок, страдающий от заболевания, не хочет есть, не нужно заставлять насильно. Снижение аппетита – обычные симптом заболевания.
Медикаментозная терапия
В первую очередь, назначаются противовирусные препараты от гриппа и простуды, которые угнетают жизнедеятельность и распространение вируса внутри человеческого организма. Такие медикаменты назначают при тяжелой или среднетяжелой степени развития заболевания. Препарат наиболее эффективен в первые дни болезни.
Жаропонижающие используются только при очень высокой температуре, чтобы помочь организму справиться с жаром и не допустить развития осложнений. Также эти препараты оказывают противовоспалительное действие.
Антибиотики при простуде принимаются только после назначения врача. Когда на фоне развития гриппа появляется острая бактериальная инфекция, с которой организм не справляется самостоятельно. Важно: если вы начали принимать антибиотики, курс нельзя прерывать.
Антигистаминные средства снимают неприятные последствия заболевания, такие как покраснение, зуд, слезотечение, отек носоглотки и носовые выделения.
Иммуностимуляторы позволяют укрепить защитные силы организма, помогают иммунной системе самостоятельно отражать атаки вирусов и бактерий.
Капли от насморка снимают отек слизистой, позволяют носу нормально дышать и препятствуют возникновению микробных осложнений. Однако, препарат не нужно принимать более 5 дней, потому что существует риск хронического отека слизистой.
Профилактика гриппа и простуды
Самый надежный способ профилактики гриппа – это вакцинация. Прививка от гриппа эффективна, но не дает долгосрочной защиты иммунитету, поэтому проводить вакцинацию нужно ежегодно. Постоянная вакцинация от гриппа повышает выработку антител к вирусу.
Вакцина не оказывает побочных действий, а усовершенствованный состав защищает от мутировавших штаммов вируса. Своевременно сделанная прививка позволяет не инфицироваться. Даже в случае заражения болезнь пройдет в легкой форме.
После прививки от гриппа может подняться температура до 37,5℃, появится ощущение озноба, потливость, общее ощущение слабости и плохой аппетит. В месте укола может наблюдаться покраснение, легкое набухание, зуд и болезненные ощущения. Это показатель того, что у вашего организма вырабатывается иммунитет к гриппу. После вакцинации категорически запрещается посещать баню/сауну, купаться в открытых водоемах, заниматься утомительными физическими нагрузками, принимать алкогольную продукцию.
Противопоказания к прививке от гриппа
не прошло минимум 6 месяцев от последней вакцинации;
заболевания органов дыхательной системы в острой или хронической форме;
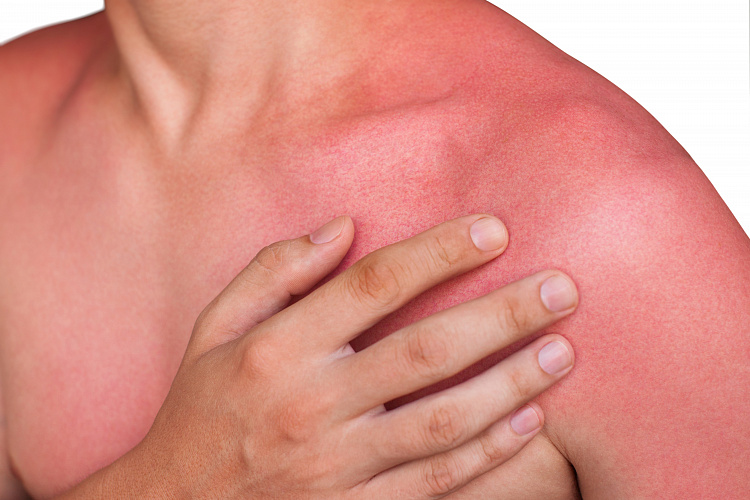
Покраснение кожи причины, способы диагностики и лечения
Покраснение кожи – распространенный симптом в дерматологии. Он возникает на фоне временных функциональных нарушений или серьезных заболеваний. В медицине красные пятна на кожном покрове называют эритемой. Такое явление сопровождается воспалением и расширением подкожных капилляров. Пройти лечение покраснения кожи, патологий и травм, которые его провоцируют, можно в клинике ЦМРТ.
Причины покраснения кожи
Покраснение может локализоваться в одном месте или проявиться множественными пятнами на различных участках кожного покрова. Их вызывают следующие причины:
Раздражение на коже и сыпь могут быть симптомами псориаза, мастита, рака молочной железы и дерматитов.
У детей покраснения появляются довольно часто, поскольку у них толщина кожи меньше, чем у взрослых. Они локализуются на ягодицах, вокруг анального отверстия и в области паха у новорожденных. Раздражение кожи появляется из-за повышенной влажности и трения в этих местах. Вылечить его можно детским кремом или присыпкой с подсушивающим действием.
Причиной покраснения кожи у ребенка может быть аллергический диатез. Тогда щеки у него становятся пунцовыми, появляется сыпь на шее и за ушами. Кормящей матери рекомендуется соблюдать специальную диету, исключив продукты-аллергены.
Если покраснела кожа на лице, шее и груди у мужчины, то причиной явления может быть прием алкоголя. Это обусловлено сосудорасширяющим действием этанола. При частом употреблении алкогольных напитков, на протяжении нескольких лет, раздражение кожных покров может иметь постоянный характер.
Покраснение кожи у женщин может сигнализировать о волнении или страхе. Такое явление характерно для эмоциональных личностей. Если женщине от 45 до 55 лет, то покраснение кожных покровов – один из первых симптомов климакса. Его вызывает гормональная перестройка организма. Краснеет лицо, шея, грудь, женщину беспокоит усиленное потоотделение, тахикардия и чувство жара. Длительность этого состояния от 2 до 5 лет.
Красное лицо
Иногда мои пациенты жалуются: «Всегда, когда я волнуюсь, начинаю краснеть. Когда долго смотрю в глаза другому, тоже начинаю краснеть. Когда смеюсь, то опять краснею. Что мне делать, как от этого избавиться? Это мешает мне жить». Доказано: внезапное покраснение кожи лица на сегодняшний день беспокоит каждого пятого человека. И оно имеет медицинское название— блашинг-синдром. Недуг связан с изменением тонуса сосудов, а именно с их расширением, в результате чего по сосудам кожи лица протекает больше крови, чем положено, что внешне проявляется покраснением. Диагностика блашинг-синдрома обычно не вызывает трудностей. Однако следует иметь в виду, что покраснение лица может быть следствием болезней внутренних органов, ЦНС. Эффективным методом лечения этого заболевания для 98% пациентов может стать симпатэктомия, которая заключается в рассечении симпатических нервов с помощью высокочастотного коагулирующего электрического тока. Она с успехом проводится и в нашей стране.
Что делать при временном покраснении кожи лица?
Можно ли предупредить покраснение лица?
Конечно, можно. Для этого нужно защищать кожу солнцезащитными средствами. А зимой помогут специальные зимние защитные кремы с высоким содержанием жиров.
Розацеа — это неинфекционное хроническое заболевание кожи лица, встречающееся преимущественно у людей зрелого возраста. Покраснения локализуются на крыльях носа, щеках, подбородке, реже на лбу.
Напечатано в журнале «ОК!» Скачать
8 Февраля 2011