Маммарный эпителий что такое
УЗИ Молочных желёз
Нормальная анатомия молочной железы женщины
Молочная железа состоит из стромы и паренхимы. Паренхиматозный компонент молочной железы представлен протоками а ацинусами молочных желез. Стромальный компонент является поддержкой молочной железы, т.е. ее соединительной тканью, которая связывает собственно паренхиму молочной железы с жировой тканью. Количество и распространенность структурных компонентов молочной железы строго индивидуально, зависит от возраста женщины и ее гормонального статуса.
Паренхиматозный компонент молочной железы состоит из 15-25 долей, которые имеют собственные протоки (млечные хода), впадающие в общее пространство под соском. Такое пространство называется «млечный синус». Каждый млечный проток последовательно разделяется на сегментарный, субсегментарный и терминальный. Терминальные протоки впадают в ацинус молочной железы.
Ткань молочной железы имеет три уровня. Первый, самый поверхностный, подкожный слой, состоит из жира, упорядоченного в дольки, ограниченного фиброзными перегородками связками Купера. Связки Купера соедияют поверхностный слой со средним. Средний слой собственно молочная железа, маммарный слой представлен паринхиматозным компонентом. Самый глубокий, ретромаммарный слой, производное жировых долек, спереди ограничен глубокой маммарной фасцией, позади грудной фасцией.
Особенности молочной железы, связанные с менструальным циклом
Грудь гормонально-чувствительный орган репродуктивный системы женщины. При нормальном овуляторном менструальном цикле изменения, происходящие в молочной железе, состоят в следующем. В первую, фолликулярную фазу цикла (7-14 дни) происходят минимальные структутрные изменения. Протоки желез переживают фазу пролиферации развития желез, альвеолы закрыты, клеточная строма плотная. В лютеиновую фазу цикла (16-20 дни) пролиферация желез заканчивается, происходит расширение желез, вызванное отеком и гиперемией альвеол. В норме при УЗИ молочной железы циклические изменения заметны слабо.
Особенности молочной железы, связанные с беременностью и кормлением грудью
При гормональных изменениях, связанных с беременностью и лактацией, происходит бурное развитие паренхимы, а именно протоков и ацинусов молочной железы. За счет этого грудь увеличивается в размерах, часто становится более чувствительной. Это сопровождается регрессом междольковой стромы, жировые дольки подкожной и ретромаммарной зоны уменьшаются. Только во время кормления грудью происходит полный цикл развития всех структур молочной железы, что имеет крайнюю важность в профилактике рака груди. Но в это время молочная железа особенно уязвима к внешним факторам. Поэтому, во время кормления грудью, особенно на этапах становления лактации, очень важно минимальное внешнее воздействие. Сцеживание должно по возможности проводиться самой кормящей мамой с помощью молокоотсоса. Расщеживание «чужими руками» с «крокодильими слезами» кормящей оказывает глубокую травматизацию груди, сводит на нет ценность грудного вскармливания в профилактике рака молочной железы, и даже наоборот, повышает риск развития рака груди в перспективе.
Особенности строения молочной железы в менопаузе
После прекращения циклических изменений в репродуктивной системе и при прогрессирующей гормональной депресси, паренхиматозный компонент молочной железы постепенно атрофируется, жировая ткань замещает железистую, грудь теряет свою эластичность и форму.
УЗИ молочных желез в норме
Ненормальная картина при УЗИ молочных желез наблюдается при наличии доброкачественных и злокачественных образований молочной железы.
Доброкачественные образования при УЗИ молочных желез
Доброкачественные образования молочной железы подразделются на кистозные и солидные.
Кисты молочночной железы бывают:
Часто кисты являются компонентом фиброзно-кистозной мастопатии (дисплазии) молочных желез. Фиброзно-кистозная мастопатия наиболее выявляемое состояние при УЗИ молочных желез у женщин репродуктивного возраста. Поводом для обращения на УЗИ молочных желез чаще всего является болевой синдром. При мастопатии характерным признаком УЗИ молочных желез является уплотнение соединительной ткани, умеренное расширение протоков молочных желез, наличие мелких кист. Эти проявления у каждой женщины абсолютно индивидуальны.
Солидные доброкачественные образования при УЗИ молочных желез:
Злокачественные образования молочных желез (рак молочной железы на УЗИ)
Когда делать УЗИ молочных желез
УЗИ молочных желез рекомендуется выполнять, придерживаясь определенных дней менструального цикла, если женщина не применяет гормональные контрацептивы и не находится в периоде менопаузы.
Дни цикла для УЗИ молочных желез с 8 по 14 являются наиболее предпочтительными. Если женщина уже не имеет менструаций, либо она применяет гормональную контрацепцию любого вида день цикла для проведения УЗИ молочных желез не имеет значения.
Симптомы, при которых необходимо провести УЗИ молочных желез:
Подготовка к УЗИ молочных желез
Специальнаяподготовка не требуется. Профилактический осмотр молочных желез проводят в первую фазу цикла. При обнаружении тревожных симптомов, перечисленных выше, УЗИ молочных желез проводится в ближайшее время.
УЗИ молочных желез рекомендуется делать всем без исключения женщинам 1 раз в год в качестве профилактического скрининга. Узи молочных желез абсолютно безопастный и информативный вид диагностики состояния молочной железы и исключения риска рака молочной железы. Возрастные рамки применения именно УЗИ молочной железы для исключения рака молочной железы перестали быть ограничены 35 годами женщины с появлением высокоразрешающей аппаратуры с эффектом эластографии и чувствительного дуплексного сканирования сосудов. Эластография позволяет проводить дифференциальную диагностику образований по их плотности и смещаемости у женщин любого возраста. В нашей клинике установлен современный ультразвуковой сканнер с эластографией, позволяющий провести УЗИ диагностику молочных желез максимально информативно и качественно.
ООО «Медицинский центр «Здоровье» © 2016 – 2021
Гинекологический мазок «на флору»: на что смотреть, и как понять
Большинству женщин мазок «на флору» знаком, как самый «простой» гинекологический анализ. Однако исследование куда «полезнее», чем может казаться. И всего несколько (а то и одно) отклонений способны подсветить значимые проблемы, еще до появления каких-либо симптомов. Так как же понять полученные результаты? Рассказываем по пунктам.
1. Эпителий
Как известно, любой живой объект в природе имеет ограниченный срок жизни, по истечении которого он погибает «от старости».
Эпителий в гинекологическом мазке – это и есть слущенные «старые» клетки слизистой оболочки влагалища, цервикального или уретры (в зависимости от оцениваемого локуса). Которые могут присутствовать в материале в умеренных количествах.
Превышение нормативных пределов («много» или «обильно») может указывать на:
Уменьшение или отсутствие эпителия в мазке – на атрофические изменения, недостаток эстрадиола или избыток андрогенов.
Кроме того, ввиду зависимости эпителия от уровня половых гормонов, его количество в материале может сильно меняться в зависимости от дня цикла, начиная с единичного «в поле зрения» в самом начале – до умеренного и даже большого количества ближе к овуляции и во время нее.
А появление в мазке так называемых «ключевых клеток» (эпителий, «облепленный» мелкими кокковыми бактериями) – является маркером бактериального вагиноза.
2. Лейкоциты
«Норма» лейкоцитов в мазке также сильно зависит от стадии цикла и уровня половых гормонов, а также исследуемого локуса.
Так, за «максимум» для:
Повышение показателя – очевидно, свидетельствует о воспалении, а полное отсутствие может иметь место в норме в самом начале цикла.
Слизь
Результат «отсутствует», «мало» или «умеренно» для этого показателя является нормой, что тоже связано с индивидуальными особенностями гормонального фона и циклом.
А вот «много» слизи в мазке – может свидетельствовать о том, что мазок взят в середине цикла, дисбиотических изменениях или избытке эстрогенов. Поэтому требует внимания специалиста или, как минимум, контроля в динамике.
Флора
Преобладающей флорой женских половых путей в норме у женщин репродуктивного возраста, как известно, являются лактобактерии (или палочки Дедерлейна). Количество которых может быть от умеренного до обильного, в том зависимости, в том числе, от фазы менструального цикла.
Патологические элементы
Присутствия мицелия грибов, трихомонад, диплококков (в том числе и возбудитель гонореи), лептотрикса, мобилункуса и прочих патогенных микроорганизмов в нормальном мазке не допускается, даже в минимальном количестве. А их выявление – серьезный повод незамедлительно обратиться за лечением.
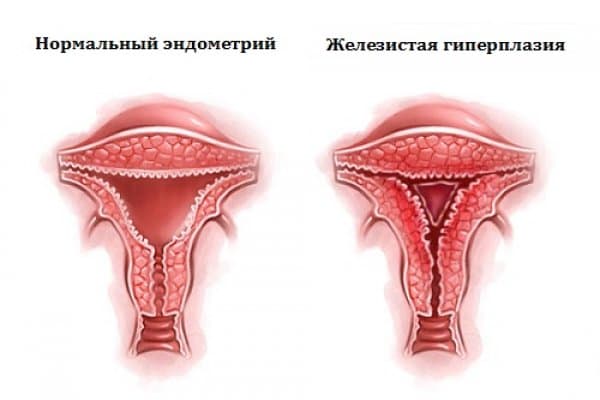
Гиперплазия эндометрия матки
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Эндометрий представляет собой нежную тонкую слизистую ткань, которая выстилает полость матки изнутри. Данная ткань каждый месяц быстро растет и утолщается под действием женских половых гормонов. В случае наступления беременности, эндометрий является «пуховой периной» на которую прикрепляется оплодотворенная яйцеклетка. При отсутствии беременности под действием гормонов эндометрий отторгается, выходит в виде менструальной крови.
Классификация гиперплазии эндометрия по локализации
Классификация гиперплазии эндометрия (по гистологической картине)
Причины гиперплазии эндометрия
В настоящее время основной причиной развития гиперплазии считается нарушение баланса женских половых гормонов, который чаще всего встречается в пубертатном периоде и перименопаузе.
Факторы риска развития гиперплазии эндометрия
Симптомы, которые встречаются при гиперплазии эндометрия
Основные из них при гиперплазии эндометрия могут быть:
Обследования, которые помогут выявить и поставить диагноз гиперплазии эндометрия
Лечение гиперплазии эндометрия
Практически в 100% случаев лечение гиперплазии эндометрия хирургическое.
Методами хирургического лечения гиперплазии эндометрия является гистероскопия и гистерорезектоскопия.
Данная операция проводится под общей анестезией. Продолжительность операции не превышает 30 минут, короткий период нахождения под общей анестезией позволяет врачам в тот же день отпустить пациентку домой.
Осложнения гиперплазии
При отсутствии должного и адекватного лечения гиперплазия эндометрия приводит к тяжелой анемии с значительным снижением уровня гемоглобина, появлению слабости, повышенной усталости, сонливости, что связано с большими потерями крови во время менструации. У молодых женщин гиперплазия эндометрия может быть причиной бесплодия и невынашивания беременности. Отдельные формы гиперплазии эндометрия (железистая и кистозная гиперплазии эндометрия) являются предраковым состоянием и в случае длительного наблюдения, при отсутствии лечения, могут переродиться в рак матки.
Профилактические мероприятия при данном заболевании необходимы для того, чтобы снизить риск развития рака эндометрия и предотвратить рецидив гиперплазии.
Гиперплазия эндометрия. Часто задаваемые вопросы
1. Что это такое? Доброкачественный процесс, который характеризуется чрезмерным разрастанием внутреннего слоя матки.
2. Из-за чего она возникает? Из-за постоянного воздействия полового гормона эстрогена на эндометрий, который вызывает его чрезмерное разрастание. Гиперэстрогения возникает из-за нарушения центральной регулиции менструального цикла, гормонопродуцирующих опухолей яичников, неправильного использования гормональных препаратов, дефицита прогестерона (гормон II фазы менструального цикла), обладающего антипролиферативным действием, так же в результате ановуляторных циклов.
3. Это распространенное заболевание? Частота встречаемости в структуре гинекологической заболеваемости 15-50%. По данным обращаемости пациенток частота встречаемости ГПЭ- 30%. В позднем репродуктивном возрасте и в перименопаузе встречается с частотой- 50%
4. Это заболевание очень опасно? Пристального внимания врачей заслуживают:
При отсутствии должного лечения гиперплазия эндометрия может приводить к серьезным маточным кровотечениям, со снижением гемоглобина крови и вытекающими отсюда последствиями.
5. Возможно ли забеременеть на фоне гиперплазии эндометрия? Ответ – нет. Гиперплазия эндометрия не возникает спонтанно, это следствие нарушений в репродуктивной системе женщины. Нарушение баланса между звеньями регуляции менструального цикла вызывает избыток эстрогенов в организме женщины, нехватку прогестерона, вследствие этого отсутствие овуляции (выхода яйцеклетки из фолликула для оплодотворения). Так же сам эндометрий структурно изменен, поэтому является неблагоприятным для имплантации (прикрепление плодного яйца к стенке матки).
7. Как диагностировать атипическую гиперплазию эндометрия? Большую информацию врач получает при опросе пациентки во время общения (возраст менархе или время наступления менопаузы, все особенности менструального цикла- его длительность, характер выделений и т.д.).
УЗ-исследование в зависимости от периода жизни женщины, а также фазы менструального цикла может дать информацию о состоянии эндометрия. По этим данным можно заподозрить проблему, однако подтвердить или опровергнуть атипию в клетках эндометрия нельзя. Только проведение гистероскопии с последующим гистологическим исследованием материала является золотым стандартом для диагностики этого состояния. Информативность метода более 90%.
8. Обязательно ли проводить выскабливание эндометрия при гиперплазии? Раздельное выскабливание цервикального канала и полости матки несет за собой лечебный и диагностический характер. Механическое удаление измененной патогенной ткани из полости матки предотвращает маточное кровотечение, что составляет лечебный эффект. Полученный соскоб отправляется на гистологическое исследование, после которого будет дано заключение о характере ткани, наличии или отсутствии признаков злокачественного поражения.
9. Возможен ли рецидив гиперплазии эндометрия? Да, возможен. Так как причиной гиперплазии эндометрия является нарушение гормонального баланса в организме женщины, то требуется обследование её гормонального фона. Для профилактики рецидива необходимо соответствующее лечение и исключение факторов риска.
Цитологическая диагностика заболеваний шейки матки
Цитологическое исследование мазков из шейки матки позволяет оценить состояние слизистой оболочки, наличие или отсутствие признаков патологических процессов (реактивных, предопухолевых, опухолей). При выявлении другими лабораторными методами инфекционного агента (вирус папилломы человека, бактериальные и паразитарные инфекции), цитологический метод позволяет оценить реакцию организма на инфекционный агент, наличие или отсутствие признаков повреждения, пролиферации, метаплазии или трансформации эпителия. Возможно также при исследовании мазка определить причину изменений эпителия (наличие воспаления с ориентировочным или уверенным определением патогенной микробиоты (микрофлоры), патологических процессов, связанных с гормональным, лекарственным, механическим, лучевым воздействием на организм женщины и шейку матки, состояний, чреватых опасностью возникновения дисплазии и рака шейки матки, а при их развитии установить правильный диагноз. В связи с этим цитологическое исследование применяют как при скрининге (мазки с визуально нормальной шейки матки), так и при наличии видимых при гинекологическом осмотре изменений слизистой оболочки.
Получение материала
Рак шейки матки чаще всего развивается в зоне трансформации, ему предшествуют фоновые процессы и внутриэпителиальные поражения (дисплазия эпителия), которые могут располагаться на небольших участках, поэтому важно, чтобы материал был получен со всей поверхности шейки матки, особенно из зоны стыка плоского и цилиндрического эпителия. Число измененных клеток в мазке бывает различным, и если их мало, то увеличивается вероятность, что патологические изменения могут быть пропущены при просмотре препарата. Для эффективного цитологического исследования необходимо учитывать:
Материал из шейки матки должен брать врач-гинеколог или (при скрининге, профилактическом осмотре) хорошо обученная медицинская сестра (акушерка).
Важно, чтобы в мазок попадал материал из зоны трансформации, так как около 90% опухолей исходит из зоны стыка плоского и цилиндрического эпителия и зоны трансформации и только 10% из цилиндрического эпителия цервикального канала.
С диагностической целью материал получают раздельно из эктоцервикса (влагалищной порции шейки матки) и эндоцервикса (цервикального канала) с помощью шпателя и специальной щетки (типа Cytobrush). При проведении профилактического осмотра используют Cervex-Brush, различные модификации шпателя Эйра и другие приспособления для получения материала одновременно из влагалищной части шейки матки, зоны стыка (трансформации) и цервикального канала.
Перед получением материала шейку матки обнажают в “зеркалах”, дополнительных манипуляций не проводят (шейку не смазывают, слизь не удаляют; если слизи много – ее аккуратно снимают ватным тампоном, не надавливая на шейку матки.). Щетку (шпатель Эйра) вводят в наружный зев шейки матки, осторожно направляя центральную часть приспособления по оси цервикального канала. Далее ее наконечник поворачивают на 360° (по часовой стрелке), достигая тем самым получения достаточного числа клеток из эктоцервикса и из зоны трансформации. Введение инструмента выполняют очень бережно, стараясь не повредить шейку матки. Затем щетку (шпатель) выводят из канала.
Приготовление препаратов
Перенос образца на предметное стекло (традиционный мазок) должен происходить быстро, без подсушивания и потери прилипших к инструменту слизи и клеток. Обязательно перенести на стекло материал с обеих сторон шпателя или щетки.
Если предполагается приготовление тонкослойного препарата с помощью метода жидкостной цитологии, головку щетки отсоединяют от ручки и помещают в контейнер со стабилизирующим раствором.
Фиксация мазков выполняется в зависимости от предполагаемого метода окрашивания.
Окрашивание по Папаниколау и гематоксилин-эозином наиболее информативны в оценке изменений эпителия шейки матки; любая модификация метода Романовского несколько уступает этим методам, однако при наличии опыта позволяет правильно оценить и характер патологических процессов в эпителии и микрофлору.
Клеточный состав мазков представлен слущенными клетками, находящимися на поверхности эпителиального пласта. При адекватном получении материала с поверхности слизистой оболочки шейки матки и из цервикального канала в мазок попадают клетки влагалищной порции шейки матки (многослойный плоский неороговевающий эпителий), зоны стыка или трансформации (цилиндрический и, при наличии плоскоклеточной метаплазии, метаплазированный эпителий) и клетки цервикального канала (цилиндрический эпителий). Условно клетки многослойного плоского неороговевающего эпителия принято делить на четыре типа: поверхностные, промежуточные, парабазальные, базальные. Чем лучше выражена способность эпителия к созреванию, тем более зрелые клетки попадают в мазок. При атрофических изменениях на поверхности эпителиального пласта расположены менее зрелые клетки.
Интерпретация результатов цитологического исследования
Наиболее распространенная в настоящее время – классификация Bethesda (The Bethesda System), разработанная в США в 1988 г, в которую вносили несколько изменений. Классификация создана для более эффективной передачи информации из лаборатории врачам клинических специальностей и обеспечения стандартизации лечения диагностированных нарушений, а также последующего наблюдения за больными.
В классификации Bethesda выделяют плоскоклеточные интраэпителиальные поражения низкой и высокой степени (squamous intraepithelial lesions of low grade and high grade – LSIL и HSIL) и инвазивный рак. Плоскоклеточные интраэпителиальные поражения низкой степени включают изменения, связанные с папилломавирусной инфекцией и слабой дисплазией (CIN I), высокой степени – умеренную дисплазию (CIN II), тяжелую дисплазию (CIN III) и внутриэпителиальный рак (cr in situ). В этой классификации имеются также указания на специфические инфекционные агенты, вызывающие заболевания, передавае мые половым путем.
Для обозначения клеточных изменений, которые трудно дифференцировать между реактивными состояниями и дисплазией предложен термин ASCUS – atypical squamous cells of undetermined significance (клетки плоского эпителия с атипией неясного значения). Для клинициста этот термин мало информативен, однако он нацеливает врача на то, что данная пациентка нуждается в обследовании и/или в динамическом наблюдении. В классификацию Bethesda в настоящее время введен также термин NILM – no intraepithelial lesion or malignancy, объединяющий норму, доброкачественные изменения, реактивные изменения.
Так как данные классификации используются в практике врача-цитолога, ниже приведены параллели между классификацией Bethesda и классификацией, распространенной в России (Табл. 22). Цитологическое стандартизованное заключениепо материалу из шейки матки (форма № 446/у), утверждено приказом Минздрава России от 24.04.2003 № 174.
Причины получения неполноценного материала различны, поэтому цитолог перечисляет типы клеток, обнаруженные в мазках и по возможности указывает причину, по которой материал признан неполноценным.
Атипическая гиперплазия эндометрия
При атипической гиперплазии внутренний слой матки — эндометрий —разрастается, что ведет к увеличению его толщины и объема. При этом морфология клеток изменяется, появляются атипичные — клетки, изменившие свои свойства. Вид и особенности таких клеток становятся нехарактерными тем, из которых они появились. Заболевание может развиваться у женщин любой возрастной категории, но вероятность ее появления выше в постменопаузе.
Это гинекологическое заболевание относится к предраковым состояниям, если адекватное лечение отсутствует, то болезнь в 40% переходит в злокачественную форму. Появление эндометрия с атипической железистой гиперплазией может означать начало преобразования в аденокарциному — злокачественное заболевание. Появление атипичных клеток в функциональном слое слизистой характерно для начального этапа атипической гиперплазии эндометрия матки, их обнаружение в базальном слое и строме — признак начинающегося рака эндометрия.
Как появляется заболевание
Развитие заболевания тесно связано с уровнем гормонов в организме. У здоровой женщины функциональный слой эндометрия увеличивается в 1-й половине цикла. Когда зачатия не наступает, происходит его отторжение, затем он естественным путем удаляется из матки. При гормональных отклонениях этот процесс нарушен, происходит активное деление клеток, однако своевременного отторжения и выведения частиц эндометрия нет. Наблюдается его утолщение и разрастание. Патологические очаги могут появляться на отдельных участках или же избыточное разрастание будет равномерным. Когда все же происходит отторжение эндометрия, появляется обильное кровотечение.
Гиперплазия — прогрессирующее заболевание, со временем свойства эндометрия изменяются, что способствует появлению нехарактерных клеток, развивается атипическая гиперплазия эндометрия. Однако существуют факторы, увеличивающие вероятность появления заболевания:
К группе риска относятся женщины с лишним весом. Сахарный диабет, гипертония также увеличивают риск развития заболевания.
Симптомы
Основным признаком атипической гиперплазии эндометрия является кровотечение. Более продолжительные, чем менструация, нередко продолжающиеся около 3-х недель, кровотечения могут быть цикличными (чаще у женщин репродуктивного возраста) или ацикличными. Не отделившиеся частицы эндометрия могут стать причиной межменструальных выделений. Нередко кровотечения возникают после задержки; после незначительной — выделения носят умеренный характер, после длительной — они становятся обильными. У четверти пациенток возникают ановуляторные кровотечения — нерегулярные, большей продолжительности и кровопотери.
Отсутствие лечения приводит к осложнениям. В результате длительных и обильных кровотечений развивается анемия. К наиболее тяжелым последствиям атипической гиперплазии эндометрия относится переход болезни в рак.
Однако заболевание не всегда сопровождается характерными признаками, при бессимптомном течении женщина может долго и безуспешно пытаться забеременеть. Гиперплазия эндометрия в таком случае впервые диагностируется, когда женщина обращается к врачу по поводу бесплодия.
Диагностика
Чтобы своевременно обнаружить болезнь даже при бессимптомном течении, важно регулярно проходить гинекологическое обследование даже при отсутствии каких-либо жалоб. В настоящее время существуют различные методики, позволяющие безошибочно диагностировать заболевание даже на ранней стадии. Сюда входят:
Для уточнения диагноза также может быть рекомендовано проведение МРТ, назначено обследование у эндокринолога, что важно для пациенток, входящих в группу риска. Комплексное обследование позволяет обнаружить не только атипическую гиперплазию эндометрия, но и диагностировать другие заболевания: как половой сферы (миому, кисты яичников и т.п.), так и другие отклонения (сахарный диабет, гипертонию и др.).
Лечение
Выбор тактики лечения при атипической гиперплазии эндометрия зависит от возраста пациентки, тяжести состояния, наличия сопутствующих заболеваний, осложнений, а также желания женщины сохранить функцию репродукции. Лечение может быть консервативным или хирургическим.
При консервативной терапии назначаются гормональные препараты, направленные на подавление разрастания эндометрия, нормализацию цикла, восстановление гормонального баланса. При наличии кровотечений показано выскабливание эндометрия во время гистероскопии.
Хирургическое лечение — какие существуют варианты
Операция при атипической гиперплазии эндометрия назначается, если:
Не так давно единственным методом лечения было удаление матки. Я выполняю радикальную операцию в том случае, если патоморфологически подтвержден рак эндометрия, в остальных ситуациях возможно проведение органосохраняющего вмешательства.
Одним из эффективных методов является гистерорезектоскопия, рекомендованная женщинам репродуктивного возраста или в пременопаузальном периоде. Процедура относится к малотравматичным и выполняется с использованием эндоскопического оборудования, оснащенного видеокамерой. Возможность визуализации позволяет проводить манипуляции максимально бережно и с высокой точностью, без риска развития осложнений. Длительность процедуры — около получаса, период восстановления занимает не более 14 дней.
Однако для проведения гистерорезектоскопии, как и при любом хирургическом вмешательстве, имеются противопоказания:
При лечении гиперплазии неплохо зарекомендовала себя малоинвазивная процедура — абляция — трансцервикальная деструкция эндометрия. Во время ее проведения можно удалить базальный и функциональный слой эндометрия, а также часть миометрия на глубину 3-5 мм. Абляция может быть проведена с помощью лазерной или электрохирургической методики, но в любом случае процедура выполняется с использованием гистероскопического оборудования, поэтому является безопасной и эффективной.
При наступлении менопаузы женщине рекомендована гистерэктомия — удаление матки. Если патологические изменения в яичниках отсутствуют, то операция проводится без удаления придатков. В случае, если имеется аденомиоз или подтвержден злокачественный процесс в матке, то гистерэктомия проводится с удалением придатков. Органуносящая операция также показана пациенткам в постменопаузе при рецидиве после гормонального лечения.
Мною проведено более 4000 гинекологических операций, в том числе по поводу гиперплазии эндометрия. К каждой пациентке я подбираю тактику лечения, учитывая целый ряд деталей: возраст и наличие других болезней, желание сохранить матку как орган и проведенное ранее лечение. Если существует возможность, я всегда стремлюсь провести малотравматичную органосохраняющую операцию, после которой женщина сможет быстро вернуться к привычному образу жизни. После такой операции восстановление занимает не более двух недель, а госпитализация не превышает трех дней.
Сегодня возможность сохранить матку имеется даже у пациенток с сопутствующими гинекологическими заболеваниями (например, с миомой, кистами, полипами). Однако проведение органосохраняющей операции окажется невозможным, если процесс перейдет в злокачественный. Чтобы избежать подобного, следует регулярно проходить осмотры. В нашей клинике даже полное обследование займет минимум времени.