Маркеры вуи по узи при беременности что это
Маркеры вуи по узи при беременности что это
В настоящее время к самым достоверным методам диагностики относятся, главным образом, ранний амниоцентез, кордоцентез, биопсия тканей плода. Однако, эти методы являются инвазивными и могут повлечь за собой угрозу прерывания беременности и последующий выкидыш, достаточно дорогостоящими и выполняются только в специализированных клиниках.
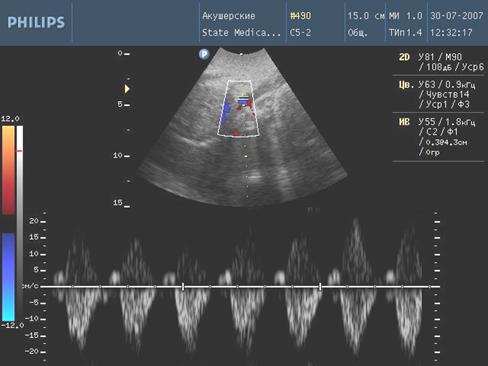
Не менее достоверным, но более безопасным и доступным не только в стационарах, но и в поликлиниках является метод ультразвукового сканирования беременных с допплерометрической оценкой состояния плода. В случае внутриутробного инфицирования плода важно четко определить ультразвуковые критерии, указывающие на развитие этой патологии.
Одной из главных задач нашей работы явилось изучение данных ультразвукового исследования у женщин, течение беременности которых осложнилось внутриутробным инфицированием плода, для уточнения критериев диагностики ВУИ плода.
У 60 женщин из групп риска по возникновению ВУИ плода, наряду с общепринятым клиниколабораторным обследованием было проведено ультразвуковое исследование.
Первую группу наблюдения составили 30 женщин, у которых родились здоровые дети, во вторую группу (основную) были включены 30 женщин, у которых родились дети с клиническими признаками внутриутробной инфекции. Клиническое обследование женщин включало изучение общего и акушерского статуса.
УЗИ с допплерометрией, проведенное 32-33 и в 38-39 недель, позволило обнаружить качественное и количественное изменения амниотической жидкости, изменение структуры внутренних органов плода, состояние плаценты, а также скорость фетоплацентарного и маточноплацентарного кровотока.
По данным ультразвукового сканирования у женщин с осложненным ВУИ течение беременности, были отмечены увеличение толщины и нарушение созревания плаценты, увеличение размеров живота плода за счет гепатои спленомегалии. В группе сравнеия вышеуказанные признаки отсутствовали. Очевидно, что наличие подобных изменений в ультразвуковой картине плода позволяет заподозрить наличие внутриутробной инфекции и раньше начать соответствующую терапию.
Внутриутробные инфекции у новорождённых: диагностика, лечение, профилактика.
Почему и откуда берутся внутриутробные инфекции (ВУИ), в чём опасность внутриутробных инфекций у новорождённых, как их выявить и как с ними бороться, как защитить будущего ребёнка от заражения внутриутробно и во время родов (в интранатальный период)? Это вопросы, которые чаще всего беспокоят женщин, планирующих стать мамами, а также в период вынашивания ребёнка. Постараюсь в доступной форме ответить на эти и другие вопросы, волнующие будущих мамочек.
Какие инфекционные заболевания при беременности могут повлиять на развитие ребёнка?
Внутриутробные инфекции представляют собой группу заболеваний эмбриона, плода и новорожденного, которые развиваются в результате заражения в дородовом периоде или в родах, т. е. в анте-или интранатальный период. Инфицирование матери в период беременности нередко приводит к выкидышам и врождённым порокам развития у новорождённого. Возбудителями внутриутробных инфекционных заболеваний могут быть вирусы, бактерии, а иногда и паразиты, вызывающие явные либо скрытые инфекции у матери. Поэтому ещё на этапе планирования беременности врачу и будущей матери нужно обратить внимание на:
Что покажет УЗИ плода?
Ультразвуковое исследование (УЗИ) плода в период его вынашивания помогает специалисту своевременно обнаружить наличие различных патологий в развитии будущего ребёнка. Это, к примеру, маловодие или многоводие, большой живот, увеличенные какие-то внутренние органы, например, печень, селезёнка. В ходе ультразвуковой диагностики также могут быть обнаружены отложения кальцинатов в кишечнике, в печени, в головном мозге. В нашем медицинском лечебно-диагностическом центре «Целитель» в Махачкале опытные специалисты ультразвуковой диагностики проведут качественное исследование, которое позволит подтвердить или исключить патологию с высокой достоверностью.
Обнаруженные в ходе исследования ультразвуковые маркеры внутриутробной инфекции являются реальным подспорьем в оценке состояния плода и прогнозирования дальнейшей тактики ведения беременности. Если возможно, то врачи примут на ранних этапах меры для устранения обнаруженных отклонений. Если же это состояние, которое не совместимо с жизнью, то принимается решение о том, что лучше прервать беременность.
Клинические проявления внутриутробной инфекции?
При наличии внутриутробной инфекции околоплодные воды, которые отходят при рождении младенца, мутного цвета, имеют неприятный запах. Могут быть при этом даже загрязнены меконием (первые выделения из кишечного тракта), что указывает на угрожающее состояние заражения плода. На это врачам обязательно нужно обращать внимание. После этого опытные детские врачи осматривают плаценту, её полнокровие, есть ли какие-то кровоизлияния.
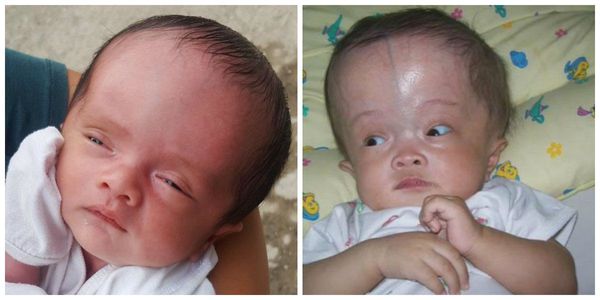
А что касается самого ребёнка, то в первую очередь нужно посмотреть на сроки, на вес. Обратить внимание на цвет кожи. Имеет ли место затяжная, длительная желтушность кожных покровов или, наоборот, бледность кожи, которая может указывать на анемию. Могут быть какие-то кожные высыпания, характерные для пиодермии, стрептодермии. У малыша может быть врождённая пневмония, врождённый миокардит, врождённые менингиты и энцефалиты. Исследуются печень, селезёнка на предмет увеличения этих органов. Также проводится анализ крови, где тоже можно увидеть изменения клинической картины.
Если мы видим соответствующие факторы риска, к примеру, 2 или 3 признака из тех, что перечислены выше, то этот ребёнок уже должен попасть в «группу риска» по внутриутробным инфекциям и его надо тщательным образом обследовать.
Чем опасны внутриутробные инфекции?
Существуют, так называемые, персистирующие инфекции, т. е. хронические, длительно текущие. Но они не всегда передаются от матери ребёнку. Поэтому не нужно особо беспокоиться, что вот, если у мамы есть инфекционная болезнь, то она на 100% передастся плоду. Частота передачи инфекции ребёнку в данном случае не такая высокая, как в случае первичного внутриутробного инфицирования.
Наибольшую угрозу для будущего ребёнка представляет мать, впервые заболевшая во время беременности, особенно в первом его триместре. Вот этот период наиболее опасен. Поэтому хочется призвать всех женщин – прежде, чем планировать рождение ребёнка, сдайте анализы на наличие антител к таким инфекциям со сходными эпидемиологическими признаками, как:
Почему? Потому что это группа инфекционно-воспалительных заболеваний, которую у будущей матери можно предотвратить, если она за 3 месяца до зачатия сделает вовремя вакцину.
Помимо этого, есть также ранние исходы инфекций. Это: миокардиты, пневмония, гипотрофия, анемия. Есть поздние, когда внутриутробная инфекция может проявиться позже. Бывает, что проходит 5-6 лет, и у малыша в этом возрасте может обнаружиться:
Об этом тоже нужно помнить и не забывать.
Диагностика и лечение внутриутробных инфекций?
В первую очередь опытный доктор в целях выявления у женщины инфекций, опасных для ребёнка, назначит общий анализ крови и общий анализ мочи. Также обязательно надо будет сделать УЗИ щитовидной железы и проверить гормональный статус женщины.
Общий принцип лечения внутриутробных инфекционных заболеваний в настоящее время включает в себя противовирусный, антибактериальный курс, проведение симптоматической и патогенетической терапии новорожденных. Если возникнут какие-то проблемы у вас или вашего ребёнка, лечащий врач должен будет подобрать индивидуальную схему лечения, наиболее эффективную в данном конкретном случае.
Профилактика ВУИ
Очень важно для женщины, планирующей беременность предпринять все возможные меры для исключения возможности врождённых инфекций у новорождённого. Прежде всего нужно встать на учёт у гинеколога в срок до 12 недель. Необходимо прислушаться к рекомендациям специалистов и провести полное обследование состояния здоровья будущей матери, включая сдачу следующих анализов:
Нужно также провести лечение имеющихся хронических очагов инфекции (кариес, тонзиллит, мочеполовые инфекционные заболевания) и не забывать о плановой вакцинации – прививках от кори, краснухи, гриппа.
Помимо этого, чтобы исключить заражения инфекциями, передающимися половым путём, желательно обследоваться и половому партнёру, ну и конечно же не допускать случайных сексуальных связей.
«Желаю вам родить живого, здорового, ребёнка. Чтобы он дальше по жизни только радовал вас своими успехами сначала в учёбе, а потом и дальше по работе. А для этого мы должны быть, во-первых, готовы и, во-вторых, мы должны полностью обследоваться. Т. е. женщина, решившая стать матерью, априори должна быть здорова.»
Улуханова Лала Уджаговна, доктор медицинских наук, профессор, врач-педиатр, гастроэнтеролог, инфекционист, нефролог, пульмонолог в Махачкале, специалист высшей квалификационной категории.
Маркеры вуи по узи при беременности что это
Одной из важнейших проблем современной перинатологии является прогрессирующий рост инфекционной патологии у плода и новорожденного. В структуре заболеваемости новорожденных внутриутробные инфекции (ВУИ) занимают второе место после гипоксии и асфиксии в родах [4].
В структуре перинатальной смертности удельный вес ВУИ достигает 65,6% [11]. В настоящее время насчитывается более 2500 возбудителей, способных вызывать внутриутробное инфицирование плода, при этом количество их постоянно пополняется [14]. Чаще диагностируется смешанное инфицирование вирусно-бактериальной, вирусно-вирусной природы и их различные ассоциации с трихомонадами и дрожжевыми грибами рода Candida [12].
Возбудители этих инфекций обладают прямым и непрямым действием на фето-плацентарную систему. Дегтярев Д.Н. и соав. (1998) утверждают, что чем меньше гестационный возраст плода, тем более выражена альтерация тканей. В результате этого основным клиническим проявлением инфекции плода, возникающих на ранних сроках беременности являются пороки развития [2]. По мере увеличения сроков беременности в клинической картине инфекционного заболевания плода начинают преобладать симптомы классического системного воспаления, обусловленные выраженной пролиферацией и экссудацией, что проявляется в виде гепатита, пневмонии менингита, энтероколита и других заболеваний [6].
Непрямое воздействие возбудителей на фето-плацентарную систему приводит к таким осложнениям беременности как угроза прерывания, внутриутробная гипоксия плода, ЗВУР, метаболические нарушения без специфических клинически признаков ВУИ 8.
Учитывая неспецифичность клинических проявлений ВУИ во время беременности, диагностика ее затруднена и возможна лишь в результате сочетания клинических и лабораторно-инструментальных методов исследования [5]. Метод ультразвуковой диагностики является доступным, высоко информативным, не инвазивным и позволяет провести эхографическую оценку структурной патологии плода, плаценты, амниона, а также определить степень гемодинамических нарушений фето-плацентарного комплекса у беременных с высоким инфекционным индексом [3,12].
Материалы и методы
Под наблюдением находились 123 беременных женщины, которым проводились все необходимые клинико-лабораторные обследования, а также ультразвуковое исследование в сроке 30-36 недель гестации. В зависимости от выраженности ВУИ и степени тяжести состояния все новорожденные разделены на 4 клинические группы.
Таблица 1.
Комплексное ультразвуковое исследование фетоплацентарной системы включало в себя: определение биофизического профиля плода, допплерометрическое исследование, оценку параметров кардиотокографии, что осуществлялось на аппарате «LOGIQ 5 EXPERT» по общепринятой методике. Биофизический профиль плода оценивали по шкале А.М. Vintzeleos et al.,1983, включающей следующие параметры: дыхательное движение, двигательную активность, тонус плода, объем околоплодных вод, структуру плаценты, нестрессовый тест.
Фетометрия позволила установить соответствие размеров плода гестационному сроку, диагностировать задержку внутриутробного развития.
Таблица 2. Заболеваемость беременных урогенитальными инфекциями
Диагностическими критериями нарушения маточно-плацентарного и плодово-плацентарного кровотока при доношенной беременности считали следующие числовые значения СДО: в артерии пуповины 3,0 и выше, а также нулевые и отрицательные значения диастолического кровотока; в маточных артериях 2,4 и выше; в аорте плода 8,0 и выше; для средней мозговой артерии менее 4 и более 7 у.е. [10].
Для оценки степени нарушений маточно-плацентарно-плодовой гемодинамики пользовались шкалой А.Н. Стрижакова (1991).
Результаты исследований
На основании ранее проведенных исследований [1] выделяют 3 группы эхографических маркеров внутриутробного инфицирования: 1) маркеры внутри-утробного инфицирования плаценты (плацентит); 2) маркеры внутриутробного инфицирования околоплодных вод (амнионит); 3) маркеры внутриутробного
инфицирования плода (инфекционные фетопатии).
Рис. 1. Формирование псевдокист
Рис. 2. Эхографический маркер внутриутробного инфицирования околоплодных вод (свободно расположенный амниотический тяж)
При ультразвуковом исследовании у плодов с инфекционными фетопатиями обнаружены следующие эхографические особенности. Расширение чашечно-лоханочной системы выявлено у 4 (14,3%) плодов 4-ой группы и у 2 (8%) плодов третьей группы (рис. 3), вентрикуломегалия у 4-х (14,3%) плодов 4 группы и у 2 (8%) плодов 3 группы (рис. 4), гепатомегалии у 5 (17,8%) плодов 4 группы и у 2 (8%) плодов в 3 группе. Кардиомегалия с гидроперикардом зарегистрированы у 2-х (7,1%) плодов 4 группы. Отмечено появление линейных гиперэхогенных включений в перивентрикулярных зонах головного мозга плода в 4 (14,3%) случаях в 4 клинической группе, в 2 (8%) случаях в 3 клинической группе и в 1 (3,3%) случае во 2 группе. Кисты в сосудистых сплетениях головного мозга плода обнаружены в 2 (7,1%) случаях в 4 группе, в 1 (4%) случае в 3 группе и в 1 (3,3%) случае во 2 группе. Патологическое расширение петель толстого кишечника зарегистрировано у 2 (7,1%) плодов 4 группы и у 1 (4%) плода в 3 группе. Асцит выявлен у 1 (3,6%) плода 4 группы. Таким образом, наибольшее число инфекционных фетопатий было выявлено у беременных 4 клинической группы.
Рис. 3. Эхографический маркер внутриутробного инфицирования плода (правосторонняя пиелоэктазия)
Рис. 4. Вентрикуломегалия
Исследования биофизической активности плода выявили следующие результаты. При оценке дыхательной активности плода в 1 клинической группе максимальная продолжительность одного эпизода дыхательных движений более 60 секунд определена у 35 (87,5%) плодов. У 5 (12,5%) отмечалось снижение дыхательной активности, из них у 4 (10%) продолжительность составила от 30 до 60 сек. и у 1 (2,5%) отмечалось резкое снижение данного параметра. В этой группе адекватная двигательная активность сохранялась у 38 (95%) плодов, небольшое снижение двигательной активности зарегистрировано у 2 (5%) плодов. Тонус у плодов был удовлетворительным в 100% случаев.
Во 2 клинической группе снижение дыхательной активности наблюдалось у 14 (46,6%) плодов, из них у 2 (6,6%) она не регистрировалась вообще. Снижение тонуса и двигательной активности отмечалось одномоментно у 3 (10%) плодов.
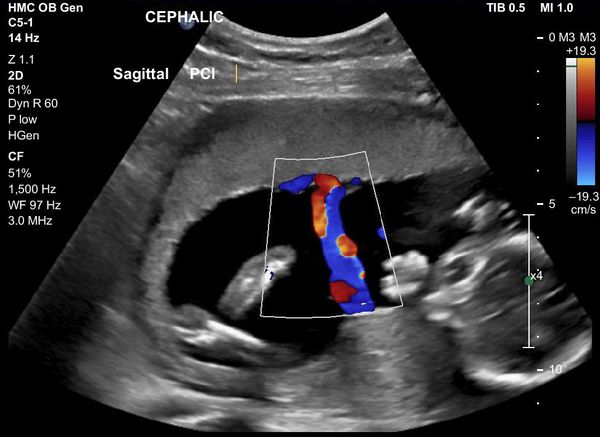
Рис. 5. Нарешение гемодинамики III ст. (ретроградный кровоток)
С целью изучения особенностей гемодинамических нарушений в фетоплацентарном комплексе у беременных с высоким инфекционным индексом были использованы значения систоло-диастолического отношения (СДО) в маточных артериях, артерии пуповины и средней мозговой артерии.
Таблица 3. Средние значения СДО в изучаемых сосудах
Что такое внутриутробная инфекция? Причины возникновения, диагностику и методы лечения разберем в статье доктора Егоровой М. Н., педиатра со стажем в 22 года.
Определение болезни. Причины заболевания
Внутриутробные инфекции — это инфекционные заболевания эмбриона, плода и новорождённого, возникающие вследствие заражения в дородовом периоде или в родах.
В 1971 году Всемирная организация здравоохранения (ВОЗ) выделила понятие TORCH — синдром. Это аббревиатура внутриутробных инфекций, которые встречаются чаще всего:
При наличии инфекций у матери возможны следующие варианты исхода беременности:
Последствия зависят от возбудителя, срока беременности и продолжительности инфекции. Для плода особенно опасны возбудители инфекционных заболеваний (краснухи и токсоплазмоза), с которыми мать впервые столкнулась во время беременности. Они могут привести к нарушению в закладке внутренних органов (порокам сердца, слепоте, глухоте и пр.).
Возможно несколько путей заражения:
Симптомы внутриутробной инфекции
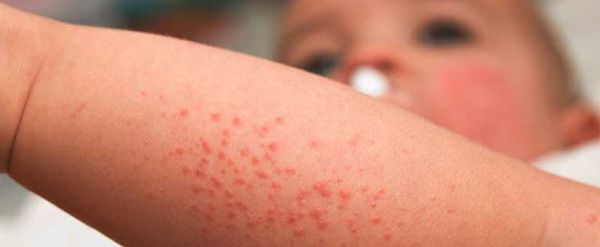
Проявление инфекции напрямую зависит от сроков заражения. Для всех внутриутробных инфекций есть ряд общих симптомов [1] [6] :
Герпес
Врождённые пороки развиваются редко, они могут включать гипоплазию (недоразвитие) конечностей, микроцефалию (значительное уменьшение размеров черепа), ретинопатию (поражение сетчатки), рубцы кожи.
Клинические проявления герпеса 1 и 2 типа у новорождённых:
Наиболее тяжело герпетическая инфекция протекает при возникновении генерализованных форм (нарушении работы всех органов и систем) и при поражении центральной нервной системы (ЦНС). В случае заражения в родах инфекция проявляется через 4-20 дней (инкубационный период).
Поздние осложнения у детей, перенёсших внутриутробно герпетическую инфекцию: рецидивирующие герпетические поражения кожи и слизистых, нарушение ЦНС, отставание в психомоторном развитии, энцефалопатия (поражение головного мозга).
Ветряная оспа
Поздние осложнения у детей, перенёсших внутриутробно ветряную оспу: задержка развития, сахарный диабет, потеря зрения, увеличение частоты злокачественных опухолей.
Цитомегаловирусная инфекция
Внутриутробное инфицирование цитомегаловирусом возможно, если женщина заразилась впервые, а также если произошла реактивация цитомегаловирусной инфекции (п ревращение неактивной формы вируса в активную). Не исключено заражение в родах и во время кормления грудью.
Врождённые пороки (при заражении беременной женщины на ранних сроках): микроцефалия, атрезия (отсутствие) желчных путей, паравентрикулярные кисты (около желудочков головного мозга), поликистоз почек, пороки сердца, паховая грыжа.
Клинические проявления врождённой цитомегаловирусной инфекции:
Корь
При заражении корью на ранних сроках беременности возможно развитие врождённых пороков, выкидыши.
Клинические проявления у новорождённых:
Парвовирусная инфекция
Врождённые пороки не характерны, однако существует большой риск смерти плода при заболевании матери в первой половине беременности.
Клинические проявления у новорождённых:
ОРВИ
Чаще всего причиной внутриутробных инфекций становятся следующие инфекции: аденовирусная, грипп, парагрипп, РС-вирус.
Врождённые пороки встречаются, но характерных нет.
Клинические проявления отмечаются с первых дней жизни:
Поздние осложнения перенесённой инфекции:
Вирус Коксаки
Врождённые пороки (при заражении на ранних сроках): пороки сердца и почек.
Клинические проявления у новорождённых:
Вирусный гепатит B
Врождённые пороки и заболевания: атрезия (отсутствие) желчных путей, гепатит.
Клинические проявления у новорождённых:
Возможные поздние осложнения перенесённой инфекции: отставание психомоторного развития, цирроз печени, опухоли печени.
Сифилис
Одной из негативных тенденций в последние годы является преобладание случаев врождённого сифилиса у женщин с диагностированным ранним сифилисом. Врождённый сифилис можно предупредить путём выявления и лечения заражённых во время беременности. Поэтому беременных неоднократно обследуют на это заболевание (кровь на RW). Ранний врождённый сифилис проявляется на 2-4 неделе жизни, чаще даже позже.
Врождённые пороки: не характерны.
Клинические проявления у новорождённых:
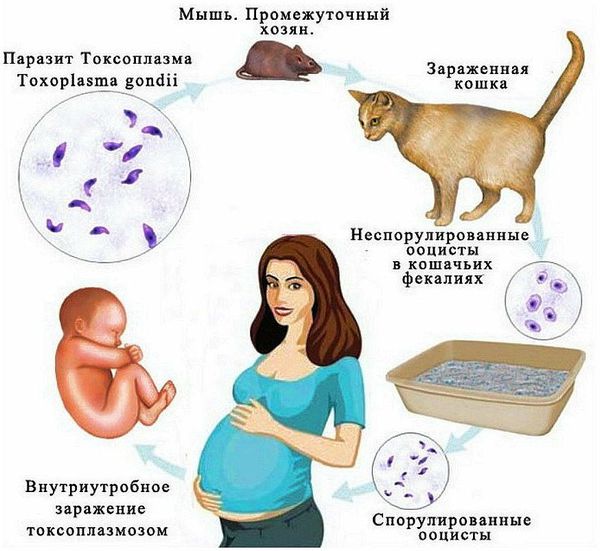
Токсоплазмоз
Высока вероятность заражения плода, если инфекция «свежая». При заражении в 1 триместре — вероятность составляет 15 %, во 2 триместре — 30 %, в последнем — более 50 %.
Врождённые пороки: пороки развития глаз (микрофтальмия), головного мозга (микроцефалия, гидроцефалия), скелета, сердца.
Клинические проявления у новорождённых. Возможно три варианта течения:
Хламидиоз
Риск передачи инфекции младенцу при рождении от инфицированной матери составляет 60-70 %. Заболевание проявляется не сразу, а спустя 5-14 суток.
Врождённые пороки не характерны.
Клинические проявления у новорождённых:
Поздние осложнения перенесённой инфекции: частые и затяжные ОРВИ.
Краснуха
Врождённые пороки: порок сердца, пороки глаз, глухота. Это основные признаки врождённой краснухи. При заражении краснухой на больших сроках беременности врождённого порока сердца может не быть, возможно только поражение органов слуха и зрения.
Другие клинические проявления:
Возможные поздние осложнения: инвалидизация, гидроцефалия, глухота, слепота, отставание в психомоторном и речевом развитии, олигофрения.
Микоплазмоз
Инфицирование микоплазмой происходит чаще в родах. При выявлении микоплазмоза у беременных проводят терапию после 16 недели беременности, что снижает частоту заболеваемости новорождённых.
Врожденные пороки возможны, но характерных пороков для микоплазменной инфекции нет.
Клинические проявления у новорождённых:
Патогенез внутриутробной инфекции
Через кровь инфекция проникает к эмбриону или плоду и вызывает воспаление. Особенностью воспалительной реакции у эмбрионов является преобладание альтернативной фазы воспаления, при которой формируются рубцы и некроз (отмирание) тканей. Это приводит к развитию необратимых изменений в органах и тканях: происходит нарушение в закладке органов, формируются уродства и пороки (например порок сердца, недоразвитие конечностей, слепота и др.). Особенно типично формирование пороков на сроке до 2 месяцев беременности. Однако некоторые пороки развития могут возникнуть на любом сроке, так как формообразовательный период идёт всю беременность.
При заражении на более поздних сроках инфекция может вызвать воспаление в различных органах: миокардит (воспаление миокарда сердца), гидроцефалию (скопление жидкости в головном мозге из-за воспаления) и др.
Для всех возбудителей внутриутробной инфекции характерно поражение плаценты. Это приводит к преждевременным родам, рождению детей с низкой массой тела (задержкой внутриутробного развития), гипоксией плода и пр. [1]
Классификация и стадии развития внутриутробной инфекции
По виду возбудителя:
По срокам заражения:
По течению инфекционного процесса:
Осложнения внутриутробной инфекции
Развитие осложнений зависит от вида возбудителя внутриутробной инфекции и сроков заражения беременной женщины. В случае заражения на ранних сроках возможны: выкидыш, замершая беременность, врождённые пороки развития (грубые пороки сердца, не совместимые с жизнью, глухота, слепота). Спрогнозировать исход инфицирования невозможно: в одних случаях наступает полное выздоровление, даже при тяжёлом поражении, в других — инвалидизация ребёнка.
При заражении на более поздних сроках и рождении ребёнка с признаками внутриутробной инфекции возможно развитие осложнений: отставание в нервно-психическом и речевом развитии, олигофрения, частые и длительно текущие заболевания, глухота, слепота, ДЦП, проблемы с обучением в школе, гидроцефалия, эпилепсия и др. [1] [6]
Диагностика внутриутробной инфекции
Существуют маркеры инфекции, которые заметны на УЗИ плода. Но эти признаки не являются специфичными для внутриутробной инфекции. Что может насторожить врача при проведении УЗИ:
При рождении ребёнка с признаками внутриутробной инфекции проводится следующий комплекс обследований:
Дифференциальную диагностику проводят со следующими патологиями:
Лечение внутриутробной инфекции
При обнаружении у новорождённых признаков внутриутробной инфекции необходимо проводить лечение сразу после рождения. Назначают антибактериальные, противовирусные, противоэпилептические препараты. Проводится лечение неврологических симптомов, поддержка основных функций органов и систем (ИВЛ, кислород, витамины). Лечение назначается индивидуально и зависит от клинической картины.
Специфическое лечение назначается при выявлении возбудителя.
При назначении антибактериальной терапии нужно учитывать, что все антибиотики обладают рядом побочных эффектов: нарушение микрофлоры, развитие устойчивости к данному антибактериальному препарату и другие неблагоприятные последствия.
Прогноз. Профилактика
Прогноз во многом зависит от степени поражения органов. При ранней диагностике и активном своевременном лечении прогноз благоприятный. При позднем инфицировании (после трёх месяцев) и отсутствии лечения — прогноз сомнительный.
После перенесённой внутриутробной инфекции возможны отдалённые последствия: ЧБД (часто и длительно болеющий ребёнок), снижение зрения или слепота, гидроцефалия, энцефалопатия и пр. Для энцефалопатии характерна минимальная мозговая дисфункция, гиперактивность, трудности в обучении, плохая успеваемость в школе.
Необходимо встать на учёт по беременности в срок до 12 недель. Во время беременности не посещать массовые мероприятия в период карантина, исключить общение с детьми, не привитыми от кори и краснухи. Профилактика заражения ВИЧ, гепатитом В и инфекциями, передающимися половым путём, подразумевает обследование полового партнёра беременной, исключение случайных половых контактов с другими партнёрами.