Мелкая булла в легком что это
Буллезная эмфизема легких и буллезная болезнь
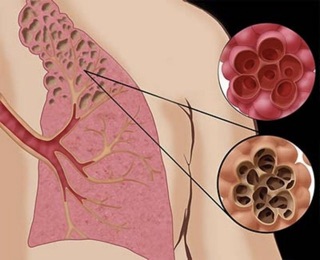
Эмфизема — это болезнь легких, при которой легочная ткань «перераздута» из-за постепенного разрушения альвеол. Воздуха много, но в газообмене этот воздух не участвует. При буллезной эмфиземе в легких образуются воздушные пузыри. Эти пузыри называются буллами, они заполнены воздухом.
Буллы возникают при разрушении структуры альвеол и перегородок между ними. Альвеолы — это крошечные пузырьки, состоящие из тонкой мембраны. В альвеолах происходит процесс дыхания — кислород попадает в кровь, а углекислота из крови попадает в выдыхаемый воздух.
Процесс формирования булл похож на выдувания мыльных пузырей, когда мелкие пузырьки соединяются в большие, а потом еще большие. Причиной разрушений альвеол и межальвеолярных перегородок является ХОБЛ или врожденная патология легких.
Буллезная эмфизема чаще встречается у пациентов с ХОБЛ-на фоне панацинарной и центрилобулярной эмфиземы обоих легких.
При буллезной болезни – легочная ткань без эмфиземы, а булл может быть несколько или одна. При таких врожденных синдромах как синдромы Марфана и Элерса–Данло выделяют первичную буллезную болезнь легких
Классификация
Для удобства описания и классификации буллы могут быть единичными и множественными.
При множественном распространении определяют варианты:
Буллы располагающиеся вблизи плевры или рубцов в легочной ткани могут достигать больших размеров. Встречаются такие буллы при парасептальной эмфиземе, они лишены сосудов и межальвеолярных перегородок. Другой вид булл располагаются поверхностно, могут содержать сосуды и фрагменты легочной ткани. Такие буллы приводят к пневмотораксу.
Третий вид булл располагается в глубине легких. Эти буллы богаты сосудами и содержат много легочной ткани.
Особое место занимают гигантские буллы –это супер булла которая занимает больше чем 1\3 легкого и сдавливает окружающую легочную ткань. Гигантские буллы характерны для легких курящего табак или марихуану человека.
Пациенты с буллезной болезнью, моложе пациентов с буллезной эмфиземой. В основном это связано с врожденным дефицитом α1-антитрипсина, а так же врожденные генетические заболевания ( Синдром Марфана синдрома Элерса–Данло).
Симптомы буллезной эмфиземы
Буллезная болезнь легких может быть бессимптомной или иметь тяжелые и жизнеугрожающие последствия.
Бессимптомное течение буллезной болезни легких характерная особенность заболевания. Даже гигантские буллы могут не вызывать одышки. Ведь эмфиземы легких при этом состоянии нет и газообмен может не нарушаться.
Одышка, кашель характерные симптомы для ХОБЛ, на фоне которого буллезная эмфизема возникает, как осложнение ХОБЛ. Буллы возникают при этом на фоне панацинарной или центрилобулярной эмфиземы легких.
Размеры булл могут увеличиваться или не изменять своего размера. Описаны так же случаи их исчезновения или уменьшения.
Буллы в легких могут приводить к дыхательной недостаточности, пневмотораксу, нагноению булл, эмпиеме, кровохарканью.
Буллезная деформация может предрасполагать к развитию рака. По данным литературы рак легкого развивается в четыре раза в легочной ткани прилегающим к буллам. Поэтому нужно внимательно оценивать ткани легкого вокруг булл.
Диагностика буллезной болезни
Буллы выявляются при КТ легких. Это исследование позволяет измерить количество булл, их размер и форму. Так же КТ позволит оценить изменения в ткани легкого, наличие или отсутствия эмфиземы, бронхоэктазов или других полостей.
КТ легких позволяет исключить кистозные диффузные заболевания легких. Они могут напоминать буллезную деформацию.
При диагностики буллезных изменений в легких применяют дыхательные тесты- ФВД, бодиплетизмографию и диффузионный тест.
Например, для буллезной эмфиземы характерны обструктивные нарушения легочной вентиляции. А для буллезной болезни более ожидаемыми будут рестриктивные нарушения. Точный ответ рестрикция и обструкция дает тест бодиплетизмография.
Диффузионный тест позволит оценить дыхательную недостаточность.
Для всех пациентов с гигантскими буллами проводится в обязательном порядке измерение уровня α1-антитрипсина.
Все диагностические тесты необходимы для решения следующих задач:
Лечение буллезной эмфиземы
Консервативное лечение
Если выявлена буллезная болезнь легких человеку необходимо отказаться от всех видов курения.
Если буллезные изменения являются частью ХОБЛ, то применяется стандартная терапия ХОБЛ. Таблеток и ингаляторов от булл не существует.
В течение жизни буллы могут увеличиваться в размерах и количестве. Пациент должен знать о такой возможности и понимать на какие симптомы следует обратить внимание. Пациент должен знать какие симптомы свидетельствуют о немедленном обращении за врачебной помощью.
Так как буллы могут со временем прогрессировать, пациенты нуждаются в динамическом наблюдении, их следует информировать о тревожных симптомах, при появлении которых требуется обращение за медицинской помощью Консервативного лечения буллезных изменений нет.
Хирургическое лечение
Хирургическое лечение называется буллэктомия. Если у человека выявлена гигантская булла — то это является показанием к хирургическому лечению. Небольшие размеры булл плохо поддаются хирургическому лечению и эффект от операции незначительный. Одышка редко уменьшается.
Буллы, не сопровождающиеся клинической симптоматикой (одышкой) или осложнениями (пневмоторакс, нагноение), удалять не рекомендуется.
Противопоказаниями к буллэктомии являются продолжающееся курение, тяжелые сердечно-сосудистые заболевания, диффузная эмфизема с малым сдавлением окружающей легочной ткани.
Показанием к хирургическому лечению могут быть рецидивирующие пневмотораксы на фоне буллезных изменений. В таком случае одномоментно проводят буллэктомию и плевродез.
Рекомендации для Авиаперелетов
Пневмоторакс является осложнением буллезной трансформации легких. Авиаперелеты представляют определенный риск для категории этих пациентов т.к. на высоте 2.5 км полости в легких содержащие воздух способны увеличиваться на 38-40%. Это расширение может привести к разрыву буллы и пневмотораксу.
Справедливости ради, эпизоды пневмотораксов во время авиаперелетов редки и категорических запретов на полеты пациентов с буллами в легких нет.
Если пневмоторакс случился за 7-14 дней до перелета, авиапутешествие следует отложить.
Пн-Пт: с 10:00 до 20:00
Сб: с 10:00 до 18:00
Вс: выходной день
Москва, Мажоров переулок, д.7
м. Электрозаводская
Пн-Пт: с 10:00 до 20:00
Сб: с 10:00 до 18:00
Вс: выходной день
Буллезная болезнь легких. Буллы лёгких
1. Общие сведения
Дыхательная система человека, казалось бы, идеально приспособлена и «сконструирована» эволюцией для газообменных процессов, и единственное, что может снизить ее КПД – это недостаточное содержание кислорода в воздухе. Однако это, к сожалению, далеко не так. Органы дыхания сложны по строению и подвержены многочисленным заболеваниям, некоторые из которых связаны не с недостатком, а с избытком воздуха, завоздушиванием внутренних полостей легочно-бронхиальной газообменной системы.
Многим известно слово «эмфизема», которое означает избыточное содержание или скопление воздуха там, где его не должно быть вообще – как, например, при эмфиземе легких (патологическое расширение альвеол) или эмфиземе подкожной (возникающей при некоторых видах легочной травмы). Иногда говорят также об эмфиземе буллезной, или просто о буллезной болезни (буллы легких); можно встретить термины «блебы» (от англ. blebs – пузыри), «буллезное легкое», «ложная легочная киста» и т.д. В общей сложности употребляется свыше 20 очень близких по смыслу нозологических определений, – что и создает некоторую путаницу, поскольку каждый из терминов подразумевает те или иные нюансы сходных, но не тождественных патологических изменений.
Согласно одному из наиболее точных определений, которое было дано на международном CIBA-симпозиуме в 1958 году, буллой следует считать воздушную полость размером более 1 см (в отличие от более мелких пузырей-блебов, которые представляют собой скопления воздуха под плеврой и в легочной ткани). Таким образом, буллы – это патологическое расширение легочных альвеол, в значительной степени утративших эластичность и способность сокращаться до нормальных размеров; буллезная болезнь (буллезная эмфизема) – расширение, увеличение легких за счет образования булл, гигантские варианты которых могут достигать 10 см в диаметре.
Статистические данные выявляют ряд возрастных и гендерных тенденций в структуре заболеваемости. В частности, установлено почти двукратное преобладание мужчин среди пациентов с буллезной болезнью, прямая корреляция частоты выявления с возрастом обследованных, и т.п.
2. Причины
Этиопатогенез буллезной болезни остается предметом исследований и обсуждений. К основным причинам формирования альвеолярных булл относят, в частности, инфекционные заболевания легких, возрастные дистрофические изменения в стенках альвеол, экологические факторы (загрязнение воздуха в крупных городах), наличие хронического бронхита, туберкулеза, бронхиальной астмы. Во всех без исключения исследованиях, посвященных данной проблеме, подчеркивается патогенная роль курения; так, те или иные изменения эмфиматозного типа обнаруживаются у 99% курильщиков, и этот фактор риска является доминирующим в 90% случаев диагностированной буллезной болезни.
В ряде исследований подтверждается также роль таких факторов, как высокая плотность населения и низкий социально-экономический уровень развития региона (следствием чего является нездоровый рацион питания), переохлаждения, врожденные аномалии ферментогенеза и др.
3. Симптомы и диагностика
Буллезная болезнь чревата сокращением содержания связанного кислорода в крови и нарушениями вывода отработанной углекислоты; это может привести к сердечной недостаточности (вплоть до остановки сердечной деятельности) и ряду других серьезных осложнений – в частности, истончению и разрыву альвеолярных стенок при интенсивной физической нагрузке или сильном кашле, воспалениям легочных мешков и т.д.
Однако начальные стадии, как правило, бессимптомны; лишь при значительной площади легочной ткани, пораженной буллезными расширениями, появляется одышка, физическая и умственная утомляемость, снижение массы тела (нередко с непропорциональным расширением межреберных пространств и грудной клетки в целом), хрипы и присвист в дыхании, «мокрый» кашель. По мере нарастания сердечной и дыхательной недостаточности присоединяется специфическая симптоматика в виде болей в груди, цианозной бледности, характерного цвета ногтей и пр.
Диагностика проводится с применением спирометрической аппаратуры, рентгеновских и томографических методов, лабораторных анализов крови (вкл. специальное исследование процессов газообмена).
4. Лечение
Следует отметить, что на данном этапе развития медицины патологические изменения легочной паренхимы являются необратимыми; таким образом, речь может вестись только о приостановлении процесса и паллиативном смягчении его последствий. Решающее значение имеет стадийность: чем раньше выявлена буллезная тенденция, тем эффективней указанные меры. Лечение обычно носит комплексный или комбинированный характер, т.е. может включать как консервативные, так и радикальные подходы (малоинвазивное хирургическое вмешательство эффективней медикаментозной терапии). В зависимости от установленной этиологии и доминирующей симптоматики, могут быть показаны диуретики, бронхолитики, антибиотики (при наличии сопутствующего или фонового воспаления), гормональные средства. Назначается также особая дыхательная гимнастика и ЛФК, периодические курсы профилактического лечения. Строго обязательным является пожизненное исключение вредных привычек и нормализация образа жизни; в некоторых случаях рекомендуется сменить место работы, – если есть основания считать профессиональную вредность одним из этиопатогенетических факторов.
При соблюдении всех перечисленных выше условий прогноз сравнительно благоприятный; в противном случае буллезная болезнь прогрессирует, результатом чего является инвалидность, а при дальнейшем утяжелении легочно-сердечной недостаточности – летальный исход.
Буллы в легких (эмфизема)
Буллы (ложные легочные кисты) — это патологические воздушные полости в легких (от англ. blebs — «пузыри»), которые могут возникать из-за механического повреждения паренхимы, перенесенного инфекционно-воспалительного или другого заболевания. Избыток воздуха в этих мешкообразных полостях, изменение структуры легочного матрикса, сокращение площади функциональных участков дыхательного органа приводят к стойкому нарушению дыхания, а последствия таких патологических изменений могут быть необратимыми. Формирование и увеличение булл в легких приводит к снижению газообменной функции легких, а в случае разрыва крупной буллы может привести к жизнеугрожающему состоянию – пневмотораксу.
Интересный факт: для пациентов с крупными буллами в легких опасны авиаперелеты. Дело в том, что в полете на высоте 2,5 км от земли патологические полости могут увеличиться в диаметре на 30-40%, а значит может случиться эпизод пневмоторакса, разрыва буллы.
Буллы чаще всего диагностируют у курящих людей (обычно это мужчины старше 50 лет со стажем около 15 пачколет) на фоне центрилобулярной эмфиземы легких или ХОБЛ. Оба эти заболевания так или иначе связаны с повреждением (растяжением) альвеол, нарушением структуры легочной паренхимы, с ее старением. Иногда эти патологические изменения связаны не с курением, а являются следствием нарушения обмена веществ, инфекционно-воспалительного процесса, аутоиммунного заболевания, либо обусловлены генетически.
Заболевание с трудом поддается лечению. Если установлена причина образования булл, их размер небольшой, вовремя проведены диагностические мероприятие и начато лечение, патологические изменения поддаются консервативному лечению. При пневмотораксе буллы удаляются хирургически с применением эндоскопической техники.
Буллы требуют динамического наблюдения: КТ, спирометрии, консультации пульмонолога.
Что значит булла в легком?
Согласно определению, данному на международном медицинском CIBA-симпозиуме, буллой следует считать воздушную полость в легком, диаметр которой превышает 1 см, при этом альвеолярная стенка истончается до 1 мм и менее.
В медицине принято разграничивать буллезную эмфизему и буллезную болезнь. Их различают в зависимости от причин возникновения, по этиологии, а также в зависимости от последствий для здоровья. Буллезную эмфизему обычно диагностируют у пациентов с признаками ХОБЛ (хронической обструктивной болезни легких) на фоне двусторонней эмфиземы панацинарного или центрилобулярного типа. При буллезной болезни эмфизема не наблюдается, а полость может быть одна либо немного больше. Буллезная болезнь может быть при врожденном синдроме Марфана. Буллезная эмфизема при отсутствии лечения и адекватных действий по сдерживанию ее роста (отказ от курения, работы на опасном производстве, лечение хронического бронхита и др.) со временем способна привести к дыхательной или сердечной недостаточности, коллапсу легкого, тяжелому кашлю с кровью, к непереносимости физических нагрузок.
Буллы формируются по принципу мыльных пузырей: сначала возникают маленькие, затем они объединяются, образуя крупные буллы, и так далее. При буллезной эмфиземе легочная ткань становится похожа на старую губку — по мере ее изнашивания поры становятся крупнее, а материал теряет эластичность и рвется.
Крупные буллы (диаметр может достигать до 10 см) образуются при разрушении альвеолярных перегородок. Альвеолы — пузырьки, из которых состоит нормальная воздушная легочная ткань. Хранение воздуха, транспортировка кислорода, воздухообмен осуществляется в альвеолах, а сам процесс требует структуры дозированного поступления воздуха. Буллы, даже очень небольшие, привносят элемент хаоса и энтропии в работу важнейшего дыхательного органа.
Симптомы буллезной эмфиземы
В ряде исследований, опубликованных в открытой международной базе PubMed, подчеркивается, что к образованию булл в легких неизбежно приводят такие факторы как:
И только следом за этими факторами по распространенности идут перенесенные в прошлом инфекционно-воспалительные заболевания дыхательных путей, аутоиммунные заболевания, нарушение обмена веществ, врожденные особенности организма.
В преобладающем большинстве случаев буллезную эмфизему диагностируют у людей преклонного или зрелого возраста, однако буллы могут быть обнаружены и у молодых людей.
Небольшие буллы никак себя не проявляют. В целом большинство заболеваний основного дыхательного органа пациенту сложно у себя даже заподозрить — легкие не болят, а когда возникают одышка, кашель, нехватка воздуха, болезнь приводит пациента в реанимацию за считанные часы.
Патологические симптомы могут проявиться по мере увеличения булл и развития эмфиземы. Профилактика заболевания возможна с помощью регулярного скрининга — низкодозовой КТ легких. Обследование в режиме 3D и в высоком разрешении покажет даже малейшие отклонения от нормы.
Для определения (точной стадии) буллезной эмфиземы применяется метод спирометрии — функциональной диагностики легких. Как правило после спирометрии, если показатели не в норме, пульмонолог отправляет пациента на КТ легких.
Заподозрить буллы в легких можно при наличии следующих симптомов:
Поскольку увеличение булл довольно длительно по времени, больной может не замечать ухудшения самочувствия, в частности, становится все труднее задерживать дыхание из-за уменьшения жизненной емкости легких, а гипоксия воздействует в целом на все внутренние органы — человек буквально «увядает».
Буллы в легких на КТ
Буллы в легких на КТ визуализируются как отчетливые, сравнительно более затемненные пузырькообразные участки легочной ткани, напоминающие дыры или крупные поры губки. Чем более плотная ткань, тем более она светлая на КТ-сканах — поэтому, например, кости белые, а воздушная легочная ткань сравнительно однородного графитно-серого цвета.
На КТ легких врач-рентгенолог может точно определить диаметр булл, их количество, выяснить, есть ли признаки эмфиземы, бронхоэктазы либо иные диффузные легочные заболевания.
Как лечить буллы в легких
Пациенту необходимо отказаться от курения и оставить работу на вредной производственной деятельности, иначе все лечебные мероприятия будут бессмысленны. В неосложненных случаях и на ранних стадиях эмфиземы (или буллезной болезни) лечение консервативное, комбинированное. Терапия назначается врачом-пульмонологом и может включать:
Положительным аспектом является то обстоятельство, что полный и пожизненный отказ от курения у большинства пациентов приостанавливает развитие буллезной эмфиземы, а применение кислородотерапии у серьезно больных пациентов может продлить жизнь на 5-10 лет.
Хирургическое лечение булл (эндоскопическое «сшивание») может быть показано при рецидивирующих пневмотораксах на фоне растущих полостей. Пациенту проводятся операции буллэктомия и плевродез. Однако абсолютный успех такого лечения не может быть гарантирован.
Хирургическое лечение
Хирургическое лечение называется буллэктомией. Если у человека выявлена гигантская булла — то это является показанием к хирургическому лечению. Небольшие размеры булл плохо поддаются хирургическому лечению, эффект от операции незначительный. Одышка редко уменьшается.
Буллы, не сопровождающиеся клинической симптоматикой (одышкой) или осложнениями (пневмоторакс, нагноение), удалять не рекомендуется.
Противопоказаниями к буллэктомии являются продолжающееся курение, тяжелые сердечно-сосудистые заболевания, диффузная эмфизема с малым сдавлением окружающей легочной ткани.
Показанием к хирургическому лечению могут быть рецидивирующие пневмотораксы на фоне буллезных изменений. В таком случае одномоментно проводят буллэктомию и плевродез.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Эмфизема легких
Эмфизема легких (ЭЛ) занимает одно из ведущих мест среди заболеваний органов дыхания как по распространенности, так и по тяжести проявлений. Заболеваемость ЭЛ постоянно возрастает, особенно у лиц пожилого возраста.
Эмфизема легких (ЭЛ) занимает одно из ведущих мест среди заболеваний органов дыхания как по распространенности, так и по тяжести проявлений. Заболеваемость ЭЛ постоянно возрастает, особенно у лиц пожилого возраста. На аутопсии эмфизема выявляется более чем у 60% пациентов, умерших после 60 лет, в то время как клиницисты ставят этот диагноз менее чем в 20% случаев [23]. Значительная распространенность этого заболевания, прогрессирующее течение, временная нетрудоспособность и ранняя инвалидизация больных из-за развития дыхательной недостаточности и легочного сердца наносят значительный экономический ущерб.
Определение
Эмфизема легких — это анатомическая альтерация легких, характеризующаяся патологическим расширением воздушных пространств, расположенных дистальнее терминальных бронхиол, и сопровождающаяся деструктивными изменениями альвеолярных стенок. В соответствии с этим определением обязательным признаком ЭЛ считается не только расширение, но и деструкция респираторных отделов легких, причем термин «деструкция» должен пониматься не только как разрушение, но и как нарушение нормальной структуры. Такое определение ЭЛ (с морфологических позиций) позволяет отличать ее от различных форм вздутия легких, которые возникают вследствие обратимого нарушения бронхиальной проходимости (приступа бронхиальной астмы); гипервоздушности, появляющейся при интенсивной физической нагрузке, энергичном разговоре, холодовом воздействии на дыхательные пути; от так называемой компенсаторной, или викарной, эмфиземы, а также от интерстициальной эмфиземы, которая представляет собой скопление воздуха в межуточной ткани [5, 18, 23].
ЭЛ наряду с хроническим обструктивным бронхитом и бронхиальной астмой относится к группе хронических обструктивных болезней легких (ХОБЛ). Все эти заболевания сопровождаются нарушением бронхиальной проходимости, с чем и связано некоторое сходство их клинической картины. Однако каждая из форм ХОБЛ имеет свои, специфические особенности, и правильная, своевременная диагностика этих заболеваний позволяет провести целенаправленную профилактику и рациональную терапию.
Этиопатогенез
Эмфизема легких по этиопатогенетическим признакам подразделяется на первичную и вторичную. Первичная ЭЛ развивается без предшествующей бронхолегочной патологии и является самостоятельной нозологической формой. Раньше первичную эмфизему называли идиопатической, эссенциальной, генуинной и т. п., так как причина ее до сих пор остается недостаточно ясной. В последнее время в ее развитии важное значение стали придавать генетическим факторам, в частности дефициту a1-антитрипсина (a1-AT). Вторичная ЭЛ возникает на фоне других заболеваний органов дыхания, в первую очередь хронического обструктивного бронхита. По распространенности поражения выделяют диффузную и локальную формы ЭЛ. Первичная и вторичная ЭЛ, развившаяся на фоне хронического обструктивного бронхита, относится к диффузной форме. Такие причины, как рубцовые изменения в легочной паренхиме и плевре, локальные нарушения бронхиальной проходимости, врожденные изменения легочной ткани, перерастяжение части легкого вследствие сморщивания или оперативного удаления других его частей, приводят к развитию локальных форм эмфиземы легких (иррегулярной, буллезной, околорубцовой). Однако локальные формы ЭЛ далеко не всегда соответствуют приведенному выше морфологическому определению [18].
Генетическим факторам, и в первую очередь дефициту a1-АТ, отводится важная роль в развитии ЭЛ. a1-АТ, относящийся к сывороточным белкам из группы a1-глобулинов, представляет собой гликопротеид с молекулярной массой 50 000-55 000. Он обусловливает примерно 90% всей трипсинингибирующей способности плазмы. a1-антитрипсин является основным ингибитором сериновых протеаз, к которым относятся трипсин, химотрипсин, нейтрофильная эластаза, коллагеназа, тканевой калликреин, плазминоген, фактор Ха. a1-АТ кодируется геном Pi (proteinase inhibitor), расположенным на длинном плече хромосомы 14 [23]. Его количество в сыворотке крови у здорового человека в норме составляет 1,5–3,5 г/л. Уровень сывороточного a1-АТ равен 0,80 г/л (11 mumol/L), что составляет примерно 35% нормального уровня и является тем порогом, ниже которого значительно повышается риск развития эмфиземы легких [42]. Выделено не менее 90 различных генетически детерминированных вариантов a1-АТ [31]. Доказана значительная роль гомозиготных форм наследственного дефицита a1-АТ в развитии первичной диффузной ЭЛ, а также цирроза печени. Эмфизема возникает у таких людей в 15 раз чаще. Роль гетерозиготных форм дефицита a1-АТ в развитии ЭЛ окончательно не установлена. Существует специфика географического и этнического распределения вариантов a1-АТ. Распространенность наследственного дефицита a1-АТ в России существенно ниже, чем в странах Северной Европы, эндемичных по данной патологии [21, 23, 31, 37].
Врожденный дефицит a1-АТ может при определенных условиях привести к избыточному действию ферментов, в том числе эластазы, прижизненному разрушению тончайших межальвеолярных перегородок и слиянию отдельных альвеол в более крупные эмфизематозные полости с постепенным уменьшением общей дыхательной поверхности легких [18]. Главная роль в рассматриваемых процессах принадлежит нейтрофильной эластазе. Одним из главных источников эластазы в организме человека являются нейтрофилы. Косвенное значение имеют также макрофаги. Следует отметить, что врожденный дефицит a1-АТ ведет к развитию ЭЛ преимущественно у взрослых в возрасте 30-40 лет, что, вероятно, связано с провокационными факторами: курением, воздушными поллютантами, неблагоприятными условиями труда [17]. Однако не у всех пациентов с дефицитом a1-АТ развивается эмфизема, особенно если они не подвергались воздействию табачного дыма и поллютантов [28].
Возможно, имеются и другие механизмы развития ЭЛ.
Среди экзогенных факторов в развитии ЭЛ большое значение имеют курение, загрязнение воздуха, легочные инфекции. Особенно агрессивным фактором является курение, от интенсивности и длительности которого зависит тяжесть заболевания. Среди наиболее вероятных компонентов табачного дыма, способствующих развитию ЭЛ, — кадмий, окиси азота и серы. Механизм действия табачного дыма при ЭЛ связан в первую очередь с тем, что его компоненты активизируют деятельность альвеолярных макрофагов и нейтрофилов, что способствует повышению уровня нейтрофильной эластазы, металлопротеиназ, играющих важную роль в патогенезе ЭЛ. Кроме того, при длительном курении снижается активность ингибиторов протеолиза, и прежде всего a1-АТ, а протеазы, особенно в условиях даже малейшей недостаточности функции антиферментов, вызывают значительное повреждение эластических волокон и разрушение тонких структур респираторного отдела легкого. Кроме того, табакокурение активизирует процессы свободнорадикального окисления. В табачном дыме содержатся оксиданты, которые подавляют активность антиэластазных ингибиторов, тормозят восстановительные процессы в поврежденном эластическом каркасе легкого. Под влиянием курения снижается и содержание антиоксидантов в плазме крови. Все это способствует развитию ЭЛ [18, 23, 25, 34].
Среди факторов, провоцирующих развитие ЭЛ, особо следует отметить поллютанты и профессиональные вредности, так как они оказывают повреждающее действие на легочную ткань, приводят к формированию хронических процессов в дыхательных путях и появлению дисбаланса в системе протеолиз-антипротеолиз. Наибольшее значение среди поллютантов имеют диоксиды серы и азота, озон. Проникновение воздушных поллютантов ингаляционным путем приводит к повреждению мембран апикальной части эпителиальных клеток, что способствует выходу воспалительных медиаторов, лейкотриенов и нарушению в системе оксидант-антиоксидант. Истощение антиоксидантной системы играет важную роль в продолжающемся воспалении слизистой оболочки дыхательных путей [23]. К развитию эмфиземы приводит также воздействие взвешенной пыли, твердых частиц, углеводородов и др. Особенно опасна для развития ЭЛ ископаемая угольная пыль [6]. Исследования показали, что у эмфиземы, вызванной воздействием минеральной пыли и табачного дыма, сходные механизмы возникновения [30].
Одной из причин развития ЭЛ является легочная инфекция. Инфекционное воспаление стимулирует протеолитическую активность макрофагов и нейтрофилов. Бактерии также могут выступать в качестве дополнительного источника протеолитических агентов, в том числе эластазы. Все это ведет к развитию протеазно-антипротеазного дисбаланса. В последнее время немаловажное значение в патогенезе ХОБ и ЭЛ придается респираторным вирусам. Сами по себе вирусы не вызывают выраженной нейтрофильной или макрофагальной реакции, но из-за высокой контагиозности и способности подавлять местный и общий иммунитет они в большинстве случаев способствуют обострению воспалительных процессов с развитием бактериальной инфекции [13, 19].
Раньше развитие эмфиземы легких на фоне ХОБ связывалось с нарушением бронхиальной проходимости, что приводило к возникновению клапанного механизма и развитию феномена «воздушной ловушки». Однако в настоящее время значение механизма «воздушной ловушки» в развитии эмфиземы легких оспаривается. По мнению ряда авторов, клапанный механизм следует рассматривать скорее как следствие, а не причину заболевания.
Таким образом, ведущим патогенетическим механизмом развития ЭЛ считается дисбаланс в системе протеазы-антипротеазы, при котором наблюдается избыток протеаз или недостаток антипротеаз, что ведет к аутолизу тончайших структур респираторного отдела легочной ткани [8, 23].
Патологическая анатомия эмфиземы легких
Изменения в гистологической картине эмфиземы касаются бронхов и бронхиол, соединительной и эластической ткани легких, альвеолярного эпителия и легочных сосудов. Основным морфологическим критерием диффузной эмфиземы легких является деструкция респираторного отдела легких. Новейшие исследования показали, что размеры входа в альвеолы у здорового человека составляют не более 10 мкм, в то время как при ЭЛ альвеолярные поры превышают 20 мкм. Стенки альвеол представлены гладкими мышцами сосудов. Истончаются и запустевают капилляры. Эластические волокна находятся на стадии дегенерации. Все это приводит к уменьшению поверхности активно функционирующих альвеол. Эмфизематозно измененные альвеолы вызывают сдавление неизмененных, что также имеет немаловажное значение в нарушении вентиляционной функции легких [23].
Морфологическая классификация ЭЛ основана на ее отношении к различным частям ацинуса или дольки. Различают панацинарную (панлобулярную,), центриацинарную (центрилобулярную, проксимальную), периацинарную (дистальную, парасептальную), иррегулярную (околорубцовую), буллезную эмфиземы.
Панацинарная (панлобулярная) эмфизема характеризуется более или менее равномерным поражением ткани ацинусов. Процесс захватывает весь ацинус без избирательного изменения в области респираторных бронхиол или альвеол. Изменения преобладают в нижних отделах легких. Такая форма чаще наблюдается при первичной диффузной эмфиземе у больных с гомозиготным дефицитом a1-АТ.
При центриацинарной (центрилобулярной, проксимальной) эмфиземе изменения происходят в первую очередь в центральной части ацинуса, что соответствует респираторным бронхиолам, которые увеличены, так как их стенки подвергаются деструкции и растягиваются. Респираторные бронхиолы окружены неизмененными или малоизмененными альвеолами по периферии ацинуса. Центриацинарная ЭЛ чаще развивается у больных хроническим обструктивным бронхитом и наблюдается преимущественно в верхних отделах легких (задних и апикальных сегментах), иногда в верхушечных сегментах нижних долей.
Морфологически выделяют также периацинарную (дистальную, перилобулярную, парасептальную) эмфизему легких, при которой поражаются преимущественно периферические отделы ацинусов, прилежащие к межацинарным перегородкам, плевре.
Отношение иррегулярной, или околорубцовой, эмфиземы легких к ацинусу установить трудно, так как ее развитие чаще всего связано с рубцовыми изменениями в легких или с очагами фиброза. Она развивается при туберкулезе, саркоидозе, пневмокониозе, гистоплазмозе, эозинофильной гранулеме и др. Такая эмфизема является неравномерной, локальной. Она имеет деструктивный характер, но процесс локализуется в строго определенном участке легочной ткани. При иррегулярной эмфиземе поражаются как альвеолы, так и респираторные бронхиолы, альвеолярные ходы и мешочки; особенно характерно для нее расширение альвеолярных ходов [10, 23].
Буллезная эмфизема характеризуется формированием воздушных полостей диаметром более 0,5 см (булл). Эмфизему легких, сопровождающуюся формированием множества крупных булл, называют иногда буллезной болезнью. По локализации буллы делят на подплевральные и интрапаренхиматозные. По размеру различают мелкие (до 1 см), средние (1–5 см), крупные (5–10 см) и гигантские (более 10 см) буллы. По форме — округлые, овальные, полиморфные. Выделяют также напряженные, ненапряженные и спавшиеся; вентилируемые и невентилируемые; тонкостенные и толстостенные буллы. Для клинического применения разработана следующая классификация буллезной эмфиземы легких [7]: солитарные буллы; множественные буллы; буллы с диффузной эмфиземой; буллы с другими заболеваниями (симптоматические буллы); односторонняя легочная эмфизема (cиндром Маклеода). Следует различать понятия буллы и блебы. Блебы (blebs), или пузыри, образуются в соединительнотканных прослойках легкого при интерстициальной эмфиземе легких вследствие разрыва легочных структур с проникновением воздуха в интерстиций. Чаще всего буллы образуются при локализованных или иррегулярных видах ЭЛ. Однако и при диффузных формах (центриацинарной, панацинарной), особенно на поздних стадиях заболевания, возможно развитие множественных булл.
Необходимо иметь в виду, что приведенное выше морфологическое деление эмфиземы легких является схематичным и морфологическое распознавание различных видов эмфиземы, особенно на поздних стадиях развития, в запущенных случаях, может представлять значительные трудности [13, 18].
Патологическая физиология
Функциональные изменения при ЭЛ обусловлены несколькими взаимосвязанными механизмами: нарушением эластического каркаса легких, ведущим к изменению структуры легочных объемов и механических свойств легких; бронхиальной обструкцией; деструкцией межальвеолярных перегородок с прогрессирующим уменьшением общей функционирующей поверхности легких и снижением диффузионной способности. Одним из важных патогенетических факторов является механизм экспираторного закрытия мелких дыхательных путей. В настоящее время большое внимание в патогенезе ЭЛ уделяется также утомлению дыхательной мускулатуры. Кроме того, дыхательная недостаточность усугубляется сдавлением гигантскими буллами нормальной в функциональном отношении легочной ткани. Нарушение газообмена при ЭЛ обусловлено: ухудшением легочной вентиляции, поддерживающей постоянный газовый состав альвеолярного воздуха; нарушением кровообращения в легких и корреляцией между процессами вентиляции и перфузии в альвеолах; затруднением диффузии газов через альвеолокапиллярную мембрану из-за ее деструкции; раскрытием в легких артериовенозных анастомозов. Сложная патофизиологическая картина ЭЛ в каждом конкретном случае имеет свои особенности, зависящие от ее формы и тяжести течения [16, 18, 23].
Клиническая картина ЭЛ включает проявления самой эмфиземы, хронического бронхита, который часто предшествует ее развитию или сопутствует ей, а также дыхательной и сердечной недостаточности, осложняющих ее течение. Имеется сходство в клинической картине ЭЛ, хронического обструктивного бронхита, бронхиальной астмы (особенно ЭЛ и ХОБ), что является одной из причин их объединения в понятие хронических обструктивных заболеваний легких (ХОБЛ). Однако каждое из этих заболеваний имеет свои характерные особенности.
Одышка — первая и основная жалоба больных эмфиземой легких. Одышка в начале болезни появляется только при значительной физической нагрузке, и первоначально больные часто ее не замечают. Одышка у больных ЭЛ опасна тем, что долгие годы, заметно не проявляясь и исподволь прогрессируя, она превращается в состояние, угрожающее жизни больного. Толерантность к физическим нагрузкам резко снижена, так как даже в состоянии покоя компенсаторные возможности находятся на пределе. Одышка обычно имеет экспираторный характер. У больных наблюдаются короткий, «острый», «хватающий» вдох и удлиненный, иногда ступенеобразный выдох. Они осуществляют выдох при сомкнутых губах, надувая щеки («пыхтят»). При этом повышается давление в бронхиальном дереве, что уменьшает экспираторный коллапс мелких бесхрящевых бронхов (обусловленный нарушением эластических свойств легочной ткани и возрастанием внутригрудного давления) и способствует увеличению объема вентиляции. Кашель не является специфической жалобой больных ЭЛ и чаще всего обусловлен наличием хронического бронхита. Как правило, кашель при этом бывает сухой или с небольшим количеством трудноотделяющейся мокроты слизистого характера. Обострение бронхита всегда сопровождается усилением кашля и отделением мокроты слизисто-гнойного характера. Необходимо обращать внимание на появление непродуктивного кашля и прекращение отхождения мокроты, что может свидетельствовать о тяжелом обострении обструктивной болезни легких, нередко связанном с развитием синдрома утомления дыхательных мышц. Застою мокроты в просвете дыхательных путей способствует также употребление седативных и противокашлевых средств [23].
Масса тела при ЭЛ снижена, что связано с напряженной работой респираторных мышц, направленной на преодоление высокого сопротивления терминального отдела дыхательных путей [23]. Пациенты с эмфиземой легких в начальных стадиях заболевания принимают вынужденное положение на животе с опущенными вниз головой и плечевым поясом, что приносит им облегчение. При таком положении больного достигаются повышение брюшного давления, поднятие вверх диафрагмы и улучшение ее функции. Однако при тяжелой эмфиземе c выраженными изменениями грудной клетки и утомлением респираторных мышц горизонтальное положение вызывает напряженную работу диафрагмы, поэтому больные вынуждены даже спать в сидячем положении [23]. Больные ЭЛ нередко занимают положение сидя с несколько наклоненным вперед туловищем, опершись руками о колени или край кровати, что позволяет фиксировать плечевой пояс и включить дополнительную мускулатуру в акт дыхания. Цвет кожных покровов при эмфиземе легких скорее розовый, чем синюшный. Маловыраженный цианоз обусловлен длительным сохранением газового состава крови, только в далеко зашедших случаях появляется цианоз, который обусловлен развитием гиперкапнии. При этом у больных выявляется «вересковый язык» (голубой оттенок языка), который является клиническим показателем гиперкапнии и больше характерен для ХОБ. Наблюдается набухание шейных вен во время выдоха из-за повышения внутригрудного давления. Большое значение в прогнозе заболевания имеет оценка дыхательной мускулатуры, так как появление синдрома ее утомления всегда свидетельствует о прогрессировании болезни и усугублении дыхательной недостаточности [23]. Необходимо оценить синхронность участия в дыхательном цикле диафрагмы, мышц брюшного пресса, плечевого пояса, шеи и межреберных мышц. Нужно уметь выявлять дискоординацию дыхательных движений, а также следить за появлением признаков парадоксального дыхания, когда ребра на вдохе парадоксально втягиваются, что связано с тягой низкостоящей уплощенной диафрагмы.
При осмотре грудной клетки выявляется бочкообразная грудная клетка. Иногда наблюдается кифоз. При перкуссии определяется коробочный звук. Отмечаются увеличение высоты стояния верхушек, смещение нижних границ легких вниз и резкое ограничение подвижности нижнего легочного края. Характерно уменьшение сердечной и печеночной тупости за счет повышенной воздушности и увеличения объема легочной ткани. При аускультации выслушивается ослабленное везикулярное дыхание (в тяжелых случаях — резко ослабленное). Побочные дыхательные шумы не характерны для больных ЭЛ. Однако при форсированном выдохе или при проведении кашлевой пробы могут появляться скудные сухие свистящие хрипы.
Изолированная ЭЛ встречается редко. Как правило, она сочетается с признаками хронического обструктивного бронхита. Дифференциальная диагностика этих двух состояний представляет порой определенные трудности, что является еще одной причиной их объединения в понятие ХОБЛ. Признаки бронхита и эмфиземы очень часто, особенно в запущенных случаях, встречаются в различных сочетаниях. Однако нередко у больных ХОБЛ удается выделить преобладание признаков ЭЛ или бронхита, в связи с чем говорят о двух вариантах ХОБЛ: эмфизематозном и бронхитическом. Эмфизематозный вариант иногда называют «одышечный», «розовый», «пыхтящий», а больных этим вариантом ХОБЛ — «розовыми пыхтельщиками». Основной жалобой является прогрессирующая одышка, напоминающая пыхтение. В клинической картине ведущими являются симптомы, типичные для ЭЛ. Характерны длительное сохранение газового состава крови в покое и позднее развитие легочного сердца. Бронхитический тип («кашляющий», «синюшный», «отечный») характеризуется преобладанием симптомов бронхита. Основной жалобой является продуктивный кашель. Наблюдаются выраженный цианоз, симптомы легочного сердца, которое развивается на ранних стадиях болезни. Больные с таким вариантом ХОБЛ имеют вид «синюшных отечников». Эти два варианта ХОБЛ в чистом виде встречаются редко, и причисление больных к тому или иному типу часто вызывает затруднение. Значительная часть пациентов попадает в смешанную, промежуточную, группу лиц, у которых имеются признаки ХОБ, ЭЛ, дыхательной недостаточности и легочного сердца, выраженные в той или иной степени.
Инструментальные методы диагностики
Рентгенологическое исследование. Основными рентгенологическими признаками являются увеличение прозрачности легочных полей и их общей площади, ослабление сосудистого легочного рисунка, низкое расположение и уплощение диафрагмы, ограничение ее подвижности, увеличение костодиафрагмальных углов. Сердце, как правило, не увеличивается; вследствие низкого стояния диафрагмы оно принимает каплевидную форму («капельное сердце»). Происходит расширение ретростернального пространства, увеличение размеров которого и ослабление легочного рисунка на периферии наилучшим образом коррелируют с выраженностью эмфиземы [13]. Особое значение в диагностике имеют рентгенофункциональные пробы, в частности проба Ю. Н. Соколова и ее модификации, которые основаны на изменении прозрачности легочных полей в разных фазах дыхания. На томограммах определяются уменьшение калибра мелких сосудистых разветвлений, расширение корней легких. На ангиограммах выявляются признаки деваскуляризации. Бронхографическая картина характеризуется как «зимнее дерево без листьев».
Функциональное исследование легких имеет важное значение в диагностике ЭЛ, для которой характерны увеличение общей емкости легких и остаточного объема, снижение жизненной емкости легких. Наблюдаются повышение сопротивления в дыхательных путях на выдохе (в отличие от ХОБ, при котором сопротивление повышено на вдохе и выдохе) и стойкое снижение скоростных показателей (ФЖЕЛ, ОФВ1, теста Тиффно, скоростных максимальных экспираторных потоков, рассчитываемых по кривой поток/объем). Проведение ингаляционных тестов с бронходилятаторами позволяет выявить у больных эмфиземой стойкий необратимый характер бронхиальной обструкции. У больных ХОБ может наблюдаться частичный бронходилятационный ответ. Одним из ранних признаков ЭЛ является снижение диффузионной способности. Отмечаются также увеличение статической и уменьшение динамической растяжимости легочной ткани [13, 18, 23].
При развитии дыхательной недостаточности, чтобы правильно выбрать лечение и определить прогноз, необходимо исследовать газовый состав крови. Напряжение кислорода в артериальной крови ниже 60 мм рт. ст. свидетельствует о терминальной дыхательной недостаточности. Таким больным целесообразно проводить длительную кислородотерапию. Особого внимания требуют больные с повышенным напряжением СО2 в артериальной крови, так как с гиперкапнией связаны обострение дыхательной недостаточности и развитие синдрома утомления дыхательных мышц [23].
Изменения в периферической крови
Для больных ХОБЛ в связи с гипоксией характерно развитие полицитемического синдрома (повышение числа эритроцитов и уровня гемоглобина, низкая скорость оседания эритроцитов, высокая вязкость крови), что еще больше усугубляет дыхательную недостаточность. Эти изменения более характерны для больных ХОБ.
Лечение
Лечение больных ЭЛ представляет собой сложную задачу. Терапия должна быть направлена на лечение собственно ЭЛ, ХОБ, осложнений заболевания (дыхательной и сердечной недостаточности в случае присоединения легочного сердца), а также включать мероприятия, нацеленные на повышение качества жизни больных и замедление прогрессирования болезни. Первоочередное значение имеет отказ от курения. Здесь важна активная позиция врача, направленная на борьбу с курением. В настоящее время для врачей разработаны методические рекомендации по лечению табачной зависимости [23, 28].
Методы специфического лечения собственно ЭЛ, направленные на уменьшение потери легкими эластичности, до конца не разработаны. Предлагается заместительная терапия дефицита a1-антитрипсина донорской плазмой, нативным a1-АТ из сыворотки здоровых доноров, а также a1-АТ, созданным методом генной инженерии. Пациенты с уровнем a1-АТ в плазме менее 11 mumol/L, имеющие обструкцию воздухоносных путей, должны рассматриваться как претенденты на заместительную терапию. Заместительная терапия особенно показана больным с наследственным дефицитом a1-АТ. Новые подходы к лечению предполагают назначение аэрозолей a1-АТ [37, 42]. Исследуется возможность применения низкомолекулярных синтетических ингибиторов эластазы, в том числе новых водорастворимых [38]. Действие всех этих средств направлено против ферментативного разрушения соединительно-тканной стромы легких. Большие надежды в терапии больных с наследственным дефицитом a1-АТ возлагаются на метод генной инженерии, который позволяет «исправлять» дефектный ген [20, 37]. В целях повышения синтеза a1-АТ предлагается использовать синтетический анаболический стероид деназол [9]. На стадии изучения находится направление по применению средств, восстанавливающих поврежденные эластические волокна. Экспериментально была показана возможность их восстановления, в частности при использовании ретиновой кислоты [32, 33]. Для коррекции системы протеолиз-антипротеолиз целесообразно назначение антиоксидантов (витамина Е, аскорбиновой кислоты, глутатиона, b-каротина, микроэлементов цинк и селен, тиосульфата натрия и др.). В последнее время выявлено, что муколитик ацетилцистеин обладает антиоксидантными свойствами [23], однако он не показан больным с наследственным дефицитом a1-АТ [9]. Возможно применение средств, влияющих на сурфактантную систему легких, восстанавливающих поверхностно-активные свойства альвеолярной выстилки. С этой целью используются различные вещества для интратрахеального введения: эвкалиптовое масло, ментол, камфора, жирные кислоты, пальмитиновая кислота, дипальмитил-лецитин, фосфолипиды [3]. Имеется опыт интратрахеального введения липосом. В последние годы разработан новый липосомальный препарат на основе природных фосфолипидов — липин [26]. Имеются данные о положительном влиянии на сурфактантную систему легких антагонистов кальция при их сочетанном применении внутрь и ингаляционно [11], лазолвана, бромгексина, глицерама (особенно выраженным сурфактантпротективным действием обладает лазолван) [14]. Считается, что для восстановления сурфактантной системы наиболее перспективным является метод ингаляционного введения сурфактанта непосредственно в легкие [12]. Однако следует отметить, что методы воздействия на эластические свойства легких при эмфиземе, а также на сурфактантную систему недостаточно разработаны и внедрены в широкую практику.
В большинстве случаев буллезной ЭЛ эффективным является хирургическое лечение. Наиболее перспективными считаются видеоторакоскопические операции. Особенно широкое распространение они получили в последние 10 лет в связи с развитием эндоскопической техники [7]. В последнее время разработаны также хирургические методы лечения диффузной эмфиземы: хирургическая редукция легочного объема и трансплантация легких [15, 40].
В терапии ЭЛ важное место отводится лечению ХОБ, поскольку эти два патологических процесса нередко протекают параллельно и между ними порой бывает трудно провести грань. При этом используются бронходилятирующие и мукорегуляторные средства, иммунокорригирующая терапия, антибактериальные средства (при обострении воспалительного процесса), кортикостероиды и др. Для лечения ХОБ и ЭЛ применяются бронхорасширяющие препараты трех основных групп: b2-агонисты, антихолинергические средства, теофиллины. У больных ХОБ с ЭЛ действие ингаляционных холинолитиков по сравнению с b1-агонистами оказывается более выраженным, а число побочных реакций — минимальным. b2-агонисты должны с осторожностью использоваться у пожилых пациентов, особенно с патологией сердца, так как у них могут проявляться нежелательные кардиотоксические эффекты, характерные для этой группы препаратов. b2-агонисты целесообразно комбинировать с ингаляционными холинолитиками, когда монотерапия последними оказывается неэффективной. Возможно использование комбинированного препарата беродуала, содержащего ипратропиум бромид и фенотерол. В последнее время широкое распространение получила ингаляционная терапия через небулайзер. Преимущества небулайзерной терапии заключаются в том, что не требуется координации вдоха и ингаляции; ингаляция легковыполнима у пожилых и тяжелых больных; возможна доставка высоких доз лекарственного препарата за короткий период времени; создается высокодисперсный аэрозоль с идеальным диаметром частиц 1–5 мкм, который способен достичь периферических отделов дыхательных путей. Теофиллины обладают менее выраженным бронхолитическим эффектом, однако с их использованием связан ряд побочных эффектов, например уменьшение системной легочной гипертензии. Кроме того, они влияют на сердечный выброс, усиливают диурез, стимулируют центральную нервную систему, предотвращают и уменьшают утомление дыхательной мускулатуры. Предпочтение отдается пролонгированным формам теофиллина. Их назначение наиболее показано в ходе комплексной терапии ХОБЛ, когда предшествующая сочетанная терапия холинолитиками и b2-агонистами оказалась недостаточной [1, 23].
Глюкокортикостероидная терапия показана при тяжелой ЭЛ, при быстром прогрессировании болезни и в случае неэффективности максимальных доз препаратов базисной терапии (бронхорасширяющих средств). Обычно назначается пробная терапия преднизолоном в дозе 15–20 мг в сутки с оценкой эффективности в ближайшие 3–4 дня. Показания к назначению кортикостероидов противоречивы. Известно, что только 20-30% больных с ХОБЛ отвечают положительно на длительное лечение оральными кортикостероидами [1, 23, 28]. Следует учитывать миопатическое действие кортикостероидов на скелетную мускулатуру, а также возможность усугубления остеопороза, который развивается при ЭЛ. Для лечения остеопороза целесообразно использовать витаминные препараты, особенно витамин D3, минеральные соли, содержащие кальций, а в более тяжелых случаях показана курсовая терапия кальцитонином [23].
Важным направлением в лечении ЭЛ является коррекция дыхательной недостаточности, которая достигается путем оксигенотерапии и тренировкой дыхательной мускулатуры. Оксигенотерапия показана при снижении РаО2 до 60 мм рт. ст. и менее, SaO2