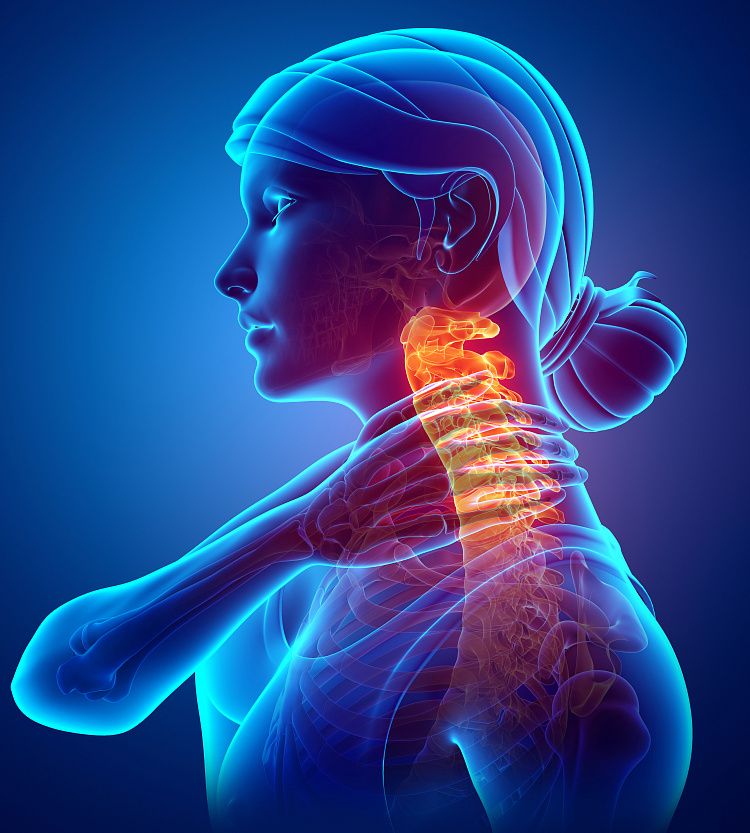
Миелопатия шейного отдела позвоночника что это
Миелопатия: симптомы и лечение
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
ДОСТУПНЫЕ ЦЕНЫ НА КУРС ЛЕЧЕНИЯ
Мягко, приятно, нас не боятся дети
Чаще всего миелопатия поражает шейный отдел спинного мозга по причине остеохондроза или спондилеза. Развиться миелопатия может из-за врожденного стеноза позвоночного канала, травмах или сдавливании спинного мозга опухолями, краниовертебральной аномалии, цирроза печени, недостатке витаминов В и Е, боррелеза, ревматоидного артрита, химиотерапии, лучевой терапии, эпидуральной анестезии или пункции спинного мозга и пр.
Симптоматика миелопатии развивается постепенно: у пациентов отмечаются возрастающие боли и ограничение подвижности шейного отдела позвоночника.
Для диагностики миелопатии применяют множество видов исследований:
Лечение миелопатии производится по симптомам. Первоначально проводится консервативное лечение, если оно не дает результатов или требуется устранение причин болезни, выполняют оперативное вмешательство.
При дискогенной миелопатии, когда обнаружено и доказано сдавливание спинного мозга, проводят декомпрессионную ламинэктомию. Операцию проводят и в случаях, когда артерия, питающая спинной мозг закупорена или пережата, а вероятность положительного исхода велика.
В большинстве случаев заболевания прогноз на выздоровление неблагоприятный, все зависит от степени поражения спинного мозга, но проведение операции способно стабилизировать процесс и привести к существенному улучшению состояния пациента.
Миелопатия шейного отдела позвоночника
Данная патология представляет собой спинномозговые повреждения различной этиологии. Аномалии проявляются в комплексе и являются хроническими не воспалительными процессами в структурах спинного мозга. Возникнуть заболевание может в любом отделе, но в подавляющем большинстве эпизодов оно локализуется в шейной позвоночной зоне. Второе частое место локализации – поясничная зона. Этот недуг не классифицируется в качестве отдельного заболевания. Скорее, это собирательная патология, которая иллюстрирует сбой в работе какого-либо из спинномозговых отделов. Причины ее возникновения различны и многообразны, как и проявления.
Возникновение и характеристики миелопатии
Как уже отмечено, процесс имеет хронический характер. Это означает, что миелопатией не могут называться внезапно образовавшиеся проблемы спинного мозга. Обычно, когда в позвоночном столбе запускаются дегенеративные процессы, постепенно возникает миелопатия, исподволь приобретая и проявляя все новые симптомы.
Существует ряд факторов, которые резко могут повысить образование миелопатической патологии. К ним относятся:
Кстати. Спинной мозг является важным органом человеческой нервной системы. Он скрыт в канале, который состоит из позвоночных тел и их отростков. Работа мозга связана с многочисленными функциями, в том числе мышечными рефлексами, поскольку сквозь него идут все нервные импульсы к мозгу головы. Миелопатия ведет к сжиманию спинного мозга.
Почему развивается миелопатия шеи
Шейная позвоночная зона имеет связь практически со всеми важнейшими органами и системами. Аномалии в ней могут вызвать целый ряд заболеваний и патологических состояний.
Диагностика и симптоматика
Сдавливание мозгового тела ведет к образованию многочисленных симптомов, которые ощущает пациент при миелопатии.
Диагностирование заболевания начинается с тщательного врачебного осмотра и заканчивается осуществлением лучевой диагностики шейной зоны. Проверяется рефлекторный ответ, кожная чувствительность, сокращение мускулатуры.
Проверка рефлексов помогает выявить увеличение силы рефлекторного ответа. Сокращения мышечной мускулатуры происходят бесконтрольно, спазмообразно. Кроме того, немеют руки и ноги, и снижается кожная чувствительность.
Кстати. При длительном течении болезни без получения адекватного эффективного лечения человек может прийти к полной мышечной атрофии и отсутствию связей нервов с мышечной системой.
Диагностические методики применяются следующие.
Методика лучевого исследования позволяет обнаружить миелопатию на средних стадиях. При помощи рентгена проводится полноценная оценка состояния всех позвоночных сегментов. На МРТ и частично КТ определяется болезнь даже в неразвившейся до патологического состояния стадии. Что касается процедуры миелографии, это контрастный рентген, при котором в спинной мозг заливают стороннее вещество, и после этого проводят контрастное КТ. Оно позволяет обнаружить опухолевидное образование, при его наличии. Также контраст покажет межпозвоночную грыжу, области, которые патологически сузились, и поможет определить степень развития патологии.
Если вы хотите более подробно узнать, показания и проведение процедуры МРТ шейного отдела позвоночника, вы можете прочитать статью об этом на нашем портале.
Описание видов
Поскольку патология отличается многогранностью, существует несколько видов, на которые заболевание принято разделять.
Таблица. Виды миелопатии и их характеристики.
| Название вида | Характеристики |
|---|---|
| Спондилогенная | Образуется по причине дегенеративно-дистрофических позвоночных изменений, которые являются следствием разрушения дисков в процессе старения. Их дает нехватка в хрящах влаги, поскольку, старея, организм невосполнимо теряет ее. |
| Компрессионная | Берет развитие в результате аномальной конфигурации тел позвонков, возникшей после травматических повреждений. |
| Вертеброгенная | Здесь причиной возникновения является распространенный остеохондроз позвоночника, а также стеноз шейного канала. В отдельных случаях может вызываться травмой. |
| Ишемическая | Из-за происходящего при ишемии сдавливания кровеносно-сосудистого просвета начинает испытывать недостаток питания головной мозг, в том числе в него не доходит в нужных количествах кислород. |
| Инфекционная | Является следствием туберкулеза, сифилиса, осложненной болезни Лайма. Также причиной может быть энтеровирусная инфекция в тяжелой форме и СПИД. |
| Метаболическая | Развитие происходит на фоне деструкции обменных процессов и при патологических состояниях поджелудочной, которые могут возникнуть, в том числе, из-за сахарного диабета. |
Если в начале заболевания клинические симптомы имеют слабые проявления, то постепенно пораженный участок шеи начинает испытывать все большую боль, которая не снимается анальгетическими препаратами. Это характеризует любую форму проявления. Также обязательными являются онемение (затекание) и ослабление конечностей, судорожные спазмы, слабая тактильность и координация. Может, особенно при метаболической форме, наблюдаться сбой работы ЖКТ, потливость, дисфункция мочеиспускания. С осложненным течением пациента могут ждать парезы и паралич.
Как лечится миелопатия
Для того чтобы успешно излечить пациента от миелопатии, необходимо устранить причину появления этой патологии, которая спровоцировала данное заболевание. Результата можно достичь, если использовать целый комплекс медикаментозных препаратов.
Нестероиды
Первыми в группе стоят нестероидные противовоспалительные вещества, которые отличаются комбинированным воздействием, снимающим воспаление, отеки, жар и боль одновременно. Благодаря НПВС-терапии состояние пациента начинает улучшаться практически сразу. В основном, в терапии миелопатии используются НПВС-средства:
Что касается лекарственных форм, их выбор осуществляется врачом в зависимости от силы и выраженности, а также продолжительности болевого синдрома.
Это может быть мазь, гелевое или иное кремообразное вещество, наносимое местно. Либо, что происходит чаще всего, – таблетированная форма. При острых формах, когда требуется быстрое антиболевое воздействие, либо при имеющихся противопоказаниях к приему внутрь таблеток (например, поражения ЖКТ или пищевода), назначается инъекционная форма. В стадии обострения, когда боль переносится с трудом, обычно делаются уколы. Несколько дней спустя, после стабилизации состояния пациента, переходят на постоянный прием внутрь таблетированных форм.
Важно! Длительный прием нестероидов может приводить к осложнениям уже имеющихся заболеваниям ЖКТ либо к образованию данных патологий. Необходимо четко придерживаться врачебных рекомендаций и не превышать продолжительность терапевтического курса.
Глюкокортикостероиды
Препараты, относящиеся к данной группе, играют «вторую скрипку» в лечении миелопатии. Применяются они тогда, когда от нестероидов нет ожидаемого положительного эффекта, либо если их прием по каким-либо причинам должен быть прекращен до момента излечивания.
Кстати. Глюкокортикостероиды в терапевтической схеме присутствуют всегда с осторожностью, поскольку у данных препаратов гораздо больше противопоказаний и условий приема, чем у НПВС.
К препаратам глюкокортикостероидной группы относятся:
Эти средства имеют гормональную природу, поэтому при их введении предпочтение отдается инъекционному способу, причем паравертебрально, чтобы препарат сразу воздействовал на болевую зону без воздействия на весь организм.
Ускорители метаболизма
К данной группе относят:
Благодаря приему этих средств активизируются процессы обмена, и снижается уровень прогрессирования гипоксии, что является важным при терапии миелопатии.
Антибактериальные препараты
Медпрепараты из широкого списка антибактериальных веществ применяют в том случае, если шейная миелопатия имеет инфекционную этиологию. Перед назначением проводят бактериологическое исследование, взяв бакпосев из патологического очага. Таким образом определяется инфекционный возбудитель и устанавливается степень его чувствительности к назначаемому препарату.
Кстати. Если бактериологическую пункцию невозможно провести по каким-либо причинам, назначаются антибиотические препараты широкого спектра применения.
Миорелаксанты
Данная группа нужна для снятия мышечного спазма, благодаря чему болевые ощущения тоже уменьшатся. Терапия приведет к увеличению мобильности шейной позвоночной зоны, благодаря чему пациент почувствует себя лучше. К миорелаксантам, рекомендуемым к приему при миелопатии, относят:
Нейропротекторы
При сжатии каналов и зажиме спинного мозга всегда страдает кровоток, и нарушается снабжение кислородом. Нейропротекторы способствуют активации кровообращения нормализации доставки кислорода, вместе с остальными питательными компонентами, головному мозгу. В основном, назначаются препараты:
Сосудорасширители
Данные средства так же, как и нейропротекторы, способствуют возвращению нормальной скорости кровотока в сосудах. Они снимают сосудистый спазм и, соответственно, возникающий из-за него болевой синдром. К популярным расширителям сосудов относятся:
Витамины
Укрепить организм в борьбе с болезнью, повысить его защитные возможности поможет прием витаминов. Особенно при позвоночных патологиях важен прием в достаточном количестве витаминов В-группы.
Другие способы лечения
Скорее, их можно отнести к дополнительным, являющимся, тем не менее, обязательными. Лечение шейной миелопатии включает:
Если случай патологии тяжелый или принимает неконтролируемую острую форму, вследствие не проведенного своевременно лечения, может назначаться операция. Чаще всего оперируют миелопатию при компрессионных формах, которые возникли в результате травмирования.
Если вы хотите более подробно узнать, как лечить обострение остеохондроза шейного отдела, а также рассмотреть симптомы и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Видео — Миелопатия шейного отдела позвоночника
Видео — Миелопатия
Миелопатия причины, симптомы, методы лечения и профилактики
Миелопатия — это общая неврологическая патология, которая выражается в системном поражении различных участков спинного мозга. Чаще всего проявляется в хронической форме. Может возникнуть в шейном, грудном, поясничном и крестцовом отделах позвоночника. Развивается вследствие расстройств спинномозгового кровообращения, дегенеративных процессов в сосудистой системе, нарушений обмена веществ в разных сегментах позвоночного столба и спинного мозга. Из-за обширности причин болезни в диагнозе уточняется клинический вид миелопатии. Чтобы вылечить заболевание, необходимо обратиться к неврологу за направлением на диагностику или консультацию вертебролога, генетика, фтизиатра, онколога.
Симптомы миелопатии
Признаки болезни представляют собой целый комплекс клинических проявлений, которые одновременно характерны для других неврологических заболеваний. Наиболее точно поставить диагноз возможно только после инструментальных и лабораторных обследований. Симптомы могут быть следующими:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 16 Декабря 2021 года
Содержание статьи
Причины
Очаг поражения может локализоваться как в области спинного мозга, так и за его пределами — это становится условием для группировки причин на две категории. Причины, затрагивающие спинномозговые участки тела:
Причины, которые локализуются за пределами спинного мозга:
Стадии развития миелопатии
Ввиду общей симптоматики сразу распознать заболевание практически невозможно, поэтому его чаще всего диагностируют при появлении осложнений или нестабильности позвоночника и суставов. Обычно болезнь развивается и прогрессирует в несколько этапов:
Разновидности
Классификация миелопатии составлена, исходя из причин, формы протекания и локации болезни. Всего в медицине существует более 20 разновидностей, отличающихся по клиническим проявлениям, осложнениям и способам лечения.
Миелопатия поясничного отдела позвоночника
Локализуется в области поясницы и крестцового отдела опорно-двигательного аппарата. Симптомы:
Миелопатия шейного отдела позвоночника
Шейный тип (спондилолитический или цервикальный) возникает из-за возрастных дегенераций в позвонках и межпозвоночных дисках, чаще поражает пожилых людей. Признаки:
Формы миелопатии
Хроническая миелопатия
Выделена в отдельный вид из-за широкого распространения. Возникает вследствие заболеваний межпозвоночных дисков и позвонков, острых инфекций, рассеянного склероза, дегенерации спинномозговых корешков и дефицита витамина B12. Для определения болезни проводят соматические и неврологические исследования.
Типы миелопатии по причине развития
Диагностика
Постановка точного диагноза — залог успеха курса лечения и надёжный способ избавиться от боли. Врачи диагностируют болезнь следующими методами:
В сети клиник ЦМРТ возможно пройти обследование по таким методикам:
Шейная миелопатия
Некоторые заболевания позвоночника, сосудистые нарушения и даже эндокринные патологии способны провоцировать возникновение такого неприятного и весьма снижающего качество жизни состояния, как шейная миелопатия. Она сопровождается нарушениями чувствительности и подвижности, а также может приводить к тяжелым осложнениям. Поэтому важно ее диагностировать на ранних сроках развития, установить причину возникновения и эффективно воздействовать на нее, чтобы избежать усугубления состояния.
Что такое шейная миелопатия и причины ее возникновения
Шейной миелопатией называют хорошо изученный клинический синдром, возникновение которого обусловлено поражением спинного мозга в результате воздействия различных факторов, в том числе травм, дегенеративных изменений в шейном отделе позвоночника, образования опухолей, развития инфекционных, неврологических и сосудистых заболеваний. Другими словами, шейная миелопатия и сопровождающий ее комплекс симптомов не является самостоятельным заболеванием, а выступает лишь следствием сужения позвоночного канала, нарушения питания спинного мозга, воспалительного процесса в нем, обусловленных теми или иными причинами.
В позвоночном канале проходит окруженный собственными оболочками спинной мозг с его нервными корешками и кровеносными сосудами. Поэтому его сужение, особенно прогрессирующее, рано или поздно отразится на состоянии этой ответственной за правильную работу практически всех органов и тканей человеческого тела нервной структуре, что приведет к соответствующим неврологическим нарушениям, а при поражении кровеносных сосудов – ишемии (острому нарушению питания) и другим нежелательным последствиям. Поэтому развитие симптомов шейной миелопатии требует скорейшего обращения к неврологу, комплексной диагностики и назначения лечения, которое может заключаться в проведении декомпрессионной операции.
Основными причинами развития шейной миелопатии являются:
Наиболее частой причиной развития шейной миелопатии являются осложнения остеохондроза шейного отдела позвоночника.
Нарушение может возникать в любом возрасте, хотя наиболее характерно для пожилых людей с тяжелыми дегенеративными изменениями в позвоночнике. Но если рассматривать каждую возрастную группу отдельно, то у детей наиболее часто патология становится следствием перенесения энтеровирусной инфекции, у людей молодого возраста – травмы спины и позвоночника в частности. В средней возрастной категории шейная миелопатия обусловлена новообразованиями, травмами.
В целом можно выделить 2 типа шейной миелопатии:
Миелопатия может поражать любой отдел позвоночника, включая грудной и поясничный, хотя шейный отдел в силу анатомических особенностей страдает чаще всего. В каждом случае к ее развитию приводит стеноз спинного мозга или его сосудов. Но проявления патологии напрямую зависят от локализации пораженного участка и могут кардинально различаться.
Врожденная узость позвоночного канала существенно увеличивает риск развития шейной миелопатии. Таким образом, при его диаметре менее 12 мм вероятность возникновения данного нарушения крайне высока.
Предпосылками для развития патологии могут выступать:
В отдельных случаях шейная миелопатия развивается после проведения хирургических вмешательств на шейном отделе позвоночника. В таких ситуациях иногда наблюдается перерождение тканей с формированием участков, лишенных функциональной активности. В результате они препятствуют свободному поступлению к спинному мозгу кислорода и питательных веществ. Но в подавляющем большинстве случаев шейная миелопатия становится следствием естественного старения организма.
В зависимости от причин развития различают довольно много видов шейной миелопатии. Определение конкретного из них позволяет разработать наиболее эффективную тактику лечения и добиться лучшего исхода.
Вертеброгенная
Именно эта форма шейной миелопатии, которую еще называют спондилогенной, диагностируется в подавляющем большинстве случаев. Она развивается в результате возникновения нарушений в состоянии позвоночника на фоне врожденных особенностей, например, врожденной узости спинномозгового канала, или приобретенных в течение жизни заболеваний.
В качестве основной причины развития вертеброгенной шейной миелопатии выступает остеохондроз. При этом заболевании в межпозвоночных дисках постепенно происходят дегенеративно-дистрофические изменения, что со временем приводит к образованию протрузии, а затем и межпозвоночной грыжи. В таких случаях пораженный диск выпячивается и, как правило, это происходит в сторону спинномозгового канала. При отсутствии лечения грыжа склонна постепенно увеличиваться в размерах и тем самым приводить к компрессии проходящих вблизи нее анатомических структур: спинномозговых корешков, позвоночных артерий, спинного мозга. Это и становится следствием развития так называемой дискогенной миелопатии.
Также следствием остеохондроза может становиться разрастание костной ткани тел позвонков с образованием на их поверхности костных выступов, которые называют остеофитами. Они также могут сдавливать нервные корешки, сосуды и влиять на качество работы спинного мозга.
Другим следствием дегенеративных изменений в позвоночнике становится утолщение желтых связок, гипертрофия фасеток, т. е. осложнения остеоартрита, которые также способны провоцировать развитие шейной миелопатии.
Наиболее часто вертеброгенная шейная миелопатия диагностируется у людей старше 50 лет.
Также шейная миелопатия может стать результатом искривления позвоночного столба, в частности кифоза или сколиоза, или же болезни Бехтерева, постепенно поражающей все суставы тела.
Для патологии характерно хроническое течение с постепенным нарастанием выраженности симптомов и моментами обострения. Чаще всего пациенты жалуются на снижение силы мышц шеи, плеч и рук, болезненность в шее, нарушения чувствительности, дрожь в руках.
Сосудистая
Сосудистая или дисциркуляторная миелопатия обусловлена возникновением нарушений кровообращения и поражения кровеносных сосудов, что может быть обусловлено атеросклерозом, тромбозом, венозным застоем и другими изменениями. Повреждение артерий, ответственных за питание шейного отдела спинного мозга, провоцирует атрофию нервных волокон. При этом степень выраженности проявлений нарушения во многом зависит от того, что послужило причиной их развития и возраста больного.
Именно в шейном отделе наиболее высок риск развития сосудистой миелопатии. Основным ее проявлением считается возникновение так называемого феномена Лермитта, сопровождающегося дрожью в шее, способной распространяться до запястья и стоп, во время наклонов головы или отведения ее назад. После окончания приступа дрожи наблюдается слабость. Иногда сосудистая шейная миелопатия становится причиной энцефалопатии.
Посттравматическая
Этот вид шейной миелопатии является следствием получения травм, приведших к поражению спинного мозга. Это могут быть переломы, в том числе компрессионные, вывихи, удары, которые спровоцировали смещение, компрессию, травмирование нервов, кровеносных сосудов или спинного мозга. Подобное может сопровождаться параличом, снижением чувствительности в соответствующих уровню поражения участках тела, нарушением функционирования внутренних органов.
Карциноматозная
Как следует из названия, данный вид шейной миелопатии становится результатом формирования доброкачественных или злокачественных новообразований, метастаз в позвоночнике, спинном мозге или окружающих тканях. При достижении определенных размеров они могут механически сдавливать спинной мозг, приводить к нарушению его питания и тем самым провоцировать развитие характерного для шейной миелопатии симптомокомплекса.
Наиболее часто причиной возникновения карциноматозной миелопатии являются лимфома, лейкемия, гемангиомы позвоночника и некоторые другие опухоли.
Инфекционная
Как уже говорилось, инфекционные заболевания так же могут выступать причиной развития шейной миелопатии. Она способна возникать в связи с перенесением энтеровирусных инфекций, туберкулеза, герпетической инфекции, остеомиелита позвоночника, болезни Лайма и некоторых других болезней.
Как правило, изначально больных беспокоят характерные для инфекционного заболевания симптомы, включая лихорадку, слабость и т. д. Впоследствии они сменяются признаками миелопатии, среди которых особенно часто наблюдается одышка.
При тяжелых вирусных и грибковых поражениях спинного мозга последствия могут быть необратимыми.
Токсическая
Данный вид нарушения возникает при воздействии на организм органических и неорганических нейротоксинов, способных пагубно влиять на нервные клетки. Для токсической шейной миелопатии характерно стремительное развитие, а также возникновение признаков нарушения чувствительности и подвижности. Но поражение спинного мозга в области шейного отдела встречается не так часто, как грудного.
Радиационная
Причиной развития радиационной шейной миелопатии является действие ионизирующего излучения, например, при проведении лучевой терапии при раке гортани или подавлении новообразований, локализованных в области средостения.
Симптомы миелопатии могут возникать только по прошествии 6—36 месяцев после окончания лучевой терапии. Изначально они слабые и склонны периодически исчезать, но их интенсивность постоянно возрастает. Нередко радиационная миелопатия сопровождается дополнительным образованием язв, снижением плотности костной ткани и т. д.
Метаболическая
Нарушения обмена веществ также может приводить к развитию шейной миелопатии. В частности, она может быть осложнением сахарного диабета и других эндокринных патологий.
Демиелинизирующая
Шейная миелопатия – нередкое следствие демиелинизирующих заболеваний, в том числе рассеянного склероза, болезни Бало, болезни Канавана. В таких ситуациях происходит разрушение оболочки, окружающей нервные волокна, что делает их уязвимыми и чувствительными. Это сопровождается нарушением работы соответствующих пораженному нерву органов, например, нарушением зрения, глотания и пр.
Наследственная
Некоторые наследственные заболевания могут становиться причиной развития шейной миелопатии. Одним из них является спастическая параплегия Штрюмеля. В таких случаях наблюдается усиливающаяся со временем слабость в руках, нарушения зрения, координации движений, развитие эпилепсии, задержка психического развития или деменция.
Симптомы шейной миелопатии
Характер проявлений шейной миелопатии во многом зависит от причин ее развития и степени поражения структур спинного мозга. Таким образом, у больного может присутствовать один или целый ряд симптомов следующего характера:
Но подобные нарушения характерны для запущенных, тяжелых случаев. Изначально заболевание проявляется лишь незначительным дискомфортом, который обычно люди принимают за типичную усталость после долгого рабочего дня.
Диагностика
При возникновении признаков шейной миелопатии следует обратиться к неврологу. В ряде случаев при наличии нескольких симптомов уже в ходе опроса пациента врач может заподозрить развитие этого нарушения, особенно если пациент упоминает о получении в недалеком прошлом ударов в область шеи, перенесении конкретных инфекционных заболеваний, наличии определенных хронических заболеваний. В остальных ситуациях бывает крайне сложно дифференцировать шейную миелопатию от других патологий, поскольку характерные для нее нарушения чувствительности, двигательные расстройства, боли сопровождают и ряд других распространенных заболеваний позвоночника.
Тем не менее в обоих случаях пациентам назначается комплексное обследование для оценки состояния позвоночника, спинного мозга, его корешков и сосудов. Эти данные позволят не только диагностировать шейную миелопатию, но и установить причины ее развития, а значит, и найти наиболее эффективный способ для их устранения.
На приеме врач не только проведет тщательный опрос пациента для сбора анамнеза, но и выполнит физикальное обследование, т. е. осмотр. В ходе него оценивается сила рефлексов, мышечный тонус, выраженность двигательных и чувствительных нарушений и т. д.
Далее обязательно назначается ряд инструментальных исследований:
Для получения более полных данных о состоянии здоровья пациента и причинах развития шейной миелопатии может назначаться общий анализ крови и мочи, биохимический анализ крови, анализ спинномозговой жидкости и некоторые другие лабораторные исследования. При обнаружении опухолей для точного установления природы их происхождения проводится биопсия.
После установления причины развития шейной миелопатии невролог может рекомендовать пациенту дополнительно обратиться к эндокринологу, кардиологу, ортопеду, инфекционисту, фтизиатру.
Лечение шейной миелопатии
Поскольку шейная миелопатия является только следствием развития того или иного заболевания, в первую очередь направляют усилия на устранение именно причины ее возникновения. Поэтому характер лечения напрямую зависит от того, что привело к компрессии спинномозговых структур. Оно может заключаться в применении консервативной терапии или проведении хирургического вмешательства. Также пациентам обычно назначается симптоматическая терапия, направленная на уменьшение выраженности проявлений шейной миелопатии и повышение качества жизни, пока основное лечение не даст результатов.
Таким образом, консервативная терапия обычно показана при инфекционной, сосудистой, токсической и метаболической шейной миелопатии. Она может включать:
При вертеброгенной, посттравматической миелопатии, а также отсутствии эффекта от консервативной терапии пациентам может рекомендоваться хирургическое лечение. Вескими основаниями для его проведения являются:
Задачей хирургического лечения является декомпрессия спинного мозга, т. е. устранение сдавливающего его фактора. Поэтому в зависимости от ситуации могут проводиться операции по исправлению деформации позвоночника, обусловленной переломами позвонков, а также дискэктомия и ламинэктомия. При необходимости проводится дренирование образовавшейся и оказывающей влияние на спинной мозг посттравматической кисты, замена удаленного межпозвоночного диска на эндопротез и т. д.
Дискэктомия подразумевает полное или частичное удаление межпозвоночного диска, что показано при образовании в результате прогрессирования остеохондроза или действия травмирующего фактора крупной грыжи, провоцирующей возникновение неврологических нарушений. Операция может проводиться методами с разной степенью инвазивности, но выбор конкретного осуществляется нейрохирургом на основании индивидуальных особенностей пациента. Это:
Если требуется удалить межпозвоночный диск полностью, во время операции его заменяют искусственным имплантом, которых сегодня существует достаточно много видов. Реже используют костный трансплантат, взятый из собственной кости пациента. Прооперированный и соседние сегменты позвоночника могут также фиксироваться специальными металлическими конструкциями, исключающими риск смещения позвонков и повторного развития шейной миелопатии, возможно, с более серьезными последствиями. В таких ситуациях в точки соединения отростков соседних позвонков монтируются винты, в головках которых есть отверстия. В них пропускают специальные штанги, надежно фиксирующие позвоночник. Эта методика называется транспедикулярной фиксацией.
При оскольчатых переломах и ряде других ситуаций, когда требуется получить открытый доступ к спинномозговым структурам, для устранения компрессии применяется ламинэктомия. Суть операции состоит в удалении остистого отростка, возможно, дуги, а в отдельных случаях и всего позвонка. Это позволяет создать достаточно обширное пространство для спинного мозга, устранить компрессию кровеносных сосудов и спинномозговых корешков, получить возможность удалить опухоль и т. д. В результате симптомы шейной миелопатии исчезают, а качество жизни пациента повышается. При необходимости позвонки также фиксируются посредством транспедикулярной фиксации или использования других методов.
При необходимости проведения хирургического вмешательства на шейном отделе позвоночника величина разреза имеет большое значение, поскольку не всегда доступ к участку поражения осуществляется через заднюю часть шеи. Нередко хирургу требуется «зайти» спереди, использовав передне-боковой доступ.
Таким образом, с шейной миелопатией может столкнуться каждый и эффективных профилактических мер, позволяющих снизить риск ее развития, не разработано. Поэтому во избежание ее возникновения можно порекомендовать вести здоровый образ жизни, а если нарушение уже сформировалось, следует как можно раньше обращаться за медицинской помощью. В 60% случаев при своевременно проведенном лечении, в том числе оперативном, удается добиться полного или существенного регресса неврологических нарушений. У 20% больных в таком случае состояние не изменяется, но и не ухудшается, а прогрессирование миелопатии наблюдается у 10% больных, прошедших лечение. Но при отсутствии такового заболевание обязательно будет прогрессировать и может стать причиной паралича, инвалидизации и более тяжелых осложнений.































 Если вы хотите более подробно узнать, как лечить обострение остеохондроза шейного отдела, а также рассмотреть симптомы и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.
Если вы хотите более подробно узнать, как лечить обострение остеохондроза шейного отдела, а также рассмотреть симптомы и альтернативные методы лечения, вы можете прочитать статью об этом на нашем портале.