Микроцитарная гипохромная анемия что это
Лечение анемии
Железодефицитная анемия ЖДА — это гипохромная микроцитарная анемия, развивающаяся в результате абсолютного дефицита железа в организме.
Помимо анемического синдрома, для нее характерно нарушение функции кожи, ее придатков и слизистых оболочек — сидеропенический синдром.
ЖДА — это последняя стадия дефицита железа; до появления анемии часто при подробном расспросе и осмотре пациента можно обнаружить проявления сидеропении, что позволит своевременно выявить причину дефицита железа и предотвратить развитие ЖДА.
Эпидемиология
Впервые ЖДА описал немецкий врач Й. Ланге в 1554 г., а препараты для ее лечения впервые применил Т. Сиденгам в XVII в. Анемии, развивающиеся в результате дефицита железа в организме, наиболее широко распространены в клинической практике. По данным ВОЗ, около 2,5 млрд человек на Земле имеют скрытый дефицит железа и 1 млрд человек страдает ЖДА.
Достоверно доказано влияние ЖДА на увеличение частоты материнской и детской смертности. ЖДА встречаются у 12–13 % детей в возрасте от 6 мес. до 2 лет. В развивающихся странах этот показатель значительно выше: в Индии и странах Африки он достигает 72–76 %. В развитых странах Европы и Северной Америки ЖДА выявляется у 7,5–11 % всех женщин детородного возраста, а у 20–25 % наблюдается скрытый тканевой дефицит железа. Значительно большая частота ЖДА в странах Азии, Африки и Латинской Америки, где она достигает эпидемических величин и составляет 45–60 %. Из всех анемий, встречающихся в клинической практике, около 80 % являются железодефицитными. В Российской Федерации сведений по частоте ЖДА нет, однако, по нашим данным, в Москве ее частота составляет 30–35 % среди женщин детородного возраста, а скрытого дефицита железа — до 60 %.
Развитие анемии
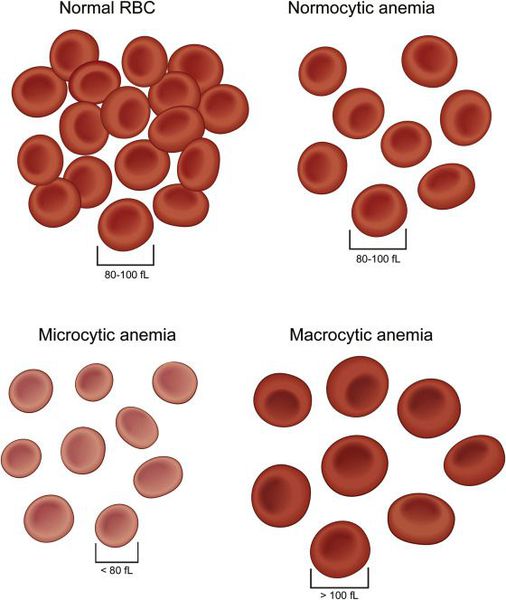
Со временем дефицит железа прогрессирует, течет долгие годы латентно, а затем, после полного истощения запасов железа в депо, развивается ЖДА. Основной механизм развития анемии — нарушение гемоглобинообразования в эритрокариоцитах костного мозга. В основе патологии эритропоэза при дефиците железа лежит нарушение синтеза гема, в результате которого гемоглобинизация эритронормобластов запаздывает по сравнению с процессом обратного развития ядерных структур. Поскольку синтез гемоглобина из-за дефицита железа страдает в большей степени, чем образование эритроцитов, для ЖДА при сравнительно умеренном снижении числа эритроцитов свойственно более выраженное падение содержания в них гемоглобина, что проявляется гипохромией эритроцитов и развитием гипохромной микроцитарной анемии.
Второй патологический механизм, который имеет место в условиях дефицита железа, — это снижение образования других важнейших белков, участвующих в накоплении и транспорте кислорода. Уменьшается содержание миоглобина в поперечнополосатой мускулатуре. Нарушение образования цитохромов и каталаз приводит к угнетению энергетического обмена всех клеток организма, при этом в основном страдают быстро делящиеся ткани (кожа и слизистые оболочки).
В зависимости от причин, вызывающих дефицит железа, выделяется пять групп ЖДА:
1) хронические постгеморрагические ЖДА;
2) ЖДА, связанные с нарушением всасывания и поступления железа с пищей;
3) ЖДА, связанные с недостаточным исходным уровнем железа в организме (чаще у детей);
4) ЖДА, обусловленные повышением потребности организма в железе (без кровопотери);
5) ЖДА, связанные с нарушением транспорта железа.
Стадии дефицита железа
В настоящее время выделяют несколько стадий дефицита железа:
1. Предрасположенность к развитию железодефицита (вегетарианство, подростковый возраст в сочетании с нарушением менструального цикла у девочек, частые роды, наличие хронических заболеваний ЖКТ или женской репродуктивной системы, связанных с кровопотерей).
2. Предлатентный дефицит железа. На этой стадии нет никаких лабораторных критериев дефицита железа, однако можно определить повышение абсорбции 59Fe3+ в ЖКТ, которое может превышать 50 % (в норме 10–15 %).
3. Латентный дефицит железа. Характеризуется развитием сидеропенического синдрома, снижением запасов железа в организме по данным лабораторных исследований.
Лечение анемии
Лечение ЖДА строится на следующих принципах. До начала лечения обязательно следует выявить и по возможности устранить причину развития ЖДА
Для лечения надо использовать только лекарственные железосодержащие препараты. Вне зависимости от тяжести анемии лечение начинается с пероральных препаратов, исключая противопоказания (острая язва желудка и двенадцатиперстной кишки, эрозивный гастрит), невозможность использования пероральных препаратов (нарушение глотания, отсутствие сознания, интубация и др.).
Лечебная доза пероральных препаратов железа составляет 100– 200 мг элементарного железа в сутки (максимально 300 мг), разделенная на 2 приема. Использование парентеральных средств возможно только при доказанном абсолютном дефиците железа, лечение должно проводиться только в стационаре, вводится только расчетная доза препарата. Внутримышечное введение препаратов железа в настоящее время не применяется. Трансфузии эритроцитарной массы обычно не используются. Они показаны только пожилым людям при наличии тяжелой анемии.
Сроки лечения при использовании пероральных препаратов железа зависят от тяжести анемии, составляют 3–4 мес. при использовании препаратов Fe2+ или 4–6 мес. при использовании препаратов Fe3+.
Что такое анемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Голышевой Екатерины Николаевны, терапевта со стажем в 8 лет.
Определение болезни. Причины заболевания
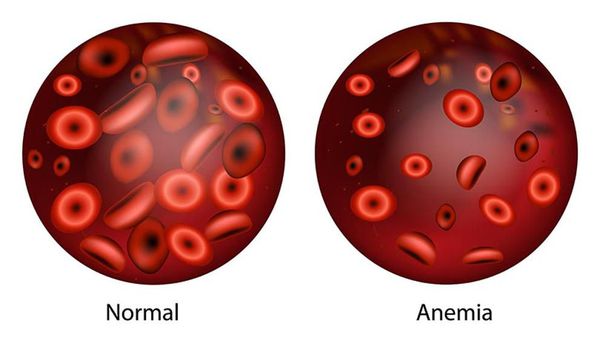
Анемия, или малокровие (Anemia) — это уменьшение количества эритроцитов и снижение уровня гемоглобина.
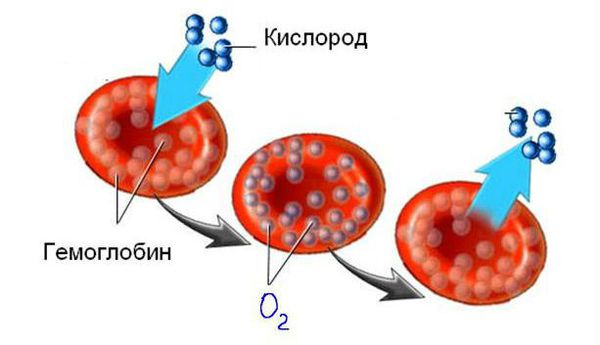
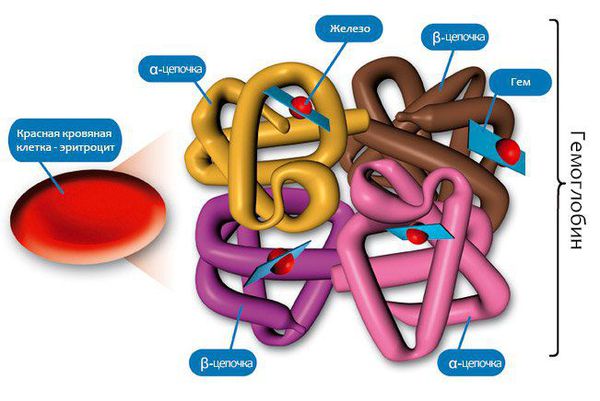
Эритроциты — это красные кровяные тельца, в них нет клеточного ядра, зато они содержат в себе особый железосодержащий белок — гемоглобин (Hb), который выполняет в организме важнейшую функцию газообмена (переносит кислород из лёгких в ткани и уносит от них углекислый газ). Следовательно, уменьшение количества эритроцитов в крови ведёт в снижению уровня гемоглобина. Есть ещё одно важное понятие — гематокрит (Hct) — это процентное соотношение эритроцитов к плазме крови.
У мужчин анемию определяют при следующий показателях:
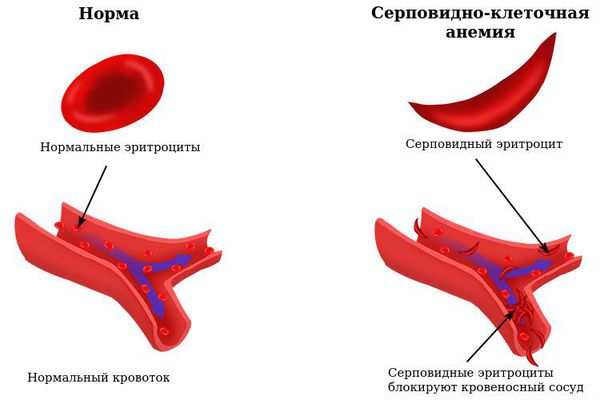
Выделяют наследственные типы анемий:
В ряде случаев причинами анемии являются недостаток определённых витаминов и микроэлементов (В12, фолиевая кислота, железо), либо проблема с их усвояемостью.
Вторичные причины развития анемии
К причинам развития железодефицитной анемии (ЖДА) относятся:
Например, высокая потребность в железе является главной причиной ЖДА у беременных и матерей, кормящих грудью. У женщин репродуктивного возраста в большинстве случаев железодефицитная анемия возникает вследствие обильных менструаций, а у детей — из-за недостаточного потребления с пищей. ЖДА может являться следствием несбалансированного питания при вегетерианской диете, так как железо из растительных продуктов усваивается хуже. В продуктах растительного происхождения содержится фитиновая кислота, которая образует с железом нерастворимые комплексы и ухудшает всасывание железа из этих продуктов. Лучше всего железо усваивается из продуктов животного происхождения, в мясе присутствует белок миоглобин, который улучшает всасывание железа в кишечнике.
Главное место среди причин анемий занимают острые и хронические кровопотери, нарушение кроветворения, ряд хронических и инфекционных заболеваний. Хронические кровопотери определяются малым объёмом теряемой крови, небольшой продолжительностью, очень часто протекают скрыто для самих больных и не всегда воспринимаются как первопричина анемии лечащими врачами разных специальностей. Такие кровопотери могут происходить, например, в случае обильных менструальных кровотечений у женщин, которые привыкают к этому и считают нормой. В этом случае неправильно и не до конца собранный гинекологический анамнез зачастую остаётся на «заднем» плане при диагностическом поиске причин анемии. При подозрении на скрытый дефицит железа, либо на любую другую анемию необходимо уточнять длительность менструального цикла, объём и продолжительность менструальных выделений. Прямо спрашивать о количестве расходуемых прокладок в сутки, необходимости замены ночью, что уже является признаком избыточной потери крови и требует консультации гинеколога для определения тактики ведения.
Анемия у детей
Анемия у детей проявляется такими же симптомами, как и анемия у взрослых: слабостью, быстрой утомляемостью, сонливостью, сухостю кожи, «заедами» в углах рта, выпадением волос, частыми головными болями, головокружениями, обмороками, шумом в ушах, снижением памяти и концентрации внимания, частыми простудными заболевания. У детей к анемии может присоединиться ночное недержание мочи (энурез). Также у детей с анемией страдает нервная система: ребёнок становится вялым, плаксивым, беспокойным, у него поверхностный сон, он плохо кушает и не набирает вес. Дети с тяжёлой анемией в возрасте до одного года могут отставать в развитии от сверстников.
Симптомы анемии
У анемий нет чётких специфичных симптомов, поэтому дифференциальная диагностика по одной лишь клинической картине невозможна. Признаки анемии появляются только тогда, когда уровень гемоглобина сильно снижается относительно индивидуального исходного показателя пациента. Симптомы в основном более выражены у больных с другими хроническими неинфекционными заболеваниями, к примеру эрозивными или язвенными болезнями желудочно-кишечного тракта, воспалительными заболеваниями тонкого кишечника (целиакия, болезнь Крона) или при стремительном развитии анемии.
При развитии анемии появляются бледность кожных покровов, общая слабость, тошнота, головокружение, загрудинные боли, тахикардия, одышка, в тяжёлых случаях бывают синкопы (потеря сознания). К ряду возможных симптомов анемии относятся: головная боль, головокружение, шум в ушах, отсутствие менструаций и расстройства пищеварения. При тяжёлой анемии развивается гипоксия тканей или гиповолемия, в этом случае возрастает вероятность наступления сердечно-сосудистой недостаточности или шока.
Симптомы, определяющие происхождение анемии
Симптомы анемии, развивающейся вследствие острой или хронической кровопотери: мелена (кал чёрного цвета, свидетельствующий о внутреннем кровотечении из верхних отделов желудочно-кишечного тракта), носовое кровотечение, обильные менструальные выделения, кровотечение из геморроидальных узлов.
Пожелтение кожных покровов и склер, моча тёмного цвета при отсутствии заболеваний печени указывают на разрушение эритроцитов с выделением гемоглобина (гемолиз).
Стремительная потеря веса без объективных причин может являться следствием онкологического процесса в организме.
Патогенез анемии
У каждой разновидности анемии имеется своя причина, но их патогенез очень схож, поэтому рассмотрим механизм развития часто встречающихся анемий.
Патогенез железодефицитной анемии складывается из двух механизмов:
Дефицит железа, как и другие анемии в организме, проходит три стадии:
Патогенез В12-дефицитной анемии
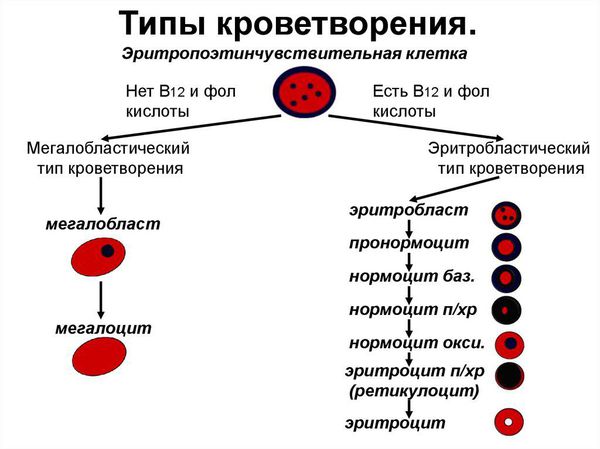
Сущность В12 дефицитной анемии заключается в нарушении процесса созревания красных кровяных клеток вследствие дефицита витамина В12 или В9 (фолиевой кислоты).
При дефиците витамина В12 прежде всего страдают: костный мозг, головной мозг и эпителий желудочно-кишечного тракта. В красном ростке кроветворения появляется мегалобластный тип кроветворения: возникает дефект синтеза ДНК, в результате чего формируются очень крупные клетки — мегалобласты, а из них мегалоциты; нарушается синхронность созревания ядра и цитоплазмы эритроцитов; красные кроветворные клетки гибнут рано. В это же время снижается гранулоцитопоэз (образование гранулоцитов, которые представляют собой самую многочисленную группу лейкоцитов) и тромбоцитопоэз (образование тромбоцитов).
Классификация и стадии развития анемии
I. Классификация анемий по морфологии (размеру) эритроцитов
II. Классификация по цветовому показателю (ЦП)
III. Классификация анемий патогенетическая
Анемии вследствие кровопотери:
Анемии, вызванные нарушением образования гемоглобина и эритроцитов:
Анемии при усиленном кроверазрушении.
IV. Анемии по степеням тяжести EORTC (Европейское общество диагностики и лечения рака)
Степень тяжести анемии и количество гемоглобина:
Осложнения анемии
Больные анемией отмечают влияние ряда симптомов на их повседневную активность.
Хроническая усталость. Последствием анемии может быть постоянная общая слабость, сонливость, упадок сил, рассеянность, невозможность полноценно и регулярно заниматься спортом.
Иммунная система. По результатам исследований доказано, что анемия влияет на иммунитет, делая человека более восприимчивым к хроническим и инфекционным болезням.
Тяжёлая анемия увеличивает риск развития осложнений, направленных на сердечно-сосудистую систему или дыхательную. Могут появиться тахикардия (учащённое сердцебиение) и сердечная недостаточность (недостаточная эффективность кровоснабжения организма).
Беременность. Тяжёлые анемии у беременных женщин увеличивают риск ухудшения внутриутробного питания плода, осложнений во время родов и послеродовом периоде. Также такие пациентки более подвержены послеродовой депрессии. Ряд исследований показал, что дети, рождённые от женщин с анемией во время беременности, с высокой вероятностью:
Диагностика анемии
К какому врачу обратиться
При подозрении на анемию следует обратиться к врачу-терапевту. При необходимости может потребоваться консультация врача-гематолога и врача-гастроэнтеролога.
Лабораторная диагностика анемий
Общими критериями лабораторной диагностики всех анемий в общем анализе крови при подсчёте «ручным» методом являются один или сразу несколько показателей:
Также могут быть морфологические изменения эритроцитов (изменение формы) — анизоцитоз (изменение размеров эритроцитов или лейкоцитов) и пойкилоцитоз (деформация формы красных кровяных телец). В общем анализе крови необходимо обратить внимание на появление незрелых гранулоцитов, что может говорить о всевозможных воспалительных, аллергических процессах, аутоиммунных заболеваниях, инфекциях, вызванных вирусами или бактериями.
При выполнении общего анализа крови на автоматическом гематологическом анализаторе изменяются нормы указанных выше показателей и ряд эритроцитарных индексов. Также в общем анализе крови выявляется:
Изменения в биохимическом анализе крови определяются патогенезом анемии и могут включать:
В дополнение появилась возможность определения растворимых трансферриновых рецепторов (рТФР), концентрация которых при дефиците железа повышается (более 2,9 мкг/мл).
Дифференциальный диагноз ЖДА
Лечение анемии
Лечение в первую очередь должно быть направлено на выявление и устранение первопричины, поэтому терапия анемий длится долго, зачастую сопровождается несколькими врачами-специалистами.
Показание к лечению
Показание для медикаментозного лечения — это снижение уровня гемоглобина менее 120 г/л у женщин и ниже 130 г/л у мужчин.
В основном лечение подразумевает восстановление запасов гемоглобина, увеличение количества эритроцитов, нормализацию гематокрита. Основным эффективным методом лечения железодефицитных анемий является применение препаратов железа внутрь или парентерально (внутривенно или внутримышечно)
Чтобы восстановить уровень гемоглобина у больного железодефицитной анемией нужно, чтобы доза двухвалентного железа в сутки (эффективно всасывается только оно) составляла 100-300 мг, учитывая истощённые запасы железа (около 1,5 г).
Эффективнее назначать препараты с более высоким содержанием двухвалентного железа, их нужно принимать перорально (через рот) 1-2 раза в сутки. Для больных это самый удобный подход, следовательно, увеличивается их приверженность к терапии. В состав многих лекарственных форм железа входит аскорбиновая и янтарная кислоты, фруктоза, цистеин и др., они помогают наилучшему всасыванию железа в желудочно-кишечном тракте. Препараты железа лучше всего переносятся, если принимать их с пищей.
Лечение железодефицитной анемии парентеральными формами препаратов железа
Существуют чёткие показания для такой терапии:
Железодефицитная анемия — самый распространённый тип анемии. Однако лечение других типов малокровия отличается от лечения ЖДА. При других разновидностях анемии для нормализации показателей крови необходимо, например, восполнять запасы витамина В12, фолиевой кислоты, контролировать сопутствующие хронические заболевания и другие факторы, которые явились первопричиной анемии. Для этого необходимо своевременное обращение к врачу, который займётся диагностикой и определением тактики ведения.
Как улучшить лечение. Диета
Питаться нужно 4-6 раз в день. Для нормального переваривания еда должна быть комнатной температуры, слишком холодная или слишком горячая пища раздражают слизистую желудка, что препятствуют всасыванию полезных элементов. Количество выпитой воды в день — 30 мл на 1 кг веса, включая чай, сок, суп и т. д. Категорически запрещёно принимать алкоголь и курить. Алкоголь не только негативно сказывается на здоровье ЖКТ, но и вымывает полезные компоненты с мочой, что вредно даже для здоровых людей. Курение повышает кислотность желудка, что может спровоцировать развитие гастрита или язвы. В этом случае нарушится всасывание полезных микроэлементов.
Противопоказания при анемии
При анемии противопоказаны жёсткие диеты, рацион питания должен включать продукты с высоким содержанием железа, витамина В12 и фолиевой кислоты. Также развитие анемии возможно на фоне приёма некоторых лекарств (противоопухолевые, ряд антибактериальных, противопротозойных, противовирусных, противовоспалительных, противоревматических, противоэпилептических и антипсихотических препаратов). Поэтому приём данной группы лекарств при анемии должен проходить под контролем специалиста.
Можно ли лечить анемию народными средствами
На сегодняшний день эффективных народных средств лечения анемии не существует, потому что коррекция дефицита железа не может быть достигнута только изменением питания или использованием каких-либо трав, отваров и соков. Причина этого состоит в том, что усвоение железа из пищи ограничено (не более 3-5 % из растительной пищи), а в лекарственных препаратах оно содержится в большей концентрации.
Прогноз. Профилактика
Прогноз
Для прогноза играет важную роль причина анемии. Ранняя диагностика и быстрое определение тактики ведения постгеморрагической анемии напрямую связано с хорошим прогнозом.
Если анемия связана с дефицитом железа, витамина В12 или фолиевой кислоты, нужно дополнение диеты продуктами питания, богатыми данными микроэлементами и витаминами. Более плохой прогноз касается анемий, которые появились вследствие онкологических заболеваний, в том числе кроветворных органов, либо генетических нарушений, так как они плохо поддаются лечению.
Профилактика
Профилактика анемии включает в себя регулярные осмотры у терапевта со сдачей анализов, своевременное выявление и лечение хронических заболеваний, в том числе выявление и лечение источника хронической кровопотери (язвенные заболевания внутренних органов, геморрой и т. д.).
Для профилактики анемии, как и для лечения, важно наличие в рационе продуктов с высоким содержанием железа, витамина В12 и фолиевой кислоты.