Миоклония что это такое симптомы
Миоклония
Причины
Миоклония бывает двух основных видов:
Физиологическая миоклония проявляется у человека во время засыпания, когда его тело может резко вздрогнуть.
Патологическая миоклония, в свою очередь, подразделяется на неэпилептическую и эпилептическую.
Также различают миоклонии спонтанные и провоцируемые. Провоцируемая миоклония – внезапные и хаотические сокращения мышц, как ответная реакция на резкий звук, свет, цвет или прикосновение.
Миоклония по степени вовлеченности в процесс различных групп мышц подразделяется на:
Гиперкинезы миоклонического типа подразделяются на четыре основные группы:
Симптомы
Общие симптомы при миоклонии:
Диагностика
Пациенту также необходимо сдать анализы, чтобы врач-невролог смог точно определить причину возникших судорог:
Врач назначает пациенту для обследования пройти и такие аппаратные осмотры, как:
Лечение
Лечением миоклонии занимается врач-невролог. План лечения миоклонии во многом составляется и зависит от типа заболевания и вызвавших его причин. Для каждого типа мышечных сокращений – своя методика лечения.
Первый этап лечения – устранение причины, которая вызвала миоклонию. На втором этапе врач-невролог назначает пациенту употребление пероральным способом или посредством внутримышечного вливания лекарственных препаратов. Также врач-невролог может приписать больному противосудорожные и бензодиазепиновые препараты, кортикостероиды или нейролептики.
На время лечения пациент должен придерживаться особой диеты. Употребляемая пища должна быть богата витаминами, микро- и макроэлементами.
Если миоклония находится на ранней стадии, то у пациента наблюдается ритмичные вздрагивания тела. Если же болезнь запущена, то у пациента могут даже резко начинать выгибать кисти или стопы.
Профилактика
Основная рекомендация по предупреждению развития миоклонии – избежание стрессовых ситуаций.
Миоклония
Миоклонии – это непроизвольные движения, быстрые отрывистые сокращения отдельных мышц или их групп. Обычно вовлекается мускулатура конечностей, туловища или лица без потери сознания. Миоклонии бывают физиологическими или патологическими, развитие которых связывают с эпилепсией, дегенеративными и инфекционными заболеваниями, метаболически-гипоксическими нарушениями. Диагностика проводится клиническими, лабораторными и инструментальными методами (МРТ, ЭЭГ). Лечение предполагает устранение обратимых состояний и поддерживающую терапию.
Причины миоклонии
Физиологические процессы
Иногда мышечные подергивания считаются вариантом нормы. Физиологические миоклонии чаще всего наблюдаются при засыпании и в ранней фазе сна (гипнагогические), особенно после физического или эмоционального переутомления. В зависимости от степени вовлечения мускулатуры они бывают фокальными, мультифокальными, генерализованными. У детей до полугода такие движения могут возникнуть при кормлении или во время игры.
Быстрые и короткие сокращения мышц провоцируются внезапными раздражителями – световыми, звуковыми, двигательными. В сочетании с вегетативными изменениями (потливостью, учащенным сердцебиением, одышкой) они напоминают реакцию испуга. Другой распространенной ситуацией является диафрагмальная миоклония или икота, возникающая при раздражении блуждающего нерва от заглатывания воздуха или быстрой еды.
Миоклонус-эпилепсия
Миоклонические приступы входят в клиническую картину различных форм эпилепсии. При этом выделяют несколько путей их развития с учетом локализации первичного очага возбуждения в ЦНС – кортикальный, таламокортикальный, с неизвестным механизмом. Патологическая импульсация из коры моторных зон головного мозга характерна для следующих миоклоний:
Для большинства прогрессирующих миоклонус-эпилепсий характерно аутосомно-рецессивное наследование. Это обширная группа заболеваний, в которую входят болезни накопления (Гоше, нейрональный липофусциноз, GM2-ганглиозидоз), болезнь Лафоры, Унферрихта-Лундборга. Также к ним относят сиалидоз и дентарубро-паллидольюисову атрофию.
Клиническая картина миоклонус-эпилепсий разнообразна. Наряду с быстрыми спонтанными подергиваниями в дистальных отделах конечностей наблюдаются парциальные и генерализованные приступы (клонические, тонико-клонические), абсансы. Выраженная кортикальная миоклония сопровождается мозжечковыми расстройствами, может привести к обездвиживанию пациента.
Доброкачественная миоклония младенческого возраста – это такое состояние, единственным симптомом которого становятся подергивания в плечевом поясе, идущие изолированно или сериями. Подобные пароксизмы могут сопровождаться одновременным снижением тонуса мышц шеи, что описывается как быстрый кивок головой. Некоторые из этих приступов провоцируются прикосновением.
Дегенеративные заболевания
Миоклонические приступы встречаются при дегенеративном поражении подкорковых структур ЦНС, отвечающих за регуляцию непроизвольных движений. Их описывают как непостоянный признак у лиц, страдающих деменцией с тельцами Леви (ДТЛ), хореей Гентингтона, прогрессирующим надъядерным параличом. Схожие проявления наблюдают при болезни Паркинсона, Альцгеймера, мозжечковой миоклонической диссинергии Ханта.
Миоклонии при ДТЛ – довольно частая форма двигательных нарушений. Для заболевания характерны симптомы паркинсонизма в виде тремора пальцев, замедленности движений и постуральной неустойчивости. Отмечаются прогрессирующие когнитивные нарушения, рано развиваются зрительно-пространственные, вегетативные, нейропсихиатрические расстройства (галлюцинации, делирий, депрессия).
Церебральная гипоксия
Распространенные миоклонии возникают на фоне гипоксического повреждения головного мозга. Причиной могут быть остановка сердца, коматозные состояния, отравление угарным газом. После глубокой гипоксии из-за тяжелого приступа удушья, асфиксии или инфаркта миокарда наблюдаются кинетические миоклонусы, описанные как синдром Ланса-Адамса. В его развитии предполагается роль корковой и стволовой дисрегуляции моторных функций.
Для гипоксического поражения мозга характерны интенционные миоклонии – нерегулярные подергивания мышц, которые усиливаются при достижении цели (на фоне выполнения пальценосовой или пальцемолоточковой пробы). Они наблюдаются только в конечности, совершающей быстрое движение. При медленных действиях патологические сокращения обычно отсутствуют.
Инфекционная патология
Развитие миоклоний связывают с нейроинфекциями вирусной природы: летаргическим, герпетическим, клещевым энцефалитом. В последнем случае отмечают фокальную эпилепсию Кожевникова. Она проявляется типичным миоклонусом, сочетающимся с фокальными или вторично генерализованными судорожными приступами, очаговыми неврологическими симптомами (центральным гемипарезом), расстройствами психики.
Кортикальные миоклонии при кожевниковской эпилепсии затрагивают строго определенные мышечные группы. Они постоянны и не исчезают во сне, характеризуются ритмичностью и стереотипностью, усиливаются при волнении и целенаправленных движениях. Обычно такие подергивания развиваются только в одной руке, реже вовлекается половина лица на той же стороне.
Еще одна причина пароксизмов – подострый склерозирующий панэнцефалит. Болезнь проявляется подергиваниями конечностей, головы и туловища, резкими сгибательными движениями по типу кивков, множественными дискинезиями. Далее присоединяются смешанные судороги, парезы и параличи. На поздних стадиях возникает децеребрационная ригидность, нарушения глотания и дыхания, слепота.
Метаболические расстройства
Частой причиной миоклонии становятся дисметаболические состояния. Они обусловлены нарушением биохимических и энергетических процессов в моноаминергических нейронах базальных ядер и мозговой коры. Генерализованные миоклонии мышц описаны при уремии, печеночной недостаточности, электролитных нарушениях (гипокальциемии, гипонатриемии, гипомагниемии). Мышечными подергиваниями проявляются гипогликемия и некетонемическая гипергликемия.
Интоксикации и передозировка лекарств
Прямое нейротоксическое действие химических веществ обусловлено нарушением образования и проведения импульса, модификацией пластического и энергетического обменов. Опосредованное влияние реализуется через дисфункцию внутренних органов, отвечающих за экскрецию и детоксикацию. Как проявление острой интоксикации миоклонии возникают при отравлениях тяжелыми металлами (включая висмут), ДДТ, бромистым метилом.
Ятрогенные миоклонии мышц обусловлены передозировкой медикаментов. Сочетание с экстрапирамидными и мозжечковыми симптомами типично для приема препаратов лития, нейролептиков, трициклических антидепрессантов. Причиной подергиваний бывают бензодиазепины, антигистаминные средства, антиконвульсанты. Сходные эффекты описаны для пенициллина и цефалоспоринов.
Диагностика
Мышечные сокращения выявляются на основании клинического обследования с неврологическим осмотром. Подтвердить причину миоклоний врачу-неврологу помогают результаты дополнительных исследований. Учитывая этиологическое разнообразие патологии, сопровождающейся такими приступами, в схемах диагностики могут присутствовать различные процедуры:
Лечение
Консервативная терапия
Терапия проводится преимущественно консервативными методами, объем и характер медицинской помощи определяются конкретной ситуацией. Доброкачественные миоклонии не требуют лечения, в тяжелых случаях необходима активная комплексная коррекция. Основу лечения составляют медикаменты, действие которых реализуется по нескольким направлениям:
При неэффективности противосудорожных средств рассматривается вопрос о назначении кетогенной диеты. Для устранения уремии или выраженной химической интоксикации показаны экстракорпоральные методы – гемодиализ, плазмаферез, гемосорбция. Реабилитация пациентов с энцефалопатиями предполагает гипербарическую оксигенацию, церебральную гипотермию, рефлексотерапию.
Хирургическое лечение
Для лечения кортикальных миоклоний, резистентных к медикаментам, предлагают нейрохирургическое вмешательство в объеме функциональной гемисферэктомии. Некоторые фокальные приступы нуждаются в радикальном устранении грубых органических причин – опухоли или ангиомы. При болезни Унферрихта-Лундборга и синдроме Леннокса-Гасто рекомендуют стимуляцию блуждающего нерва.
Миоклония
Пер. с англ. Н.Д. Фирсовой (2018)

В идеале устранение основной причины поможет справиться и с симптомами миоклонии. Если причина возникновения миоклонии неизвестна или не может быть устранена, то лечение будет направлено на снижение влияния миоклонии на качество жизни.
Симптомы
Люди с миоклонией часто такими словами описывают свои симптомы (рывки, толчки или судороги):
Когда обратиться к врачу
Если проявления миоклонии становятся частыми или постоянными, поговорите со своим врачом для дальнейшей оценки, правильной диагностики и лечения.
Причины
Миоклония может быть вызвана множеством причин. Врачи разделяют типы миоклонии на основании патологий, их вызвавших, что помогает подобрать лечение.
Физиологическая миоклония
Этот тип миоклонии встречается у здоровых людей и редко нуждается в лечении. Примеры:
Эссенциальная миоклония
Эссенциальная миоклония возникает сам по себе, обычно без каких-либо других симптомов и без связи с каким-либо основным заболеванием. Причина эссенциальной миоклонии часто необъяснима (идиопатическая) или, в некоторых случаях, кроется в наследственности.
Эпилептическая миоклония
Этот тип миоклонии является частью эпилептического расстройства.
Симптоматическая (вторичная) миоклония
Мышечные сокращения, возникающие в результате основного заболевания, в том числе:
Состояния нервной системы, которые приводят к вторичной миоклонии, включают:
Диагностика
Чтобы диагностировать миоклонию, врач изучит вашу историю болезни и симптомы и проведет медицинское обследование.
Чтобы определить причину миоклонии и исключить другие возможные причины вашего состояния, врач может порекомендовать несколько тестов, в том числе:
Электроэнцефалография (ЭЭГ)
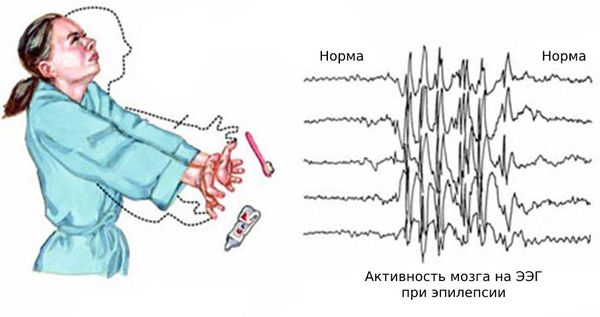
Эта процедура регистрирует электрическую активность мозга и помогает определить, где в мозгу происходит миоклония. В ходе процедуры врачи прикрепляют маленькие электроды к коже головы. Вас могут попросить дышать глубоко и устойчиво, смотреть на яркий свет или слушать определенные звуки, поскольку эти действия могут выявить ненормальную электрическую активность.
Электромиография (ЭМГ)
Во время этой процедуры врачи надевают поверхностные электроды ЭМГ на несколько мышц, особенно на те, которые участвуют в непроизвольных сокращениях. Инструмент регистрирует электрическую активность мышц в покое и при сокращении, например, при сгибании руки. Эти сигналы помогают определить характер и происхождение миоклонии.
Магниторезонансная томография (МРТ)
МРТ-сканирование используется для обнаружения структурных проблем или опухолей в головном или спинном мозге, которые могут вызвать симптомы миоклонии. МРТ-сканирование использует магнитное поле и радиоволны для получения детальных изображений головного, спинного мозга и других областей организма.
Лабораторные тесты
Врач может предложить провести генетическое тестирование, чтобы помочь определить возможные причины миоклонии. Он может также проверить вашу кровь или мочу, чтобы определить:
Лечение
Лечение миоклонии наиболее эффективно тогда, когда удается найти обратимую причину, которую можно устранить – например, другое заболевание, лекарство или токсин.
Однако в большинстве случаев первопричину невозможно обнаружить или устранить, поэтому лечение направлено на ослабление симптомов миоклонии, особенно когда они приводят к инвалидности. Не существует лекарств, специально предназначенных для лечения миоклонии, но врачи позаимствовали некоторые из арсеналов для лечения других заболеваний, чтобы облегчить симптомы миоклонии. Для контроля симптомов может потребоваться более одного препарата.
Лекарственные препараты
Лекарства, которые врачи обычно назначают при миоклонии:
Другие консервативные методы лечения
Инъекции OnabotulinumtoxinA (Ботокс) могут быть полезны при лечении различных форм миоклонии, особенно когда поражена только одна область. Ботулинический токсин блокирует выброс химического вещества, которое вызывает мышечные сокращения.
Глубокая стимуляция мозга (DBS) была испытана у некоторых людей с миоклонией и другими нарушениями движения. Исследователи продолжают изучать возможности DBS в лечении миоклонии.
Хирургия
Если симптомы миоклонии вызваны опухолью или другим поражением головного или спинного мозга, может потребоваться операция. Людям с миоклонией, затрагивающей часть лица или уха, хирургия также может оказаться полезной.
Подготовка к встрече с врачом
Вероятно, сначала вы обсудите свои проблемы с вашим лечащим врачом, который затем направит вас к неврологу.
Поскольку консультации могут иметь ограничения по времени, а поговорить часто есть о чем, хорошей идеей будет тщательно подготовиться к беседе. Вот некоторая информация, которая поможет вам подготовиться.
Что вы можете сделать
Некоторые основные вопросы о миоклонии, которые стоит задать своему врачу:
В дополнение к вопросам, которые вы готовы задать своему врачу, не стесняйтесь задавать вопросы во время вашего визита в любое время, когда вы чего-то не понимаете.
Чего ожидать от врача?
Доктор, вероятно, задаст вам несколько вопросов. Если вы будете готовы ответить на них, это поможет вам сэкономить время на то, чтобы задать ему свои вопросы.
Врач может спросить:
Что такое юношеская миоклоническая эпилепсия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Агранович А. О., эпилептолога со стажем в 11 лет.
Определение болезни. Причины заболевания
Юношеской миоклонической эпилепсией (синдромом Янца) называют эпилептический синдром, который проявляется внезапными подёргиваниями в мышцах — миоклоническими приступами (от греч. «myos» — мышца, «klonos» — беспорядочное движение). Заболевание обычно развивается в подростковом возрасте.
Подёргивания в первую очередь возникают в мышцах верхнего плечевого пояса и рук. Сначала пациенты не обращают на них внимания, но со временем эпизоды возникают всё чаще и ухудшают качество жизни. Например, во время приступов из рук могут выпадать предметы. В дальнейшем появляются подёргивания ног, из-за которых человек может упасть.
Нередко к этим эпизодам присоединяются генерализованные судорожные приступы — судороги возникают по всему телу и пациент теряет сознание. Также возникают абсансы — бессудорожные приступы с отключением сознания и амнезией на этот период. Как правило, частота генерализованных приступов невысокая: от одного за всю жизнь до раза в месяц. Подёргивания обычно случаются утром после пробуждения. Ярким провоцирующим фактором может стать недосыпание или вынужденное пробуждение. Также в трети случаев отмечается фотосенситивность — чувствительность к ритмическим вспышкам света.
Распространённость
Причины заболевания
Симптомы юношеской миоклонической эпилепсии
Чаще всего подёргивания возникают в верхнем плечевом поясе: мышцах рук и плеч с обоих сторон. Из-за этого пациенты нередко выпускают предметы из рук, например разбивают кружки и роняют зубные щётки. Однако возможны различные вариации миоклоний.
Приступы учащаются в утренние часы, особенно при недосыпе или вынужденном пробуждении.
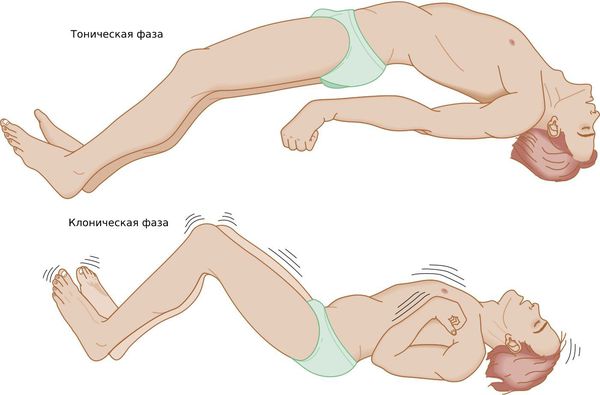
Генерализованный тонико-клонический приступ — состояние, при котором полностью отключается сознание. Приступ начинается с тонической фазы: напряжения в мышцах и специфического вскрикивания или хрипения. Руки полусогнуты и приподняты вверх или прижаты к телу. В этот момент из-за спазма дыхательной мускулатуры меняется цвет лица: оно синеет или сереет.
Далее развивается клоническая фаза, которая проявляется ритмичными подёргиваниями в конечностях. Она завершается полным мышечным расслаблением.
Патогенез юношеской миоклонической эпилепсии
Мозг человека состоит из двух основных типов клеток: нейронов и глии. Нейроны — это электрически возбудимые клетки, которые обрабатывают, хранят и передают информацию с помощью электрических и химических сигналов. Глиальные клетки играют в этом процессе вспомогательную роль.
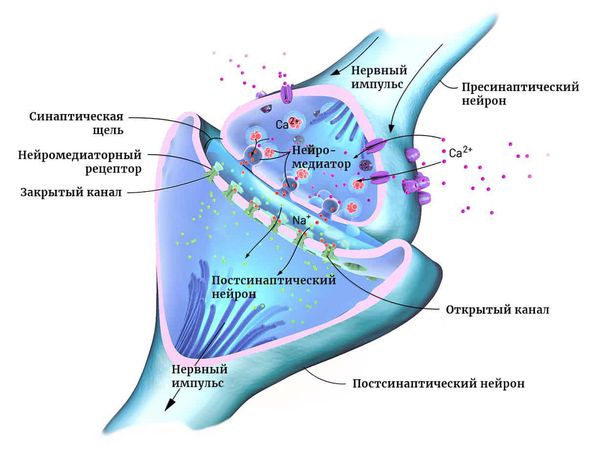
Нейроны могут соединяться друг с другом и образовывать нервные сети. В пределах одного нейрона и его отростков информация передаётся в виде электрического возбуждения. В синапсе (месте контакта между нервными клетками) оно приводит к выделению различных химических веществ — нейромедиаторов.
Нейромедиатор взаимодействует с рецепторами на мембране следующего нейрона. В результате в нём возникает электрическое возбуждение. Или не возникает — это зависит от конкретного нейромедиатора, активного в данный момент.
В нервных сетях между возбуждением и торможением работы нейронов поддерживается постоянный баланс. При сдвиге равновесия в сторону возбуждения происходит эпилептический приступ.
Классификация и стадии развития юношеской миоклонической эпилепсии
В 2017 году Международная лига борьбы с эпилепсией (ILAE) обновила классификацию заболевания, выделив четыре уровня диагностики:
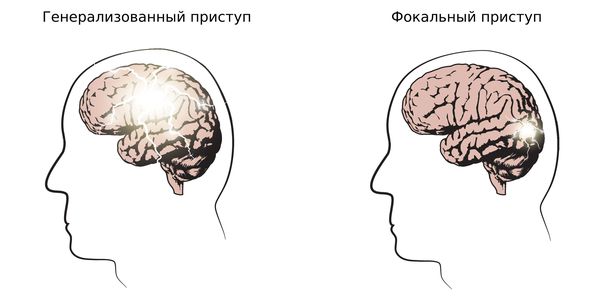
1. Определить тип приступа: фокальный (возникающий из одного очага), генерализованный и с неизвестным началом. Миоклонические, тонико-клонические приступы и абсансы относятся к генерализованным приступам.
2. Установить тип эпилепсии: фокальная, генерализованная, сочетанная (фокальная + генерализованная) и неизвестная. Юношеская миоклоническая эпилепсия относится к генерализованной эпилепсии.
4. Выявить причины заболевания: генетические, структурные, метаболические, иммунные, инфекционные и с неизвестной этиологией. Юношеская миоклоническая эпилепсия в большинстве случаев вызвана генетическими факторами.
Классификация юношеской миоклонической эпилепсии проводится в зависимости от течения заболевания. Главный критерий — это наличие миоклонических приступов. Также выделяют варианты течения с добавлением генерализованных судорожных приступов и/или абсансов.
Осложнения юношеской миоклонической эпилепсии
Пациенты часто не обращают внимания на патологические сокращения мышц, поэтому к неврологу и эпилептологу больной зачастую обращается после появления генерализованных тонико-клонических приступов. В результате противоэпилептические препараты назначают с опозданием. На фоне этого приступы могут учащаться и угрожать здоровью и жизни пациента травмами и утоплениями.
Диагностика юношеской миоклонической эпилепсии
Основной диагностический критерий заболевания — это наличие миоклонических приступов.
Сбор анамнеза
На приёме врач спрашивает о необычных внезапных состояниях:
Пациенты могут не обращать внимания на такие симптомы и считать их своей особенностью. Абсансы и генерализованные тонико-клонические приступы с потерей сознания, особенно во сне, они могут и вовсе забывать. Поэтому при сборе анамнеза важно выяснить обстоятельства приступа не только у самих пациентов, но и у родственников и очевидцев.
Электроэнцефалограмма (ЭЭГ)
Основным способом диагностики эпилепсии является электроэнцефалограмма — метод исследования, при котором регистрируется суммарная электрическая активность клеток коры головного мозга.
Сейчас диагноз «эпилепсия» устанавливают с помощью длительного видео-ЭЭГ мониторинга — электроэнцефалограмма записывается параллельно с одной или несколькими видеокамерами, датчиком ЭКГ и при необходимости дополнительным контролем мышечной активности, частоты и глубины дыхания.
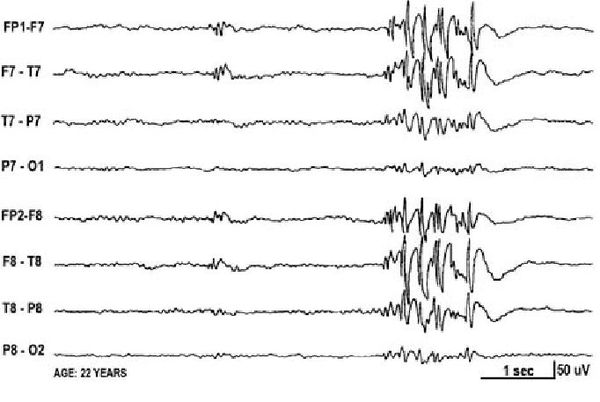
Основной фон биоэлектрической активности при юношеской миоклонической эпилепсии, как правило, соответствует возрастной норме. Патологическая активность проявляется короткими и генерализованными разрядами полиспайков (островолновых комплексов), которые регистрируются при миоклонических вздрагиваниях и полипик-волновыми комплексами между приступами.
Эпилептическая фотосенситивность — это предрасположенность к приступам под влиянием света. Может протекать бессимптомно или проявляться эпилептическими приступами под воздействием провоцирующих факторов: видеоигр, работы за компьютером, просмотра телевизора, мигающего освещения в ночных клубах и света природного происхождения.
Интеллект и неврологический статус при заболевании находятся в норме. Выражена эмоциональная неустойчивость и признаки невротического развития личности: резкая смена настроения, вспыльчивость и повышенная тревожность
Лечение юношеской миоклонической эпилепсии
Образ жизни
Антиэпилептические препараты
Ранее лидерами в лечении юношеской миоклонической эпилепсии являлись препараты вальпроевой кислоты. Они эффективны для прекращения приступов, но вызывают много побочных эффектов:
Помимо перечисленных препаратов, могут применяться «Топирамат», «Зонисамид», «Перампанел» и «Фенобарбитал».
Прогноз. Профилактика
Эффективность АЭП в предотвращении приступов достигает 90 %. При отмене терапии часто возникают рецидивы, поэтому потребуется длительный приём препаратов, иногда пожизненный.
Качество жизни значительно ухудшается при частых миоклонических и генерализованных тонико-клонических приступах, при которых пациенты рискуют получить травмы.
Профилактика
Особое внимание стоит уделить образу и режиму жизни пациента. Самыми мощными провоцирующими факторами являются недосыпание и злоупотребление алкоголем. А учитывая, что дебют заболевания приходится на подростковый возраст, молодые люди часто нарушают эти рекомендации, особенно в студенческие годы.
Пациент, у которого выявили фотосенситивность, предрасположен к приступам под воздействием мерцающего света. Поэтому им необходимо ограничить просмотр телевизора и работу за компьютером, исключить видеоигры и избегать посещения ночных клубов.
У всех пациентов с эпилепсией имеются определённые социальные ограничения: они не могут работать в некоторых сферах, водить автомобиль и нести военную службу. Все они определяются индивидуально соответствующими комиссиями.