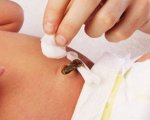
Мокнет пупок что делать
Почему мокнет пупок у взрослого
Причинами данного состояния могут быть:
• Развитие омфалита – воспаления кожи и подкожной клетчатки в области пупка
• Наличие свища около пупочного кольца (урахуса).
Развитие омфалита может быть вызвано различными причинами, чаще всего это инфекция (бактериальная или грибковая).
Заболевание проявляется покраснением и отеком кожи в области пупка и появлением в области пупочной ямки гнойно-кровянистых выделений.
Нередко воспалительный процесс распространяется на пупочные сосуды, затем может перейти на стенку артерии и окружающие ткани, что приводит к артерииту или флебиту пупочных сосудов.
Формы омфалита
Флегмонозная форма характеризуется распространением воспалительного процесса на окружающие ткани. В окружности пупка отмечается покраснение, определяется инфильтрация мягких тканей, пальпация болезненная.
Пупочная ямка представляет собой язву, окруженную уплотненным, утолщенным кожным валиком. При надавливании на околопупочную область из пупочной ранки выделяется гной.
Общее состояние постепенно начинает ухудшаться, отмечается незначительное повышение температуры. В ряде случаев развивается флегмона передней брюшной стенки. При начинающейся флегмоне передней брюшной стенки температура повышается до 39 °С и выше.
Некротическая форма омфалита обычно является следствием флегмонозной формы. Процесс распространяется не только в стороны, как при флегмоне передней брюшной стенки, но и вглубь. Наступает некроз (омертвление) кожи и подкожной клетчатки и отслойка её от подлежащих тканей. Инфекция может распространиться на пупочные сосуды, что приводит к развитию пупочного сепсиса. Поэтому очень важно купировать процесс максимально быстро до развития периартериита пупочных сосудов.
Лечение омфалита
В подавляющем большинстве случаев не вызывает никаких сложностей.
При простой форме омфалита лечение заключается в ежедневной обработке пупочной области и пупочного кольца (растворами антисептиков с наложением антисептических мазей, при необходимости с обязательным дренированием, и обязательным применением физиолечения.
Для этого необходимо как можно раньше обратиться к хирургу.
При флегмонозной и некротической формах применяют комплексное лечение в условиях стационара, для чего необходимо обратиться в ближайшую дежурную больницу.
Необходимо помнить, что самолечение чаще всего приводит к усугублению процесса, а в лучшем случае – лишь к временному облегчению.
Только после осмотра хирурга и стандартных диагностических исследований можно выставить правильный диагноз и подобрать оптимальную тактику лечения.
Уход за пупочной ранкой новорожденных

На вопросы отвечает врач-педиатр УЗ «15-я городская детская поликлиника» Трояновская Ирина Игоревна
В течение первой минуты жизни новорожденному на пуповину накладываются два стерильных зажима. Пуповина обрабатывается спиртом, после прекращения пульсации сосудов рассекается, и на остатке на расстоянии 0,2 см от пупочного кольца защелкивается пластиковая скоба.
Чуть позже медсестра обязательно покажет молодой маме, как правильно ухаживать за пуповиной. Эту процедуру придется проделывать до полного заживления ранки.
Однако вопросов у мам все равно остается немало. На самые популярные из них 103.by отвечает вместе с врачом-педиатром.

В роддоме этим обычно занимается постовая медсестра. Как правило, маленького человека выписывают домой на третьи сутки, а пуповина отпадает на пятые-седьмые, поэтому маме необходимо продолжать обработку самостоятельно. Практика и опыт врачей-педиатров показывают, что пуповину достаточно одни-два раза в день смазывать раствором зеленки до ее полного высыхания и отпадения. Кстати, в качестве антисептика зеленка используется только на постсоветском пространстве, во многих странах мира о ее существовании даже не догадываются.

Лучше заранее подготовить все необходимое, чтобы в самый ответственный момент не пришлось бежать в аптеку.
Под рукой должны быть:
· ватные тампоны;
· ватные палочки;
· раствор перекись водорода 3%;
· зеленка (можно заменить спиртовым раствором хлорофилипта или 5%-ным спиртовым раствором йода).

Приготовьте все необходимое, не забудьте помыть руки, освободите ранку от одежды.
Далее одной рукой раздвиньте кожу на ранке, второй обмакните ватную палочку в раствор перекиси водорода и аккуратно смажьте ранку. Если перекись шипит, значит, в пуповине еще есть остатки крови. Затем высушите ранку ватным тампоном, удалите корочки, если они есть, и смажьте зеленкой. Повторять процедуру стоит два-три раза в день.
Помните, что обрабатывать надо только ранку, потому старайтесь не затрагивать кожу вокруг нее.

Чаще всего ранка полностью заживает на 10–14 день жизни малыша. Из нее перестает сочиться сукровица, перекись при обработке больше не шипит, пупок по цвету не отличается от окружающей его кожи. В этот период участковый педиатр разрешит вам закончить обработку.

Однозначно можно! Ведь соблюдение мер личной гигиены важно для всех с самого рождения. Единственная рекомендация, о которой стоит помнить: до полного заживления пуповины купать новорожденного нужно только в кипяченой воде и сразу после купания обрабатывать ранку.

Практически все производители детской одежды стараются делать вещи из натуральных тканей. Но не поленитесь лишний раз обратить внимание на материал, из которого будут сшиты ползунки и распашонки вашего малыша. Синтетические ткани мешают поступлению свежего воздуха и хорошей вентиляции, что замедляет заживление.
Памперсы для новорожденных, как правило, адаптированы к заживлению ранки: они имеют либо заниженную талию, либо вырез для пупка.

Выкладывание на животик способствует хорошему физическому развитию грудничка, укреплению передней брюшной стенки, служит профилактикой колик. К тому же многим детям лежать на животике просто нравится. Поэтому начинайте выкладывать кроху как можно раньше, а именно сразу после отпадения пуповинного остатка.

Если пуповинный остаток на седьмые сутки остается влажным, мясистым и не отпадает, если из ранки после 14 дня еще сочится сукровица, если кожа вокруг ранки покраснела или изменила температуру или если вы чувствуете уплотнение в области пупка, незамедлительно сообщите об этом вашему участковому педиатру и ни в коем случае не занимайтесь самолечением!
Молодым мамам стоит помнить, что успех заживления пупочной ранки в первую очередь зависит именно от них и от того, насколько ответственно они будут подходить ко всем рекомендациям врачей к обработке.
Уход за пупочной ранкой
До того как ребенок появляется на свет, он соединен с материнской плацентой через пуповину. После рождения плацента отделяется, пуповина перерезается: врачи оставляют только небольшой участок, не больше 2 см. На ее остатках защелкивают скобу-прищепку. Впоследствии она отпадет сама, а на ее месте у ребенка сформируется пупок, но в первые дни родителей нередко пугают вопросы, связанные с обработкой этой зоны. Хотя врачи обязаны рассказать молодым мамам об уходе за пупочной ранкой, многие продолжают теряться и ищут дополнительную информацию. Не переживайте: если делать все правильно, заживление пройдет в срок и без лишних проблем.
Сколько заживает пупок у новорожденного
В течение 7-14 дней пуповинный остаток становится тоньше, поверхность кожи в месте прикрепления пуповины эпителизируется и остаток отпадает самостоятельно.
Заживление можно разделить на несколько этапов:
Как правильно выбрать одежду для новорожденного
Тонкая и нежная кожа младенца уязвима. Это следует учитывать при выборе одежды:
Чтобы ранка заживала быстрее, она должна постоянно оставаться чистой и хорошо вентилироваться. Помните это при выборе одежды и при одевании ребенка.
Этапы ухода за пупочной ранкой
Первые 12–18 часов после рождения пуповинный отросток покрыт марлей, далее ее снимают и больше не надевают. Ранку сразу после отпадания советуют почаще держать на воздухе: подсыхая, она заживает быстрее.
Что нужно делать, чтобы пупочная ранка зажила быстрее?
При попадании каких-либо веществ остаток промывается водопроводной водой комнатной температуры с детским жидким мылом (или без) и просушивается чистой салфеткой из легко впитывающей ткани (марлевая может цепляться и оставлять нити).
Никаких специальных и антибактериальных средств не применяется!
Медицинское сообщество всё больше осознает значимость бактерий, обитающих рядом нами. Их влияние на наше здоровье очень велико. Поэтому при естественном течении физиологических процессов врачи стараются сводить к минимуму применение средств, уничтожающих микроорганизмы, в том числе и полезные для нас.
Аптечка для процедуры. В основном для обработки требуются только стандартные средства, которые есть в каждой домашней аптечке. К ним относятся ватные тампоны или диски, обязательно стерильные, хлоргексидин, а также ватные палочки, пипетка и пинцет. С его помощью захватывается тампон, которым обрабатывается пупок. Для стандартных процедур этого достаточно. Если же новорожденному понадобится какой-то особый препарат, его назначит врач, равно как и даст рекомендации по использованию.
Можно ли купать новорожденного до заживления ранки
До недавнего времени многие придерживались мнения, что до заживления пупка ребенку принимать ванну нельзя, даже при подмывании нужно следить, чтобы вода не попала в пупочную ранку. Однако сегодня установлено, что чистая вода не опасна для малыша – напротив, купание необходимо, чтобы очистить кожу от загрязнений, а отсутствие водных процедур до того времени, когда заживет пупок, вредно.
Кровотечения из пупочной ранки: причины
Если срок заживления уже прошел, но из пупка по-прежнему сочится кровь, или при обильном кровотечении следует немедленно обратиться к врачу. Это может свидетельствовать о патологии, которую понадобится срочно лечить. Причиной кровотечения может стать:
Возможные патологии
О том, что что-то не так, свидетельствует несколько признаков. Они могут означать проникновение в рану инфекции или повреждение сосудов:
В каждом из таких случаев нужно незамедлительно обратиться к врачу. Он осмотрит ребенка, вынесет диагноз и назначит соответствующее лечение.
Не занимайтесь самолечением. Выполняйте рекомендации, которые вам дали в роддоме, заботьтесь о ребенке и старайтесь ухаживать за его пупком так, чтобы он зажил без лишнего дискомфорта для малыша. Пусть ваш новорожденный будет здоровым и счастливым.
[1] Министерство здравоохранения Калининградской области. Рекомендации по уходу за новорожденным ребенком
[2] В.В. Юрьева «Уход за здоровым и больным ребенком»
[3] Валерия Фадеева «Главная российская книга мамы»
Кандидоз: симптомы и схема лечения
Кандидоз – инфекционное заболевание, вызванное дрожжеподобными грибами, принадлежащими к роду Candida. Кандида входит в нормальную микробную флору организма даже у совершенно здоровых людей и размножается, не причиняя никакого вреда. При появлении благоприятных условий грибок начинает размножаться и провоцирует развитие различных нарушений.
Кандидоз включает в себя различные типы инфекций, начиная от самого поверхностного и заканчивая системным уровнем. Поверхностные инфекции, вызванные Candida, ответственны за местное воспаление, которое часто связано с сильным дискомфортом. Редкие, но более опасные системные инфекции, которые могут стать причиной таких осложнений, как абсцессы легких, эндокардит или менингит.
Виды кандидоза
Защитные функции организма, естественная микрофлора кишечника и влагалища в норме ингибируют рост Candida albicans. Как правило, при этом не возникает неприятных симптомов, которые указывают на его присутствие в организме. Грибок активизируется, когда сопротивление организма снижается.
Таблица – Виды кандидоза, причины и симптомы
незащищенные половые акты;
использование полотенец или белья инфицированного человека;
дисбаланс вагинальной или кишечной бактериальной флоры;
мытье интимных мест агрессивными средствами;
использование слишком плотного или нейлонового нижнего белья;
Признаки вагинального кандидоза заключаются в появлении сильного зуда на слизистой оболочке половых органов, раздражения и отека, жжения при мочеиспускании. Также появляется дискомфорт при половых актах.
Возникает как острое или хроническое воспаление и приводит к частым рецидивам. Причинные факторы заключаются в нерациональном применении антибактериальных препаратов и патологическое течение новорожденного периода. Симптомы молочницы во рту у ребенка могут появиться на фоне кишечных инфекций, снижения иммунитета и травмы слизистой оболочки.
Симптомы орального кандидоза заключаются в появлении налета на слизистой оболочке ротовой полости, а также в покраснении и отеке задней части языка. В запущенных случаях наблюдается покраснение и инфильтрация губ, наличие эрозий и сильная боль. Мелкие трещины покрываются серо-белой пленкой.
признаки тяжелой интоксикации;
повышение температуры тела;
сильные боли в животе;
жидкий стул с примесями крови.
Диагностика кандидоза
Молочница во рту у взрослых и детей диагностируется только при сочетании характерных клинических проявлений и положительных дополнительных результатов обследования. При поражении гениталий проводятся соответствующие исследования в кабинете уролога и гинеколога.
Лечение кандидоза
Предлагаем список эффективных препаратов для лечения кандидоза. Рейтинг составлен на основе безопасности лекарственных средств и соотношения цена-качество. Предварительная консультация с врачом – залог скорейшего выздоровления.
№1 – «Флуконазол» (Озон ООО и Оболенское ФП, Россия).
Противогрибковый препарат, которое является селективным ингибитором образования стеролов в клеточных структурах возбудителя. Назначается для проведения системного лечения кандидоза у мужчин и женщин при тяжелых формах микозов.
Производитель: Оболенское ФП, Россия
№2 – «Мирамистин» (Инфамед, Россия).
Антисептический раствор для местного применения. Обладает широким спектром действия, подавляя госпитальные штаммы, устойчивые к антибиотикам. Выпускается во флаконах по 50, 150 и 500 мл.
Производитель: Инфамед ООО, Россия
№3 – «Пимафуцин» (Astellas Pharma Inc., Нидерланды).
Вагинальные суппозитории (макролидный антибиотик), обладающие противогрибковым действием. Назначается в гинекологии для местного применения.
Производитель: Astellas Pharma Inc. [Астеллас Фарма], Нидерланды
№4 – «Флюкостат» (Фармстандарт-Лексредства, Россия).
Противогрибковый препарат на основе флуконазола. Назначается при осложненных или генерализованных формах заболевания, преимущественно для лечения кандидоза кишечника. Выпускается в упаковке по 1, 2 и 7 (производитель: Вертекс, Россия) капсул.
Производитель: Фармстандарт-Лексредства, Россия
№5 – «Экзодерил» (Sandoz, Австрия).
Раствор для наружного применения на основе нафтифина гидрохлорида. Эффективен против грамположительных и грамотрицательных микроорганизмов, вызывающих бактериальные инфекции.
Производитель: Sandoz [Сандоз], Австрия
№6 – «Дифлюкан» (Pfizer, Франция).
Противогрибковые капсулы, разработанные на основе флуконазола. Триазольное средство обладает высокой активностью против большинства возбудителей грибковых инфекций.
Производитель: Pfizer [Пфайзер], Франция
№7 – «Микодерил» (ФармЛек, Россия).
Противогрибковый раствор, содержащий нафтифина гидрохлорид. Используется для лечения кандидоза кожи, слизистых и ротовой полости
Производитель: Фармстандарт-Лексредства, Россия
№8 – «Ламизил» (Novartis Pharma, Швейцария).
Крем для наружного применения на основе тербинафина гидрохлорида. Назначается при дрожжевых инфекциях кожи, паховых складок и разноцветного лишая.
Производитель: Novartis Pharma [Новартис Фарма], Швейцария
Профилактика развития кандидоза
Мокнущий пупок у новорожденного
Мокнущий пупок у новорожденного – это группа заболеваний, для которых характерно воспаление с выделением экссудата из пупочной ранки. Основные причины такого состояния: катаральный омфалит, пупочные свищи, осложненный фунгус. Заболевание проявляется покраснением и отечностью кожи вокруг пупочной ранки, серозным или гнойным отделяемым из нее. При тяжелом течении присоединяются симптомы интоксикации. Диагностика мокнущего пупка предполагает клинический осмотр, бактериологический посев, УЗИ и рентгенографию органов живота. Лечение включает местную обработку очага, парентеральные медикаменты, по показаниям ‒ хирургическую коррекцию первопричины мокнутия.
МКБ-10
Общие сведения
Мокнутие пупка – одна из самых распространенных проблем в клинической неонатологии, которая занимает первое место среди гнойно-воспалительных заболеваний у новорожденных. Осложненные формы омфалитов диагностируются у 32-40% младенцев, которые попадают в инфекционные стационары. Многообразие причин мокнутия, необходимость быстрой диагностики и ограниченность в выборе методов лечения объясняют высокую актуальность заболевания в педиатрической практике.
Причины
Причинами мокнущего пупка выступают различные заболевания пупочной ранки, пуповинного остатка, кожных покровов. Существуют следующие причины мокнутия пупочной ранки у новорожденных:
Факторы риска
Важным предрасполагающим фактором называют недостаточную гигиену младенца, поскольку постоянное загрязнение ранки мочой и каловыми массами провоцирует воспаление и мокнутие. Патологии пупочного остатка чаще бывают у недоношенных новорожденных из-за незрелости кожи и иммунной системы. Мокнущий пупок характерен для детей с гипотиреозом, младенцев, рожденных от матерей с сахарным диабетом.
Патогенез
Пуповина пересекается вскоре после рождения младенца, на ее месте остается небольшой пупочный остаток. Он постепенно мумифицируется и отпадает, оставляя после себя небольшую ранку. В норме она заживает в течение первых 2-х недель жизни новорожденного, при этом остается сухой и чистой. Под действием неблагоприятных факторов возникает местный воспалительный процесс, начинаются процессы экссудации (мокнутия).
Высокая частота развития мокнущего пупка у новорожденных объясняется анатомо-физиологическими особенностями детского организма. Помимо наличия пупочной ранки – типичных входных ворот инфекции, у младенцев наблюдается тонкая и гидрофильная кожа, нейтральный рН и недоразвитие микрофлоры кожных покровов. Это облегчает проникновение и размножение возбудителей, способствует стремительной генерализации инфекции.
Симптомы мокнущего пупка у новорожденных
У большинства младенцев клинические проявления возникают спустя 10-14 дней после рождения. Родители замечают прозрачное или мутное отделяемое из пупка, замедленное заживление ранки. Наблюдается небольшое покраснение, уплотнение и отечность кожи вокруг патологического очага. В неосложненных случаях состояние новорожденного не нарушено, признаки интоксикации отсутствуют, аппетит сохранен.
В случае присоединения бактериальной инфекции выделения становятся гнойными (пиорея пупка), приобретают неприятный запах, их количество возрастает. Наблюдается усиление воспалительного процесса, пупочное кольцо уплотняется и увеличивается в размерах. При легком надавливании на живот вблизи мокнущей раны из нее выделяется гной – симптом «тюбика». Новорожденные плохо сосут грудь, часто срыгивают, медленно набирают вес.
Если мокнущая рана возникает вследствие пупочного свища, родители жалуются на неприятно пахнущие выделения из околопупочной зоны. При сообщении с пузырным протоком из пупка тонкой струйкой или каплями выделяется моча, из-за чего кожа подвергается мацерации, становится красной и грубой на ощупь. При незаращении желточного протока подтекает тонкокишечное содержимое, в глубине раны виднеется участок ярко-красной слизистой оболочки.
Осложнения
Активное размножение бактериальной инфекции при омфалите чревато развитием язвы пупка. В этом случае дно пупочной ранки покрыто желтыми или сероватыми наслоениями, при удалении которых обнажается ярко-красная мокнущая поверхность. Наиболее опасным воспалительным осложнением считается гангрена пупка, которая сопровождается интоксикационным синдромом, нередко приводит к развитию сепсиса.
Инфекционные возбудители, выступающие причиной мокнущего пупка, нередко вызывают сопутствующее воспаление сосудов. У новорожденных возникает тромбофлебит, перифлебит и периартериит. Воспаленные вены и артерии пальпируются в виде плотных тяжей, кожа над ними красная, отечная и горячая на ощупь. При тяжелой форме заболевания определяется напряжение мышц передней брюшной стенки. Сосудистые патологии сопровождаются явлениями инфекционного токсикоза.
Диагностика
Признаки мокнущего пупка у новорожденного определяются врачом-неонатологом при стандартном физикальном осмотре. Также имеет значение сбор акушерского анамнеза, выяснение особенностей протекания родов. По объективным признакам и общему состоянию младенца можно заподозрить конкретную причину мокнутия. Для подтверждения диагноза ребенку назначают инструментальные и лабораторные методы исследования:
Лечение мокнущего пупка у новорожденных
Консервативная терапия
При неосложненных вариантах заболевания достаточно местной медикаментозной терапии. Проводится регулярная обработка мокнущего пупка раствором перекиси водорода, перманганата калия или бриллиантового зеленого. Рекомендуется оставлять пупочную ранку открытой, избегать трения памперсом или одеждой. Для ускорения заживления применяются бактерицидные мази, УФО-терапия. При осложненном бактериальном воспалении используются:
Хирургическое лечение
Помощь детских хирургов требуется новорожденным с полными пупочными свищами и неполными свищами, которые не поддаются консервативной терапии. Операция предполагает иссечение патологического соустья и восстановление нормальной анатомии органов живота. Для уменьшения травматизации и сокращения реабилитационного периода в детской хирургии активно применяются лапароскопические техники.
Прогноз
Правильное медикаментозное лечение обеспечивает заживление мокнущего пупка в течение 2-3 недель без присоединения осложнений. При наличии свищей и сочетании их с другими врожденными пороками прогноз определяется своевременностью выявления аномалии, сроками и эффективностью оперативной коррекции. Прогностически неблагоприятным признано развитие гангрены и сепсиса, особенно у недоношенных и маловесных новорожденных.
Профилактика
Для профилактики мокнутия пупка у младенца необходимо правильно ухаживать за ранкой после отпадения пуповинного остатка. Для новорожденных рекомендуются подгузники со специальным полукруглым вырезом, которые оставляют пупочную область открытой, предупреждают мокнутие кожи и загрязнение ее естественными выделениями. Важное значение имеет соблюдение санитарных норм в родильных домах, своевременное выявление и лечение экстрагенитальных заболеваний у беременной.