Мокрота и першение в горле чем лечить
Першение в горле: причины и особенности лечения
Першение в горле
С точки зрения механизмов возникновения, першение и зуд – это раздражение болевых рецепторов, но оно не настолько интенсивное, чтобы вызвать сильную боль.
Однако першение, боль в горле – жалобы, которые часто встречаются вместе. Поэтому в медицинской литературе их практически не отделяют друг от друга.
Причины першения в горле
Что вызывает раздражение болевых рецепторов? Причина одна – воспаление, но его происхождение может быть спровоцировано разными факторами:
Из инфекционных причин можно выделить следующие:
Как появляется воспаление?
Кроме вирусов, острые воспаления глотки вызывают бактериальные и грибковые инфекции. Чаще всего причиной ангины становится пиогенный стрептококк. По ощущениям бактериальная инфекция почти не отличается от вирусной: та же высокая температура, те же проявления интоксикации. Но возможно заражение сразу несколькими бактериями – например, стрептококком и золотистым стафилококком. Эти бактерии опасны, т.к. могут спровоцировать развитие пневмонии, поэтому, в случае, если температура поднялась резко, и вы чувствуете слабость и головокружение, нужно срочно обратиться к врачу для определения заболевания. Также существуют экспресс-тесты, которые быстро помогают определить причину заболевания (например, возбудителя ангины) даже в домашних условиях.
Но самый частый вариант – смешанная флора. Вирус, первоначально вызвавший болезнь, «подготавливает почву» для бактериальной инфекции, которая с легкостью развивается на воспаленной слизистой оболочке, лишившейся своих естественных защитных свойств. Прием некоторых антибиотиков также может стать катализатором, и в этом случае присоединятся грибковая инфекция.
Длительное першение в горле вызывают бактерии и грибки, которые являются источником хронической инфекции, например, при синусите, тонзиллите или кариесе.
У детей постоянное першение может быть вызвано воспалением небной миндалины – аденоидитом – при этом основным раздражающим фактором становятся стекающие по задней стенке глотки воспалительные выделения.
Как избавиться от першения в горле
Учитывая, что першение в горле чаще все-таки вызвано вирусами, антибиотики не смогут помочь, а, даже наоборот, способны усугубить проблему, нарушив баланс микрофлоры и способствовать развитию грибка.
Исключение составляет только появление сильной боли и першения в горле на фоне ангины. Самая опасная ангина вызывается в результате заражения бета гемолитическим стрептококком группы А (БГСА). Выявить БГСА можно за 5 минут как на приеме врача, так и в домашних условиях при помощи теста. Инфекция поражает миндалины, вызывая высокую температуру (до 40 градусов), острую боль в горле, при которой становится трудно глотать. Миндалины во время ангины увеличены, покрасневшие, покрыты налетом или гноем.
Такую ангину, вызванную БГСА, нужно обязательно лечить антибиотиками, чтобы не возникли серьезные осложнения со стороны сердца, почек и суставов. Но назначать антибиотики должен врач.
Во всех остальных случаях лучше ограничиться местными средствами. Хорошо облегчают состояние полоскания с травами или простым раствором соли – только не крепким, как это часто рекомендуют, а изотоническим: одна чайная ложка соли на литр воды. Детям, которые еще слишком малы для того, чтобы полоскать горло, можно орошать им заднюю стенку глотки или проводить ингаляции с помощью небулайзера. Так можно уменьшить не только першение в горле, но и облегчить боль и кашель. Такие методы устраняют проявления болезни, но не её причину, поэтому не стоит ограничиваться рассчитывать только на полоскания и ингаляции.
Средства от першения в горле должны увлажнять слизистую оболочку, стимулировать ее защитные свойства и бороться с инфекцией. Именно поэтому специалисты в области здравоохранения все чаще говорят о том, что основным средством лечения першения и боли в горле должна стать топическая (местная) терапия.
Препарат имудон ® от першения в горле
Слизь в горле
Скопление слизи в глотке — состояние неприятное, но излечимое. Главное — точно определить причину этого симптома, и устранить её. То есть состояние, при котором в глотке собирается слизь — это не самостоятельный диагноз, а одно из проявлений основного заболевания. Мокрота в горле может скапливаться не только из-за воспалительных процессов в носоглотке. Есть и другие причины, не связанные с лор-органами. Какие? Читайте в нашей новой статье.
Скопление слизи в горле — состояние весьма неприятное, особенно в тех случаях, когда она накапливается постоянно, и человека не покидает чувство, что в горле что-то мешает.
В медицине даже существует специальный термин, который употребляется при постоянно стекающей слизи в глотку из носовой полости — постназальный синдром. По сути, это тот же насморк, но наоборот.
Когда слизистые выделения из носа выходят не наружу, а внутрь, они раздражают стенки глотки и вызывают у человека непреодолимое желание часто откашливаться и сглатывать мокроту. Такое состояние, безусловно, нельзя назвать приятным. Чтобы от него избавиться, необходимо для начала определить, почему скапливается слизь в горле, в какой из систем организма произошёл сбой и провести грамотное лечение заболевания. Сделать это самостоятельно, увы, не удастся. Нужна помощь квалифицированного оториноларинголога.
Так почему скапливается слизь в горле? Причины и лечение этого состояния — тема нашей новой статьи.
Зачем образуется слизь
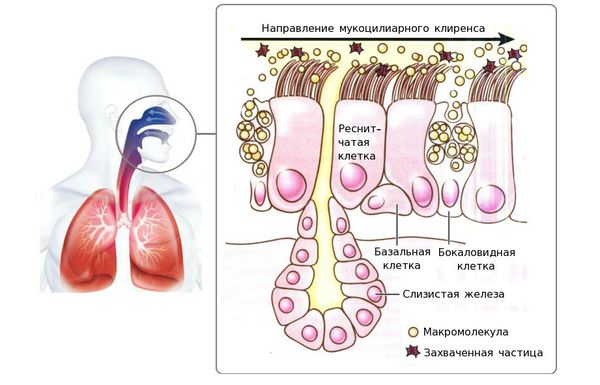
Выработка носоглоткой слизистых масс — явление естественное. Они выполняют увлажняющую и защитную функцию. Слизистые массы задерживают попадающие с воздухом инородные частицы, пыльцу, бактерии и не дают им спуститься ниже в трахею и лёгкие. Как только эти чужеродные агенты попадают на слизистые оболочки, количество вырабатываемого секрета увеличивается, у человека возникает желание прочистить нос или откашляться. Когда раздражитель выведен из организма, выработка секрета возвращается к прежнему уровню.
В норме процесс образования слизистых масс человек не замечает — они сглатываются вместе со слюной.
Скопление слизи в горле становится заметным, когда она вырабатывается постоянно и загустевает. Больной непосредственно ощущает, как слизистые массы текут по задней стенке глотки и скапливаются в ней. В дневное время скопление мокроты не так беспокоит — она проглатывается и не сильно раздражает кашлевые рецепторы. Но стоит принять горизонтальное положение, например, ночью во время сна, слизистые массы не могут свободно пройти внутрь и застаиваются в глотке. Это вызывает сильнейшие приступы кашля, которые даже могут спровоцировать рвоту.
Когда человек приходит к оториноларингологу и говорит: «Я постоянно сглатываю слизь в горле», первым делом лор-врач выяснит, почему в горле скапливается слизь.
Только после установления истинной причины слизи в горле, можно будет назначить корректное лечение.
Причины постназального синдрома
Причины постоянно скапливающейся слизи в глотке могут быть инфекционной и неинфекционной природы. К ним относят:
Чем быстрее будет определена причина этого состояния, тем быстрее будет назначено и проведено эффективное лечение горла.
Симптоматика
Когда слизистые массы постоянно «стоят» в горле, больному хочется их сглатывать. Подобные действия (если секрет слишком густой) могут вызывать рвотные позывы и тошноту. Это состояние обычно протекает параллельно с другими характерными признаками, на которые жалуются больные на приёме у лор-врача:
Чтобы понять, как лечить горло, нужно обратиться к лор-врачу для определения причины постназального синдрома.
Как лечить слизь в горле
Определением причины скопления слизистых масс занимается врач — оториноларинголог. Иногда приходится дополнительно обращаться к смежным специалистам: аллергологу, гастроэнтерологу и т.п. После установления причины неприятного состояния, пациенту будет назначена эффективная схема лечения, направленная не только на избавление от мокроты, но и на терапию основного заболевания.
Ведь стекание слизистых масс по носоглотке — это всего лишь симптом, который был спровоцирован основным диагнозом. Если качественно лечить заболевание, уйдёт и проблема скапливающейся слизи.
Пациенту лор-врач обязательно порекомендует скорректировать количество употребляемой жидкости: необходимо пить больше тёплой жидкости, чтобы разжижить слизь (разумеется, если у больного нет проблем с почками). Также больному назначают отхаркивающие препараты и лекарства для разжижения мокроты (муколитики), чтобы ускорить её отхождение.
Дальнейшая тактика лечения зависит от характера основного заболевания. Если мокрота образуется из-за инфекционного заболевания, врач назначает антибактериальную либо противовирусную терапию (препарат, его дозировку и курс приёма также определяет оториноларинголог).
Если причина в аллергии, назначаются антигистаминные препараты. Дальнейшим лечением занимается врач — аллерголог.
При диагностировании проблем с ЖКТ необходимо пройти курс лечения у гастроэнтеролога.
Местная терапия также включает использование антисептических спреев (например, «Мирамистин»), приём иммуностимуляторов («Имудон», «Лизобакт»). Отлично дополнят основное лечение и ускорят процесс выздоровления физиотерапевтические процедуры в лор-клинике.
Если проблема скопления слизистых масс вас беспокоит, не затягивайте с лечением и приходите в «Лор Клинику Доктора Зайцева», ведь это профиль нашей клиники.
Для записи на консультацию звоните, пожалуйста, по телефонам: +7 (495) 642-45-25 и +7 (926) 384-40-04.
Что такое фарингит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Пономарева О. Б., педиатра со стажем в 31 год.
Определение болезни. Причины заболевания
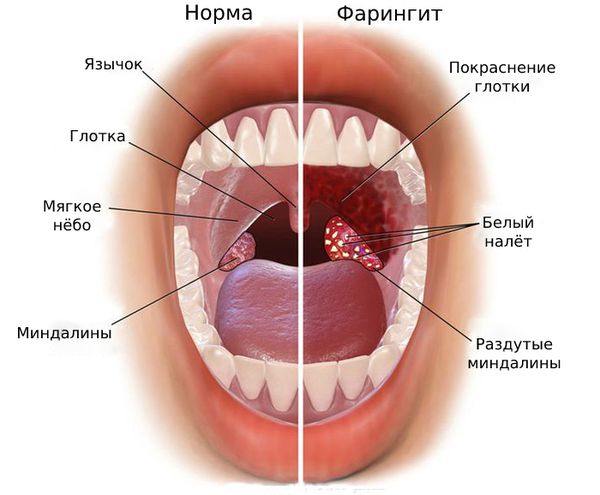
Ф арингит — острое или хроническое воспаление слизистой оболочки глотки, которое сопровождается кашлем, болями, першением или дискомфортом в горле.
Причины возникновения фарингита
Пути заражения фарингитом
Инфекционным фарингитом можно заразиться от больного пациента или носителя инфекции — здорового человека, который сам не болеет, но при этом заразен. Путь передачи — контактно-бытовой и воздушно-капельный, то есть вирусы и бактерии могут передаться при использовании общей посуды, рукопожатиях, поцелуях и т. д.
Распространённость фарингита
Фарингит при беременности
При беременности опасен не сам фарингит, а вызвавший его возбудитель. Поэтому важно определить причину болезни. П репараты для лечения фарингита беременные пациентки должны принимать только по назначению врача.
Симптомы фарингита
Симптомы острого фарингита
Иногда, особенно у детей, признаки фарингита сочетаются с ринитом, ларингитом и являются проявлением ОРВИ или других вирусных инфекций (кори, краснухи, ветряной оспы).
Симптомы хронического фарингита
Гипертрофический (гранулёзный) фарингит проявляется мелкими узелками или гранулами на слизистой оболочке глотки. При этом обычно першит горло, выделяется слизь и пациента мучает сухой кашель.
Катаральный фарингит может переходить в стадию гипертрофического и закончиться суб- или атрофическим фарингитом.
Симптомы фарингомикоза (грибкового фарингита)
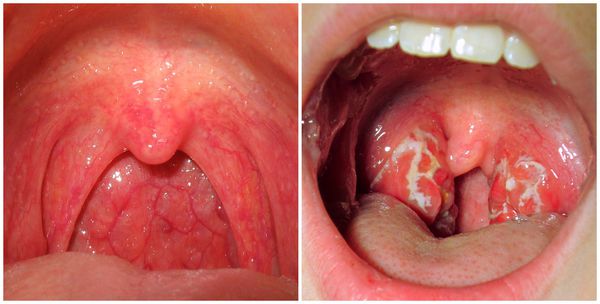
Грибковый фарингит проявляется более сильными болями в горле и жжением, а также белым творожистым налётом. Он легко снимается, иногда под ним можно обнаружить эрозии.
Патогенез фарингита
Классификация и стадии развития фарингита
По течению заболевания фарингиты подразделяются на два вида:
По этиологическому фактору:
По характеру изменений в слизистой оболочке:
Стадии развития фарингита тесно связаны с фазами воспаления.
В течении хронического фарингита выделяют периоды обострения и ремиссии. Стадии развития соответствуют изменениям слизистой оболочки. Так, катаральный фарингит может переходить в стадию гипертрофического и закончиться суб- или атрофическим фарингитом.
Осложнения фарингита
Изолированный фарингит, как правило, не имеет осложнений. Но в ряде случаев, особенно при инфекционном воспалении глотки и/или нёбных миндалин, возможны осложнения
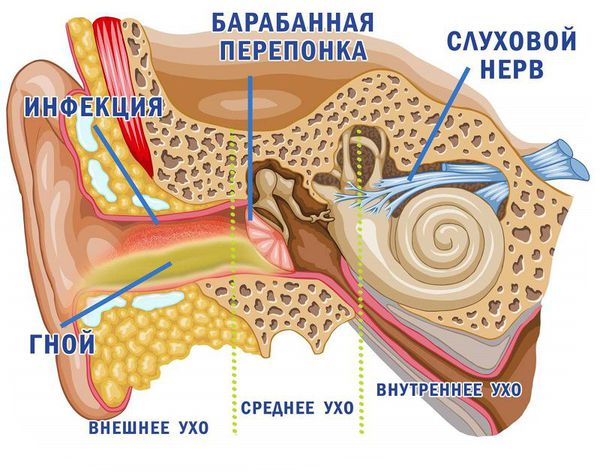
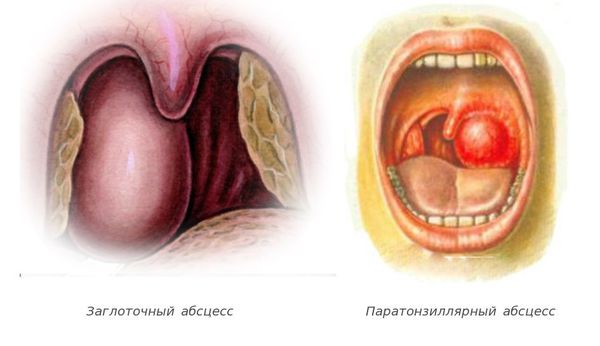
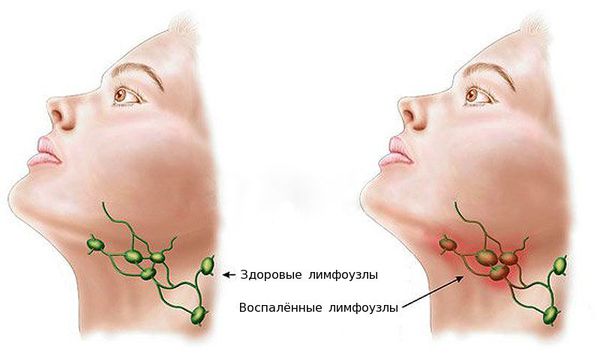
Местные осложнения возникают на 4-6 день болезни и связаны с вовлечением в воспалительный процесс лимфоидной ткани глотки, возникновением гнойных очагов и распространением инфекции по лимфатическим и венозным путям за пределы глотки. К таким осложнениям относятся [7] :
Диагностика фарингита
Когда нужно обращаться к врачу
К доктору следует обратиться при первых симптомах острого фарингита. Особенно при высокой температуре, сильной боли в горле и затруднённом глотании; а также если симптомы сохраняются после трёх дней лечения.
К какому врачу обратиться
При появлении признаков фарингита следует обратиться к терапевту, педиатру или отоларингологу.
Диагностику проводят на основании жалоб, анамнеза, клинической симптоматики и дополнительных методов обследования. Последнее помогает выявить возбудителя и правильно подобрать лечение, а также провести дифференциальную диагностику с другими заболеваниями.
При симптомах фарингита проводят следующие исследования:
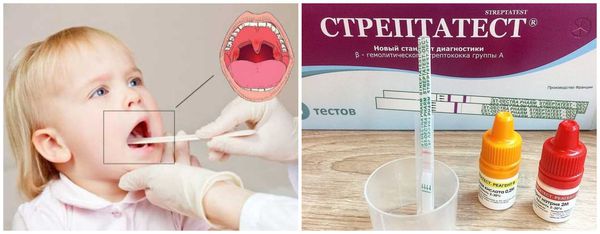
Для выявления вирусных, микоплазменных и хламидийных возбудителей применяют метод определения антигенов в мазках из носо- или ротоглотки (ПЦР).
В случае отрицательного результата, но при наличии характерной для стрептококковой инфекции клинической картины, рекомендуется взятие мазка на посев с поверхности нёбных миндалин и задней стенки глотки. Однако ответ будет готов только через несколько дней. Также для выявления БГСА можно использовать иммуносерологическую диагностику (определение титра антистрептолизина в анализе крови), но это более трудоёмкий инвазивный метод.
Дифференциальную диагностику проводят со следующими болезнями:
Лечение фарингита
Лечение острого фарингита начинается с организации режима и питания:
Иногда уже эти меры приводят к улучшению состояния. По назначению врача, чтобы уменьшить симптомы фарингита, вызванные воспалением, используются комплексные средства в виде таблеток, аэрозолей, полосканий:
Для снижения температуры назначают нестероидные противовоспалительные средства ( ибупрофен, парацетамол).
Лечение бактериального фарингита
Вирусные фарингиты не требуют антибактериальной терапии.
Лечение грибкового фарингита
При микозах используют местные антимикотические средства (ко-тримоксазол, пимафуцин, 2 % щёлочной раствор). Если не помогает местная терапия, назначают противогрибковые антибиотики (амфотерицин В) или специальные противомикотические средства (кетоконазол, микогептин, флуконазол).
Лечение хронического фарингита
Лечение хронического фарингита в период обострения ничем не отличается от терапии острой формы болезни. Оно включает в себя симптоматическую терапию, правильную организацию режима дня и приёма пищи.
Гнойный фарингит не выделяют, поэтому отдельных рекомендаций по его лечению нет.
Лечение фарингита в домашних условиях
Острый вирусный фарингит лёгкой формы при соблюдения домашнего режима и регулярном тёплом питье проходит в течение семи дней. Однако болезнь может возникнуть не только из-за вирусной инфекции, но и по другой причине. Поэтому без постановки диагноза заниматься самолечением не стоит.
Физиотерапия
При навязчивом сухом кашле и сухости в глотке можно использовать ингаляции с физраствором по показанию врача.
Хирургическое лечение
Хирургическое лечение заключается в коррекции носовой перегородки и удалении полипов носоглотки. Операция необходима, если причиной хронического фарингита стало постоянно затруднённое носовое дыхание. Удаление аденоидов и нёбных миндалин проводится по строгим показаниям. Решение о необходимости операции принимает врач-отоларинголог после тщательной диагностики.
Прогноз. Профилактика
Меры профилактики:
Острый трахеит
Трахея – это полая хрящевая трубка между гортанью и бронхами. Как и другие отделы дыхательных путей, она выстлана изнутри слизистой оболочкой. Благодаря ей трахея не только проводит воздух, но и очищает, согревает и дополнительно увлажняет его. Воспаление слизистой оболочки трахеи называют трахеитом. Это заболевание может быть острым и хроническим. Острый вид встречается чаще. Пик заболеваемости приходится на холодное время года, что связано с распространенностью в этот период вирусных инфекций и неблагоприятными погодными условиями.
Трахеит редко протекает изолированно. Обычно он сочетается с острым ринитом, то есть насморком, фарингитом (воспалением глотки), ларингитом (воспалением гортани) или с бронхитом. Это означает, что лечение должно носить комплексный характер и планировать его обязательно должен врач. Только специалист сможет составить реальную картину заболевания и подобрать оптимальную схему терапии с учетом индивидуальных особенностей пациента.
Симптомы острого трахеита
Острый трахеит проявляется прежде всего приступами кашля – сухого, болезненного, достаточно грубого и навязчивого. Он усиливается ночью и утром, что связано со скоплением в дыхательных путях мокроты. Приступ кашля при трахеите могут спровоцировать и другие факторы: смех, крик, глубокие вдохи, контрастная температура воздуха, резкие ароматы и дым. В первые дни мокрота почти не образуется либо остается такой вязкой, что отходит с большим трудом. Поэтому в начале заболевания кашель сухой, надсадный, не приносящий облегчения. По мере развития трахеита и при вовлечении в воспалительный процесс бронхов выделение мокроты увеличивается, она разжижается. При этом кашель становится влажным, более продуктивным и не таким изматывающим, его приступы повторяются реже. Самочувствие пациента существенно улучшается.
Помимо кашля, нередко наблюдаются и другие симптомы при остром трахеите:
Важно знать!
Воспалительный процесс при трахеите нередко распространяется на соседние участки дыхательной системы, ведь между ними нет четкой границы, слизистая оболочка плавно переходит из одного отдела респираторного тракта в другой. Стекание мокроты или ее заброс вверх при кашле способствуют раздражению тканей и распространению возбудителя. При вовлечении в воспаление бронхов развивается трахеобронхит. Это сопровождается ухудшением состояния пациента: у него повышается температура тела, учащаются приступы кашля, боль в грудной клетке становится сильнее, может появиться одышка. Если же трахеиту сопутствует ларингит, нужно быть готовым к осиплости или даже временной потере голоса. А при сопровождающем отеке подскладочного пространства гортани (оно находится примерно под голосовыми связками) может развиться острая дыхательная недостаточность с затруднением вдоха и чувством страха.
Почему возникает острый трахеит?
Инфекция
К развитию заболевания чаще всего приводят вирусные инфекции – грипп и другие вирусы, поражающие респираторный тракт и дыхательную систему. Возбудителями могут выступать и бактерии: пневмо-, стрепто-, стафилококки и прочие. Нередко встречается так называемая микст-инфекция, когда воспаление обусловлено несколькими различными возбудителями сразу. При этом чаще всего бактериальная инфекция является вторичной, она осложняет течение ОРВИ.
Неинфекционные факторы
Острый трахеит у взрослого может иметь и неинфекционную природу, хотя это встречается реже.
Иногда трахеит становится профессиональным заболеванием, то есть его появление связывается с вредными факторами на производстве. Поэтому в группе риска находятся работники горячих цехов, ферм, химических и нефтеперерабатывающих производств, а также шахтеры и камнетесы.
Что способствует развитию трахеита?
Трахеит развивается далеко не у всех людей, которые заболели ОРВИ, контактировали с раздражающими веществами или замерзли. Риск поражения трахеи увеличивается при наличии предрасполагающих факторов. В первую очередь это любые фоновые заболевания верхних дыхательных путей, сопровождающиеся нарушением носового дыхания. Насморк любой природы, синуситы, выраженное искривление носовой перегородки приводят к тому, что человек начинает дышать ртом. В результате в гортань и трахею попадает недостаточно согретый и увлажненный воздух, что раздражает слизистую оболочку и повышает риск ее воспаления при инфицировании. К предрасполагающим факторам относят и заболевания сердца, сопровождающиеся хронической сердечной недостаточностью с застоем в малом круге кровообращения. Возникающее при этом набухание слизистой оболочки приводит к снижению ее барьерной функции. Недостаток витаминов и питательных веществ, снижение иммунитета, избыток в организме токсинов – все это тоже повышает риск воспаления трахеи в ответ на внедрение возбудителя или переохлаждение.
Лечение острого трахеита
Лечить острый трахеит необходимо под контролем специалиста. В некоторых случаях требуется дополнительное обследование для уточнения причины и характера заболевания.
Основными задачами являются:
Неосложненные формы трахеита допустимо лечить в амбулаторных условиях. А вот тяжелые случаи заболевания могут потребовать госпитализации. Особое внимание уделяется лечению ослабленных и пожилых пациентов, особенно если они по состоянию здоровья не способны к самостоятельному передвижению, ведь трахеит у них достаточно легко переходит в трахеобронхит и даже пневмонию. Лечение проводится комплексно, с использованием лекарственных препаратов и немедикаментозных методов. Не стоит прерывать терапию после улучшения состояния, необходимо соблюдать рекомендованные врачом сроки приема лекарств.
Медикаментозное лечение трахеита
Схема медикаментозного лечения острого трахеита составляется с учетом природы заболевания и выраженности имеющихся у пациента симптомов.
Воздействие на причину
Если возбудителем стал тот или иной вирус, обычно применяются противовирусные средства, а также иммуностимуляторы (например, препараты на основе эхинацеи). При тяжело протекающем и затяжном трахеите бактериальной природы врач может ввести в схему лечения антибиотики. Если же болезнь протекает без осложнений, с ней обычно удается справиться и без этих средств. Но решение о рациональности и продолжительности антибиотикотерапии должен принимать только врач. В некоторых случаях при трахеите до начала лечения противомикробными средствами проводится бактериологическое исследование мокроты. Ее высевают на питательные среды для определения вида возбудителя и его чувствительности к основным группам препаратов. Это поможет подобрать наиболее подходящий антибиотик.
Лечение кашля и очищение дыхательных путей
Большое внимание при лечении острого трахеита нужно уделить, разумеется, кашлю – основному симптому болезни. При сухом, изнуряющем непродуктивном кашле применяют препараты, подавляющие кашлевый рефлекс. Такая мера бывает необходима в первые дни трахеита. На следующей стадии заболевания основной задачей лечения является очищение дыхательных путей от образующейся мокроты. Для этого необходимо облегчить ее отхождение с помощью муколитических и отхаркивающих средств. Но одновременно с противокашлевыми препаратами их применять нельзя. Также недопустимо подавлять влажный кашель. Это чревато застоем мокроты и переходом воспаления на нижележащие отделы дыхательной системы, вплоть до развития бронхопневмонии.
Поддерживающая терапия
Немедикаментозные меры
Для уменьшения выраженности воспалительного процесса назначаются физиотерапевтические процедуры. Но прогревания можно начинать, только если нет лихорадки.
Общие советы, как помочь организму справиться с болезнью
При любом заболевании дыхательных путей, в том числе при трахеите, стоит следовать некоторым несложным правилам.
При своевременно начатом лечении трахеит разрешается в течение 10–14 дней, не оставляя после себя никаких последствий и не ограничивая в последующем трудоспособность.