На основании чего ставится диагноз ибс
Определение ИБС
Чтобы разобраться, как проявляется ишемическая болезнь сердца воспользуемся определением ВОЗ:
Факторы риска
Ишемическая болезнь сердца имеет ряд чётко определённых факторов риска:
Что такое ишемическая болезнь сердца (ИБС)?
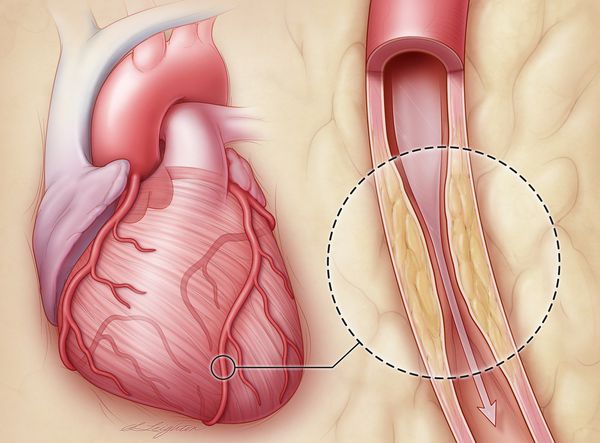
С возрастом у многих людей начинают развиваться атеросклеротические бляшки в артериях. Бляшка постепенно суживает просвет артерии, вследствие чего уменьшается доставка кислорода к сердечной мышце и развивается боль в области сердца (стенокардия). Сужение просвета и воспаление вокруг бляшки может привести к тромбозу артерии и полному прекращению кровотока в определённой зоне миокарда. Мышечная ткань сердца может погибнуть. Это сопровождается болью и снижением сократительной функции сердца. Развивается инфаркт миокарда, который почти в 50% случаев сопровождается летальным исходом.
По мере развития бляшек в венечных сосудах повышается и степень сужения их просвета венечных артерий, во многом определяющая тяжесть клинических проявлений и прогноз. Сужение просвета артерии до 50 % часто протекает бессимптомно. Клинические проявления заболевания обычно возникают при сужении просвета до 70 % и более. Чем ближе к устью коронарной артерии расположен стеноз, тем большая масса миокарда подвергается ишемии в соответствии с зоной кровоснабжения. Наиболее тяжёлые проявления ишемии миокарда наблюдаются при сужении основного ствола или устья левой коронарной артерии.
В происхождении ишемии миокарда большую роль играет резкое повышение его потребности в кислороде, ангиоспазм или тромбоз артерий сердца. Предпосылки для тромбоза могут возникнуть уже на ранних стадиях развития атеросклеротической бляшки, из-за повышенной активности системы тромбообразования, поэтому важно своевременно назначить антитромбоцитарную терапию. Тромбоцитарные микротромбы и микроэмболии могут усугубить нарушения кровотока в поражённом сосуде.
Формы ишемической болезни сердца
Стабильная стенокардия развивается при:
Ишемическая болезнь сердца может развиться до такой степени, что боль в сердце возникает даже в полном покое. Это показание (нестабильная стенокардия) к неотложной медицинской помощи и может привести к инфаркту.
Прогноз при ишемической болезни сердца
Лечение ИБС в Инновационном сосудистом центре
Преимущества лечения в клинике
Диагностика
Симптомы ишемической болезни сердца
Наиболее частым симптомом является стенокардия или боль в груди. По этому признаку определяются функциональные классы заболевания. Обычно больные описывают следующие симптомы:
Стенокардия обычно ощущается как боль за грудиной, но может отдавать в левую руку, шею, под лопатку, в нижнюю челюсть.
Врач-кардиолог может определить диагноз после:
Каким пациентам проводится диагностика с нагрузочными тестами?
Когда следует проводить нагрузочный тест в сочетании с визуализирующими методиками?
 Кому следует проводить холтеровское мониторирование ЭКГ?
Кому следует проводить холтеровское мониторирование ЭКГ?
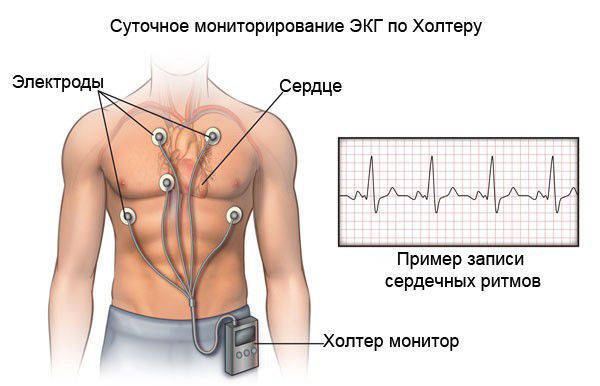
С развитием компактных записывающих устройств в 1970-е и 1980-е годы появилась возможность регистрации данных ЭКГ в течение длительного периода времени в условиях повседневной активности. Так появилось холтеровское мониторирование ЭКГ, названное так в честь его изобретателя доктора Норманна Д. Холтера.
Главное показание для его выполнения — обследование больных при обмороках и сердцебиении, особенно неритмичном, возможно также выявить ишемию миокарда, как при наличии, так и при отсутствии клинических проявлений ИБС, то есть называемую «немую ишемию» миокарда. Приступы стенокардии, возникающие один раз в день или не каждый день лучше всего выявлять с помощью изменений на холтере. Исследование можно проводить в стационаре и в домашних условиях.
 В каких случаях следует проводить ЭхоКГ у больных с ИБС?
В каких случаях следует проводить ЭхоКГ у больных с ИБС?
Показания к проведению коронароангиографии:
тяжёлая стабильная стенокардия (класс III или больше), несмотря на оптимальное лечение
больные, пережившие остановку сердца
опасные для жизни нарушениями желудочкового ритма
больные, ранее подвергшиеся хирургическому лечению ИБС (стентирование коронарных артерий, либо аортокоронарное шунтирование), у которых рано развивается рецидив средней или тяжёлой стенокардии
Лечение
 Общие принципы
Общие принципы
Изменение образа жизни: если вы курите, откажитесь от этого, чаще прогуливайтесь на свежем воздухе, снижайте избыточную массу тела. Избегайте опасности употребления жирных продуктов и придерживайтесь диеты с низким содержанием соли и сахара. Тщательно контролируйте уровень сахара, если страдаете диабетом. ИБС не лечится только приёмом нитроглицерина. Чтобы продолжать активную жизнь необходимо наладить контакт с кардиологом и следовать его указаниям.
Лекарства при ИБС
Кардиолог может посоветовать лекарственную терапию, если изменения образа жизни ему покажется недостаточным. Препараты назначает только лечащий врач. Чаще всего назначаются препараты, снижающие риск тромбозов (аспирин, плавикс). Для снижения уровня холестерина могут длительно назначаться статины. Сердечную недостаточность следует лечить препаратами, улучшающих функцию сердечной мышцы (сердечные гликозиды).
У тех, у кого в анамнезе не было сердечных заболеваний, аспирин снижает вероятность инфаркта миокарда, но не изменяет общий риск смерти. Он рекомендуется только для взрослых, которые подвергаются опасности образования тромбов, где повышенный риск определяется как «мужчины старше 60 лет, женщины в постменопаузе и молодые люди с фоном для развития ИБС (гипертония, диабет или курение).
Клопидогрель плюс аспирин (двойная антитромбоцитарная терапия, DAAT) больше уменьшает вероятность сердечно-сосудистых событий, чем только приём аспирина. Данный препараты противопоказаны пациентам имеющим желудочно-кишечные язвы или желудочное кровотечение в анамнезе. Антитромбоцитарная терапия должна проводится пожизненно.
Адреноблокаторы снижают частоту сердечных сокращений и потребление миокардом кислорода. Исследования подтверждают увеличение продолжительности жизни при приёме β-адреноблокаторов и снижение частоты сердечно-сосудистых событий, в том числе и повторных. β-адреноблокаторы противопоказаны при сопутствующей лёгочной патологии, бронхиальной астме, ХОБЛ.
Препараты этой группы, снижают уровень холестерина в крови за счёт уменьшения его синтеза в печени, либо угнетают усвоение холестерина, поступающего с пищей, влияя на причины возникновения атеросклероза. Медикаменты применяются с целью снижения скорости развития существующих атеросклеротических бляшек в стенке сосудов и профилактики возникновения новых. Отмечается положительное влияние на степень прогрессирования и развития симптомов ИБС, на продолжительность жизни, также эти препараты уменьшают частоту и тяжесть сердечно-сосудистых событий, возможно способствуя восстановлению просвета сосуда. Целевой уровень холестерина у больных с ИБС должен быть ниже, чем у лиц без ИБС, и равняется 4,5 ммоль/л. В анализах крови целевой уровень ЛПНП у больных ИБС должен составлять не более 2,5 ммоль/л. Определение уровня липидов необходимо проводить каждый месяц. Основные препараты: ловастатин, симвастатин, аторвастатин, розувастатин.
Относятся к классу препаратов, повышающих антиатерогенную фракцию липопротеидов — ЛПВП, при снижении которой возрастает смертность от ИБС. Применяются для лечения дислипидемии IIa, IIb, III, IV, V. Отличаются от статинов тем, что снижают триглицериды и могут повышать фракцию ЛПВП. Статины преимущественно снижают ЛПНП и не оказывают значимого влияния на ЛПОНП и ЛПВП. Поэтому максимальный эффект проявляется при комбинации статинов и фибратов.
Нитроглицерин является основным препаратом, купирующим загрудинные боли в области сердца. Нитраты преимущественно действуют на венозную стенку, уменьшая преднагрузку на миокард (путём расширения сосудов венозного русла и депонирования крови). Неприятным эффектом нитратов является снижение артериального давления и головные боли. Нитраты не рекомендуется использовать при артериальном давлении ниже 100/60 мм рт. ст. Современными исследованиями доказано, что приём нитратов не улучшает прогноз пациентов с ИБС, то есть не ведёт к увеличению выживаемости, и поэтому используются как препарат для купирования симптомов ИБС. Внутривенное капельное введение нитроглицерина, позволяет эффективно бороться с явлениями стенокардии, преимущественно на фоне высоких цифр артериального давления. Каждый пациент с ИБС должен знать, что если приём нитроглицерина в домашних условиях не снял боль за грудиной, то необходимо вызывать скорую помощь, так как возможно развился инфаркт.
Коронарная ангиопластика и стентирование
Аортокоронарное шунтирование
Открытая операция при сужениях коронарных артерий. Смысл заключается в создании обходного пути для крови. В качестве обхода применяются собственные вены или артерии пациента. Операция может проводиться с искусственным кровообращением или без него. Из-за развития технологии коронарной ангиопластики аортокоронарное шунтирование отступает на второй план, так как является более травматичным и используется только при обширных поражениях коронарного русла.
Профилактика
До 90% сердечно-сосудистых заболеваний можно предотвратить, если избежать установленных факторов риска. Профилактика включает в себя адекватные физические упражнения, снижение ожирения, лечение высокого кровяного давления, здоровое питание, снижение уровня холестерина и прекращение курения. Лекарства и физические упражнения примерно одинаково эффективны. Высокий уровень физической активности снижает вероятность ишемической болезни сердца примерно на 25%.
При сахарном диабете жёсткий контроль сахара в крови уменьшает сердечный риск и другие проблемы, такие как почечная недостаточность и слепота.
Всемирная организация здравоохранения (ВОЗ) рекомендует «низкое или умеренное употребление алкоголя» для снижения вероятности развития ишемической болезни сердца, в то время как злоупотребление является для сердца очень опасным.
Диета
Диета с высоким содержанием фруктов и овощей снижает опасность развития сердечно-сосудистых заболеваний и смерти. Вегетарианцы имеют более низкий риск сердечных заболеваний из-за их большего употребления фруктов и овощей. Было показано, что потребление трансжиров (обычно содержащихся в гидрогенизированных продуктах, таких как маргарин) вызывает атеросклероз и увеличивает риск развития ишемической болезни сердца.
Вторичная профилактика
Вторичная профилактика-это предотвращение дальнейших осложнений уже существующих болезней. Эффективные изменения образа жизни включают:
Физическая активность
Аэробные упражнения, такие как ходьба, бег трусцой или плавание, могут снизить риск смертности от ишемической болезни сердца. Они уменьшают кровяное давление и количество холестерина в крови (ЛПНП), а также увеличивают холестерин ЛПВП, который является «хорошим холестерином». Лучше лечиться физкультурой, чем подвергать себя опасности хирургических вмешательств на сердце.
Что такое ишемическая болезнь сердца (ИБС)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Колесниченко Ирины Вячеславовны, аритмолога со стажем в 1 год.
Определение болезни. Причины заболевания
В экономически развитых странах ИБС очень распространена. По данным Всемирной организации здравоохранения, смертность от заболеваний сердца и сосудов составляет 31 % и является самой частой причиной летальных исходов в мире. В Российской Федерации смертность от заболеваний сердца и сосудов составляет 57 %, из которых на долю ИБС выпадает 29 %.
Причиной возникновения и развития ИБС является атеросклероз сердечных (коронарных) артерий, которые снабжают кровью миокард. Различают модифицируемые (изменяемые) и немодифицируемые (неизменяемые) факторы риска развития ИБС.
Изменяемые факторы, устранение или коррекция которых значимо уменьшают риск возникновения и развития ИБС:
1. Курение. Доказано, что курение увеличивает смертность от заболеваний сердца и сосудов (включая ИБС) на 50 %. Нужно отметить, что риск растёт с возрастом и количеством выкуренных сигарет. Бензол, никотин, аммиак, угарный газ, содержащиеся в табачном дыме, вызывают повышение артериального давления и увеличение частоты сердечных сокращений (тахикардию). Курение усиливает свёртывание крови и развитие атеросклероза, способствует развитию спазма сердечных артерий.
2. Высокий уровень холестерина (гиперхолестеринемия). Благодаря многочисленным исследованиям, проведённым в разных странах мира, установлено, что увеличение в крови уровня общего холестерина является независимым фактором риска развития ИБС как у мужчин, так и у женщин. У лиц с умеренным повышением уровня холестерина (5,2-6,7 ммоль/л) ИБС встречается в два раза чаще, чем у людей с нормальным уровнем холестерина крови (меньше 5,2 ммоль/л). При выраженном повышении холестерина (больше 6,7 ммоль/л) заболеваемость ИБС возрастает в 4-5 раз. На риск возникновения и развития ИБС наиболее влияет так называемый «плохой» холестерин липопротеинов низкой плотности (ХСЛПНП).
3. Артериальная гипертония. Риск развития ИБС при стойком увеличении артериального давления повышается в три раза, особенно при наличии патологических изменений в органах-мишенях (например, в сердце и почках).
4. Сахарный диабет. Атеросклероз и ИБС развиваются на 10 лет раньше у больных сахарным диабетом по сравнению с людьми, не имеющими этого заболевания.
5. Снижение уровня «хорошего» холестерина липопротеинов высокой плотности (ХСЛПВП) и повышение содержания триглицеридов (ТГ) в крови.
6. Низкая физическая активность (гиподинамия).
7. Питание с излишней калорийностью и высоким содержанием животных жиров.
8. Стрессовые факторы и тип личности А (стресс-коронарный профиль). Для людей с так называемым стресс-коронарным профилем (тип личности А) характерны следующие черты: гнев, депрессия, ощущение постоянной тревоги, агрессивность. Психоэмоциональный стресс в сочетании с указанными особенностями личности сопровождается высоким выбросом в кровь катехоламинов. Это увеличивает частоту сокращений сердца, вызывает повышение артериального давления и усиливает потребность сердечной мышцы в кислороде.
Факторы, которые не могут быть изменены:
3. Раннее развитие ИБС (в частности инфаркта миокарда) у близких родственников пациента.
4. Менопауза и постменопаузальный период. Гормональная функция яичников защищает женский организм от развития ИБС. Риск развития заболевания у женщин возрастает после наступления менопаузы.
Следует подчеркнуть, что риск ИБС увеличивается при сочетании нескольких факторов.
Симптомы ишемической болезни сердца
Симптомы ИБС зависят от клинической формы заболевания. Основные формы:
Симптомы внезапной сердечной смерти
При внезапной сердечной (коронарной) смерти приблизительно через три минуты после остановки кровообращения в клетках коры головного мозга происходят необратимые изменения, поэтому необходима незамедлительная диагностика и оказание неотложной помощи. Причина этого состояния заключается во внезапной фибрилляции желудочков — сбое сердечного ритма, который характеризуется хаотичным сокращением мышцы сердца с высокой частотой.
Симптомы стенокардии
При стенокардии, которая является одной из наиболее частых клинических форм ИБС, возникают приступообразные боли или ощущение дискомфорта в области сердца. Это происходит из-за недостаточного кровоснабжения сердечной мышцы (ишемии), которая связана с уменьшением притока крови, но без развития некроза (омертвения) сердечной мышцы.
Чаще всего боли носят сжимающий и давящий характер и возникают приступообразно. Наиболее типична локализация боли за грудиной. В большинстве случаев боль появляется внутри грудной клетки, в области верхней части грудины, а затем распространяется на всю область сердца. Реже боль начинается слева, около грудины, возможна её локализация в области эпигастрия. Боли часто сопровождаются тягостными ощущениями, чувством приближающейся смерти, «сердечной тоски», иногда тошнотой и даже рвотой.
Для стенокардии характерна иррадиация (распространение) боли в левое плечо или левую руку (кисть, левый мизинец), левую лопатку, в шейную область, нижнюю челюсть и зубы, редко — в правое плечо, правую лопатку и даже в поясничную область.
Нужно отметить, что в некоторых случаях боль при стенокардии может локализоваться не за грудиной, а в нетипичном месте, например только в местах иррадиации или в правой половине грудной клетки.
Боль при стенокардии достаточно интенсивна, но у каждого пациента её сила различна, что объясняется порогом болевой чувствительности. Существуют также безболевые формы ИБС.
Факторы, вызывающие приступ стенокардии. Основными факторами, вызывающими болевые приступы, являются физическая и эмоциональная нагрузка, повышение артериального давления и тахикардия (независимо от причины её возникновения).
Основным клиническим симптомом спастической стенокрадии является внезапно возникающий в состоянии покоя, вне связи с физической нагрузкой или подъёмом артериального давления, приступ интенсивной боли в области сердца. Эта боль имеет, как правило, типичную загрудинную локализацию и распространение и продолжается 10-20 минут. Характерной особенностью является появление приступов болей в промежутке времени от полуночи до 8 часов утра, нередко в 3-4 часа ночи. Приступы стенокардии иногда становятся цикличными, в виде серий атак из 2-5 приступов, следующих один за другим с интервалами от 2-15 до 30-60 минут. Приступы стенокардии бывают одиночными, но могут возникать регулярно: один раз в сутки, один раз в неделю или месяц.
Симптомы инфаркта миокарда
Патогенез ишемической болезни сердца
В основе развития ИБС лежит сужение или полная закупорка сердечных артерий атеросклеротическими бляшками, а также тромботическими массами (при инфаркте миокарда). При заболевании потребность миокарда в кислороде и обеспечение его кровью не соответствуют друг другу. Сердечной мышце не хватает крови, которая доставляет кислород и питательные вещества к её клеткам.
Одной из наиболее распространённых форм ИБС является стенокардия («грудная жаба»). Различают несколько патогенетических видов стенокардии:
1. Стенокардия, обусловленная увеличением потребности миокарда в кислороде. Повышенную потребность миокарда в кислороде у больных стенокардией могут вызывать:
2. Стенокардия, возникающая в результате временного недостатка обеспечения сердечной мышцы кислородом. В этом случае сужение, вызванное бляшкой в сердечной артерии, усиливается «наслоением» дополнительного спазма и, вследствие этого, динамическим ухудшением коронарного кровотока. Спазм артерий сердца часто провоцируется холодом, психоэмоциональными стрессовыми ситуациями и внезапным повышением артериального давления.
3.Смешанная стенокардия (встречается наиболее часто). В происхождении смешанной стенокардии играют роль как увеличение потребности миокарда в кислороде, так и снижение кровотока по сердечным артериям, в результате чего уменьшается обеспечение миокарда кислородом.
При стенокардии вне зависимости от её патогенетического типа в сердечной мышце происходят однотипные нарушения обменных процессов. Нарушение энергетического метаболизма в миокарде сопровождается снижением его сократительной функции. Сначала страдает расслабление сердца во время диастолы (периода расслабления сердечной мышцы), далее нарушается сокращение сердца во время систолы (периода сокращения сердечной мышцы). Нарушение энергетического метаболизма приводит к изменению течения электрических процессов на мембранах мышечных волокон, что вызывает характерные для ишемии (недостаточного кровоснабжения) миокарда изменения на ЭКГ.
Основной причиной инфаркта (омертвения) миокарда является атеросклероз сердечных артерий (возникновение бляшек в артериальной стенке), разрыв атеросклеротической бляшки и развивающийся тромбоз (закупорка тромбом) артерии, снабжающей кровью миокард. Важное значение также имеет спазм коронарных артерий.
В основе внезапной сердечной смерти лежат следующие патологии:
Классификация и стадии развития ишемической болезни сердца
В Международной классификации болезней (МКБ-10) ишемическая болезнь сердца кодируется как I25.
ИБС включает в себя девять заболеваний:
Но на практике при стабильной (не острой) ишемической болезни сердца врачи чаще пользуются более удобной, клинической классификацией. Она включает в себя четыре формы:
Согласно функциональной классификации стенокардии, разработанной Канадским сердечно-сосудистым обществом, различают следующие классы стенокардии:
Осложнения ишемической болезни сердца
К осложнениям ИБС относятся аритмии сердца и нарушения проводимости. Они связаны с ишемией (недостаточным кровоснабжением) в области синусового узла, атриовентрикулярного соединения и других отделов проводящей системы сердца.
Нарушения ритма и проводимости часто осложняют течение инфаркта (омертвения) сердечной мышцы. Хроническая ишемия (недостаточное кровоснабжение) миокарда при ИБС вызывает:
Сердечная недостаточность может осложнять течение различных форм ИБС, но может быть и её единственным проявлением.
Летальные случаи могут быть как формой ИБС (внезапная сердечная смерть), так и осложнением её течения при нарушениях ритма.
Диагностика ишемической болезни сердца
Ранняя и своевременная диагностика ИБС имеет большое значение. Стенокардию напряжения с чёткой клинической картиной (то есть со всеми классическими типичными характеристиками стенокардитической боли) выявить сравнительно легко. Однако вероятный диагноз стенокардии необходимо подтвердить лабораторными и инструментальными методиками.
Лабораторная диагностика
Основным диагностическим показателем является липидный спектр. Его исследование показано всем пациентам с ИБС. Все остальные лабораторные анализы крови и мочи проводятся, чтобы исключить сопутствующие заболевания, ухудшающие прогноз и течение ИБС: тромбоцитоз, тромбоцитопению, эритремию, анемию, сахарный диабет и дисфункцию щитовидной железы.
В целом при подозрении на ИБС необходимо выполнить:
Инструментальная диагностика
Запись ЭКГ во время приступа боли важна, но не всегда удается зафиксировать её во время болевого приступа, так как он продолжается недолго, пациент прекращает нагрузку, останавливается и принимает нитроглицерин.
Важно отметить, что изменения ЭКГ во время болевого приступа, а также в межприступный период могут отсутствовать.
Очень важно обращать внимание на изменения ЭКГ во время болевого приступа. Если изменений нет, то вероятность нестабильной ИБС меньше, чем при наличии изменений, но полностью исключить ИБС нельзя. В межприступный период изменения ЭКГ чаще всего отсутствуют.
Для постановки диагноза «ИБС» и «стенокардия» применяется холтеровское ЭКГ-мониторирование — регистрация ЭКГ проводится в условиях привычной для пациента активности в течение суток или дольше. Во время суточного мониторирования обследуемый ведёт дневник суточной активности, в котором отмечает время сна, режим питания, вид и время физической активности, возникающие в течение суток симптомы (боли в области сердца, головокружения, обморочные состояния и др.) и время их появления. Суточное холтеровское мониторирование ЭКГ позволяет не только диагностировать ИБС, но и выявить нарушения ритма, а также признаки высокого риска коронарных осложнений.
Для выявления ИБС, скрытой недостаточности кровоснабжения сердца и оценки резервов сердечного кровотока используются нагрузочные ЭКГ-тесты, которые провоцируют ишемию (недостаточное кровоснабжение) миокарда путём повышения потребности сердечной мышцы в кислороде.
Чаще всего применяются ЭКГ-пробы с физическими нагрузками:
Противопоказания для проведения нагрузочных тестов:
Критериями положительной пробы с нагрузкой, свидетельствующими о наличии ИБС являются:
Сцинтиграфия миокарда — радиоизотопное исследование сердца с нагрузкой и в покое. Этот неинвазивный и не опасный для жизни метод исследования помогает диагностировать ИБС за несколько лет до появления первых приступов стенокардии. Благодаря накоплению изотопа в жизнеспособной ткани миокарда можно оценить полноценность кровоснабжения сердца и отличить ИБС от болей в груди.
К первичным неинвазивным методам диагностики также относится МРТ коронарных артерий и мультиспиральная компьютерная томография коронарных артерий (МСКТ), которую можно дополнить контрастированием.
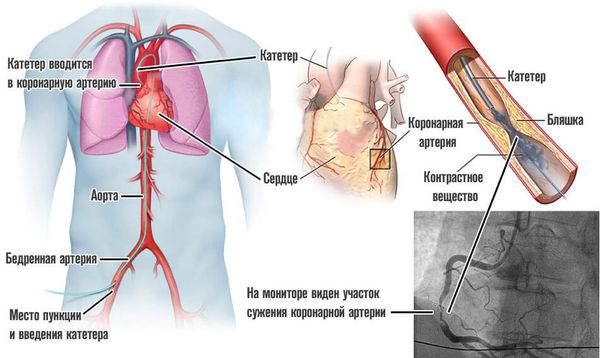
Селективная коронарная ангиография — исследование коронарных артерий с помощью рентгена после введения в них контрастного вещества через специальные катетеры по плечевой или бедренной артерии. В плановом порядке она проводится при очень низкой толерантности к нагрузкам, отсутствии эффекта медикаментозной терапии, потери трудоспособности пациента из-за частых болевых приступов. С помощью ангиографии нельзя поставить диагноз, но она обязательно проводится после постановки диагноза, чтобы подобрать метод оперативного лечения ИБС: аорто-коронарное шунтирование или стентирование артерий сердца.
Стабильную стенокардию нужно отличать от других форм стенокардии и инфаркта миокарда. Инфаркт миокарда отличается от стенокардии значительно большей интенсивностью и продолжительностью болей в области сердца, неэффективностью приёма нитроглицерина, характерными инфарктными признаками на ЭКГ. При инфаркте миокарда наблюдаются увеличение СОЭ (скорости оседания эритроцитов), повышенное содержание в крови кардиоспецифических ферментов: КФК-МВ, ЛДГ-1, тропонина Т и I.
При диагностике вазоспастической стенокардии во время селективной коронарографии не обнаруживается явных признаков атеросклеротического поражения коронарных артерий. Однако коронарный спазм (сужение сердечных артерий) развивается в участках с минимальными атеросклеротическими изменениями, не влияющими на кровоток в артериях сердца ни в покое, ни под влиянием физической нагрузки.
Одним из важных факторов риска развития вазоспастической стенокардии является курение. Предрасполагающим фактором может служить снижение магния в крови (гипомагниемия). Провоцировать приступ боли могут гипервентиляция (учащение дыхания), локальное или общее охлаждение. На ЭКГ во время приступа появляются характерные изменения.
«Немая» (безболевая) форма ИБС может быть выявлена при суточном мониторировании ЭКГ по Холтеру. Безболевая ишемия может быть самостоятельной формой ИБС или сочетаться с другими её формами (аритмиями и стенокардией).
Диагноз инфаркта миокарда основан на типичной клинической картине, данных ЭКГ, определении в крови биомаркеров некроза сердечной мышцы.
Важное значение в диагностике инфаркта миокарда имеют результаты лабораторных исследований:
При УЗИ сердца выявляется важнейший признак инфаркта миокарда — нарушение локальной сократимости миокарда. Эхокардиография позволяет оценить состояние сократительной функции миокарда путём оценки фракции выброса. А также выявить такие осложнения острого инфаркта, как образование пристеночных тромбов (сгустков крови) в полостях сердца, появление аневризмы сердца, разрыва межжелудочковой перегородки или отрыва сосочковых мышц. В стационаре больному проводится экстренная селективная коронарная ангиография. Во время этого исследования можно выявить закупоренную артерию и восстановить её проходимость.
Диагноз внезапной смерти должен быть поставлен незамедлительно в течение 10-15 секунд, при этом нельзя тратить драгоценное время на определение артериального давления, выслушивание тонов сердца, поиски пульса на лучевой артерии и запись ЭКГ. Пульс следует определять только на сонной артерии.
Диагноз клинической смерти ставится на основании следующих основных диагностических критериев:
Лечение ишемической болезни сердца
Лечение ИБС при стабильной стенокардии включает антиангинальные средства, антиагреганты, разжижающие кровь, коррекцию уровня холестерина, психофармакологические воздействия, хирургическое лечение, санаторно-курортное лечение, устранение факторов риска, физические тренировки, изменение образа жизни.
Медикаментозное лечение ИБС
Применение антиангинальных препаратов является основой лечения стабильной стенокардии, так как они уменьшают действие основного механизма ИБС — несоответствие между потребностью сердечной мышцы в кислороде и доставкой его к ней.
Различают следующие группы антиангинальных средств:
Пациента с острым инфарктом миокарда (ИМ) необходимо оперативно доставить в стационар для профилактики осложнений и увеличения шансов на выживание. Лечение определяется стадией инфаркта миокарда:
Для лечения острого ИМ применяют лекарственные препараты из различных фармакологических групп:
Хирургическое лечение ИБС
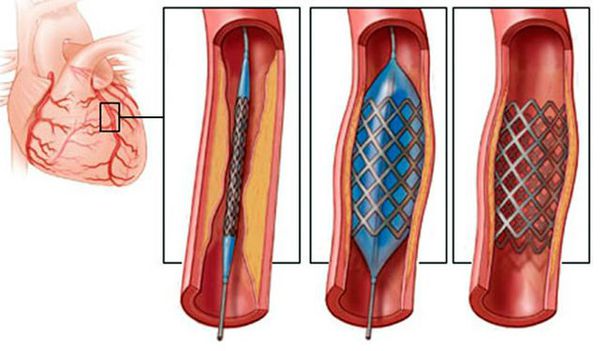
Восстановление кровотока по сердечным артериям возможно также с помощью хирургического лечения (стентирование или аорто-коронарное шунтирование). В основе процедуры коронарного стентирования лежит проведение баллонного катетера в узкий участок коронарной артерии под контролем рентгена. При этом атеросклеротическая бляшка «раздавливается», а просвет артерии сердца расширяется. После этого в сосуд может быть установлен стент — прочная сетчатая трубочка, напоминающая пружинку, которая повторяет рельеф сосуда и поддерживает его каркас.
Прогноз. Профилактика
На прогноз при ишемической болезни влияет:
Неблагоприятно влияют на прогноз следующие факторы:
Профилактика ИБС
Важнейшими мероприятиями в рамках первичной профилактики является нормализация образа жизни, что предполагает:
Меры профилактики прогрессирования ИБС (вторичная профилактика):
1. Контролировать уровень артериального давления. При повышении АД нужно принимать гипотензивные (снижающие артериальное давление) медикаментозные препараты, которые подбирает врач в зависимости от уровня давления и наличия сопутствующих заболеваний. Цель лечения — снизить артериальное давление до 130/80 мм рт. ст. Идти к этому целевому уровню нужно постепенно и только под контролем лечащего врача.
2. Контролировать уровень холестерина. У больных ИБС уровень общего холестерина должен быть ниже 4,5 ммоль/л (желательно менее 4,0 ммоль/л), а уровень холестерина ЛПНП — менее 1,5 ммоль/л. Необходимо придерживаться здорового питания и принимать препараты, снижающие уровень холестерина в крови.
3. Прекратить курить. Курение и здоровье несовместимы! Отказ от этой вредной привычки значительно уменьшает риск инфаркта и инсульта независимо от возраста и стажа курения.
4. Увеличить физическую активность. Рекомендуются ходьба, езда на велосипеде, плавание. Нагрузка должна быть разумной и хорошо переносимой, не вызывать приступы стенокардии или появление одышки. Перед тем, как приступить к физическим упражнениям, необходимо посоветоваться с врачом.
5. Принимать лекарства. Обязательно следует постоянно принимать назначенные лечащим врачом медикаментозные препараты для улучшения самочувствия, повышения переносимости физических нагрузок и улучшения прогноза — увеличения продолжительности жизни.
 Кому следует проводить холтеровское мониторирование ЭКГ?
Кому следует проводить холтеровское мониторирование ЭКГ? В каких случаях следует проводить ЭхоКГ у больных с ИБС?
В каких случаях следует проводить ЭхоКГ у больных с ИБС? Общие принципы
Общие принципы