На спине фурункул что делать
Чирей (фурункул) — это гнойное воспаление кожи, возникающее при инфицировании волосяной луковицы, сальной железы, а также окружающей соединительной ткани. Чирей чаще всего возникает на лице, шее, затылке, спине, бёдрах — т.е. в покрытых волосяным покровом областях тела. Скопление этих гнойных образований называется фурункулёзом.
При появлении фурункулов ни в коем случае нельзя их выдавливать. Самолечение может привести к негативным последствиям, поэтому лучше всего обратиться к врачу и следовать его рекомендациям.
Записаться на бесплатную консультацию
Факторы возникновения
Возбудителем инфекции обычно является гноеродная бактерия — золотистый стафилококк. Данная бактерия имеется на коже любого здорового человека, и инфекцию вызывает, только если достигает глубокого слоя кожи (например, через микротравмы). Также развитию фурункулов способствует:
Стадии развития
В самом начале развития чирей легко можно спутать с обыкновенным прыщом. Однако в течение 3—4 дней воспаление разрастается, охватывая окружающие ткани. При пальпации можно почувствовать напряженность и плотность этих тканей.
Ещё через несколько дней в центре фурункула формируется мешочек с гнойным образованием, появляется некротический стержень и происходит размягчение тканей.
Со временем чирей, не выдержав большого количества гноя, вскрывается и гной, отторгая некротический стержень, вытекает наружу. После чего постепенно спадает отечность и проходит покраснение, а в центре бывшего чирья формируется небольшой рубец.
Самые опасные фурункулы — возникшие возле губ, ушей и носа. Не стоит пытаться самостоятельно выдавить фурункулы, даже если они возникли в иных локациях. Это может привести к распространению инфекции, что повлечет за собой тяжёлые осложнения, приводящие к развитию регионарного лимфаденита, лимфангита, тромбофлебита.
Лечение дома
При хорошей работе иммунной системы, фурункул сам заживает за 7—8 дней. Но чтобы процесс пошёл быстрее, можно лечить чирей в домашних условиях:
на начальной стадии развития необходимо смазывать абсцесс раствором фукорцина или зелёнкой;
на стадии уплотнения и отёка соединительной ткани хорошо загорать на солнце;
чтобы чирей быстрей опорожнился нужно наложить ихтиоловую мазь;
вскрывшийся абсцесс лучше обработать перекисью водорода, а также делать повязки с хлоридом натрия или мёдом;
огда чирей начнёт заживать рекомендуется делать повязки используя мазь Вишневского.
Для профилактики развития гнойных образований нужно ежедневно принимать душ. Не стоит чесать зудящую область на коже. Помимо прочего, рекомендуется облачаться в одежду из натуральной ткани.
Когда обращаться к хирургу
Чирей можно лечить дома только тем, кто не входит в группу риска (не страдает хроническими заболеваниями), а фурункул небольших размеров (до 5мм). Нельзя заниматься самолечением в следующих случаях:
если появление образования сопровождается интенсивной болью и лихорадкой;
если абсцесс не вскрылся в течение 2 недель;
если развился фурункулёз;
если абсцесс возник у маленького ребёнка;
если фурункул возле носа, губ, в ушном проходе;
произошёл рецидив болезни.
Хирургическое вмешательство
После дренажа рекомендуется сделать влажные компрессы для полного вытягивания гноя. После чего нужно наложить повязку с мазью Левомеколь.
Антибиотическое лечение
В случаях, когда фурункул крупный или расположен в чувствительных местах, а его развитие сопровождается интоксикацией, ознобом и выраженным воспалением, хирургом назначаются антибиотики.
При крупном фурункуле и небольшом повышении температуры назначается недельный курс: врач прописывает клиндамицин или доксициклин.
При высокой температуре и сильной выраженности воспаления чаще всего назначается двухнедельный курс лечения, который включает в себя более сильные антибиотические препараты: рифадин, римактан или другие аналоги.
Не забывайте, золотистый стафилококк легко приспосабливается к разнообразным антибактериальным средствам, и стоит организму немного снизить защитные силы, как они размножаясь образуют новые абсцессы. Поэтому людям со сниженным иммунитетом незамедлительно нужно обращаться к врачу, а не заниматься самоназначением лекарств. Имейте в виду, при рецидиве они вам уже не помогут!
Фурункулы
Общие сведения
Фурункулы – это болезненные, воспаленные, заполненные гноем полости в коже. Размер фурункула может быть от горошинки до грецкого ореха. Хотя фурункулы могут возникать на любом участке тела, чаще всего они возникают в тех областях, где есть волосяной покров и где происходит трение, например: шея, подмышки, пах, лицо, грудь, ягодицы и т.д.
Карбункулы – это особенно крупные фурункулы или несколько рядом расположенных фурункулов, которые обычно более глубокие и болезненные. При подозрении на карбункул обязательно проконсультируйтесь с врачом, т.к. воспаление может проникнуть в кровоток, и тогда вам могут понадобиться антибиотики.
Причины возникновения фурункула
Фурункулы возникают, когда бактерии проникают в волосяной фолликул. Кожная ткань вздувается и появляется красная, наполненная гноем, болезненная припухлость. Пока фурункул не вскроется и не опорожнится (содержащийся в нем гной не выйдет), фурункул будет болеть, и к нему будет неприятно прикасаться.
Cимптомы
При впервые появившемся фурункуле небольшого размера, сопровождающимся болезненностью, краснотой, припухлостью и зудом можно попробовать справиться с проблемой самостоятельно.
Если у фурункула не формируется головка или не наблюдается улучшения в течение трех дней, или если фурункул очень болезненный, с большим количеством гноя, если возникающая боль мешает движению, или если фурункул возник в области лица, позвоночника или в ректальной зоне, если при этом повышается температура или видны красные полоски, расходящиеся от фурункула (лимфангит), а также при частом появлении (фурункулез) даже небольших фурункулов следует обязательно обратиться к врачу
Осложнения
Что можете сделать Вы
Мойте руки с антибактериальным мылом, прежде чем прикасаться к фурункулу и после контакта с фурункулом (неважно, с ранкой или гнойной головкой).
Тщательно мойте руки перед приготовлением пищи, т.к. бактерии из фурункула могут вызвать заражение пищи. Диабетикам при возникновении фурункула следует немедленно обратиться к врачу.
Что может сделать врач для лечения фурункула
Профилактические меры
Принимайте ванну или душ хотя бы раз в день. Не царапайте зудящее место на коже, т.к. это может спровоцировать попадание инфекции в поврежденное место.
Наносите антисептический лосьон, чтобы не допустить попадания инфекции.
Фурункулез на спине

Поэтому не стоит ожидать, пока фурункулез пройдет сам или пытаться его лечить в домашних условиях. Пытаясь самостоятельно справиться с проблемой, больные подвергаются необоснованному риску. Ведь в лучшем случае заболевание может перейти в хроническую форму. Существуют и другие опасные осложнения, в число которых входит общее заражение крови.
Полезная информация по теме:
Почему развиваются фурункулы на спине?
Развитие заболевания всегда начинается с воспаления волосяных фолликулов и окружающих тканей. Данное поражение является инфекционным и провоцирует его чаще всего золотистый стафилококк.
Стоит отметить, что в норме на поверхности кожи преобладают безопасные штаммы этих микроорганизмов. Однако под воздействием определенных внутренних или внешних факторов может начаться интенсивное размножение патогенных бактерий.
К внешним причинам, по которым развивается фурункулез на спине, стоит отнести:
Внутренними причинами развития фурункулеза могут быть гормональный дисбаланс, хронические заболевания внутренних органов, дисбактериоз, снижение общего иммунитета. Кроме того, фурункулы на спине часто бывают у людей, у которых есть серьезные заболевания эндокринной системы, например, сахарный диабет или нарушение метаболических процессов.
Лечением таких заболеваний, как фурункулез должны заниматься только профессионалы. Поэтому стоит оформить вызов хирурга на дом, если вы заметили такие проявления:
Полезная информация по теме:
Фурункулез на спине: диагностика и лечение

После оценки клинической картины и результатов проведенной диагностики, врач разрабатывает индивидуальную схему лечения. В зависимости от тяжести проявлений и стадии развития фурункулов лечение может быть терапевтическим или оперативным.
Основа комплекса медикаментозного лечения – применение антисептических средств, витаминотерапия, физиотерапия, средства для укрепления иммунитета. Также назначаются антибиотики. Этот же комплекс лечения назначается и после того, как хирург под местной анестезией проведет лечение фурункулов оперативным путем.
Преимущества частных клиник
Опытный персонал, высокоточное современное оборудование и уютная атмосфера – это лишь основные достоинства платных медицинских учреждений и залог эффективности диагностики и лечения пациентов. Кроме того, клиенты частных клиник имеют возможность получать дополнительные услуги, к примеру, такие как предварительная запись или вызов врачей на дом.
Найти опытного хирурга и записаться к нему на прием поможет наша справочная по частным клиникам в Москве «Ваш доктор».
Полезная информация по теме:
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Почему возникают и как проявляются гнойничковые заболевания кожи
У детей и взрослых очень часто развиваются гнойничковые заболевания кожи. По-другому они называются пиодермиями. В основе лежит воспаление тканей с образованием гноя. Данная патология имеет инфекционную (бактериальную) природу. При отсутствии должной помощи возможны опасные осложнения: бактериемия, сепсис, полиорганная недостаточность.
Пиодермия у взрослых и детей
Гнойничковые заболевания кожи — это многочисленная группа болезней, вызванных стафилококками, стрептококками или смешанной флорой.
Распространенность данной патологии очень высока.
В течение жизни с пиодермией сталкивается практически каждый человек. Поражаются следующие структуры:
Инфекция может распространяться на суставы и кости. В тяжелых случаях микробы попадают в кровоток и нарушают функцию внутренних органов.
Пиодермия у детей и взрослых бывает первичной и вторичной. В первом случае она развивается самостоятельно. Вторичная форма бывает осложнением других болезней: чесотки, сахарного диабета, экземы.
Различают стафилодермии, стрептодермии и стрептостафилодермии.

Наиболее широко распространены следующие гнойничковые заболевания:
Наибольшую опасность представляют глубокие пиодермии.
Возбудители гнойничковых болезней
У детей и взрослых пиодермии вызывают стафилококки и стрептококки. Они являются представителями естественной микрофлоры человека. Среда их обитания — кожные покровы. Большинство стафилококков и стрептококков относятся к условно-патогенной микрофлоре, но некоторые из них патогенны.
Большую роль в развитии пиодермий играют стафилококки. Эти бактерии имеют следующие отличительные признаки:
Стафилококки образуют токсины (сфингомиелиназу, альфа-токсин и эксфолиативный токсин). Другими факторами патогенности этих бактерий являются адгезины, протеин А, ферменты и капсула. Все они помогают микробам поддерживать свою численность, проникать в кожу и выживать при неблагоприятных условиях окружающей среды.
Стрептококки у детей и взрослых имеют сферическую форму. Они расположены в виде цепочек. Стрептококки вырабатывают токсины, ферменты и белок М. Эти бактерии выделяются у каждого десятого больного пиодермией. Они очень устойчивы в окружающей среде. Стрептококки выдерживают низкую температуру.
Причины гнойничковых болезней
Гнойники на теле у детей и взрослых образуются по разным причинам. Наибольшее значение имеют следующие предрасполагающие факторы:
Микробы начинают проявлять свои свойства при снижении резистентности организма. Нарушение иммунитета бывает местным и общим. В первом случае снижается барьерная (защитная) функция кожи. Это облегчает проникновение бактерий в кожу.
Факторами риска развития пиодермий являются переутомление, неполноценное питание, детский возраст, контакт кожи с различными химикатами и раздражающими веществами, загрязнение среды и потливость. Часто болеют малыши до 4 лет.
Гидраденит как разновидность пиодермии
У взрослых людей может развиться такая патология, как гидраденит. Это гнойное заболевание, характеризующееся поражением потовых желез. Возбудители инфекции — стафилококки. Гидраденит не развивается в детском и пожилом возрасте, так как в эти периоды потовые железы практически не функционируют.
Предрасполагающими факторами являются половое созревание, климакс, изменение pH кожи, гипергидроз, ожирение, сахарный диабет, нарушение терморегуляции, наличие опрелостей и мацерация кожи.

В процесс чаще всего вовлекаются следующие участки:
У большинства больных поражается подмышечная зона.
Воспаление является односторонним. Наблюдаются следующие симптомы:
Изначально появляется узел величиной до 2 см. Через несколько дней он нагнаивается.

Рядом с узлом возникают черные точки, напоминающие угри или гнойные прыщи на лице. Цвет кожи в области нагноения приобретает красно-синий цвет. Возникает отек. Он обусловлен застоем межтканевой жидкости. Множественные узлы могут сливаться между собой.
В этом случае образуется крупный инфильтрат. Ткань потовых желез разрушается. Образуется полость, которая заполняется гноем. Вначале узел является плотным, но затем он размягчается. Характерен симптом флюктуации.
Некротический стержень при гидрадените не образуется. Гнойник вскрывается. В этот период общее состояние человека улучшается.
На месте узла появляется язва, которая оставляет после себя рубец. Если лечение не проводится, то имеется риск развития флегмоны, сепсиса и лимфаденита. Возможны частые рецидивы. Иногда это гнойничковое заболевание приобретает хроническое течение. Общая продолжительность гидраденита составляет около 2 недель.
Образование на коже фурункулов
У ребенка и взрослого может возникать такая гнойная патология, как фурункул. В обиходе он называется чиреем. Это форма стафилодермии, характеризующаяся гнойным воспалением волосяного фолликула и вовлечением в процесс окружающих тканей. Не нужно путать это заболевание с карбункулом. В последнем случае поражается сразу несколько волосяных фолликулов.
Фурункул имеет 3 стадии развития. Все начинается с появления зоны инфильтрации. Пораженный участок кожи краснеет, отекает и становится плотным. Диаметр инфильтрата достигает 2-3 см. Кожа становится болезненной.
Посередине располагается волос. Наиболее часто фурункулы появляются там, где кожа наиболее загрязняется и подвергается трению.
Это могут быть шея, спина, грудь, паховая область и ягодицы. Иногда поражаются губы, щеки и веки. На второй стадии происходит нагноение. Формируется стержень. Происходит это на 3-4 день. Появляются признаки интоксикации организма. Некротический стержень заканчивается пустулой. Гной представлен отмершими тканями и лимфоцитами. После вскрытия фурункула общие симптомы исчезают. 3 стадия характеризуется заживлением кожи. Образуется рубец, который затем бледнеет и исчезает.
Везикулопустулез у новорожденных детей
У маленьких детей диагностируется такая болезнь, как везикулопустулез. Данная патология чаще всего вызывается стафилококками. Иначе это заболевание называется буллезным импетиго. В процесс вовлекаются терминальные отделы потовых желез малыша. Это наиболее частое дерматологическое заболевание новорожденных. В большинстве случаев первые симптомы появляются на 5-7 день после родов.
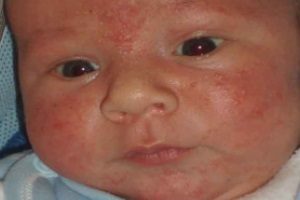
В группу риска входят недоношенные малыши. Наиболее частым возбудителем является золотистый стафилококк. В основе патогенеза лежит повреждение кожных покровов. У малышей они более тонкие, нежные и ранимые.
Предрасполагающими факторами являются неправильный уход за ребенком, высокая или низкая температура воздуха, искусственное вскармливание, инфицирование вирусом иммунодефицита человека, повышенная потливость, наличие гнойничковых заболеваний у матери и неправильное пеленание.
При этом кожном заболевании наблюдаются следующие симптомы:
Экзантема может быть единственным признаком.

Она образована везикулами (пузырьками). Данные морфологические элементы имеют следующие особенности:
Через некоторое время появляются гнойнички. Они представлены пустулами. Внутри находится гнойный экссудат. Пустулы вскрываются, и образуются эрозии.
Формирующиеся корочки отпадают и не оставляют после себя рубцов. Происходит полное заживление. Изначально сыпь локализуется в области головы, верхней части спины, ягодиц и складок.
Если лечение проводится поздно, то возможны осложнения в виде сепсиса, абсцессов и флегмоны.
Развитие сикоза у взрослых
К гнойничковым заболеваниям кожи головы относится сикоз. В основе развития этой патологии лежит нарушение чувствительности фолликулов волос. Предрасполагающими факторами являются:
При этой форме пиодермии поражается волосистая часть лица. Наиболее часто гнойничковые высыпания появляются в области усов, бороды, крыльев носа, бровей и края век.
Иногда в процесс вовлекаются подмышечные области и лобковая зона. Чаще всего болеют мужчины. Изначально развивается фолликулит.
На коже появляется множество мелких гнойничков (пустул). Они вскрываются и иссыхают. Кожа больных людей покрывается корочками желтоватого цвета. Дополнительные симптомы включают покраснение и отечность.
При сикозе морфологические элементы сыпи имеют плотное основание. Они ярко-красного цвета и располагаются группами.
При прикосновении к коже возникает боль. Зуд и жжение возникают редко. Общее состояние не изменяется. Регионарные лимфатические узлы не увеличиваются. При паразитарной форме сикоза симптомы воспаления выражены слабее. Данная патология отличается острым течением.
Рецидивы не наблюдаются. Люпоидный сикоз часто становится причиной выпадения волос.
Рожистое воспаление кожи
В группу стрептодермий входит рожистое воспаление. В процесс вовлекаются слизистые и кожные покровы. Это одно из самых распространенных бактериальных заболеваний. Рожистое воспаление встречается повсеместно. Уровень заболеваемости достигает 20 случаев на 100000 человек. Симптомы чаще всего появляются летом и осенью.
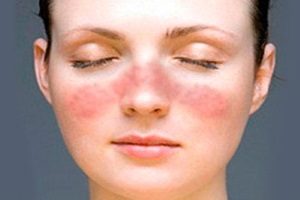
Женщины болеют чаще мужчин. В группу риска входят люди с хроническим тонзиллитом, поражением зубов и глотки. Рожа относится к заразным заболеваниям.
Передача микробов возможна контактным и аэрогенным механизмами.
Предрасполагающими факторами являются:
Период инкубации достигает 5 дней. Болезнь начинается остро с лихорадки, озноба, боли в голове и мышцах. Иногда наблюдаются нарушение сознания и рвота. Через некоторое время появляется кожный зуд определенной области.

Данный участок уплотняется и становится болезненным. Возможно жжение. Позже присоединяются отек и покраснение.
Участки гиперемии имеют четкие границы и неровные края. Они ярко-красного цвета, иногда с бурым оттенком. При надавливании гиперемия исчезает на несколько секунд. Повышается местная температура. Появляются пузырьки с серозным или гнойным секретом. Иногда возникают кровоизлияния.
Чаще всего поражается кожа щек, углов рта, носа, предплечья, ног и волосистой части головы. Лихорадка может сохраняться более недели.
Характерным признаком рожистого воспаления является лимфоаденопатия. После исчезновения красных пятен наблюдается легкое шелушение кожи. Если лечение проводится неправильно, то развиваются абсцесс, флегмона, тромбофлебит, сепсис и пневмония.
План обследования больных
Диагностические мероприятия направлены на установление возбудителя и исключения негнойничковых кожных заболеваний. Требуются следующие исследования:
Большинство гнойных заболеваний можно распознать по клинической картине. Огромную ценность имеет анамнез. В ходе опроса дерматолог выявляет основные жалобы больного, время и условия появления первых симптомов, а также устанавливает возможные факторы риска развития пиодермии. Необходимо исключить такие заболевания, как сибирская язва, акне, розовый лишай, сифилис и токсикодермия.
Методы лечения и профилактика
Лечение гнойничковых заболеваний при отсутствии осложнений и удовлетворительном состоянии проводится в амбулаторных условиях. В тяжелых случаях необходима госпитализация в учреждение, укомплектованное медицинским оборудованием для решений данной задачи. Лечебная тактика определяется формой пиодермии.
При бактериальном фолликулите применяются местные и системные антибиотики (пенициллины, тетрациклины, цефалоспорины, макролиды и аминогликозиды). Учитывается возраст больного, аллергологический анамнез, побочные эффекты и противопоказания.
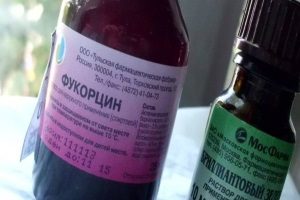
На ранних стадиях фолликулита кожу обрабатывают анилиновыми красителями. Это может быть Фукарцин или бриллиантовый зеленый. Часто применяются салициловый и борный спирт. Дополнительно проводится УФО.
Лечение рожистого воспаления включают обильное питье, применение жаропонижающих препаратов, соблюдение постельного режима, прием или введение антибиотиков.
Может потребоваться инфузионная терапия. При пузырьковой сыпи мази и компрессы применяются осторожно. Нередко от них отказываются. При образовании булл проводится их вскрытие.
При карбункулах назначаются системные антибиотики. Ими можно обкалывать пораженную зону. Поверхность гнойников обрабатывают спиртом.
Повязки должны быть асептическими. Часто применяется синтомициновая мазь. При наличии признаков некроза требуется хирургическое вмешательство. Проводится рассечение. Мертвые ткани удаляют и вводят тампон, смоченный в растворе протеолитических ферментов. В стадию созревания проводится физиотерапия.
При выявлении везикулопустулеза кожа ребенка обрабатывается антисептиками и прижигается. Предварительно проводится аспирация гнойного секрета при помощи иглы. При поражении кожных складок применяется порошок на основе неомицина.
Назначаются цефалоспорины. При хронической форме пиодермии проводится иммунотерапия. Больным назначается анатоксин, вакцина, бактериофаг или антистафилококковый иммуноглобулин.
Профилактика гнойничковых заболеваний кожи сводится к правильной и своевременной обработке ран, исключении контакта с больными рожистым воспалением, соблюдении личной гигиены, повышении иммунитета, лечении эндокринной патологии и устранении очагов хронической инфекции.
