Нарушение дыхания во время сна что это такое
Что такое апноэ во сне? Причины возникновения, диагностику и методы лечения разберем в статье доктора Бормина С. О., сомнолога со стажем в 7 лет.
Определение болезни. Причины заболевания
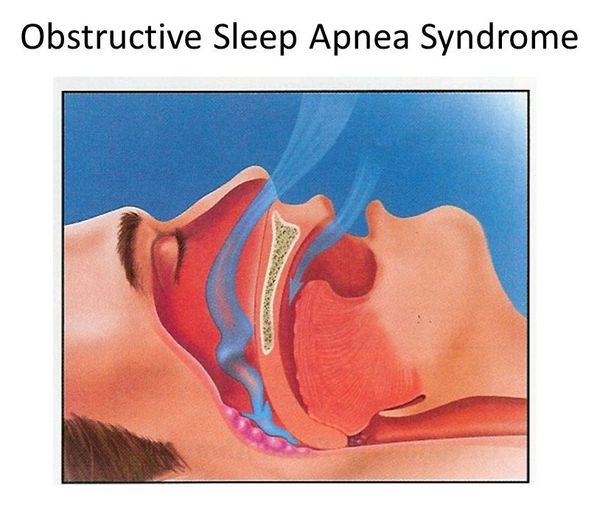
Апноэ сна — приостановка дыхания в процессе сна, которое приводит к полному отсутствию или уменьшению лёгочной вентиляции (более 90% по отношению к исходному воздушному потоку) продолжительностью от 10 секунд. Нарушение дыхания бывает двух видов: обструктивное и центральное. Их существенное различие заключается в дыхательных движениях: они имеют место при обструктивном типе и отсутствуют при центральном. Последний тип апноэ является редким случаем заболевания. Поэтому более детальному рассмотрению подлежит обструктивное апноэ сна как часто встречающаяся разновидность апноэ.
Синдром обструктивного апноэ сна (далее СОАС) — состояние, которому характерены:
Распространённость этого заболевания велика и составляет, по разным источникам, от 9 до 22% среди взрослого населения. [1]
Причина возникновения данного заболевания, как следует из названия, — обструкция дыхательных путей. К ней приводят различные патологии ЛОР-органов (чаще гипертрофия миндалин, у детей — аденоиды), а также снижение тонуса мышц, в том числе из-за увеличения массы (жировая ткань откладывается в стенках воздухоносных путей, сужая просвет и понижая тонус гладкой мускулатуры).
Симптомы апноэ во сне
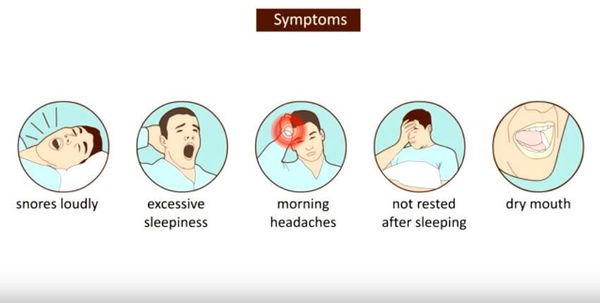
Одним из самых частых и обращающих на себя внимание симптомов является храп. Распространённость его во взрослом населении составляет 14–84%. [2] Многие думают, что храпящие люди не страдают СОАС, поэтому храп не опасен для здоровья и является лишь раздражителем для второй половинки и социальным фактором. Однако, это не совсем так. У большинства пациентов с храпом имеются нарушения дыхания разной степени тяжести, и такой звуковой феномен может выступать в качестве самостоятельного патологического фактора за счёт вибрационной травмы мягких тканей глотки. [3] Чаще всего симптомы СОАС отмечают близкие, с ужасом фиксирующие резкое прекращение храпа и остановку дыхания, при этом человек совершает попытки вздохнуть, а после он начинает громко храпеть, иногда ворочается, двигает руками или ногами, и через время вновь восстанавливается дыхание. При тяжёлой степени больной может не дышать половину времени сна, а иногда и больше. Апноэ могут фиксироваться также и самим пациентом. При этом человек может просыпаться от ощущения нехватки воздуха, удушья. Но чаще всего пробуждение не наступает, и человек продолжает спать с прерывистым дыханием. В случаях, если человек спит в помещении один, данный симптом очень долгое время может оставаться незамеченным. Впрочем, как и храп.
К другим, не менее серьезным симптомам данного заболевания относятся:
Зачастую такие симптомы, как дневная сонливость и неосвежающий сон, пациенты недооценивают, считая, что они абсолютно здоровы. [4] Во многом это осложняет диагностику и приводит к ложной интерпретации симптомов. Также многие люди связывают учащённое ночное мочеиспускание с урологическими проблемами (цистит, аденома простаты и др.), многократно обследуются у врачей-урологов и не находят никакой патологии. И это правильно, потому что при выраженных нарушениях дыхания во сне частое ночное мочеиспускание является прямым следствием патологического процесса за счёт воздействия на выработку натрий-уретического пептида. [5]
Патогенез апноэ во сне
Возникающее спадение дыхательных путей приводит к прекращению поступления воздуха в лёгкие. Вследствие этого концентрация кислорода в крови падает, что приводит к короткой активации головного мозга (микропробуждения, повторяющиеся многократно, их пациент не помнит утром). После этого кратковременно нарастает тонус мышц глотки, расширяется просвет, и происходит вдох, сопровождающийся вибрацией (храпом). Постоянная вибрационная травма стенок глотки провоцирует дальнейшее падение тонуса. Вот почему нельзя рассматривать храп как безобидный симптом.
Постоянное снижение кислорода приводит к определённым гормональным перестройкам, которые изменяют углеводный и жировой обмен. При тяжёлых изменениях постепенно может возникнуть сахарный диабет 2 типа и ожирение, причём снизить вес, не устраняя основную причину, зачастую невозможно, однако нормализация дыхания может привести к значимому снижению веса без жёстких диет и изнуряющих упражнений. [6] Неоднократно повторяющиеся микропробуждения не дают пациенту погрузиться в стадию глубокого сна, тем самым вызывая дневную сонливость, утренние головные боли, стойкое повышению АД, особенно в предутренние часы и сразу после пробуждения.
Классификация и стадии развития апноэ во сне
Синдром обструктивного апноэ сна имеет три степени тяжести. [7] Критерием для деления служит индекс апноэ-гипопноэ (далее ИАГ) — количество дыхательных остановок за период одного часа сна (для полисомнографии) или в час исследования (для респираторной полиграфии). Чем больше этот показатель, тем тяжелее заболевание.
Сонное апноэ: как обнаружить и что с ним делать?
Рассказываем, чем так опасно сонное апноэ — остановка дыхания во сне. И почему нужно срочно лечить апноэ, если у вас или ваших родных есть симптомы.
Люди часто не принимают всерьёз храп или внезапные пробуждения среди ночи. Однако их причина — сонное апноэ, или остановка дыхания — весьма опасна и может привести к тяжёлым последствиям.
Что такое сонное апноэ?
Апноэ — это приостановка дыхания. Она может происходить в самых разных условиях. Например, после быстрых глубоких вдохов. Однако сонное апноэ выделяют в отдельное заболевание.
Дыхание у больного может останавливаться до сотни раз за один час. Если сложить все секунды приступов за ночь, может набраться до 4 часов сна без поступления кислорода.
Есть две основных разновидности апноэ во время сна:
Симптомы остановки дыхания
Главные признаки болезни, которые вы можете заметить, если спите рядом с больным: громкий храп и периодическое прекращение вдохов. После «затишья» секунд на десять человек внезапно начинает громко храпеть и ворочаться во сне.
В бодрствующем состоянии можно начать подозревать сонное апноэ, если обратить внимание на:
Слабое течение болезни не всегда требует вмешательства. Но стоит точно обратиться к врачу, если громкий храп нарушает покой близких. Или сонливость днём настолько сильная, что вы дремлете даже за рулём.
Что происходит в организме при приступе апноэ?
В состоянии бодрствования мы можем осознанно задержать дыхание на 1-2 минуты, а потом по своей воле его возобновить. Например, при плавании. Во сне же организму приходится самостоятельно решать эту проблему.
Во время приступа в мозг подаются сигналы, что уровень кислорода в крови слишком низок. В результате человек мгновенно просыпается. У него резко повышается давление, из-за чего появляется риск стенокардии и инсульта. А ткани при недостатке кислорода становятся менее восприимчивы к инсулину — гормону, контролирующему уровень сахара. Именно поэтому в организме ощущается недостаток сил.
Остановка дыхания негативно влияет на все части нашего организма. Без воздуха мы можем прожить не более десяти минут. И чем дольше длятся приступы сонного апноэ, чем чаще они происходят во время отдыха, тем тяжелее будут последствия для больного.
Чем опасно сонное апноэ при отсутствии лечения
У трудностей с дыханием во время сна масса последствий. От относительно безопасных, вроде сухости во рту и головной боли, до инвалидности и даже летального исхода от долгой остановки дыхания без пробуждения. Больной без лечения рискует заработать:
Кто поможет в диагностике?
Если вы или ваши близкие заметили такие симптомы, как громкий храп и прерывистое дыхание во сне, желательно как можно скорее проконсультироваться у специалиста. Если попасть к врачу-сомнологу не удалось, стоит обратиться к неврологу и отоларингологу. Они смогут установить и устранить причину апноэ.
Близкие люди помогут измерить продолжительность пауз в дыхании. А на общем осмотре проверят давление и выяснят состояние сердца.
Самые верные способы диагностики — полисомнография, суточное ЭКГ и пульсометрия. Они отслеживают все изменения тела: дыхание, сердцебиение, активность нервов и электрические импульсы.
Профилактика может снизить риски
Лечение апноэ напрямую связано с его причиной. Поэтому распространённые методы: удаление помех в носовых путях и коррекция носовой перегородки. Также применяют устройства, которые поддерживают органы ротовой полости и горла в правильном положении.
Профилактика совпадает с терапией самой лёгкой формы. Необходимо прийти к здоровому образу жизни, снизить вес до нормы, прекратить употребление алкоголя и табака. Поможет тренировка мышц горла: игра на духовых музыкальных инструментах или пение. Привычка спать на боку намного снижает симптомы и облегчает дыхание. И, разумеется, придётся своевременно лечить все ЛОР-заболевания.
МКБ-10
Общие сведения
Синдром сонных (ночных) апноэ – расстройство дыхательной функции, характеризующееся периодическими остановками дыхания во сне. Кроме ночных остановок дыхания для синдрома сонных апноэ характерны постоянный сильный храп и выраженная дневная сонливость. Остановка дыхания во сне является потенциально опасным для жизни состоянием, сопровождающимся гемодинамическими расстройствами и нестабильной сердечной деятельностью.
Дыхательные паузы продолжительностью 10 секунд при синдроме сонных апноэ вызывают гипоксию (недостаток кислорода) и гипоксемию (повышение углекислоты), стимулирующие головной мозг, что ведет к частым пробуждениям и возобновлению дыхания. После нового засыпания вновь следует кратковременная остановка дыхания и пробуждение. Количество эпизодов апноэ зависит от тяжести нарушений и может повторяться от 5 до 100 раз в час, складываясь в общую продолжительность дыхательных пауз до 3-4 часов за ночь. Развитие синдрома сонных апноэ нарушает нормальную физиологию сна, делая его прерывистым, поверхностным, некомфортным.
Причины
Нарушения регуляции дыхательной функции со стороны ЦНС при синдроме центральных сонных апноэ могут вызываться травмами, сдавлениями стволового отдела головного мозга и задней черепной ямки, поражениями головного мозга при синдроме Альцгейма-Пика, постэнцефалитическом паркинсонизме. У детей встречается первичная недостаточность дыхательного центра, вызывающая синдром альвеолярной гиповентиляции, при котором наблюдается цианотичность кожных покровов, эпизоды апноэ во сне при отсутствии легочной или кардиальной патологии.
Синдром обструктивных сонных апноэ чаще встречается у лиц, страдающих ожирением, эндокринными расстройствами, подверженных частым стрессам. К развитию обструктивного синдрома апноэ во сне предрасполагают анатомические особенности верхних дыхательных путей: короткая толстая шея, узкие носовые ходы, увеличенное мягкое небо, миндалины или небный язычок. В развитии синдрома сонных апноэ имеет значение наследственный фактор.
Патогенез
Классификация
По патогенетическому механизму развития синдрома сонных апноэ выделяют его центральную, обструктивную и смешанную формы. Синдром центральных сонных апноэ развивается в результате нарушения центральных механизмов регуляции дыхания вследствие органических поражений головного мозга или первичной недостаточности дыхательного центра. Апноэ во сне при центральной форме синдрома обусловлено прекращением поступления к дыхательной мускулатуре нервных импульсов. Этот же механизм развития лежит в основе периодического дыхания Чейн-Стокса, которое характеризуется чередованием поверхностных и редких дыхательных движений с частыми и глубокими, переходящими затем в апноэ.
Синдром обструктивных сонных апноэ развивается вследствие спадения или окклюзии верхних дыхательных путей при сохранении дыхательной регуляции со стороны ЦНС и активности дыхательной мускулатуры. Некоторые авторы включают синдром обструктивных сонных апноэ в синдромный комплекс обструктивных апноэ-гипноэ, к которому также относится ряд респираторных дисфункций, развивающихся во сне:
Синдром смешанных сонных апноэ включает комбинацию механизмов центральной и обструктивной формы. По количеству эпизодов апноэ устанавливается степень тяжести течения синдрома сонных апноэ:
Симптомы
Зачастую пациенты с синдромом сонных апноэ сами не подозревают о своем заболевании и узнают о нем от тех, кто спит рядом. Основными проявлениями синдрома сонных апноэ служат храп, беспокойный и прерывистый сон с частыми пробуждениями, эпизоды остановок дыхания во сне (по свидетельству лиц, окружающих пациента), чрезмерная двигательная активность во сне.
В результате неполноценного сна у пациентов развиваются нейрофизиологические нарушения, проявляющиеся головными болями по утрам, разбитостью, избыточной дневной сонливостью, снижением работоспособности, раздражительностью, утомляемостью в течение дня, снижением памяти и концентрации внимания.
Со временем у пациентов, страдающих синдромом сонных апноэ, увеличивается масса тела, развивается половая дисфункция. Синдром сонных апноэ отрицательно влияет на сердечную функцию, способствуя развитию аритмий, сердечной недостаточности, приступов стенокардии. У половины пациентов с синдромом сонных апноэ имеется сопутствующая патология (артериальная гипертония, ИБС, бронхиальная астма, хроническая обструктивная болезнь легких и др.), значительно утяжеляющая течение синдрома. Развитие апноэ во сне нередко встречается при синдроме Пиквикка – заболевании, сочетающем недостаточность правых отделов сердца, ожирение и дневную сонливость.
У детей о синдроме сонных апноэ могут свидетельствовать дыхание через рот в дневное время, ночное и дневное недержание мочи, чрезмерная потливость во сне, сонливость и медлительность, поведенческие нарушения, сон в необычных позах, храп.
Осложнения
Нарушения сна при синдроме сонных апноэ может тяжело отразиться на качестве жизни. Снижение концентрации внимания в дневное время повышает риск травматизма и несчастных случаев на производстве, в быту и повседневной деятельности.
Увеличение частоты эпизодов апноэ прямо влияет на повышение уровня утреннего артериального давления. Во время дыхательных пауз может развиваться нарушение сердечного ритма. Все чаще синдром сонных апноэ называют причиной развития инсульта у молодых мужчин, ишемии и инфаркта миокарда у пациентов с атеросклерозом. Синдром сонных апноэ утяжеляет течение и прогноз хронической легочной патологии: ХОБЛ, бронхиальной астмы, хронического обструктивного бронхита и т. д.
Диагностика
В распознавании синдрома сонных апноэ важен контакт с родственниками пациента и их участие в установлении факта остановок дыхания во сне. Для диагностики синдрома сонных апноэ в амбулаторной практике используется метод В. И. Ровинского: один из родственников во время сна пациента засекает с помощью часов с секундной стрелкой продолжительность дыхательных пауз.
При осмотре у пациентов обычно определяется индекс массы тела (ИМТ) > 35, что соответствует II степени ожирения, окружность шеи > 40 см у женщин и 43 см у мужчин, показатели артериального давления превышают 140/90 мм рт. ст.
Пациентам с синдромом сонных апноэ проводится консультация отоларинголога, в ходе которой нередко выявляется патология ЛОР-органов: ринит, синусит, искривление перегородки носа, хронический тонзиллит, полипоз и др. Исследование носоглотки дополняется фарингоскопией, ларингоскопией и риноскопией с помощью гибкого фиброэндоскопа.
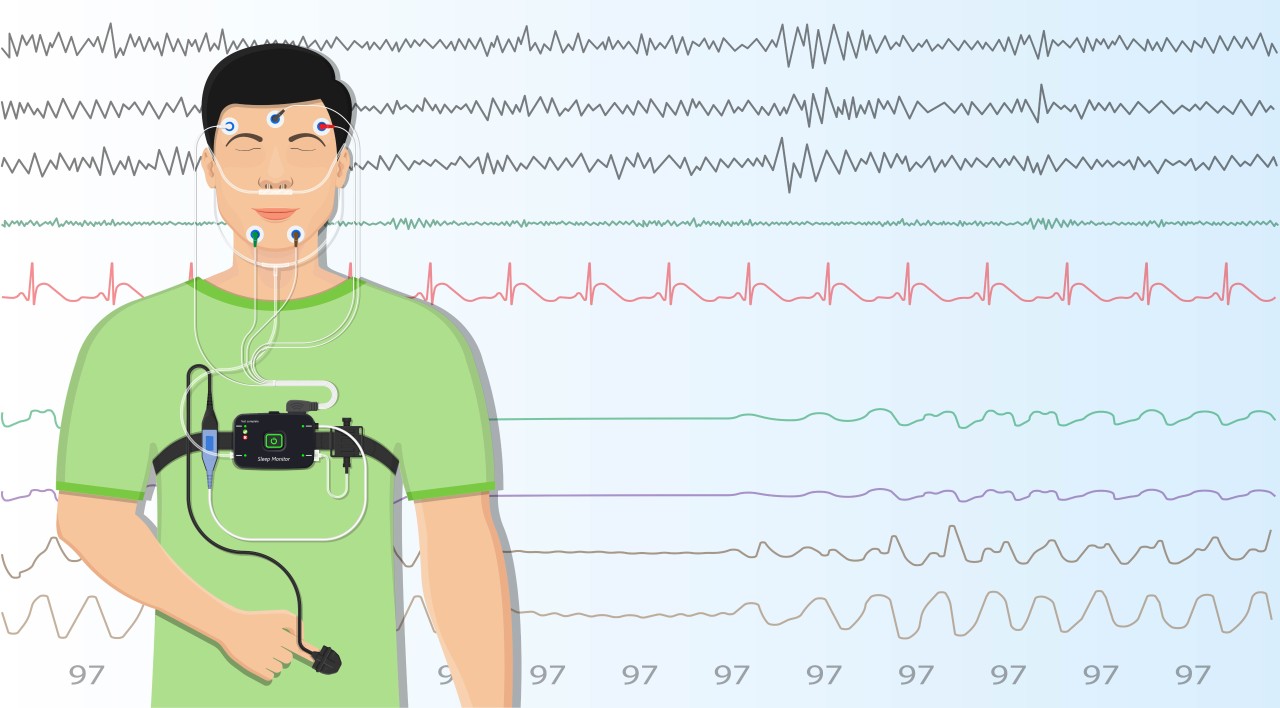
Достоверную картину наличия синдрома сонных апноэ позволяет установит проведение полисомнографического исследования. Полисомнография сочетает в себе длительную (свыше 8 часов) одновременную регистрацию электрических потенциалов (ЭЭГ головного мозга, ЭКГ, электромиограммы, электроокулограммы) и респираторной активности (воздушных потоков, проходящих через рот и нос, дыхательных усилий мускулатуры брюшной и грудной полости, насыщение (SaO 2) крови кислородом, феномена храпа, позы тела во время сна). При анализе записи полисомнографии определяется количество и длительность эпизодов апноэ во сне и степень выраженности происходящих при этом изменений.
Вариантом полисомнографии является полиграфическое исследование – ночная регистрация электрических потенциалов организма, включающая от 2 до 8 позиций: ЭКГ, носового дыхательного потока, грудного и брюшного усилия, насыщения кислородом артериальной крови, мышечной активности нижних конечностей, звукового феномена храпа, позиции тела во время сна.
Лечение синдрома сонных апноэ
Программа лечения может включать использование немедикаментозных, медикаментозных и хирургических методов воздействия на причину заболевания. Общие рекомендации при нетяжелых нарушениях ночного дыхания включают сон с приподнятым головным концом кровати (на 20 см выше обычного), исключение сна в положении на спине, закапывание на ночь ксилометазолина (галазолина) в нос для улучшения носового дыхания, полоскание горла раствором эфирных масел, лечение патологии ЛОР-органов (хронического ринита, синусита), эндокринопатий, исключение приема снотворных и алкоголя, снижение веса.
Во время сна возможно применение различных оральных приспособлений (выдвигателей нижней челюсти, удерживателей языка), способствующих поддержанию просвета дыхательных путей, кислородотерапии.
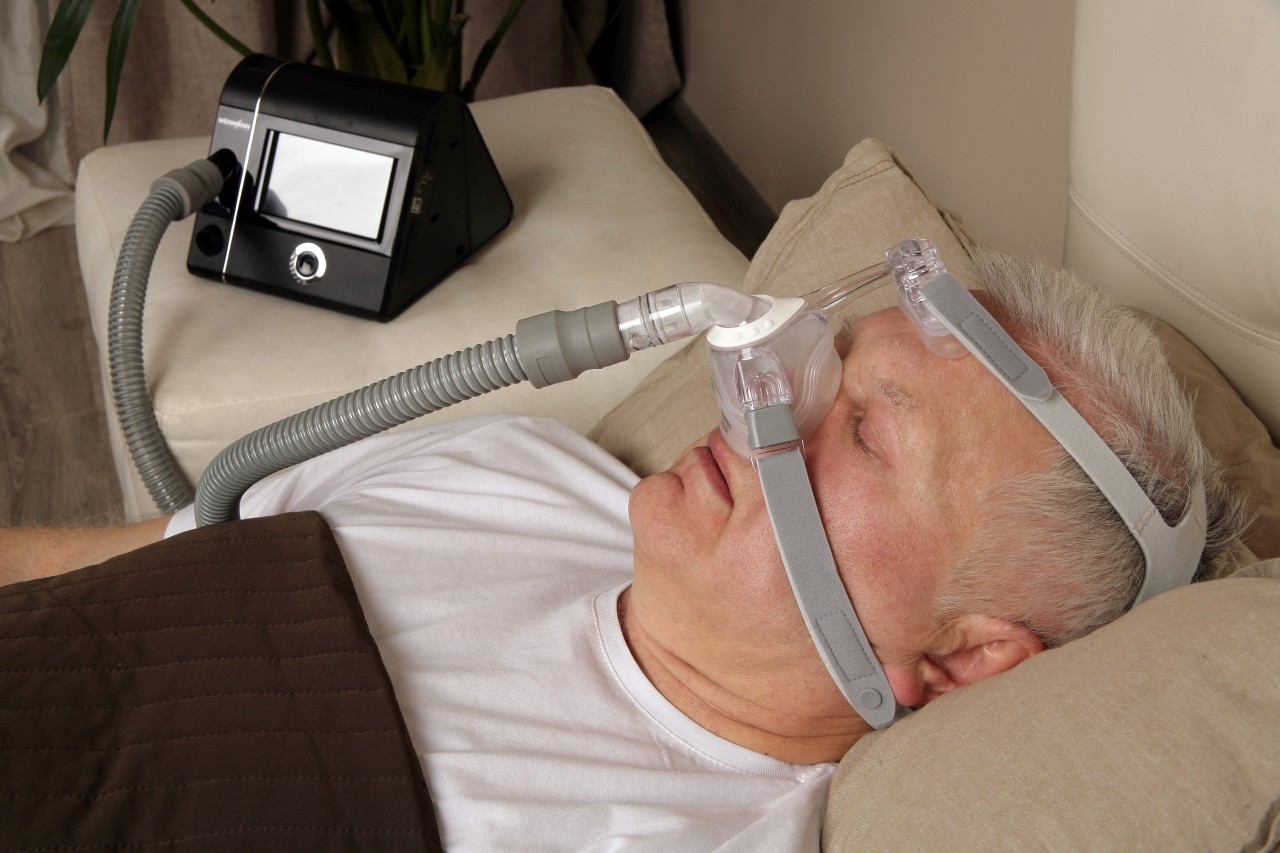
Использование чрезмасочной аппаратной СИПАП–терапии (СИПАП-вентиляции), обеспечивающей поддержание постоянного положительного давления воздухоносных путей, позволяет нормализовать ночное дыхание и улучшить дневное самочувствие пациентов с синдромом сонных апноэ. Этот метод на сегодняшний день считается наиболее перспективным и эффективным. Назначение приема теофиллина не всегда дает желаемый эффект у пациентов с обструктивным ночным апноэ. При центральной форме синдрома сонных апноэ возможен положительный эффект от приема ацетазоламида.
Оперативные вмешательства при синдроме сонных апноэ рассматриваются как вспомогательные в случаях имеющихся аномалий и дефектов в строении верхних респираторных путей или их хронических заболеваниях. В ряде случает аденоидэктомия, коррекция носовой перегородки и тонзиллэктомия позволяют полностью устранить причины синдрома сонных апноэ. Операции по увулопалатофарингопластике и трахеостомии проводятся при крайне тяжелых расстройствах.
Прогноз и профилактика
Показатели уровня смертности у пациентов с синдромом сонных апноэ в 4,5 раза превышают таковые в общей популяции. Применение СРАР-терапии позволило сократить уровень смертности на 48% и увеличить продолжительность жизни на 15 лет. Однако, этот метод не оказывает воздействия на патогенез синдрома сонных апноэ.
Профилактика возможных осложнений апноэ во сне диктует необходимость участия в лечении синдрома специалистов пульмонологов, отоларингологов, кардиологов, неврологов. В случае синдрома сонных апноэ можно говорить только о проведении неспецифической профилактики, включающей в себя нормализацию веса, отказ от курения, приема снотворных препаратов, алкоголя, лечение заболеваний носоглотки.
Синдром обструктивного апноэ сна
Синдром обструктивного апноэ сна (СОАГС) – заболевание, которое характеризуется периодически наступающей остановкой дыхания во сне длительностью более 10 секунд в сочетании с храпом, частыми пробуждениями и выраженной дневной сонливостью.
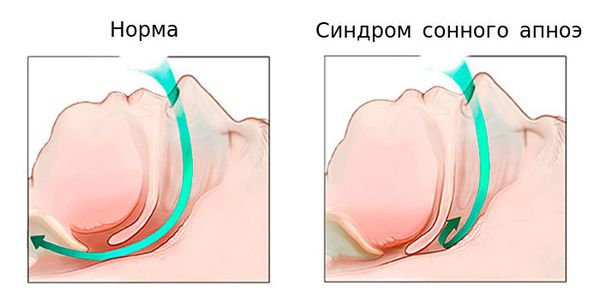
При СОАС происходит периодическое спадение верхних дыхательных путей. При этом движения грудной клетки – попытки вдоха – сохраняются. Дыхание останавливается, уровень кислорода в крови начинает снижаться. Недостаток кислорода стимулирует дыхательный центр, диафрагма начинает сокращаться чаще и сильнее, но ее усилий не хватает для того, чтобы преодолеть спадение верхних дыхательных путей, протянув воздух через «пробку» из мягких тканей. Таким образом, пациенту нужно сделать еще более сильный вдох, подключив грудные мышцы. Но когда человек спит, его скелетная мускулатура расслаблена. И для того, чтобы сделать сильный резкий вдох, необходимо микропробуждение, которое длится 3-4 секунды. Сознание за это время, как правило, включиться не успевает. До того, как снова погрузиться в сон, человек успевает сделать несколько глубоких вдохов, уровень кислорода в крови повышается. Но как только пациент засыпает, у него снова возникает остановка дыхания, и снова возникает микропробуждение. Таких микропробуждений у больного с синдромом апноэ сна может быть до сотни за час, и глубоких фаз сна пациент либо вообще не достигает, либо они продолжаются очень короткое время. Неудивительно, что пациенты с апноэ просыпаются утром с тяжелой головой, невыспавшиеся, часто с высоким артериальным давлением, а днем страдают от сонливости, с которой не могут справиться и засыпают на рабочем месте или, что много хуже, за рулем.
Человек может умеренно храпеть в положении на спине на протяжении нескольких лет, при этом остановок дыхания во сне нет. Достаточно повернуться на бок и дальше спокойно спать без храпа. Однако опасен не звуковой феномен храпа, а то, что за храпом может скрываться. Неосложнённый храп довольно часто встречается у молодых пациентов и у людей с искривленной носовой перегородкой. Важно помнить, что неосложнённый храп рано или поздно станет осложненным, то есть храп является предвестником синдрома апноэ во сне.
Синдром апноэ/гипопноэ сна – довольно распространённое явление. Каждый третий мужчина старше 60 лет имеет СОАГС. Среди пациентов, страдающих гипертонической болезнью, не меньше трети больных имеют синдром апноэ сна. Среди пациентов, чья гипертония плохо поддаётся лечению (особенно ночная гипертензия), доля апноиков достигает 80%. Более 90% людей с ожирением и индексом массы тела больше 40 имеют синдром обструктивного апноэ сна средней или тяжёлой степени.
СОАГС подвержены пациенты с избыточным весом. Объем жировой клетчатки у таких людей увеличен не только в области живота и бедер, но и в области лица и шеи, а также в мягком небе, глотке, корне языка. Язык становится больше, мягкое нёбо провисает ниже, глотка сужается. Когда человек засыпает, мышцы расслабляются. Язык несколько заваливается в сторону глотки, мягкое нёбо опускается ещё ниже, и происходит характерное смыкание мягких тканей. На начальных стадиях болезни такое смыкание, как правило, происходит только в положении лёжа на спине, особенно если немного запрокинута голова.
В дальнейшем по мере нарастания жировой массы, отёка мягких тканей ротоглотки, которые каждую ночь бьются и трутся друг о друга, храп присоединяется и в положении на боку. Если к тому же человек курит, это ещё больше ухудшает состояние слизистой и ситуацию в целом. СОАС подвержены пациенты с массивной шеей. Когда объём шеи больше 43 см, это уже повод задуматься.
Нарушения дыхания развиваются у пациента с ожирением и за счет висцерального («нутряного») жира. Чтобы сделать глубокий вдох, диафрагме нужно опуститься, но в положении лежа опускаться ей некуда, живот подпирает ее. Нередко приходится наблюдать, как у больного с выраженным ожирением исходно нормальное насыщение крови кислородом в положении лежа значительно снижается. То есть, пока человек стоит или сидит, насыщение крови кислородом (сатурация) близко к 100%, стоит ему лечь, особенно с низким изголовьем – и мы видим снижение сатурации на 6-10%, а иногда и более. Как только такой пациент засыпает, на фоновый дефицит кислорода накладываются провалы сатурации, связанные с остановками дыхания. Такое состояние называется хронической соннозависимой гипоксемией.
Синдром апноэ сна встречается и у худых людей. Такие пациенты чаще становятся клиентами ЛОР-врачей, чем сомнологов. У них, помимо храпа, часто бывает затруднено носовое дыхание. Кроме того, к апноэ предрасполагают особенности строения лицевого скелета: при маленькой нижней челюсти, при изменённой конфигурации верхней челюсти, при «волчьей пасти». Также способствует появлению апноэ наличие гипертрофии глоточных или нёбных миндалин. В этом случае тонзиллэктомия или аденотомия могут не только избавить пациента от очага хронической инфекции, но и решить проблему храпа.
— Храп, остановки дыхания во сне (со слов пациента или родственников)
— Избыточная масса тела
— Повышенное артериальное давление по утрам
— Головные боли по утрам
— Учащенное ночное мочеиспускание
— Неосвежающий ночной сон
— Пересыхание рта и заложенность носа по ночам
— Маленькая нижняя челюсть или иные особенности строения лицевого скелета
Человек, страдающий синдромом обструктивного апноэ сна, встаёт с тяжёлой головой, постоянно не высыпается. Он засыпает на совещаниях, засыпает за рулём, тем самым создавая опасную ситуацию на дороге. При этом пациенты с СОАС сами редко высказывают жалобы. Вследствие того, что треть суток они находятся в довольно глубокой гипоксии, у них снижается критика к своему состоянию. Когда врач спрашивает пациента с тяжелым сонным апноэ, беспокоит ли того дневная сонливость, тот отвечает: «нет», но при этом клюёт носом и почти засыпает. Поскольку в описанное состояние пациент входит постепенно, в течение длительного времени, то у него нет никаких маркеров – боли, временной утраты функции, которые могли бы резко и однозначно заставить пациента озаботиться своей проблемой. Поэтому нередко пациентов приводят супруги или другие члены семьи, обеспокоенные, что близкий человек по ночам плохо дышит.
Снижение когнитивных функций при тяжёлых формах СОАГС затрагивает все сферы жизни, в том числе, хоть и несколько медленнее, профессиональные навыки. Постепенно больному СОАГС становится всё тяжелей справляться с работой, его работоспособность снижается. Возникают трудности с концентрацией внимания, ухудшается память, падает инициативность. Конечно, здесь многое зависит от исходных характеристик личности. Если человек до СОАГС был активен, его когнитивные функции будут угасать медленнее, чем у того, кто был более пассивен. Если вспомнить Илью Ильича, главного героя романа И. Гончарова «Обломов», то он ещё до развития у него синдрома апноэ сна деятельным человеком не был. Автор романа гениально описал клинику синдрома апноэ сна у своего героя. Чем дальше, тем более у Обломова прогрессировала дневная сонливость. Собственно, именно во время послеобеденного сна его и настиг инсульт. С ним случилось три удара во сне, и последний был фатальным. Апноэ наложилось на природные особенности его личности и привело к смерти в возрасте сорока с небольшим лет.
Инфаркты и инсульты во время сна – это главная угроза СОАГС. В практике, увы, встречаются пациенты моложе 40 лет, перенесшие инсульт по причине апноэ и ставшие инвалидами, а также летальные случаи. Более 80% ночных инфарктов и инсультов случаются у больных СОАГС, своевременно не обратившихся к сомнологу и не восстановивших своё дыхание во время сна.
Механизм развития сосудистой катастрофы в этом случае таков: если дыхание остановится ненадолго, на 10-15 секунд, то давление будет снижаться – 1 фаза гипоксии. Но если остановка дыхания длится достаточно долго – 30-80 секунд – тогда по мере нарастания гипоксии происходит компенсаторное повышение артериального давления – 2 фаза гипоксии. Резкий подъём давления во время сна вызывает перегрузку сосудистого русла, и, соответственно, инфаркты и инсульты.
Апноэ приводит к нарушению функции сердечного автоматизма, также связанному с гипоксией. Наиболее часто развиваются ночные брадиаритмии, мерцание предсердий, преходящие блокады проводящих путей сердца.
СОАГС коварен в первую очередь тем, что это «немое» заболевание, не вызывающее у пациента явного дискомфорта, а те симптомы, которые все же беспокоят пациента, он сам объясняет другими причинами. Как правило, на храп жалуется партнёр пациента по спальне, но не сам больной. Ночные пробуждения с чувством нехватки воздуха, паническим ужасом, кошмарными сновидениями больной нередко расценивает как психическое или неврологическое заболевание и идет на прием к соответствующему специалисту. Учащенное ночной мочеиспускание заставляет пациента предположить неполадки с мочевым пузырем или предстательной железой, и он обращается к урологам. Хотя, по сути, в случае с СОАС позыв к мочеиспусканию – это способ разбудить мозг. В условиях хронической гипоксии вырабатывается повышенное количество натрийуретического пептида, который заставляет человека просыпаться. Диагностический критерий таков: если человек встаёт 3-6 раз за ночь и каждый раз выделяет полный объём мочи, то вероятнее всего, мы имеем дело с апноэ сна. Если мочи выделяется мало – то это, скорее, аденома простаты или иные урологические проблемы.
Изжога ночью или утром при пробуждении – симптом, который ведет пациента к гастроэнтерологу. На самом деле, многократные попытки вдоха через препятствие сопровождаются усиленными сокращениями диафрагмы и вызывают заброс кислоты из желудка в пищевод, особенно если пациент накануне плотно поужинал перед сном. В таких случаях изжога при пробуждении практически обеспечена.
Часто пациенты с синдромом апноэ сна жалуются на тяжесть в голове по утрам – именно на тяжесть, как с похмелья, а не на интенсивную головную боль. В момент пробуждения у человека с СОАГС нередко наблюдается высокое давление, которое снижается самостоятельно в течение получаса, без приема лекарств. Также пациенты жалуются на дневную сонливость и снижение работоспособности. Со всеми этими жалобами пациенты обращаются, как правило, к терапевту, неврологу, кардиологу, в то время как нормализация дыхания во время сна решает целый комплекс проблем, экономит время, деньги, а главное, возвращает здоровье.
Полисомнография – наиболее информативный метод диагностики, позволяющий выявлять не только СОАС, но и другие болезни сна и неврологические синдромы. Это исследование проводится в условиях стационара. Во время ночного сна пациенту одновременно выполняются электроэнцефалография и электромиография, датчики регистрируют положение тела, дыхательные усилия, движения глаз, скорость воздушного потока при вдохе и выдохе. Несмотря на обилие датчиков, это относительно комфортное исследование: во время сна датчики не давят, не издают звуков. Аппаратура не ограничивает движений, не мешает пойти ночью в уборную.
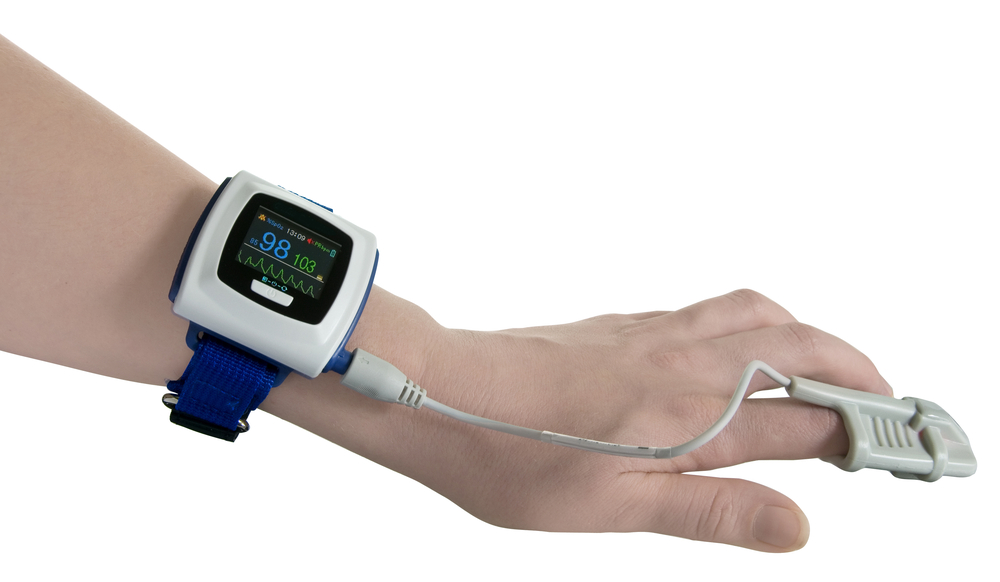
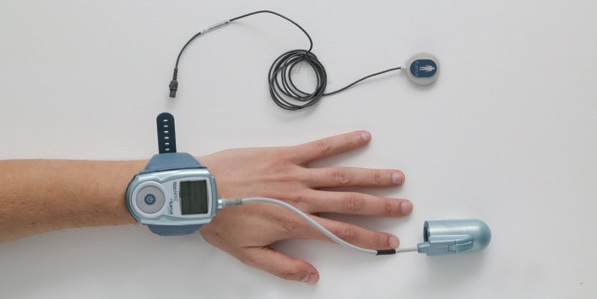
Пациенту не нужно ночевать в больнице. Аппарат он берет домой и спит в привычных условиях. WatchPAT оснащен датчиком положения тела и апноэ, который крепится на грудь, PAT-сенсором, который одевается на указательный палец, и браслетом. Достаточно поспать с прибором 1 ночь для установления диагноза.
На данный момент существует три методики лечения СОАС, доказавшие свою эффективность. Первая – СИПАП-терапия (от англ. Constant Positive Airway Pressure, CPAP). Пациент спит со специальным аппаратом, нагнетающим воздух в дыхательные пути. Задача – расправить их и не дать тканям спасться. По сути СИПАП – это дыхательный протез. Современные аппараты достаточно комфортны и не мешают пациенту спать. Как правило, на адаптацию к СИПАП-терапии нужно 2-3 ночи. Методика наиболее эффективна у пациентов с тяжелыми формами апноэ сна. Когда пациент с тяжёлым апноэ наконец-то начинает нормально дышать во время сна, он чувствует, как приятно наутро встать со свежей головой, ни разу не встать ночью в туалет, не страдать днем от непреодолимой сонливости. Утром у него нормальное давление и не отёчное лицо. При таком ходе событий пациенту уже не приходится объяснять, что аппаратом пользоваться нужно, организм сам подскажет решение.
Чаще всего спадение мягких тканей происходит на уровне корня языка, задней стенки глотки и мягкого нёба, реже – на уровне носоглотки или даже над голосовыми связками. Аппарат автоСИПАП всегда поддерживает положительное давление воздуха в верхних дыхательных путях, т.е. не даёт тканям спасться. Прибор нагнетает воздух под более высоким давлением на вдохе и немного сбрасывает давление на выдохе, что обеспечивает пациенту комфорт во время выдоха.
Для пациентов с морбидным ожирением (хроническое заболевание, при котором индекс массы тела превышает 40), с обструктивной болезнью лёгких есть аппараты автоБИПАП (BPAP), которые дают двухуровневую поддержку: давление вдоха, давление выдоха, а также подъем давления в конце выдоха для того, чтобы предотвратить обструкцию мелких бронхов. Кроме того, у некоторых аппаратов автоБИПАП есть функция автоматической вентиляции лёгких: если у пациента останавливается дыхание несмотря на респираторную поддержку, аппарат может некоторое время «дышать» за пациента. Для оценки эффективности СИПАП-терапии проводится контрольная мониторная пульсоксиметрия на фоне использования СИПАП-аппарата. Некоторые аппараты имеют возможность подсоединения пульсоксиметрического датчика, либо пульсоксиметрия проводится параллельно, как правило, на 2-3 ночь пробной СИПАП-терапии. Первая ночь – адаптационная, поскольку не все пациенты при использовании аппарата сразу чувствуют себя комфортно. Как правило, ко второй-третьей ночи терапии пациент уже адаптируется к наличию маски и работе аппарата, и результаты пульсоксиметрии к этому времени уже получаются достоверные.
При наличии четких показаний проводятся соответствующие хирургические вмешательства. Это может быть полипэктомия, аденотомия, пластика мягкого нёба. Если искривление носовой перегородки привело к нарушению носового дыхания и к храпу – выполняется пластика носовой перегородки. Иногда резекция нёбного язычка даёт положительный эффект. Следует помнить, что у людей, страдающих ожирением, этот метод эффективен не более, чем в 30% случаев.
Для лечения могут применяться внутриротовые аппликаторы, специальные капы. Капы удерживают нижнюю челюсть и не дают ей западать назад. Методика подходит пациентам с нормальной массой тела, маленькой нижней челюстью, при наличии собственных передних зубов. На импланты капы надевать нельзя, иначе могут развиться парадонтоз и расшатывание.
Все остальные методы – такие, как фармакологические средства, сон на боку, а не на спине, наклейки на нос, раскрывающие ноздри – вполне подходят для лёгких степеней СОАС и для неосложнённого храпа. Но при наличии тяжелых форм СОАС эти методы малоэффективны.