Ндп диагноз что такое
Нейроциркуляторная дистония
Нейроциркуляторная дистония (НЦД) относится к функциональным нарушениям деятельности сердечно-сосудистой системы. Заболевание встречается у подростков, лиц молодого и среднего возраста. Нейроциркуляторная дистония в МКБ 10 отнесена к соматоформным расстройствам (код – F45). Преимущественно НЦД болеют женщины. В 75% случаях заболеваний сердечно-сосудистой системы у подростков врачи диагностируют нейроциркуляторную дистонию.
Кардиологи Юсуповской больницы при подозрении на наличие у пациента нейроциркуляторной дистонии с помощью новейшей диагностической аппаратуры ведущих европейских и американских производителей проводят комплексное обследование. Его целью является исключение органической патологии сердца и сосудов. Пациентов консультирует невролог, психотерапевт. Врач коллегиально составляют схему лечения заболевания, используют препараты, которые оказывают эффективное действие и обладают минимальным спектром побочных эффектов. Медицинский персонал уважительно относится к пожеланиям пациентов и их родственников.
Причины и факторы риска развития НЦД
Нейроциркуляторная дистония представляет собой вариант вегетативно-сосудистой дисфункции. Развивается НЦД под воздействием нескольких факторов. В большинстве случаев выделить ведущую и второстепенную причину нейроциркуляторной дистонии не удаётся.
Известны следующие причины НЦД (нейроциркуляторной дистонии):
Основное значение в развитии НЦД имеет длительное психоэмоциональное напряжение, которое вызвано значительными острыми и хроническими стрессовыми ситуациями вследствие затруднения социальной адаптации.
Причиной развития нейроциркуляторной дистонии могут быть наследственно-конституциональные особенности организма – функциональная недостаточность или чрезмерная реактивность структур головного мозга, которые регулируют деятельность вегетативной нервной системы, психологические особенности личности, плохие социально-экономические условия. К факторам риска развития НЦД относится образ жизни и отдыха (работа ночью, недостаточный сон). При уже существующей нейроциркуляторной дистонии предрасполагающие факторы могут спровоцировать обострение заболевания.
Виды нейроциркуляторной дистонии
Выделяют следующие типы НЦД:
По МКБ 10 НЦД по кардиальному типу соответствует кардиальному неврозу. У пациентов с этой патологией вегетативные расстройства, которые проявляются преимущественно со стороны сердечно-сосудистой системы, сопровождаются болями в сердце и нарушением ритма сердечной деятельности (экстрасистолической аритмией, синусовой тахикардией). Нейроциркуляторная дистония по гипотоническому и гипертоническому типу соответствуют нейроциркуляторной астении по МКБ-10. У пациентов, страдающих этими видами НЦД, после стрессовых нагрузок или изменений метеоусловий на непродолжительное время повышается или понижается артериальное давление. Оно нормализуется без приёма лекарств. Нейроциркуляторная дистония по смешанному типу характеризуется сочетанием кардиального невроза с существенными колебаниями сосудистого тонуса – транзиторной артериальной гипертензией или гипотензией.
Симптомы нейроциркуляторной дистонии
Типичным признаком нейроциркуляторной дистонии является несоответствие между выраженностью жалоб и скудностью изменений при объективном обследовании пациента. Наиболее часто встречаются следующие клинические синдромы НЦД:
Кардиалгический синдром наблюдается почти у всех пациентов, страдающих нейроциркуляторной дистонией. Боль в сердце возникает вследствие расстройства тонуса коронарных артерий, избыточной вентиляции, выработки большого количества катехоламинов, раздражения сердечных симпатических сплетений. Боль в области сердца имеет разнообразный характер. Они могут быть ноющими, колющими, давящими, жгучими, саднящими. Иногда пациенты воспринимают боль как ощущение инородного тела в грудной клетке, которое вызывает сдавливание, стеснение в груди.
Боль в области сердца у пациентов, страдающих НЦД по кардиальному типу, может иметь различную интенсивность – от несильной до мучительной, невыносимой, которая лишает сна и отдыха. Большинство пациентов отмечается локализацию боли в верхушки сердца, но нередко пациенты отмечают боль около грудины, под левой лопаткой, иногда ниже левой подключичной области, между лопаток. Боль при НЦД может мигрировать. Продолжительность боли – от нескольких секунд до многих часов и даже дней. Часто пациенты характеризуют боль как постоянную. Чаще всего боль при нейроциркуляторной дистонии появляется постепенно, но у некоторых пациентов она возникает внезапно.
Если боль отдаёт в левую руку или в левую половину шеи, кардиологи Юсуповской больницы с помощью современных методов исследования исключают острую ишемию миокарда. Болевой синдром исчезает или уменьшается при отвлечении внимания пациента. В отличие от ишемической болезни сердца, боль в области сердца при НЦД.
Боль у пациентов, страдающих нейроциркуляторной дистонией, сопровождается тревогой, беспокойством, плохим настроением, депрессией, ощущением нехватки воздуха. Многие пациенты испытывают чувство страха смерти. Боль не уменьшается после приёма нитроглицерина, в то время как приём валокордина, валидола купирует болевой синдром.
Гиперкинетический синдром проявляется существенным увеличением минутного объёма сердца и одновременным снижением периферического сопротивления. Пациенты жалуются на сердцебиение, которое не всегда сопровождается увеличением частоты сердечного сокращения при объективном исследовании. Больные НЦД ощущают «толчки» в области сердца, пульсацию сосудов головы и шеи, «проваливание», «замирание», «остановку» сердца. Пульс может учащаться до 130 ударов в минуту при волнении, гипервентиляции, изменении положения тела.
При НЦД изменение и лабильность артериального давления может быть спонтанным или в виде неадекватной реакции на физическую нагрузку, эмоциональное напряжение, переход из горизонтального положения в вертикальное и усиленную вентиляцию. Давление при НЦД по гипертоническому типу может повышаться до пограничных цифр или несколько больше. У пациентов, страдающих НЦД по гипотоническому типу, регистрируются нормальные цифры артериального давления в покое и пониженные при нагрузке.
Синдром дыхательных нарушений наблюдается у 85% пациентов, страдающих нейроциркуляторной дистоний. Больные оценивают свои ощущения как одышку. При детальном расспросе оказывается, что это ощущение неудовлетворённости дыханием. Оно возникает как в покое, так и при физической нагрузке. Часто пациенты отмечают удушье, чувство нехватки воздуха, невозможность сделать глубокий вдох, тягостное ощущение в верхней части грудины или области трахеи. Частое поверхностное дыхание прерывается глубокими вздохами. Иногда на фоне нарушенного дыхания может развиться обморок.
Вегетативные расстройства у больных нейроциркуляторной дистонией проявляются жалобами на повышенную потливость, длительными периодами субфебрильной температуры. При этом изменений со стороны клинического анализа крови не наблюдается, биохимические исследования не выявляют признаков воспаления. У пациента отсутствуют хронические очаги инфекции и инфекционные заболевания.
Вегетососудистые нарушения проявляются головными болями, приступами мигрени, которые провоцируется перепадами атмосферного давления. У пациентов возникают боли в суставах и мышцах, отёки лица и кистей рук по утрам и ног к вечеру. Развитие отёков совпадает с психоэмоциональными стрессами, предменструальным периодом у женщин. У пациента отмечается синюшность пальцев, кончика носа, мочек ушей, мраморность кожи, похолодание конечностей, потливость стоп, ладоней и подмышечных ямок.
Вегетативные кризы у больных НЦД обычно возникают внезапно, чаще ночью, во время сна, или при пробуждении. Они протекают по симпатико-адреналовому, вагоинсулярному или смешанному (парасимпатическому) типу.
Проявлениям астенического синдрома является слабость, повышенная утомляемость. Характерны следующие симптомы:
Диагностика НЦД
На ЭКГ у большинства пациентов, страдающих нейроциркуляторной дистонией, патологических изменений не выявляют. Иногда регистрируются неспецифические изменения зубца Р, расстройства функции автоматизма и возбудимости и суправентрикулярная пароксизмальная тахикардия. Экстрасистолы часто возникают в покое, особенно ночью, и под воздействием эмоциональных факторов.
У некоторых больных НЦД на ЭКГ выявляют неспецифические изменения зубца Т. В случае их регистрации проводят следующие ЭКГ-пробы:
Исследование тонуса вегетативной нервной системы проводят с помощью специальных анкет, которые заполняет пациент, а также схемы, заполняемой врачом. Маркером нарушения функции вегетативной нервной системы является нарушение суточных ритмов деятельности сердечно-сосудистой системы, которое определяют при изучении изменчивости ритма сердца при непрерывной регистрации электрокардиограммы (холтеровском мониторировании), расчётом частотных и временных показателей. Диагноз НЦД кардиологи Юсуповской больницы устанавливают только после исключения всех органических заболеваний, которые протекают с аналогичными симптомами.
Лечение нейроциркуляторной дистонии
Лечение НЦД начинают с нормализации режима труда и отдыха, формирования правильного образа жизни, Пациентам обеспечивают сбалансированное питание, нормальный сон. Им рекомендуют отказаться от курения и употребления алкоголя. При наличии интоксикаций и вредных факторов их рекомендуют полностью исключить.
Психотерапевты Юсуповской больницы для лечения нейроциркуляторной дистонии применяют рациональную психотерапию и аутотренинг. Их целю является уменьшение стресса, достижение психологического комфорта и облегчение возврата к нормальному психологическому функционированию пациента. Выраженным лечебным эффектом при НЦД обладают релаксационные методики (мышечное расслабление, диафрагмальное дыхание) и психологические тренинги с элементами рациональной психотерапии (обучение навыкам решения проблем, построение визуальных образов).
Положительным эффектом при психоэмоциональном переутомлении обладает повышение физической активности: регулярная ходьба, плавание, дозированные физические тренировки в тренажерном зале. Специалисты клиники реабилитации составляют каждому пациенту индивидуальный комплекс упражнений. При респираторном синдроме пациента обучают дыхательной гимнастике.
Для медикаментозного лечения НЦД используют валидол, комбинированные препараты, в состав которых входят ментол, фенобарбитал, настойка корня валерианы, боярышника, ландыша, красавки, пустырника. Транквилизаторы при НЦД оказывают седативное, анксиолитическое и вегетостабилизирующее действие.
В случае тревожной, ажитированной депрессии пациентам назначают антидепрессант амитриптилин, при астенических формах депрессии – имипрамин, при выраженных ипохондрических явлениях назначают алимемазин. Если НЦД проявляется симпатико-адреналовыми кризами, применяют бета-адренорецепторы. Под воздействием блокаторов бета-адренорецепторов может уменьшиться астенический синдром. При НЦД с симпатоадреналовыми кризами проводят психотерапию в сочетании с блокаторами бета-адренорецепторов и анксиолитиками.
Улучшают кровоснабжение и энергетические процессы кровоснабжение мозга, повышают устойчивость к нехватке кислорода, улучшают память и активируют интеллектуальные функции ноотропные препараты. Их назначают при наличии признаков астении, адинамии, ипохондрических нарушений.
Благоприятное действие при НЦД оказывают физиотерапевтические процедуры:
В Юсуповской больнице лечение нейроциркуляторной дистонии проводят с помощью магнитотерапии, инфракрасной лазеротерапии, аэроионотерапии, тепловых процедур. При наличии признаков НЦД звоните по номеру телефона Юсуповской больницы.
Дисциркуляторная энцефалопатия: что это такое, симптомы 1–2 степени, лечение
Дисциркуляторная энцефалопатия (ДЭП) — нарушение работы головного мозга, формирующееся на фоне недостаточного кровоснабжения органа. Происходит постепенная дегенерация нейронов, обусловленная кислородным голоданием.
Характерные симптомы заболевания включают:
Диагностика проводится преимущественно с помощью инструментальных методов. Лечение консервативное.
Что это такое
Дисциркуляторная энцефалопатия относится к хроническим цереброваскулярным патологиям. Клетки головного мозга не могут автономно существовать без постоянного поступления кислорода и питательных веществ с кровью. Если кровообращение в органе нарушается, возникает дегенерация нейронов. Это хронический процесс, занимающий много лет. Состояние больного постепенно ухудшается. Развиваются неврологические и психические осложнения. Наиболее грозным негативным последствием дисциркуляторной энцефалопатии считается острое нарушение кровообращения в головном мозге (инсульт).
Это часто встречающееся в неврологической практике заболевание. Разные стадии патологии выявляют у 3–5% мужчин и женщин. В отличие от инсульта, дисциркуляторная энцефалопатия отличается медленным прогрессированием. Дебют заболевания обычно приходится на преклонный возраст. При этом неврологи обращают внимание на все более частое возникновение ранних признаков ДЭП у молодых людей, страдающих от болезней сердца и сосудов.
Причины дисциркуляторной энцефалопатии
Недостаточное кровоснабжение мозговых тканей становится причиной ишемии органа.
Хроническое увеличение кровяного давления также вносит свой вклад в возникновение дисциркуляторной энцефалопатии у мужчин и женщин. К другим причинам относят гломерулонефрит и поликистозное заболевание почек. Чаще всего недостаточный приток крови обусловлен нарушением работы позвоночных артерий.
Дополнительные факторы риска:
При дегенеративных патологиях позвоночного столба, сопровождающихся его искривлением, происходит сдавливание позвоночных артерий с последующим развитием ДЭП. Ишемия головного мозга может быть отдаленным последствием шейного остеохондроза. Травмы, врожденные аномалии строения позвоночника и другие влияющие на состояние скелета болезни осложняются сдавливанием сосудов. При сахарном диабете сосудистое русло повреждается на фоне постоянной гипергликемии.
Симптомы
Неврологи делят клиническую картину дисциркуляторной энцефалопатии на 3 стадии или степени. Проявления первой стадии заболевания зачастую незначительны и неспецифичны, поэтому своевременная диагностика ДЭП затруднена. Это может быть астеническое состояние в виде слабости, повышенной утомляемости и дневной сонливости. Часто врачи путают проявления 1 стадии ДЭП с признаками психических нарушений и других соматических болезней. Для постановки правильного диагноза необходимо наблюдать за состоянием пациента не менее полугода.
Основные проявления дисциркуляторной энцефалопатии:
Чем дольше развивается болезнь, тем более выраженными становятся симптомы. ДЭП 2–3 стадии отличается снижением работоспособности. Пациенту становится сложнее ориентироваться во времени и пространстве. Постепенно формируется деменция. Больные жалуются на спонтанные сокращения мышц конечностей (тремор), отсутствие мотивации, неразборчивую речь, непроизвольное мочеиспускание и эпилептические приступы. Со временем человек становится инвалидом.
Диагностика
При появлении характерных симптомов необходимо обратиться к неврологу. Врач расспрашивает больного для уточнения жалоб и собирает анамнез. Особое внимание уделяется факторам риска в виде имеющихся сердечно-сосудистых заболеваний и сахарного диабета. Невролог оценивает память и интеллект пациента с помощью специальных тестов. Проводится неврологический осмотр, направленный на обнаружение признаков органического поражения головного мозга.
Дополнительные методы диагностики:
При необходимости назначается консультация кардиолога с проведением дополнительных исследований.
Диагностикой также занимаются психиатры, офтальмологи и врачи другого профиля. Необходимо исключить различные формы деменции, обладающие похожими проявлениями.
Лечение дисциркуляторной энцефалопатии
Лечение должно быть комплексным. Требуется устранить вызвавшие ДЭП этиологические факторы, восстановить функции центральной нервной системы и облегчить симптомы болезни. Различные лечебные мероприятия направлены на восстановление кровообращения мозговых тканей. Невролог в зависимости от анамнеза больного и результатов диагностики назначает гипотензивные и гипогликемические препараты. Подбирается лечебная диета, предотвращающая дальнейшее отложение атеросклеротических бляшек в сосудах. Если изменения рациона недостаточно, назначают статины.
Другие группы препаратов, применяемые при ДЭП:
Хирургическое лечение требуется при сильном нарушении проходимости артерий, когда консервативная терапия не помогает. В зависимости от показаний хирург формирует экстра-интракраниальный анастомоз или удаляет атеросклеротические бляшки. В других случаях выполняют реконструктивную операцию в области позвоночной артерии.
Нарушение ритма сердца и проводимости (аритмии сердца)
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Практически у 80% пациентов с ишемической болезнью сердца регистрируются аритмии различного характера и до 65% из них угрожают жизни. НРС могут быть самостоятельными или являться осложнением заболеваний сердечно-сосудистой системы и других органов и систем
С учетом частоты сердечных сокращений их можно подразделить на две большие группы:
1. Брадиаритмии:
2. Тахиаритмии:
Важно отличать нарушения ритма сердца, вызванные органическим (необратимым) поражением миокарда, и функциональные нарушения. Как правило, функциональные нарушения встречаются при здоровом сердце и могут быть вызваны психогенными, рефлекторными и гуморальными расстройствами. Функциональные нарушения ритма сердца встречаются достаточно часто, важно выявить и исключить вызывающие их причины, что позволит избавить человека от аритмии.
Органические нарушения возникают при: коронарной ишемии, гемодинамических пороках сердца и крупных сосудов, сердечной недостаточности, гипертонии. Они могут появляться при токсическом воздействии (медикаментозных препаратов, алкоголя и др.) или инфекционно токсическом (ревматизм, вирусные инфекции, миокардиты различной этиологии и др.), гормональных сдвигах. Аритмии бывают врожденные (синдром WPW, врожденная АВ блокада и др.) и приобретенными, вызванные внешними воздействиями (миокардит,операции и травмы сердца и др.).
Основные симптомы (проявления аритмий)
Брадиаритмии:
Тахиаритмии:
Обычно диагностика аритмий осуществляется врачом поликлиники, кардиологом или врачом скорой помощи. Имеет значение сбор анамнеза, физикальное обследование, и различные инструментально-диагностические методы. Наиболее важным является регистрация НРС на ЭКГ (для предъявления аритмологу).
На сегодняшний день в специализированных или многопрофильных клиниках пациентов консультирует врач кардиохирург-аритмолог и определяет необходимость и возможность эндоваскулярного интервенционного (малотравматичного) лечения нарушения ритма сердца. В нашей Клинике есть все необходимые ресурсы для диагностики и лечения аритмий
К методам диагностики нарушения ритма сердца относят:
Тилт-тест – проба с пассивным ортостазом. Проводится на специальном поворотном столе. Позволят выявить или исключить связь между развитием обморочных состояний и нарушениями сердечного ритма.
Лечение аритмий: хирургическая коррекция нарушений ритма сердца
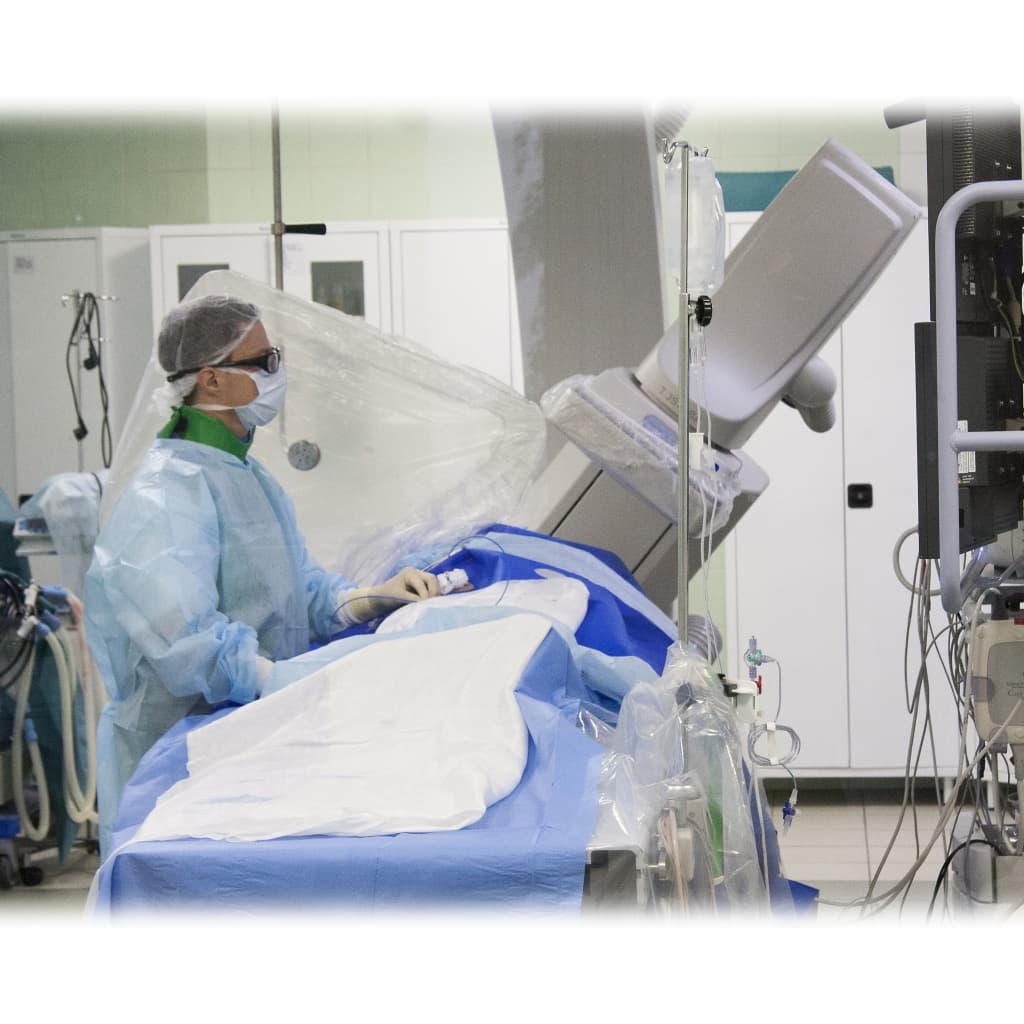
В нашей Клинике выбор способа лечения нарушения ритма сердца осуществляется специа-листом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Российского кардиологического обще-ства, Всероссийского научного общества аритмологов.
Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, если неизвестен и не учитывается характер, механизм и причина аритмии.
Существует несколько способов лечения нарушения ритма сердца:
Операция выполняется под местной анестезией в условиях рентгеноперационной длительностью до 40-55 минут.
Эффективным и радикальным методом лечения тахиаритмий является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится не более 1 часа, и через сутки пациент может быть выписан из стационара.
Нейроциркуляторная дистония
Нейроциркуляторная дистония (НЦД) – комплекс расстройств сердечно-сосудистой системы функционального характера, развивающийся в результате нарушений нейроэндокринной регуляции. Нейроциркуляторная дистония имеет полиэтиологический генез, сопровождается множеством разнообразных, преимущественно сердечно-сосудистых, проявлений, возникающих или усугубляющихся под влиянием стрессовых воздействий, отличается доброкачественным течением и удовлетворительным прогнозом.
Общие сведения
Нейроциркуляторная дистония в литературе иногда обозначается терминами «невроз сердца», «нейроциркуляторная астения», «возбудимое сердце». Принято различать два вида функциональных нарушений сердечно-сосудистой системы: вегето-сосудистую и нейроциркуляторную дистонию. Вегето-сосудистая дистония объединяет различные проявления вегетативной дисфункции, которые сопутствуют органическим поражениям нервной, эндокринной и других систем.
Нейроциркуляторная дистония является самостоятельной нозологической формой со своей этиологией, патогенезом, симптоматикой и прогнозом и отличается рядом особенностей от вегетативной дисфункции. Отличительными особенностями нейроциркуляторной дистонии являются преобладание среди клинических проявлений сердечно-сосудистой симптоматики, первично-функциональная природа нарушений вегетативной регуляции и отсутствие связи с органической патологией, в том числе, неврозом.
С нейроциркуляторной дистонией довольно часто приходится сталкиваться неврологам, кардиологам, врачам общей практики. Среди пациентов кардиологического и терапевтического профиля НЦД встречается у 30-50% лиц. Нейроциркуляторная дисфункция может развиваться в разном возрасте, но чаще встречается у молодых людей, преимущественно женщин, болеющих ею в 2-3 раза чаще мужчин. Заболевание редко развивается у лиц моложе 15 и старше 40-45 лет.
Причины
К развитию нейроциркуляторных расстройств могут приводить различные факторы, однако в их число не входят органические поражения эндокринной и нервной систем. В подростковом и юношеском периоде нейроциркуляторная дистония обычно обусловлена несовершенством нейроэндокринного механизма регуляции вегетативных процессов. Развитию НЦД в препубертатный и пубертатный периоды способствуют усиленные психические и физические нагрузки, социальное окружение.
У лиц любого возраста нейроциркуляторная дистония может развиваться на фоне острых и хронических инфекций, недосыпания, переутомления, психической травмы, воздействия физических и химических факторов (инсоляции, жаркого климата, вибрации), неправильного режима питания, физической активности (перегрузок или гиподинамии), интоксикаций, в т. ч. алкогольной и табачной. В развитии нейроциркуляторной дистонии играют роль периоды гормональных перестроек организма (половое созревание, аборты, беременности, климактерический период, дисфункция яичников).
У ряда пациентов наблюдается наследственно-конституциональная предрасположенность к развитию нейроциркуляторной дистонии. Воздействие данных факторов вызывает дисфункцию нейрогуморального контроля сердечно-сосудистой системы, где в качестве ведущего патогенетического звена выступает поражение гипоталамо-гипофизарных структур, осуществляющих координацию этих процессов. Нарушение нейрогуморального контроля проявляется расстройством функций систем, обеспечивающих процессы гомеостаза в организме: холинергической, симпатико-адреналовой, калликреинкининовой, гистаминсеротониновой и др.
Это, в свою очередь, запускает механизмы, приводящие к нарушению и множественным изменениям со стороны углеводного, водно-электролитного обмена, кислотно-щелочного состояния, медиаторных и гормональных систем. В тканях миокарда происходит активация биологически активных веществ (гистамина, серотонина, кининов и др.), вызывающих нарушение метаболизма и развитие дистрофии. Со стороны системы кровообращения отмечаются колебания сосудистого тонуса, спазмы периферических сосудов, замедление микроциркуляции, что приводит к развитию гипоксии тканей.
Классификация
По этиологическим формам выделяют эссенциальную (конституционально-наследственную), психогенную (невротическую), инфекционно-токсическую, дисгормональную, смешанную нейроциркуляторную дистонию, а также НЦД физического перенапряжения.
В зависимости от ведущего клинического синдрома по классификации В.П.Никитина (1962) и Н.Н.Савицкого (1964) различаются четыре типа нейроциркуляторной дистонии: кардиальный (с преимущественным расстройством сердечной деятельности), гипотензивный (с преимущественным снижением АД), гипертензивный (с преимущественным повышением АД), смешанный (сочетает нарушения АД и сердечной деятельности). По тяжести симптоматики выделяют легкую, среднюю и тяжелую степени нейроциркуляторной дистонии; по варианту течения – фазы обострения и ремиссии.
Симптомы нейроциркуляторной дистонии
Общим для всех типов нейроциркуляторной дистонии проявлением служит неврозоподобное состояние, характеризующееся утомляемостью, слабостью, расстройством сна, раздражительностью, снижением памяти, настроения и волевых качеств, ухудшением концентрации внимания, к которому присоединяются функциональные циркуляторные расстройства преобладающего характера.
Кардиальный тип
Течение кардиального типа нейроциркуляторной дистонии проявляется кардиалгией, сердцебиением, перебоями в работе сердца, иногда одышкой при физической активности; существенные изменения АД при этом не отмечаются. Объективно могут определяться тахикардия, дыхательная аритмия, пароксизмы тахикардии, наджелудочковые экстрасистолии, неадекватное нагрузке изменение сердечного выброса, на ЭКГ – изменение вольтажа зубца Т (высокий или сниженный).
Гипотензивный тип
Нейроциркуляторная дистония по гипотензивному типу характеризуется явлениями хронической сосудистой недостаточности: снижением систолического АД менее 100 мм рт. ст., зябкостью стоп и кистей, склонностью к ортостатическим коллапсам и обморокам. Также для больных с гипотензивным типом НЦД типичны жалобы на утомляемость, мышечную слабость, головные боли. Такие пациенты, как правило, имеют астеническое телосложение, бледные кожные покровы, холодные и влажные ладони.
Гипертензивный тип
Для гипертензивного типа нейроциркуляторной дистонии характерно транзиторное повышение АД до 130-140/85-90 мм рт. ст., которое в половине случаев не сопровождается субъективным изменением самочувствия пациентов и выявляется на медосмотрах. Реже встречаются жалобы на сердцебиение, головную боль, утомляемость. Гипертензивный тип НЦД по своим характеристикам совпадает с пограничной артериальной гипертензией.
Степени НЦД
Легкая степень нейроциркуляторной дистонии характеризуется умеренно выраженными симптомами, возникающими лишь в связи с психоэмоциональными перегрузками. Трудоспособность пациентов сохранена, может наблюдаться незначительное снижение физической выносливости; лекарственная терапия не показана.
При нейроциркуляторной дистонии средней тяжести отмечается множественность симптомов, снижение физической работоспособности более чем на 50%. Снижение или временная утрата трудоспособности требует назначения медикаментозной терапии. При тяжелых проявлениях нейроциркуляторной дистонии наблюдаются стойкие и множественные клинические симптомы, резкое снижение или утрата трудоспособности, требующие стационарного лечения пациентов.
Диагностика
Малоспецифичность симптомов нейроциркуляторной дистонии затрудняет диагностику и требует тщательной верификации диагноза.
Подтверждающими диагностическими критериями нейроциркуляторной дистонии на основе жалоб пациента могут служить симптомы, прослеживающиеся на протяжении 1-2 месяцев: кардиалгии, сердцебиения, чувство нехватки воздуха, пульсация в прекордиальной области или в области сосудов шеи, слабость, повышенная утомляемость, невротические проявления (раздражительность, тревожность, нарушение сна), головокружение, холодные и влажные конечности. Для нейроциркуляторной дистонии характерна множественность жалоб, имеющих четкую связь со стрессовыми ситуациями или периодами гормональных перестроек, протекание заболевания с периодами ремиссий и обострений, но без тенденции к прогрессированию.
К достоверным физикальным критериям наличия НЦД относятся неустойчивый ритм сердца со склонностью к тахикардии, появляющейся спонтанно или неадекватно ситуации, лабильность АД, наличие дыхательных аритмий (тахипноэ, диспноэ), гипералгезия в области сердца. На ЭКГ у пациентов могут регистрироваться тахикардия, аритмия, миграция водителя ритма (21,3%), экстрасистолия (8,8%), пароксизмальная тахикардия и мерцательная аритмия (3%), отрицательный зубец Т в двух и более отведениях (39,4%).
Информативными методами диагностики при нейроциркуляторной дистонии служат диагностические ЭКГ-пробы с нагрузкой.
При проведении велоэргометрии определяется типичное для нейроциркуляторной дистонии снижение толерантности к нагрузке, т. е. пациент с нейроциркуляторной дистонией способен выполнить меньшую нагрузку, чем здоровое лицо того же возраста и пола. Лабораторные данные указывают на увеличение активности симпатико-адреналовой системы: в ответ на нагрузку в крови наблюдается неадекватное повышение уровня норадреналина, адреналина, метаболитов, молочной кислоты.
Лечение нейроциркуляторной дистонии
В лечении нейроциркуляторной дистонии исключительно важное место занимают немедикаментозные мероприятия, призванные повысить адаптивные возможности организма к изменяющимся условиям. При НЦД показано проведение закаливающих процедур, спортивные занятия (легкая атлетика, плавание), рациональная психитерапия, нормализация режима труда и отдыха.
Положительное влияние на тренировку системы регуляции вегетативных функций оказывает бальнеотерапия, физиотерапия (лечебные души и ванны, электросон, рефлексотерапия, электрофорез с бромом, магнием, новокаином), ЛФК, санаторно-курортное лечение. При нарушениях сна, раздражительности возможно назначение седативных лекарственных средств: пустырника, валерианы, транквилизаторов (оксазепама и др.).
Для лечения нейроциркуляторной дистонии по кардиальному и гипертензивному типу показан прием β-адреноблокаторов (атенолола, пропранолола, окспренолола), ликвидирующих тахикардию, гипертензию, кардиалгию, а также препаратов, улучшающих метаболизм сердечной мышцы (инозина, препаратов калия, витаминов группы В). При нейроциркуляторной дистонии по гипотензивному типу с наличием астении и ортостатических расстройств назначают настойку женьшеня (лимонника, аралии), кофеин.
Прогноз
Течение любых типов нейроциркуляторной дистонии не вызывает развития кардиомегалии, сердечной недостаточности или опасных для жизни нарушений ритма и проводимости. В подростковом возрасте при своевременной терапии или самоизлечении наступает полное выздоровление. С возрастом прогноз на полное излечение нейроциркуляторной дистонии уменьшается. Снижение или временная утрата трудоспособности может наблюдаться в периоды обострений.
Пациенты с гипертензивным типом нейроциркуляторной дистонии входят в группу риска по гипертонической болезни; при любом типе НЦД в связи с нарушениями липидного обмена не исключена вероятность развития атеросклероза и ИБС.
Профилактика
Вопросы профилактики нейроциркуляторной дистонии выходят за рамки сугубо медицинских мероприятий. Профилактика включает правильное физическое, психическое и гигиеническое воспитание подростков, повышение их самооценки и социальной адаптации. Велика роль пропаганды здорового образа жизни, занятий спортом, исключения курения и приема алкоголя.
Медицинская профилактика нейроциркуляторной дистонии включает борьбу с очаговыми инфекциями, стрессовыми факторами, регулирование гормонального фона у женщин в климактерический период.