Как доказать что нет эпилепсии
Есть необходимость оспорить диагноз, эпилепсия, которой никогда не было. Есть
Есть необходимость оспорить диагноз, эпилепсия, которой никогда не было. Есть ли положительный опыт решения такого рода вопросов. Спасибо.
Ответы на вопрос:
Обратитесь в поликлинику и проходите независимое обследование только потом можно оспорить.
В судебном порядке можно попытаться оспорить, если действительно не болели, диагноз поставлен ошибочно. Но придется пройти комиссию. Будьте готовы к этому.
Похожие вопросы
В 2008 году поставили диагноз височная эпилепсия хотя точных показаний на это не было. В этом году проходил обследование, все хорошо. НО медсправку в автошколу не дают. Диагноз поставили по анамнезу т.е. было раньше. Почему не дают медсправку и как с ними бороться?
2009 г я заболел с диабетом! После приступа гипогликемии меня положили в неврологию, решив что у меня эпилепсия. Прошел всевозможные обследования, не раз. подтверждения эпи не обнаружилась. Местные врачи не хотят снимать этот диагноз, посылают в областную больницу, что бы там сняли. Имеют ли право снять в районной больнице этот диагноз где ставили. Спасибо.
Можно ли через суд оспорить решение областной психической больницы, и каковы шансы на положительный вердикт?
Вчера задавала вопрос-спасибо за быстрый ответ-вкратце-врач поставил не правильный диагноз-дистрофия сетчатки-исходя из этого диагноза мне не разрешили родить самой и сделали кесарево, вчера, в другой клинике мне диагноз опровергли и казали что с сетчаткой все в порядке. Сегодня нашла листок с обменной карты-где четко и ясно написано-родоразрешение-кс и внизу подпись-дистрофия сетчатки, так же нашла выписку из роддома, в диагнозе при поступлении также указано дистрофия сетчатки. Какие еще документы нужно собрать при обращении в суд? в среду возьму выписку из клиники, что с сетчатой у меня все в порядке и операции по ее восстановлению не проводились.
Как снять диагноз эпилепсия
Эпилепсия – это опасное и серьёзное хроническое заболевание головного мозга, которое проявляется в приступах, различных по форме. Это заболевание нуждается в обязательном лечении и контроле.
В Юсуповской больнице работают узкоспециализированные специалисты – эпилептологи, которые проведут качественную диагностику на современном оборудовании и определят причину возникновения заболевания. Врачи Юсуповской больницы назначают необходимое лечение, основываясь на индивидуальных показателях больного. При отсутствии приступов на протяжении более двух лет пациент может поднять вопрос о снятии диагноза эпилепсия.
Можно ли снять диагноз эпилепсия
По признанию врачей, сама постановка диагноза является довольно серьёзной проблемой. В связи с множеством факторов возможны ошибки в определении причины возникновения эпилепсии.
Причины эпилепсии делятся на врождённые и приобретённые:
От причин возникновения зависит и способ борьбы с эпилепсией, и её результат. Современная медицина признаёт, что признаки эпилепсии, которые были обнаружены ещё в младенчестве, при грамотном и правильном лечении могут быть устранены полностью к совершеннолетию.
Ранее бытовала практика среди врачей: при любых судорогах ставить диагноз «эпилепсия». Такой подход налагает большое количество неприятных ограничений, таких как: выбор профессии, вождение автомобиля и прочее.
В результате выясняется, что возможность выздоровления эпилептиков до конца не выяснена. Существует много дискуссий на эту тему. Всё же, официально болезнь признаётся излечимой. Если после 2-х и более лет эффективного лечения у пациента не наблюдается припадков, это называется состоянием ремиссии. Возможность рецидива болезни пока не подтверждена.
Снятие диагноза эпилепсия
После пяти лет, в течение которых не было приступов, можно начинать подготовку к снятию диагноза «эпилепсия». Врач назначает проведение электроэнцефалограммы и после этого постепенно и под чётким контролем отменяется лекарственная терапия. Если не возвращаются ни изменения личности, ни припадки, ни психозы, то можно снять диагноз эпилепсия.
Таким образом, если никаких признаков эпилептической активности, в том числе обмороков и судорог, не происходило на протяжении 8–10 лет, то неврологический статус считается в норме. Для окончательного решения по снятию диагноза эпилепсия требуется:
После этого диагноз должны пересмотреть на заседании высшей квалификационной комиссии. Все возможные спорные моменты и противоречия рассматриваются на консилиуме врачей, в котором принимают участие узкие следующие специалисты:
Для пациента важно твёрдо знать, что эпилепсия не является приговором, а только врачебным заключением. Со временем диагноз можно изменить с помощью весомых аргументов. Начинать следует с официального письма, направленного главе медучреждения, где будут указаны требования медицинского переосвидетельствования в стационаре. Также нужно найти контакты с психиатрами в стационаре. В Юсуповской больнице пациентам помогут подготовиться к снятию диагноза эпилепсия.
Лечение эпилепсии в Юсуповской больнице
В Юсуповской больнице перед началом лечения выясняется тип приступов и этиология эпилепсии. Врач эпилептолог в своём методе применяет комплексное, регулярное и длительное лечение эпилепсии. Оно включает дегидратационную, противосудорожную, общеукрепляющую и рассасывающую терапию. Лечение проводят одним оптимально подобранным препаратом. Дозу препарата рассчитывает врач, исходя из индивидуальных показателей обследования больного. Доза препарата постепенно повышается до полного прекращения приступов или до развития побочных эффектов препарата. В этом случае медикаментозный препарат могут поменять. Если выбранный курс лечения недостаточно эффективен, врач может добавить ещё дополнительные медикаментозные препараты.
Акцент в лечении ставится на антиэпилептические лекарственные препараты. При отсутствии приступов эпилепсии и прочих побочных эффектов курс лечения продолжается непрерывно на протяжении нескольких лет. В результате правильно выбранного лечения возможна полная отмена препаратов, а соответственно и возможность снятия диагноза эпилепсии.
В клинике неврологии врач определит правильный курс лечения. Записаться на консультацию к эпилептологу можно по телефону Юсуповской больницы.
Мифы и правда об эпилепсии
11 вопросов об этой болезни и 11 исчерпывающих ответов
Каких-то 30 лет назад пациентов с эпилепсией лечили психиатры. Болезнь стигматизирована до сих пор, вокруг нее сложилась масса мифов. 25 марта в мире отмечался день борьбы с эпилепсией. Доктор медицинских наук, главный внештатный специалист — детский невролог ПФО Елена Морозова и кандидат медицинских наук Дмитрий Морозов — врачи-эпилептологи. Накануне они провели пресс-конференцию об этой болезни. Символично, что на Елене был сиреневый шарфик, а в кармане пиджака Дмитрия — сиреневый платок. И это не случайно: сиреневый, лавандовый цвет считается терапевтическим, успокаивающим, и именно он стал символом Дня борьбы с эпилепсией. В «Реальном времени» — выжимка из их рассказа. Отвечаем на самые популярные вопросы о болезни: как действовать, если у человека приступ, по каким признакам диагностируют эпилепсию, что делать, если диагноз уже поставлен, а главное — почему эпилепсия не приговор.
Что такое эпилепсия и сколько людей ею больны?
Зачем мне вообще знать об этой болезни?
Елена Морозова: Заболевание это имеет высокую социальную значимость.

Исторически примерно до 90-х годов прошлого века эпилепсия официально относилась к области к психиатрии. Естественно, это накладывало определенный отпечаток на жизнь пациентов, в обществе был своеобразный взгляд на нее. Может быть, оттуда и появились стигмы. Потом потихоньку эпилепсия перешла в раздел неврологии, но социальные проблемы пациентов пока никуда не делись. И чем меньше мифов вокруг этого заболевания, тем лучше.
Как диагностируют эпилепсию? По припадку с падением и судорогами?
Елена Морозова: Во-первых, приступы должны повторяться хотя бы два раза. Однократный приступ вовсе не означает, что есть заболевание. Во-вторых, подавляющее число обычных людей и врачей считают, что эпилепсия — это только «классические» приступы с падениями и судорогами. Но только часть приступов выглядит так.
Дмитрий Морозов: В медицине описано до 70 видов эпилептических припадков.
Какие еще бывают эпилептические припадки, кроме классических?
Дмитрий Морозов: самый сложный возраст для диагностики — дети первого года жизни. У младенцев может быть много странных движений, которые очень сложно отличить от патологических. И это самый тяжелый контингент больных в плане отличия и идентификации приступов. Нам часто приносят младенцев, у которых физиологические нормальные движения, но неопытные родители думают: что-то с ними не так. При таких подозрениях нужен эпилептолог, который дифференцирует нормальные движения от патологических.
Часто ли диагноз ставится ошибочно?
Елена Морозова: Вчера у меня был яркий пример, 15-летняя пациентка. Творческая семья, девочка выступает. Ей несколько лет назад поставили диагноз «эпилепсия», врач очень драматично ей об этом рассказал. Результат — две попытки суицида за 2 года. Девочка решила, что у нее болезнь, ей нельзя выступать, ее творческая карьера закончилась, и жизнь, значит, тоже. Ребенок живет на антидепрессантах. А в итоге обследования оказалось, что диагностировали ее неверно и эпилепсии у нее нет. И это очень серьезно, ведь единожды прозвучавший в карточке диагноз, который может быть ошибочным, остается с пациентом навсегда. Ко мне приходят часто здоровые молодые люди, которые говорят: «Я хочу служить в армии, водить машину, но у меня был один приступ, и диагноз не снимают». Но снять диагноз в России очень сложно.
Можно ли вылечить эпилепсию?
Повода для частых госпитализаций таких пациентов нет, а необходимость лежать в больнице раз в полгода — это стереотип. В идеале человеку с эпилепсией должна быть подобрана хорошая базовая терапия, и единственным напоминанием о его заболевании становится прием таблетки один раз в день.

Хочется подчеркнуть: очень важно обратиться в дебюте для постановки диагноза к квалифицированному сведущему специалисту. Ни в коем случае нельзя заниматься самолечением. Народные методы при эпилепсии не просто не действуют — они могут быть даже опасны.
Елена Морозова: Для меня удивителен факт, что многие взрослые больные эпилепсией почему-то лечатся хуже, чем дети. Они живут на таблетках и терпят продолжающиеся приступы, потому что эти препараты им назначили в детстве. Но всю жизнь жить с приступами не надо — и воспринимать их как приговор тоже. Если лекарство не подходит — надо пытаться искать другую схему, оптимальную в каждом конкретном случае. Наша цель — минимизировать приступы, и это вполне возможно. Совершенно неправильно продолжать жить с пониманием, что ты приговорен! Между тем, многие пациенты выходят из кабинета эпилептолога примерно в таком же состоянии шока, как из кабинета онколога. Между тем, хотя рак и гораздо более драматичное заболевание, чем эпилепсия, сейчас лечатся и многие его формы. А уж в случае эпилепсии — медицина не стоит на месте, и появляются все новые способы минимизировать количество приступов и войти в ремиссию.
Правда ли людям с этой болезнью нельзя учиться в институте, работать на сложной работе?
Как помочь человеку, у которого начался приступ?
Елена Морозова: Не надо начинать метаться, открывать окна, высовывать пациента головой в окно, разжимать ему зубы (часто ломая их). Нужно во время припадка положить пациента на бок, чтобы у него не запал язык. Сохраняйте максимальное спокойствие. По возможности зафиксируйте приступ на видео, чтобы потом показать его врачу (а он уже классифицирует припадок и изучит его: доктор должен видеть лицо, руки, ноги пациента, всю кинематику приступа). Не надо вызывать скорую помощь, если перед вами хорошо знакомый вам человек, а приступ длится не дольше 5 минут. А вот если все продолжается более пяти минут — позвоните в скорую помощь.

Что делать родителям, если у их ребенка на ЭЭГ обнаружена подозрительная активность и врач ставит диагноз «эпилепсия»?
Елена Морозова: В первую очередь, надо подтвердить диагноз и срочно идти к высококвалифицированному специалисту-эпилептологу. Это должен быть доктор, который оценит, фоновая это активность мозга, которая есть примерно у 5% всех людей, или это тот симптом, на который нужно обратить внимание даже при отсутствии приступов. Раньше говорили так: мы не лечим энцефалограмму, мы лечим пациентов. Сейчас бывают случаи, когда нет приступов, но есть активность на ЭЭГ, на которую стоит обратить внимание. Но такие случаи очень специфичны, они встречаются не так часто.
Дмитрий Морозов: Как говорили старые профессора: мы должны снимать шляпу перед дополнительными методами исследования (ЭЭГ и МРТ), но не должны снимать голову. Это значит, что диагноз «эпилепсия» прежде всего базируется на клинических проявлениях. И уже потом в дело вступают дополнительные методы исследования — ЭЭГ, МРТ, генетика.
Может ли прививка спровоцировать развитие эпилепсии?

Действительно ли люди с эпилепсией психически и эмоционально нестабильны?
Дмитрий Морозов: Чехов говорил, что миссия врача — не только лечение людей, но и распространение знаний. Основной нашей целью является рассказать, что эпилепсия — это не одно заболевание. Все люди разные, и протекает она у всех по-разному. И она — не приговор, а заболевание, которое можно эффективно сдерживать. Мы надеемся, что когда общество это поймет — произойдет смена парадигмы, разрушатся стереотипы. Важно, чтобы было как можно меньше мрака и как можно больше света в донесении этих знаний.
Эпилептический приступ: памятки для пациентов и лиц, оказывающих первую помощь при приступе
Многие из нас видели, как в общественных местах у людей возникают эпилептические приступы, которые чаще всего производят пугающее впечатление на окружающих.
Реакции большинства окружающих людей делятся на два типа: некоторые просто проходит мимо, другие же пугаются, начинают паниковать и зачастую предлагать методы воздействия, которые могут быть опасными. Существует еще одно стойкое предубеждение, что при приступе оказывать помощь не нужно. Действительно, большинство эпилептических приступов прекращаются спонтанно через несколько минут. Однако во время приступа больной все-таки нуждается в помощи окружающих.
От спокойных и продуманных действий находящихся рядом людей зависит степень травматизации больного и своевременность вызова квалифицированной медицинской помощи при необходимости. Эпилептический приступ, даже если он возник не впервые, является достаточно сильной стрессовой ситуацией как для самого пациента, так и для окружающих (семьи, друзей, коллег и т.п.)
Представляем Вашему вниманию несколько памяток, которые мы разработали непосредственно для пациентов, страдающих эпилепсией, а также для людей, готовых прийти на помощь в подобных ситуациях. Мы надеемся, что данная информация поможет пациенту частично обезопасить себя от травм, а окружающим его людей не растеряться в случае приступа и оказать своевременную и правильную помощь.
Памятка № 1. Пациент
1. Всегда носите при себе идентификационный браслет (в экстренных ситуациях информация о форме эпилепсии, типах приступов, применяемых препаратах, а также контактные телефоны могут быть полезны людям, оказывающим Вам помощь).
2. Убедитесь, что члены Вашей семьи, близкие люди, возможно, кто-то из коллег по работе, кому Вы доверяете информацию о своей болезни, осведомлены, какие действия нужно предпринять при приступе.
3. При наличии частых приступов избегайте в быту потенциальной опасности (движущихся механизмов, источников огня, горячих предметов, наполненных водой ванн и бассейнов и т.п.)
4. Избегайте также потенциально опасных для Вас видов спорта – плавание, спортивная гимнастика, скалолазание, мотоциклетный спорт, конный спорт и т.п. Такие виды активности, как езда на велосипеде, хоккей, гребля на байдарках или каноэ и т.п., иногда могут быть допустимы при наличии полной защитной амуниции. При занятиях любым видом спорта лучше, чтобы рядом всегда находился человек, который в состоянии оказать Вам правильную помощь в случае приступа. В случае, если Вы решаете заниматься тем или иным видом спорта, рекомендовано предварительно поставить в известность лечащего врача и прислушаться к его мнению на этот счет.
5. Ведение дневника приступов поможет Вам более точно ориентироваться в их частоте и времени возникновения, а также выявить провоцирующие факторы. Это очень важно и для лечащего врача.
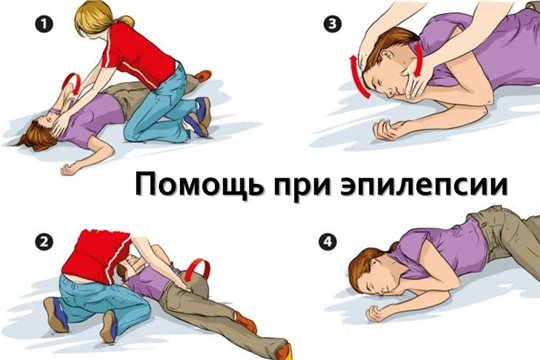
Памятка №2. Лица, оказывающие помощь при генерализованном судорожном приступе.
1. Удалите все предметы, находящиеся в непосредственной близости от больного, которые могут нанести вред ему во время эпилептического приступа (острые, горячие предметы, стекло и пр.).
2. Подложите под голову мягкий, плоский предмет (подушку, свернутый свитер, сумку, пакет).
3. При возможности ослабьте давление на шею одежды, которая может затруднять дыхание (расстегните воротник или развяжите галстук), можно также ослабить поясной ремень.
4. Вплоть до прекращения судорог переведите больного в положение лежа на боку, аккуратно придерживайте его до окончания приступа. Не рекомендуется с усилием удерживать больных во время эпилептического приступа во избежание нанесения случайных травм.
5. Зафиксируйте время начала эпилептического приступа, чтобы установить его продолжительность.
6. Не кладите никаких предметов в рот (таблетки), а также не предпринимайте попыток разжать челюсти пациента (шпателем, ложкой, своей рукой и т.д.) — таким образом можно выбить зубы, травмировать челюсть. Данные действия могут привести к попаданию в дыхательные пути твердых предметов (таблетка, зуб) или крови и даже к гибели пациента.
7. Не кормите, не давайте воды и таблеток до тех пор, пока больной полностью не придет в сознание.
8. Не надо во время приступа проводить искусственную вентиляцию легких и непрямой массаж сердца. Это необходимо в случаях, когда пациент не задышал самостоятельно после приступа.
9. Если приступ случился с незнакомым человеком, поищите в его вещах документы, подтверждающие возможное заболевание или идентификационный браслет.
10. Всегда оставайтесь рядом с пациентом, пока он полностью не придет в сознание. Убедитесь, что нет нарушений дыхания, и сознание восстановилось. Помните о том, что после приступа возможна рвота, придайте пациенту удобное положение (на боку), которое позволит избежать попадания рвотных масс в дыхательные пути.
11. Будьте терпеливы с пациентом, сообщите, что у него был приступ, успокойте при необходимости. Задайте несколько простых вопросов, ответы на которые помогут Вам оценить уровень сознания (Как Вас зовут? Где мы находимся? Какое сегодня число и день?).
12. Срочная медицинская помощь не является обязательной, если у пациента установлен диагноз эпилепсии и при этом:
В случае отсутствия необходимости оказания квалифицированной медицинской помощи, предложите свою помощь человеку после приступа — позвонить родственникам, друзьям, проводить домой.
Если это необходимо, вызовите скорую медицинскую помощь по телефонам 03 или 112.
Важно знать ситуации, в которых необходимо прибегнуть к квалифицированной медицинской помощи.
Это могут быть следующие случаи:
Памятка № 3. Абсансы и фокальные (парциальные) приступы..
Тип приступа
Абсансы (эпизоды замираний с полным выключением сознания в течение 3-30 сек)
Рекомендуемые действия
1. Внимательно наблюдайте за ребенком, за его последующими действиями.
2. Назовите несколько чисел и попросите ребенка повторить. При наличии ответа это поможет оценить длительность эпизода.
3. Успокойте ребенка, если он напуган или в замешательстве после приступа.
4. Зафиксируйте длительность эпизода, частоту приступов.
5. При возможности – запишите на видео, например, с помощью мобильного телефона.
Тип приступа
Парциальный (фокальный) приступ
Рекомендуемые действия
1. Придайте ребенку удобное положение, аккуратно придерживая его.
2. Внимательно наблюдайте за ребенком, за его последующими действиями.
3. Задавайте простые вопросы – это поможет оценить уровень сознания ребенка.
4. Успокойте ребенка, если он напуган или в замешательстве после приступа
5. Зафиксируйте длительность эпизода, частоту приступов.
6. При возможности – запишите на видео.
Действия при переходе парциального приступа в генерализованный – см. памятку №2.
Памятка пациенту, страдающему эпилепсией
Первая помощь при приступе эпилепсии
Больной эпилепсией. Советы для больных и их родственников.
Введение
Первые упоминания о эпилепсии в трудах Гиппократа более 2000 лет тому назад. Название эпилепсия происходит от греческого слова, обозначающего дословно «обладать», «захватывать».
Эпилепсия- хроническое заболевание головного мозга, характеризующееся повторными, спонтанными (непровоцируемыми) приступами в виде нарушения двигательных, чувствительных, вегетативных, мыслительных или психических функции, возникающими вследствие чрезмерных разрядов нервных клеток в коре большого мозга. Эпилепсия может возникать в любом возрасте, однако чаще начинается в детстве и у пожилых. Это одно из наиболее частых заболеваний нервной системы, встречающееся у 0,5-1% населения развитых стран. Это означает, что около 50 миллионов людей во всём мире больны эпилепсией.
Эпилепсия- заболевание головного мозга, поддающееся лечению, до сих пор в обществе распространён ряд ошибок и предупреждений, связанный с диагнозом «эпилепсия». Больные до сих пор испытывают на себе бремя социальной стигматизации, что особенно характерно в тех странах, где в обществе и в медицинской среде не распространены современные знания об эпилепсии. Больные встречаются с ограничениями в различных сферах жизни, в том числе, при поиске работы, в процессе обучения. Нередко, чтобы избежать социальной стигматизации, больные скрывают диагноз, что может привести к непоправимым последствиям, представляющим угрозу для здоровья и жизни больного.
В настоящее время в среднем у 65-70% больных возможно полное прекращение приступов. При этом не всегда требуется пожизненная терапия, и во многих случаях в дальнейшем возможна постепенная отмена препарата. Также значительно улучшилось качество жизни больных эпилепсией.
Помощь больному во время приступа.
1.Если больной предчувствует приступ, он должен принять необходимые меры безопасности? Лечь на кровать или на землю, подальше от травмирующих предметов, ослабить галстук (у мужчин). Ребёнка нужно положить на плоскую кровать или пол, расстегнуть или ослабить тесную одежду, особенно у горла, чтобы освободить дыхательные пути. Вне дома ребёнка необходимо перенести в безопасное место (дальше от воды, уличного движения, острых предметов и углов), положить под голову что-нибудь мягкое (например, свёрнутую куртку, кофту). Необходимо защитить больного от травм, особенно, травмы головы.
2.Если судорожный приступ возникает внезапно и больной не предчувствует его, он сам не может защитить себя от травмы, и меры предосторожности должны быть приняты уже после начала приступа. Во время приступа больного нельзя переносить, кроме тех случаев, когда ему может угрожать опасность, например, на проезжей части, возле огня, на лестнице или в воде.
3.При повышенном слюноотделении и рвоте больного надо положить на бок, чтобы он не захлебнулся. Делать это надо мягко, не применяя силу.
4.Не пытайтесь держать больного, ограничивая его движения. Также не нужно пытаться открыть рот больного, даже если произошло прикусывание языка: это может привести к травме зубов, слизистой рта и языка. Помните, что при положении головы на бок западение языка никогда не возникает и рекомендации по разжиманию челюстей вытаскивания и даже фиксация языка не оправданы и вредны. Такое опасное осложнение приступа, как западение языка, приводящее к асфиксии и смерти, возникает лишь в случае положения головы лицом вверх с запрокидыванием головы назад. Ни в коем случае не допускайте такого положения головы!
5.Нужно подождать, когда закончится приступ, находясь рядом с больным и внимательно наблюдая за его состоянием, чтобы правильно и полно описать проявления приступа врачу.
Очень важно заметить время, когда начался приступ, поскольку длительность приступа или серий приступов, приближающаяся к 30минутам, означает, что больной входит в угрожающее его жизни состояние- эпилептический статус- опасное состояние, требующее неотложной госпитализации и интенсивной терапии.
После приступа больной засыпает. В этом случае не надо его тревожить, чтобы дать возможность восстановиться истощённым от приступа нервным клеткам. Необходимо оставаться рядом с больным и дождаться, когда закончится постприступный период и сознание полностью восстановится.
6.Во время приступа нельзя пытаться сдерживать и ограничивать судорожные движения больного, применяя силу. Также нельзя разжимать сжатые судорогой челюсти своими руками или твёрдым предметом. Нельзя поливать больного водой, делать искусственное дыхание. Также не рекомендуется пытаться разбудить больного после приступа, встряхивая его, постукивая, давая нюхать острые запахи или применять какие- либо другие способы.
7.Большинство приступов заканчиваются самостоятельно и продолжается кратковременно (несколько секунд или минут). Судорожные приступы обычно самопроизвольно прекращаются через 1-3минуты, и поэтому обычно больной не нуждается в помощи врача. Однако если продолжительность приступа превышает 5минут, необходимо вызвать врача, требуется внутримышечное или внутривенное введение препарата, прекращающих приступ.
Правила безопасности для больных с эпилепсией.
Больные эпилепсией должны стараться вести нормальный образ жизни, избегая чрезмерных неоправданных ограничений. Однако необходимо соблюдение ряда мер безопасности, особенно при сохранении приступов с потерей сознания.
Больной не должен находиться без страховки на высоте, у края платформы железнодорожных станций, около огня и вблизи водоёмов!
Правила безопасности в быту.
1.Все источники огня должны иметь надёжные покрытия, а нагревательные приборы должны быть убраны в безопасное место.
2.Если у ребёнка иногда возникают внезапные (без ауры) судорожные приступы, можно надеть на углы мебели пластиковые закруглённые пластинки.
3.По возможности двери, особенно ванной комнаты и туалета, должны открываться наружу, чтобы упавший ребёнок не заблокировал дверь. Также нежелательны задвижки и замки изнутри.
4.Принимать ванну ребёнок должен при неглубоком уровне воды и обязательно в присутствии взрослого. Вода не должна быть очень горячей. Душ должен быть закреплён высоко и надёжно.
5.Иногда больному рекомендуется носить специальные защитные приспособления, шлемы.
Провоцирующие факторы для возникновения приступов.
Обычно приступы возникают без предшествующих факторов (спонтанно, случайно) и полностью непредсказуемы. Однако у некоторых пациентов приступы провоцируются определёнными ситуациями (например, мелькающий свет, ограничение сна, стрессовые ситуации, сильные ощущения страха или гнева, приём некоторых лекарств или алкоголя, гипервентиляции). Если выявлены факторы, провоцирующие возникновение приступов, их нужно стараться избегать, это приведёт к уменьшению частоты приступов.
Рекомендации по образу жизни для больных эпилепсией.
1.Сон. Больному с эпилепсией необходимо спать достаточное количество часов в сутки, избегать нарушений ритма сна, ранних или резких пробуждений. Необходимо выбрать режим работы, соответствующий этому требованию, так как у многих больных ограничение сна провоцирует возникновение приступов. Необходимо избегать физических и психических перегрузок, правильно чередовать работу и отдых.
2.Питание.
Должно быть полноценным и содержать достаточное количество витаминов и минералов. Разработана специальная «кетогенная диета», как метод лечения резистентных и тяжёлых форм эпилепсии, однако она применяется только по показаниям, под контролем врача в специализированных медицинских центрах.
3.Алкоголь.
Повышает частоту и усиливает тяжесть приступов, а также усиливает побочные эффекты антиэпилептических препаратов, поэтому необходим полный отказ от употребления алкоголя!
4.Спорт.
Для больных эпилепсией исключен профессиональный спорт. Однако больные эпилепсией могут и должны заниматься спортом (лечебной физкультурой), соблюдая определённые правила и ограничения (особенно, при сохранении приступов). Запрещёнными являются виды спорта, связанные с подъёмом на высоту (альпинизм), скоростные виды спорта, контактные виды единоборств (например, бокс), водные виды спорта. Езда на велосипеде, катание на роликовых коньках, секйтборде или на коньках возможна при полном контроле над приступами или при наличии ауры и только с использованием защитных приспособлений, таких как шлем и наколенники; при этом необходимо избегать оживлённых улиц и площадей, дорог с интенсивным движением. Занятия спортом, связанные с подъёмом на большую высоту и опасностью падения, а также опасными спортивными снарядами при сохранении приступов должны быть исключены. У больных с приступами, провоцируемыми гипервентиляцией, опасно занятие теми видами спорта, при которых выражена гипервентиляция (т.е глубокое и частое дыхание).
Купаться ребёнок должен только со взрослыми, которые смогут оказать немедленную помощь при начальных проявлениях приступа (потеря согласованности, целенаправленности или замедление движений). Занятия плаванием возможны только в случаях стойкого медикаментозного контроля приступов, в присутствии инструктора, который знает о болезни и способен оказать помощь.
Йога, цигун и тайцзи- восточные системы, включающие физические и и психологические упражнения, а также контроль глубины дыхания, могут быть полезны больным эпилепсией.
Правила, которые необходимо соблюдать больному эпилепсией при просмотре телепередач:
1.Ребёнок не должен смотреть телевизор более 1-1,5часа
2.Расстояние до телевизора должно быть максимальным, насколько позволяет комната (не менее 2-х метров)
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.Телевизор должен быть цветным с нерезко отрегулированным контрастом и высокой частотой развертки (100гц)
5.Для управления телевизором нужно пользоваться дистанционным пультом
6.Чтобы уменьшить эффект мерцания при просмотре мелькающих картинок, вспышек нужно закрыть один глаз
7.Не следует смотреть телевизор, если больной не выспался, утомлен или чувствует себя не достаточно хорошо
Правила, которые необходимо соблюдать больному эпилепсией во время работы или игры на компьютере:
1.Продолжительность работы/игры на компьютере не должна превышать 1-1,5часа с обязательным перерывом через каждые 30минут на 10-15минут, которые необходимы для отдыха глаз
2.Расстояния от глаз до монитора должно быть не менее 35см для 14-дюймовых экранов
3.Обязательно дополнительное освещение комнаты для уменьшения светового контраста
4.На монитор не должны попадать блики от окон и других источников света
5.Монитор предпочтительно выбирать жидкокристаллический
6.Нельзя рассматривать мелкие детали изображения с близкого расстояния
7.Необходимо убрать из поля зрения другие мониторы и телевизоры
8.Не следует смотреть, работать/играть на компьютере, если больной не выспался, утомлён или плохо себя чувствует
Необходимо помнить, что источником световых мельканий могут служить не только телевизора и компьютеры, но и природные явления (яркие блики на воде, искрящийся снег в солнечный день, чередование света и тени, например, если смотреть из окна двигающегося поезда на мелькание стволов деревьев на закате)- такие явления часто встречаются в природе, они также могут провоцировать у больных с фоточувствительностью.
При интенсивной световой стимуляции рекомендуется закрыть один глаз.
В солнечные дни помогает ношение солнцезащитных очков.