Как и чем обработать панариций
Как и чем обработать панариций
Лечение гнойных процессов кисти следует начинать по всзможности раньше, чтобы препятствовать распространению процесса и всзникновению необратимых изменений.
«Судьба панариция в большинстве случаев решается при первой процедуре» (Шюрх—Вилленеггер). Вначале еще имеется возможность в течение несколких дней или недель ликвидировать процесс или уменьшить угрожающие осложнения до минимума. Следует подчеркнуть, что правильное лечение панариция требует от врача знания причин возникновения, способов лечения и осложнений процесса. Как показывает опыт, панариции до настоящего времени часто лечатся неправильно.
В то время как в отношении диагностики и распространения панариция данные классической хирургии и до настоящего времени не потеряли своего значения, операционная техника, проведение разрезов, иммобилизация и химиотерапия претерпели большие изменения, вследствие которых функциональные результаты лечения улучшились. К любому панарицию следует относиться серьезно. «Судить вперед о течении процесса никогда невозможно» (Шюрх—Вилленеггер).
Любой панариций может привести к осложнениям в виде потери фаланги, пальцев или же всей кисти. Всзможен и летальный исход. Кроме анатомических изменений могут наступать и серьезные нарушения функции вследствие сращения, сморщивания скользящих поверхностей. Среди последствий панариция очень важное место занимают те состояния, в основе которых лежит нарушение вегетативной иннервации (синдром Зудека).
Очень важной является проблема обратного развития начальных явлений панариция при консервативном лечении. Одним из распространенных методов последнего являются неоднократные горячие ванны для пальца в течение дня. Вторым способом консервативного лечения является облучение рентгеном. В настоящее время оба эти метода сочетаются с введением антибиотиков. Ни один из этих способов не заменяет иммобилизацию. Мы считаем важным подчеркнуть, что лечение начальной стадии панариция пенициллином или сульфамидными препаратами без иммобилизации кисти является серьезной ошибкой.
Абортивное консервативное лечение может быть применено только в самой начальной фазе процесса, когда нет еще признаков некроза или нагноения. Принимать решение в этом направлении может только опытный врач, малоопытным врачам не следует браться за консервативное лечение панариция, так как при неправильном подходе к процессу приходится рисковать кистью больного. При наличии некроза или гнойника лечение должно быть только оперативным, независимо от применения антибиотиков.
В лечении панариция следует руководствоваться иными принципами, чем в лечении, например, фурункулов. Вмешательство неопытного хирурга так же чревато опасностями, как непоказанное консервативное лечение. Об этом Буби пишет следующее: «Однако, искренне говоря, нередко именно скальпель неопытного хирурга является причиной роковой ошибки», распространения процесса вглубь. «В повседневной практике едва ли встречаются случаи опаснее панариция.
Но врач общего профиля далеко не в такой степени боится его, как, например, случаев параректального абсцесса или карбункула затылка, с которыми он быстро направляет в больницу. Не так он поступает при наличии такого опасного с точки зрения будущего и трудоспособности больного процесса, как панариций. В своей недостаточно оборудованной приемной он пытается его лечить при помощи небольших разрезов и безумных тампончиков».
Следует поставить вопрос прямо: кто должен лечить панариций?
Клапп и Бекк отстаивают ту точку зрения, что поверхностные панариции практически могут быть обработаны и опытным врачом общего профиля, если он помимо специальных знаний имеет в своем распоряжении необходимый для обезболивания и обескровливания инструментарий. Последний состоит из следующих инструментов: скальпель, два малых крючка, тонкие ножницы, пинцеты и тупой изогнутый москитный пеан. Кроме того, необходимо приготовить резиновые полоски для дренирования.
При распространении поверхностного панариция или при глубоком панариции задача врача общего профиля — отправить больного к специалисту-хирургу. Ни в коем случае недопустимо, чтобы врач общего профиля, проводя лечение тяжелых панарициев, задерживал тем самым квалифицированную помощь больному. Врач общего профиля должен быть знаком с различными видами и симптомами распространения панарициев. Без этого он не в состоянии судить о том, какой случай может лечить он сам и какой должен отправить к специалисту или в стационар.
Так как лимфатические сосуды подкожной клетчатки непосредственно связаны с сухожильными влагалищами и надкостницей, воспалительный процесс очень быстро распространяется на эти образования, тем более, что толстая кожа препятствует прорыву гноя наружу. Поэтому консервативное лечение панариция, не претерпевшего обратного развития за 24 часа, является ошибочным. Ожидать образования абсцесса, что рекомендовано Хембли, Буди и другими, недопустимо.
Буди является противником раннего вскрытия, он пишет следующее: «даже так называемый «распущенный панариций» не означает серьезной опасности, если его не трогал врач». По его мнению, в начальной стадии процесса в настоящее время, имея в распоряжении химио- и биотерапевтические средства, снова становится целесообразным способ домашних врачей старых времен — оставить процесс до «созревания гноя». Он считает, что ранний разрез мешает естественному защитному процессу образования противовоспалительного барьера.
Нельзя согласиться с высказыванием Буди, что «распущенный панариций» не означает серьезной спасности, если его не трогал врач», так как в ежедневной практике нередко приходится видеть нелеченные панариции, распространившиеся на сухожильные влагалища и суставы. На ладонной поверхности толстый роговой слой и особенно строение волокон кожи, а также движение пальцев способствуют распространению гноя в более глубокие слои вместо прорыва его наружу. Поэтому не следует ждать «созревания» панариция. Этим только увеличиваем страдания больного и создаем условия для распространения процесса. Зегессер подчеркивает, что «противоположно принципу лечения фурункула, панариции подлежат вскрытию в ранней стадии процесса».
«Если выясняется, что консервативное лечение не приводит к регрессии процесса, непременно следует прибегать к хирургическому способу лечения. Однако хирурги часто повторяют ошибку ожидания «созревания» панариция или флегмоны. Некроз более значительных тканевых участков и распространение инфекции могут быть предупреждены только своевременным вскрытием воспалительного очага. Применение сульфонамидов и антибиотиков не заменяет хирургического лечения», — пишут Шюрх и Вилленеггер.
Прежде чем решить вопрос о способе операции, в отдельных случаях, по мнению Зегессера, следует принимать во внимание три основные правила:
1. воспалительный очаг следует раскрыть широко и своевременно,
2. следует обеспечить отток гноя,
3. воспаленную часть кисти следует иммобилизовывать до тех пор, пока явления воспаления полностью не исчезнут.
Применение антибиотиков не изменяет сущности этих правил. Антибиотики и строгое выполнение этих правил значительно улучшили прогноз панарициев. Нельзя отрицать, что со времен антибиотической эры многие хирурги недооценивают значения хирургического лечения панарициев, несмотря на то, что дача антибиотиков не уменьшает опасность осложнений и в случае образовавшегося панариция оперативное лечение является неизбежным.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Панариций — причины и лечение воспаления тканей пальца
Панариций – это острое гнойное воспаление тканей пальца, возникающее в случае их инфицирования при различного рода травмах: отрывании заусениц, ссадинах, занозах, колотых ранах и т.д.
Панариций вне зависимости от локализации – на пальце руки или на ноге – это не только неприятное и эстетически непривлекательное, но и достаточно опасное явление. Мало кто понимает, какие последствия могут быть от простого откусывания заусеницы или неудачно прищемленного ногтя.
Почему развивается воспаление?
Непосредственной причиной развития воспалительного процесса является проникновение условно-патогенных микроорганизмов, обитающих на теле человека (преимущественно, стрептококков), через поврежденные участки кожи в более глубокие слои.
К предрасполагающим факторам панариция относят:
Виды
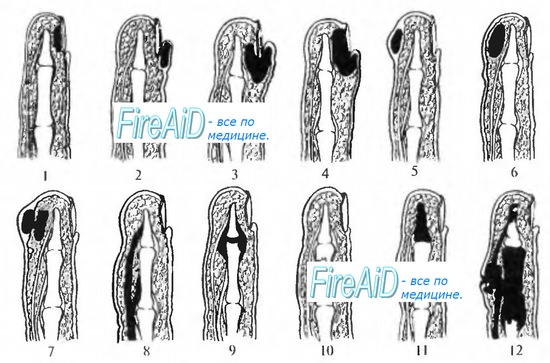
Панариций на пальце в зависимости локализации воспаления бывает поверхностным и глубоким.
К поверхностным формам относят:
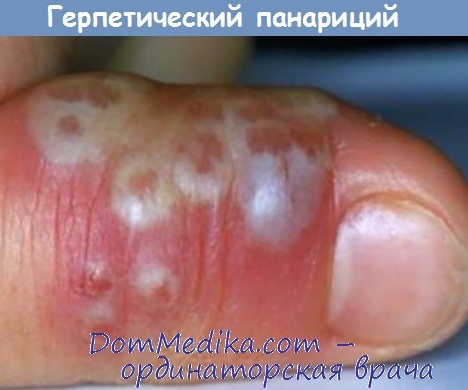
Кожный панариций – гной локализуется под эпидермисом кожи, образуя видимый пузырь. Настоятельно не рекомендуется самостоятельно пытаться его вскрывать, так как под ним может быть более глубокое воспаление.


Околоногтевой панариций, или паронихия – очаг воспаления в данном случае локализуется под корнем ногтя, а воспалительный процесс затрагивает мягкие ткани, окружающие ноготь, и сопровождается покраснением, припухлостью и нависанием мягкого валика над ногтем.


Подногтевой панариций – данная форма развивается после некачественно проведенного маникюра/педикюра или в результате распространения гноя при неизлеченном околоногтевом воспалении. Сопровождается распирающей, пульсирующей болью под ногтем. Кроме того, возможно его отслоение


Подкожный панариций – характеризуется увеличением объема пальца, затруднением движения им, сглаженностью межфаланговых складок, а также пульсирующими, нарастающими болями, которые часто являются причиной нарушения сна, вплоть до бессонницы.




Если игнорировать возникшую проблему, воспаление, даже кажущееся незначительным, может перейти в более глубокий ткани, вызывая сухожильную, костную, суставную формы.
Сухожильный панариций – воспаление сухожильного влагалища и сухожилие сгибателя пальца. Происходит утолщение пальца, зачастую его трудно разогнуть из-за сильной боли. Особенную опасность в этом случае представляют повреждения большого пальца и мизинца, так как воспаления ввиду анатомической связи может перейти на предплечье, что может привести к тяжелой форме флегмоны.


При суставном и костном панариции боли носят постоянный, пульсирующий, тупой характер. Движения пальцем затруднены ввиду распространенной отечности и сильной боли. Характерно и образование свищей, из которых продолжительное время истекает гной.
Особо опасным считается пандактилит – воспаление всех тканей пальца, что может привести в конечном итоге к его ампутации. Палец отечный, сине-багрового цвета. Процесс сопровождается выраженной интоксикацией организма, воспалением регионарных лимфатических узлов. Боли при пандактилите приобретают невыносимый, распирающий характер, при этом локализуются не только в пальце, но и в кисти.
Лечение панариция
Лечение заболевания любой формы должно проводиться под контролем специалиста. Опасность игнорирования проблемы или самолечения заключается в том, что даже при видимом минимальном воспалении процесс может сочетаться с более тяжелыми формами, а также отсутствие полной асептики, антисептики и стерильности зачастую приводит к распространению гнойного процесса на окружающие ткани.
Лечение кожной формы допускает местную терапию – срезание отслоившегося эпидермиса и полную обработку гнойной раны вне зависимости от ее размеров.
При подногтевом панариции ноготь удаляется полностью под местной анестезией.
Лечение сухожильной, суставной и костной форм также требуют оперативного, причем незамедлительного, хирургического вмешательства: гнойная полость вскрывается, промывается и тщательно обрабатывается антисептиками, при этом возможно повторное проведение манипуляции (в зависимости от распространенности и запущенности процесса).
Терапия также включает в себя:
Категорически запрещается применение горячих ванночек и компрессов, так как это благоприятная среда для более быстрого размножения возбудителя и распространения инфекции.
Залогом успешного лечения панариция на пальце руки или ноги является своевременное обращение за медицинской помощью и грамотно подобранная терапия. Намного легче лечить начальные неосложненные формы, чем запущенные случаи панариция, которые нередко заканчиваются ампутацией пальца.
Воспаление пальцев руки, или панариций
Воспаление пальцев на руках в медицине называется панарицием. Обычно заболевание проявляется как гнойный нарыв на пальцах рук или ног, как правило, абсцесс локализуется около ногтевой пластины. Пораженное место отекает, краснеет, внутри начинает формироваться воспалительный процесс.
Чаще всего патология развивается посредством занесения заражения в ранку через трещины и микротравмы кожного покрова. Как правило, это травмы, порезы, ушибы, занозы. Иногда причиной развития гнойного нарыва являются банальные заусенцы, оторванные до крови. Если вовремя не заняться лечением, обычный гнойничок может превратиться в серьезную рану.
Виды панариция по месту локализации
В зависимости от расположения нагноения медики разделяют панариций на несколько категорий:
Симптомы
Симптомы могут разниться в связи с тем, насколько глубоко инфекция проникла в ткани. Заболевание начинается с нескольких стадий. В начале происходит инфицирование тканей, с заносом микробной инфекции.
На этой стадии панариций протекает иногда незаметно, не причиняя никаких болей. Через несколько дней пораженное место краснеет, набухает, становиться горячим на ощупь. Появляются характерные боли, сопровождающие нарывание ранки. На последней стадии формируется гнойный фурункул, поражаются суставы фаланги. Затяжные формы панариция лечатся хирургически.
Некоторые характерные симптомы:
Способы лечения панариция
На первых порах лучше всего прибегнуть к консервативным методам лечения, так как они могут достаточно быстро остановить проникновение гноя в глубокие слои пальца. Методы лечения должны быть оговорены с врачом-хирургом.
На поздних стадиях панариций лечат антибактериальными препаратами, которые подавляют гнойный процесс. В некоторых ситуациях приходиться прибегать к хирургическому вскрытию раны. Образование стойкого абсцесса требует немедленного обращения к врачу, в таком случае не стоит заниматься самолечением, это может быть опасно.
ОШИБКИ И ОСЛОЖНЕНИЯ при оказании медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти на амбулаторном и стационарном этапах
Проблема оказания медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти остается актуальной, так как распространенность этой патологии в России достаточно высока.
Проблема оказания медицинской помощи больным с гнойно-воспалительными заболеваниями пальцев и кисти остается актуальной, так как распространенность этой патологии в России достаточно высока. Предупредить длительную нетрудоспособность и инвалидизацию при панарициях и флегмонах кисти возможно при оказании медицинской помощи даже на уровне поликлиники, так как в подавляющем большинстве случаев причиной их развития является оставленная без должного внимания микротравма. К сожалению, уровень хирургического лечения больных с гнойной патологией пальцев и кисти на амбулаторном этапе часто не соответствует современным достижениям хирургии кисти.
В ГКБ № 4 Москвы функционирует специализированное отделение хирургии гнойной патологии пальцев и кисти, где концентрируются больные с гнойной инфекцией верхних конечностей. Только в течение 1998 года оказана стационарная помощь 1500 больным. Анализируя качество оказания медицинской помощи, которую получали пациенты до поступления в стационар, мы выделили ряд характерных ошибок. Во избежание их повторения мы позволили себе представить рекомендации о рациональных, с нашей точки зрения, подходах к лечению панарициев и флегмон кисти на амбулаторном этапе.
Ошибки при хирургической обработке случайных гнойных ран
Наиболее характерной ошибкой поликлинических хирургов является отказ от первичной хирургической обработки случайных гнойных ран. Гнойная рана обязательно должна подвергаться хирургической обработке — под проводниковой анестезией выполняется некрэктомия с ревизией всех поврежденных структур. Особого внимания требуют раны на тыльной поверхности пальцев и кисти в проекции межфаланговых и пястно-фаланговых суставов. Если рана получена при ударе о зубы, в большинстве случаев следует ожидать проникновения раны в полость сустава с дальнейшим развитием деструкции суставных концов. Мы наблюдали 13 пациентов, у которых амбулаторно были произведены разрезы на тыльной поверхности кисти по поводу флегмоны, развившейся после травмы о зубы, но ни у одного из них не было диагностировано повреждение капсулы пястно-фалангового сустава.
Поэтому, если в ходе ревизии выявлено повреждение капсулы сустава, следует произвести артротомию с тщательной санацией полости сустава антисептиками, а операцию завершить дренированием полости сустава.
Ошибки диагностики. Для установления правильного диагноза на уровне поликлиники не требуется дорогостоящего оборудования или выполнения сложных анализов. Вполне достаточно собрать анамнез, внимательно осмотреть больного и выполнить рентгенограмму кисти. Неправильный диагноз формы панариция или флегмоны кисти влечет за собой неадекватное оперативное пособие и в конечном итоге может привести к прогрессированию заболевания. Не останавливаясь на клинической картине заболеваний, изложенной во многих руководствах, считаем необходимым выделить ряд важных аспектов, которые помогут поставить правильный диагноз.
Гнойное воспаление на ладонной и тыльной поверхностях пальцев и кисти протекает по-разному вследствие различного строения подкожной клетчатки. На тыле кисти распространение гнойного экссудата происходит в основном по плоскости, тогда как на ладонной поверхности зона некроза быстро распространяется в глубину тканей, вовлекая в деструктивный процесс сухожильные и костные структуры. Строение клетчатки ладонной поверхности по типу «сот» делает бесперспективными попытки консервативного лечения гнойных ран этой локализации без хорошей некрэктомии, тогда как на тыле консервативные мероприятия в ряде случаев могут быть оправданны.
При длительном гнойном отделяемом из раны дистального отдела ногтевой фаланги пальца (в течение пяти и более дней) следует учесть возможность развития костного панариция с поражением гребешка ногтевой фаланги, даже при отрицательной рентгенологической картине. В этой зоне процесс очень быстро распространяется до кости, а изменения на рентгенограмме, как правило, запаздывают и проявляются на 10-14-й день заболевания.
При локализации ран и воспалительных явлений на пальцах в проекции сухожильных влагалищ сгибателей следует обязательно проверять наличие болезненности при пальпации пуговчатым зондом в проекции «слепого заворота» сухожильных влагалищ даже при неизменных кожных покровах в этой области. Выраженная болезненность по ходу сухожилий сгибателей, обусловленная скоплением воспалительного экссудата, позволяет заподозрить развитие сухожильного панариция, а при этой патологии оперативное пособие должно быть выполнено как можно раньше во избежание развития некроза сухожилий.
Появление патологической боковой подвижности и крепитации в межфаланговом суставе, особенно при локализации ран в проекции сустава, позволяет с большой уверенностью поставить диагноз суставного или костно-суставного панариция.
Раны в проекции пястно-фаланговых суставов после удара о зубы требуют тщательной ревизии, так как часто проникают в полость сустава, что остается нераспознанным при осмотре. В дальнейшем, когда развиваются деструктивные очаги в сочленяющихся костных структурах, функция сустава и пальца бывает необратимо потеряна.
Ошибки при выполнении анестезии. Одной из часто встречаемых ошибок является неадекватная анестезия. Больные долго помнят чувство боли во время операции и в дальнейшем со страхом ждут повторения своих ощущений, что в ряде случаев служит поводом для отказа от операции.
Кроме того, метод анестезии не всегда выбирается правильно. С нашей точки зрения, при гнойно-воспалительных заболеваниях пальцев и кисти местная инфильтрационная анестезия не должна применяться, как не обеспечивающая адекватного обезболивания. Показано выполнение проводниковой анестезии на различных уровнях (на уровне пястных костей, лучезапястного сустава, верхней трети предплечья, подмышечной ямки), причем место инъекции анестетика должно быть расположено вне зоны воспаления. Считаем категорически противопоказанным многократное введение местноанестезирующих растворов с антибиотиками в воспаленные отечные ткани в качестве лечебной манипуляции, так как эта процедура приводит к дальнейшему повышению внутритканевого давления с последующим некрозом мягких тканей.
Ошибки при выборе операционного доступа. В наших наблюдениях встречались пациенты с двумя и тремя параллельными разрезами по ладонной поверхности одной фаланги пальца. При этом кожные «мостики» некротизировались, разрезы не обеспечивали адекватного оттока экссудата, а самое главное, подобные раны затрудняют дальнейшее выполнение радикальной некрэктомии.
Доступ при операции по поводу гнойно-воспалительных заболеваний пальцев и кисти должен выбираться в зависимости от наличия или отсутствия ран. При уже имеющихся повреждениях кожных покровов на тыльной или ладонной поверхности дефект кожи необходимо экономно иссечь и разрез моделировать по типу Z-образного на пальцах и дугообразного или S-образного на кисти. При ранах на боковых поверхностях пальца разрез расширяем по «нейтральным линиям». При неповрежденных кожных покровах доступ на пальцах должен осуществляться по боковым поверхностям или Z-образно с тыльной поверхности. Ладонную поверхность пальца необходимо максимально щадить. Категорически неприемлемо проводить длинные продольные разрезы по ладонной и тыльной поверхностям как пальцев, так и кисти, поскольку в дальнейшем это приводит к выраженным рубцовым контрактурам и резким расстройствам чувствительности.
Ошибки при обработке гнойного очага. Грубейшей и, к сожалению, наиболее часто встречаемой ошибкой является выполнение кожного разреза без иссечения некротизированных тканей в надежде на дальнейшее самостоятельное отторжение некрозов на перевязке. Такая тактика порочна, так как после вскрытия давление в тканях снижается, уменьшаются боли, что врачом и пациентом расценивается как положительная динамика, а в это время гнойно-деструктивный процесс прогрессирует в глубь тканей, поражая важные анатомические образования. В дальнейшем радикальная некрэктомия может вылиться в ампутацию пальца или фаланги.
Некрэктомия — обязательное условие хирургического лечения панарициев и флегмон кисти.
Любое удаление нежизнеспособных тканей на пальцах и кисти должно выполняться при полном обескровливании, что достигается наложением резинового жгутика на основание пальца или манжеты от тонометра на предплечье. Допустимо также использование резинового бинта на предплечье, который накладывается по спирали. Манипулирование в тканях «вслепую» может привести к повреждению сосудисто-нервного пучка и сухожильных структур со всеми вытекающими отрицательными последствиями.
Ошибки при завершении операции и ведении послеоперационного периода. Некрэктомия на пальцах и кисти завершается санацией полости растворами антисептиков и рыхлым выполнением раны марлевыми полосками или салфетками с мазями на водорастворимой основе (левосин, левомеколь и т. д.). Использование линимента по Вишневскому, а также ихтиоловой мази на современном этапе неприемлемо, так как эти средства способствуют прогрессированию гнойно-деструктивного процесса.
При отсутствии признаков ухудшения местного процесса полоска из раны удаляется на второй-третий день. Визуально оценивается состояние полости. В случае адекватной некрэктомии стенки полости в эти сроки уже чистые, появляются грануляции, отделяемое из раны скудное, серозно-гнойное. Если же рана с обильным гнойным отделяемым, с некротическими тканями, перифокальным воспалением без тенденции к купированию, необходимо решать вопрос о повторной некрэктомии.