Как определить что у ребенка гайморит
Гайморит у детей. Симптомы, лечение
Что нужно знать о гайморите?

Причины развития
По причине возникновения гайморит бывает риногенным, одонтогенным, травматическим, аллергическим.
По характеру течения гайморит бывает:
Степень тяжести острого гайморита варьируется от легкой до тяжелой:
Причины развития
Гайморит развивается после попадания в пазухи болезнетворных микроорганизмов: вирусов, грибков, бактерий. У детей чаще всего возбудителями являются пневмококк, вирус парагриппа, стрептококк, стафилококк, риновирус, гемофильная палочка и другие.
Если иммунитет ребенка в порядке, то он достаточно легко может побороть инфекцию, но бывают случаи, когда здоровье ослаблено, а организм не может больше нормально сопротивляться возбудителю.
Среди факторов, влияющих на снижение иммунитета и помогающих возбудителям проникнуть в организм, можно выделить следующие:
Важно: гайморит или верхнечелюстной синусит обычно имеет двусторонний характер, то есть проникает разу в обе пазухи.
Дети от рождения до 3 лет еще не смогут описать, если им больно. В этом случае родителям важно не пропустить развитие заболевания.
Осложнения
Если заболевание не начать лечить вовремя, то инфекция может попасть дальше в организм: в лицевые кости (остеомиелит), в оболочки мозга (менингит), в ухо (отит), в глаза (конъюнктивит). Могут воспалиться миндалины, начаться пневмония.
Гайморит может стать причиной воспаления среднего уха, ухудшения слуха, а также воспаления миндалин, пневмонии, бронхита, сепсиса.
Диагностика
При первых симптомах гайморита – сильная и не проходящая заложенность носа, слабость, температура – необходимо проконсультироваться с врачом. Важно понимать, что маленький ребенок не всегда может точно сказать, где и как именно у него болит, поэтому важно как можно быстрее обратиться к врачу.
ЛОР-врач опрашивает больного и проводит осмотр. Для уточнения диагноза нужно будет сделать анализ крови на лейкоциты и сделать рентген гайморовых пазух.
При необходимости делают пункцию (исследование слизи). Важно: такая процедура довольно небезопасна, так как во время забора пробы инфекция может попасть в глазницы и вызвать абсцесс.
Лечение
Медикаменты, домашние средства и специальную терапию необходимо назначать в соответствии с типом заболевания.
При лечении гайморита человека не надо госпитализировать, так как обычно ему хватает домашних и амбулаторных процедур.
Лечение носит комплексный характер: прием препаратов, устраняющих отдельные симптомы заболевания, физиопроцедуры, прием препаратов для укрепления иммунитета, прием антибиотиков.
Основные методы лечения гайморита:
Если никакое из средств не подойдет, то врач может назначить хирургическое вмешательство. Как правило, это прокол, через который убирают скопившийся в пазухе гной.
Профилактика
В качестве защиты от гайморита нужно соблюдать ряд правил:
Заключение
Гайморит представляет собой одно из самых распространенных детских заболеваний. Им болеют даже груднички. При этом для родителей важно вовремя заметить, что ребенок не здоров, чтобы избежать развития серьезных осложнений и оперативного вмешательства.
При грамотно подобранном лечении гайморит (верхнечелюстной синусит) можно победить довольно быстро.
Гайморит у детей: симптомы и особенности лечения
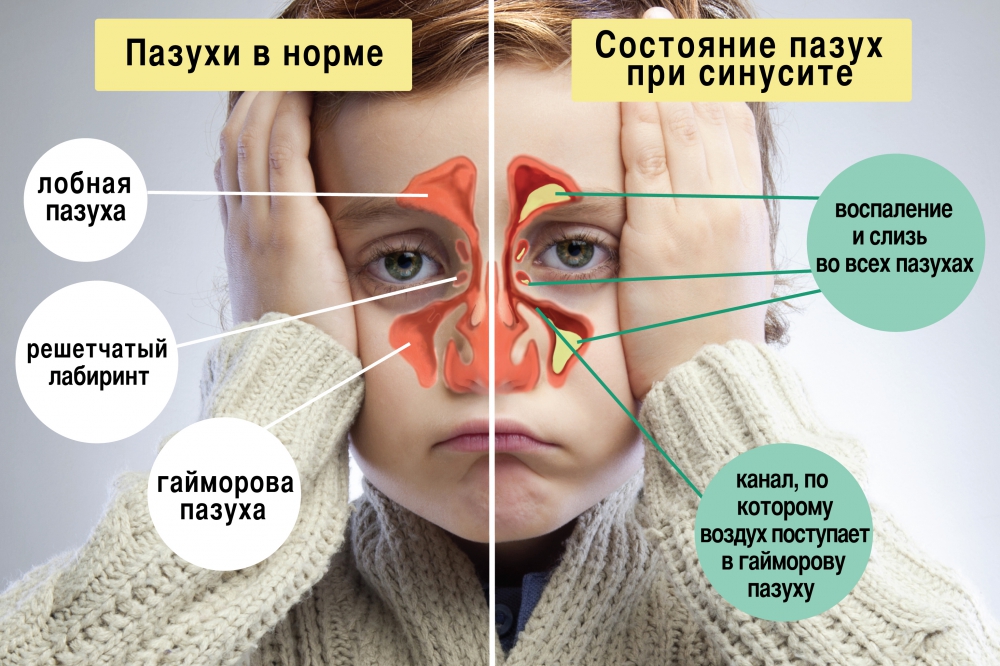
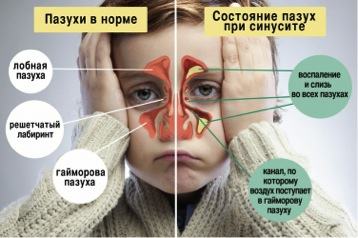
При гайморите воспаляются пазухи, расположенные над верхней челюстью. Они называются гайморовыми или верхнечелюстными.
Наш нос устроен достаточно сложно. Вокруг носовой полости расположено несколько пазух (синусов). Они заполнены воздухом и связаны с полостью носа через специальные отверстия. Поверхность пазух выстлана слизистой оболочкой, которая может воспаляться.
Почему развивается гайморит у ребёнка?
Факторы риска для развития инфекции в детском возрасте:
Лечение гайморита должно начинаться немедленно, в противном случае высок риск развития осложнений.
Проявления заболевания и формы
Среди симптомов гайморита могут преобладать те или иные признаки в зависимости от формы болезни. Различают следующие виды гайморита:
Также гайморит может быть односторонним или двусторонним, острым или хроническим.
Осложнения гайморита у детей
Отсутствие своевременной лекарственной терапии может привести к развитию серьёзных осложнений. К ним относятся:
Самым распространенным осложнением является формирование хронического воспаления в гайморовой пазухе. При этом дети постоянно страдают от насморка и головных болей.
При неэффективности консервативного лечения ребёнку нужно проводить хирургическое вмешательство (прокалывание пазух). Гайморит – серьезная проблема, до возникновения которой лучше не доводить. Для этого нужно своевременно лечить ОРВИ и грипп у ребёнка, уделять внимание местной защите дыхательных путей.
ИРС ® 19 в профилактике гайморита
Гайморит у детей — причины, симптомы и правильное лечение
Гайморит – воспалительный процесс верхнечелюстной пазухи. Гайморит не встречается у детей до года, редко до 3 лет. Форма протекания – острая или хроническая (длительность заболевания более 6 недель классифицируется как хроническая). Протекание хронического гайморита чередуется стадиями обострения и ремиссии.
Диагностика гайморита у детей
У большинства пациентов детского возраста постановка диагноза «гайморит» не требует сложных дополнительных методов исследования. Постановкой диагноза занимается врач-оториноларинголог.
Осмотр начинается с опроса родителей на предмет жалоб и появившихся симптомов заболевания. Доктор уточняет, как протекает заболевание, когда появились симптомы, болел ли ребенок до появления признаков гайморита, либо болеет кто-то из его окружения сейчас.
После беседы с родителями лор-врач переходит к непосредственному осмотру. Он:
Если возникают трудности с постановкой диагноза, пациент направляется на рентгенологическое исследование либо на компьютерную томографию пазух. Альтернативой рентгену является метод синуссканирования. Он безопаснее из-за отсутствия вредного излучения и проводится даже в раннем детском возрасте.
Причины возникновения гайморита
Это заболевание может возникнуть по следующим причинам:
В хроническую форму заболевание у детей переходит при частых переохлаждениях, пересыхании носоглотки, самостоятельном лечении насморка назальными препаратами.
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Симптомы гайморита у детей
Признаки острого гайморита у ребёнка:
Симптомы хронической формы: заложенность носа не проходит, дыхание осуществляется через рот, возможны гнойные выделения из носа желтого или зеленоватого цвета, периоды улучшения и ухудшения состояния чередуются. Ощущается озноб и общее недомогание, в зависимости от положения головы болезненные ощущения могут мигрировать – отдавать в уши или зубы, появляется отёчность возле переносицы.
Как лечить острый гайморит у ребёнка?
Ошибка постановки диагноза чревата рядом осложнений. Чтобы быстро и без осложнений вылечиться, ЛОР направляет пациента на диагностику. Основываясь на симптомах и результатах обследования, специалист определяет: форму (острая или стадия обострения при хронической) и наличие сопутствующих заболеваний. Меры для лечения определяет врач, исходя из возраста, симптомов, этиологии.
Капли, сужающие сосуды, применяют с осторожностью, препараты вызывают быстрое привыкание.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Нестероидные противовоспалительные назначают в форме суспензии. Курс необходимо пройти до устранения симптомов. Злоупотребление НВП приводит к скоплению жидкости в верхнечелюстных пазухах, что ускоряет переход гайморита из острой в хроническую форму.
Муколитики используют для разжижения сгустившейся слизистой в синусах при обострениях хроники.
Антибиотики прописывают только при симптомах и лечении у детей заболевания бактериальной природы. Из-за меньшего перечня противопоказаний чаще назначают препараты пенициллинового ряда.
Гормональные ЛС – только при тяжёлом протекании гайморита, которое сопровождается выраженными симптомами острой аллергической отёчности.
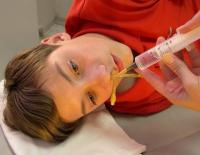
При остром протекании гайморита, перед промыванием пазух, необходимо снять воспаление. Чтобы не усугублять отёчность, назначают НВП, не содержащие диклофенак натрия. Для детей оптимальный вариант – «Нурофен». Препарат снимает воспаление, снижает температуру, легко переносится. Промывание должно проводиться только специалистом. Основные методы: «кукушка», ЯМИК-катетер. Перед тем, как начать лечение малыша методом промывания, его психологически подготавливают.
«Кукушка» – слизь вымывают путём создания отрицательного давления в пазухах. В одну ноздрю, шприцом, вводится препарат, с другой – отсасывается шприцом. Противопоказания: возраст до 5 лет, астма, эпилепсия, психические расстройства, периодические кровотечения из носа.
Метод промывания с помощью ЯМИК-катетера – альтернатива пункции пазух. В отличие от «кукушки», полностью очищает пазухи. Метод позволяет взять слизь на посев. Доктор подбирает мягкий катетер из латекса нужного размера.
Лечение гайморита у ребенка в домашних условиях методом промывания чревато кровотечениями, вымыванием слизистых, повреждением хрящей. Малыш должен находиться под медицинским наблюдением 30 минут после процедуры.
Пункция (прокол) гайморовых пазух проводится при неэффективности неинвазивных методов промывания или невозможности их применения из-за анатомических особенностей носовой перегородки. Метод позволяет очистить синусы, взять слизь на исследование.
Осложнения
Если ребёнка вовремя не отвести к лор-врачу и пытаться вылечить гайморит самостоятельно, могут развиться серьёзные осложнения, которые существенно отягощают состояние больного. К возможным осложнениям гайморита у детей относят:
Профилактика
Профилактика детского гайморита заключается в соблюдении достаточно простых правил:
Гайморит у детей ( Верхнечелюстной синусит )
Гайморит у детей — это одна из форм синусита, характеризующаяся воспалительным процессом в полости верхнечелюстной пазухи (ВЧП). Заболевание может протекать в острой и хронической форме. Проявляется затруднением носового дыхания, патологическим назальным или носоглоточным отделяемым, болью в проекции пазух, интоксикационным синдромом. Диагностика основана на клиническом осмотре, данных риноскопии, типичной рентгенологической картине. Лечение включает противомикробные препараты, местную и симптоматическую терапию. По показаниям проводится лечебно-диагностическая пункция ВЧП.
МКБ-10
Общие сведения
Гайморит в специальной литературе также носит название «верхнечелюстной синусит». У детей грудного возраста гайморит не встречается из-за анатомо-физиологических особенностей гайморовых пазух. Возможно развитие гайморита на втором-третьем году жизни, пик заболеваемости приходится на 6-тилетний возраст. Актуальность проблемы у детей связана с тем, что синуситы входят в пятерку причин назначения антибактериальной терапии в современной педиатрии. Воспалением околоносовых пазух осложняются 13% случаев ОРВИ. Согласно статистическим данным, около трети госпитализаций в ЛОР-стационары занимают больные с синуситами, в том числе гайморитом.
Причины
Гайморит у детей имеет инфекционную этиологию. Около 10% в структуре причин занимают бактериальные агенты, 90% ‒ вирусные. Из вирусов решающую роль играет риновирус. Наиболее значимые представители среди бактериальных патогенов:
В последние десятилетия отмечается увеличение доли гайморитов, вызванных атипичной флорой: 10% случаев заболевания связаны с микоплазменной, хламидийной инфекцией. Хронические синуситы могут быть ассоциированы с фузобактерией, псевдомонадой. У детей с иммуносупрессией возможна грибковая природа заболевания, чаще в составе суперинфекций.
Факторы риска
Из сопутствующих факторов для манифестации заболевания наибольшее значение имеют:
Патогенез
Первичное звено патогенеза — воспаление слизистой оболочки носа, возникшее при течении ОРВИ. За счет отека сужается и обтурируется просвет носового хода, нарушается отток экссудата. Контакт патогенной флоры со слизистой оболочкой верхних дыхательных путей удлиняется, что приводит к изменению функций ресничного эпителия: микроорганизмы не «смываются» с поверхности слизистой.
В условиях блокады нормального воздухообмена в околоносовых пазухах создаются оптимальные условия для размножения болезнетворных микроорганизмов. Происходит наслоение вторичной инфекции, нарастает интенсивность воспалительной реакции.
Классификация
Гайморит у детей классифицируется по нескольким критериям. По форме выделяется:
По локализации гайморит у детей может быть одно-, двухсторонним. По тяжести течения гаймориты делятся на легкие, среднетяжелые и тяжелые. С практической точки зрения наиболее актуальной является классификация по типу течения:
Симптомы гайморита у детей
Острый гайморит
На фоне персистирующего течения ОРВИ (неделя и более) наступает ухудшение состояния. У ребенка нарастает слабость, общее недомогание, возобновляется или появляется лихорадка с повышением температуры до 38-39 ° С. Типичные симптомы: разлитая головная боль, болезненность и дискомфорт в проекции верхнечелюстных пазух, которая усиливается при наклоне головы вниз. У детей раннего возраста эквивалентами боли могут служит капризность, чесание головы.
Отмечается постоянная заложенность носа и ринорея — патологическое отделяемое. Выделения могут быть из одного или обоих носовых ходов, иметь слизистый, гнойный или слизисто-гнойный характер, неприятный запах. Отделяемое отходит наружу при сморкании или самотеком, либо стекает по задней стенке глотки, провоцируя кашель. В пользу гайморита свидетельствуют назальные симптомы на протяжении не менее 3-х дней подряд. При тяжелом гайморите у детей возникает отечность мягких тканей в области скул.
Хронический гайморит
Клиника хронической формы во время рецидива сходна с острой, но явления интоксикации менее выражены, лихорадка умеренная. Постоянные симптомы вне обострения — слизистая ринорея, отечность носа. Кашель более типичен в ночное время или при горизонтальном положении ребенка. Дети старшего возраста отмечают снижение обоняния и ощущение сладковатого «гнойного» запаха в носу.
Осложнения
Нелеченный гайморит грозит присоединением тяжелых местных или системных бактериальных инфекций. Со стороны ЦНС возникают внутричерепные осложнения: менингит, абсцесс мозга, арахноидит. При проникновении гноя в полость глазницы формируется абсцесс век или орбиты, флегмона, остеопериостит. Дальнейшее неконтролируемое распространение инфекции опасно развитием тяжелой пневмонии, евстахиита, сепсиса.
Диагностика
У большинства детей (60-75%) диагноз может быть выставлен на основании клинических критериев, без использования вспомогательных методов. Первичной диагностикой занимаются педиатр и детский оториноларинголог. Выясняется анамнез заболевания и жалобы: типично длительное течение ОРВИ, жалобы на «стойкий» насморк, головную, лицевую боль. Алгоритм дальнейшего обследования:
При необходимости ребенка осматривают «узкие» специалисты: нейрохирург при общемозговой симптоматике, детский офтальмолог — при симптомах вовлечения орбиты глаза, пульмонолог — при данных за пневмонию.
Лечение гайморита у детей
Консервативные методы
Госпитализации подлежат дети с тяжелым синдромом интоксикации, наличием данных за осложненное течение гайморита или местный гнойно-воспалительный процесс в носу, при неэффективности амбулаторной терапии. В остальных случаях возможно лечение дома с соблюдением полупостельного/постельного режима во время лихорадки. Обязательно ежедневное проведение туалета носа с использованием солевых растворов. Фармакотерапия включает:
Хирургические манипуляции
При наличии подтвержденного гнойного процесса в ВЧП показана лечебная пункция. После местной анестезии проводится прокол гайморовой пазухи, из полости эвакуируется содержимое. ЛОР-врач промывает пазуху антисептическим раствором до чистых вод, в конце процедуры вводит антибиотик.
В ряде случаев, при необходимости повторного промывания возможна постановка дренажного ЯМИК-катетера. Такая техника при гайморите способствует улучшению аэрации, стимулирует активное опорожнение пазухи от патологической жидкости, но проводится по строгим показаниям, так как имеет риски осложнений.
Физиотерапия
Физиолечение гайморита противопоказано в острый период. Проведение физиопроцедур у детей возможно при адекватном оттоке патологического экссудата, отсутствии лихорадки. На сегодня эффективными методиками являются волновые методики со сверхвысокочастотным током. Назначаются УВЧ, микроволновая терапия, магнитотерапия. При выраженном болевом синдроме рекомендованы техники с анестезирующим действием — амплипульс, диадинамотерапия.
Прогноз и профилактика
При своевременной диагностике и терапии прогноз при гайморите у детей благоприятен. При тяжелых системных осложнениях возможен летальный исход. Нелеченные внутриглазничные осложнения приводят к слепоте. Специфической профилактики гайморита не существует. Важна вакцинация детей от гемофильной, пневмококковой инфекции по возрасту. Неспецифическая профилактика включает лечение основного заболевания (ОРВИ, грипп, детские инфекции), общее оздоровление организма.
Симптомы и эффективное лечение гайморита у детей

В данной статье мы поговорим о том, что делать, если у ребенка гайморит, его симптомы и лечение у детей, о методах диагностики и профилактики, а также постараемся ответить на вопросы, которые чаще всего задают родители.
Автор статьи: врач-педиатр Климова В.В.
Содержание:
С какого возраста может быть гайморит у детей?
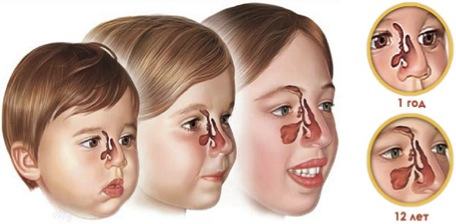
Дело в том, что из всех синусов к моменту рождения у ребенка оказываются сформированы только решетчатые пазухи. Гайморовы пазухи присутствуют (они закладываются на 3 месяце внутриутробного развития), однако имеют очень маленький размер – в значительной степени они формируются лишь к пяти-семи годам, а к 12-13 годам их формирование завершается. Лобных пазух у новорожденного ребенка нет, они заканчивают формирование лишь к семи-восьми годам.
Способность детей легко простужаться при контакте с холодным воздухом во многом связана как раз с неразвитостью синусов – ведь в пазухах воздушный поток, замедляясь, согревается и увлажняется перед тем, как отправиться по дыхательным путям в легкие. В то же время именно по причине отсутствия сформированных гайморовых и лобных пазух гайморит очень редко диагностируется у детей младше 4-5 лет, а воспаление лобной пазухи практически не встречается у детей, не достигших семилетнего возраста. Поэтому, когда у родителей возникает вопрос, может ли быть гайморит у ребенка 3 лет и каковы его симптомы, специалисты отвечают, что в данном случае речь, идет, скорее всего, об обычном насморке или же воспалении решетчатых пазух (точнее установить диагноз поможет обследование у специалиста).
К анатомо-физиологическим особенностям строения пазух у детей относится узость канальцев (соустий), соединяющих гайморовы пазухи и носовые ходы. Именно поэтому у ребенка, особенно если речь идет о дошкольнике, вирусный гайморит, легче переходит в бактериальный (катаральный или гнойный), так как нарушение оттока из синусов развивается быстрее. Такой ускоренной динамике развития гнойного процесса в пазухах способствует и другая особенность – в детском возрасте слизистая носа и синусов более рыхлая, снабжена большим количество капилляров и лимфатических сосудов (по сравнению со взрослыми), что также создает благоприятные условия для быстрого развития отека.
Среди других факторов, предрасполагающих к развитию воспаления в гайморовых пазухах в детском возрасте – незрелость иммунной системы, определяющая склонность к респираторным инфекциям; обилие лимфоидной ткани в носоглотке, которая часто вовлекается в воспалительный процесс и становится источником хронической инфекции; склонность к аллергическим реакциям, которые также создают условия для воспалительного процесса в синусах.
Еще одна особенность: осложнения синуситов (переход воспалительного процесса на другие органы) у детей развиваются гораздо быстрее, чем у взрослых людей, что также связано с обилием кровеносных и лимфатических сосудов в данной области.
Причины возникновения
Причины возникновения, симптомы гайморита у детей схожи с таковыми у взрослых людей (подробнее о них можно прочитать здесь). Однако течение воспалительного процесса в гайморовых пазухах в детском возрасте имеет и свои особенности, связанные с анатомическими и физиологическими нюансами.
Каковы причины гайморита у детей? В 70-80% острый синусит является осложнением вирусной инфекции. Вирус, поражающий слизистую оболочку полости носа, практически всегда проникает и в пазухи, приводя к развитию воспаления в них. Известный врач-педиатр Е.О. Комаровский считает, что при любой вирусной инфекции, сопровождающейся насморком, в воспалительный процесс вовлекаются также гайморовы пазухи, то есть развивается вирусный гайморит. Однако при этом состоянии классических симптомов гайморита (боли, чувства давления в области пазух) не наблюдается – до тех пор, пока слизь из синусов по соустьям свободно стекает в полость носа.
Если же эвакуация отделяемого из пазухи нарушается (чаще всего это связано с отеком стенок канальца, идущего из гайморовой пазухи в носовую полость, вызванных воспалительным процессом), в ней начинает накапливаться жидкость. Кроме того, вирусные агенты повреждают слизистую оболочку носовых ходов и синусов, нарушают защитные барьеры, что создает условия для развития бактериальной инфекции. Таким образом, вирусная инфекция служит лишь толчком к развитию гайморита, фактором, создающим условия для развития воспаления, вызванного бактериями. Вероятность перехода воспаления, вызванного вирусами, в бактериальный процесс в пазухах повышается, если присутствует воздействие таких негативных факторов, как общее и местное переохлаждение, нерациональный характер питания у ребенка, стрессовые ситуации.
Нередко гайморит у детей развивается на фоне аллергического ринита. Контакт с аллергеном приводит к отеку слизистой оболочки, нарушению оттока из пазухи. Далее присоединяется бактериальная инфекция и развивается воспалительный процесс.
Предрасполагающим фактором к развитию гайморита у детей может стать травма – ушиб, повреждение перегородки носа может стать тем фоном, на котором разовьется воспаление в гайморовых пазухах. Из-за повреждения в синусе скапливается кровь, далее присоединяется бактериальная инфекция. Ситуация усугубляется, если вследствие травмы произошло смещение костей и хрящей в носовой полости, приведшее к механическому нарушению оттока из пазухи. В такой ситуации создаются условия для развития хронического процесса, справиться с которым можно только устранив повреждения при помощи хирургического вмешательства.
Причиной гайморита у детей могут быть врожденные аномалии строения носовой полости, например, искривлением носовой перегородки. В этой ситуации также нарушается отток из синуса и создаются условия для развития заболевания, которое носит рецидивирующий характер.
Нередко причиной частых гайморитов у детей являются аденоиды. Наличие очага хронического воспаления в носоглотке, затруднение носового дыхания, возникающего вследствие увеличения носоглоточной миндалины – все это создает условия для частых простудных заболеваний, служащих толчком для развития воспаления в гайморовых пазухах.
Воспаление, связанное с наличием очага инфекции в ротовой полости – одонтогенный гайморит. Если у ребенка имеется кариес, парадонтит (особенно, если речь идет о верхних коренных зубах) это может стать причиной хронического воспалительного процесса в гайморовых пазухах.
Наличие хронического очага инфекции в организме. Если у ребенка есть какие-либо хронические воспалительные процессы, например, в почках, в дыхательных путях и т.п., это также может стать причиной развития гайморита. В данной ситуации возбудители приносятся в пазуху с током крови и приводят к развитию воспаления. Ситуация усугубляется тем, что при наличии хронического очага инфекции наблюдается ослабление иммунитета.
Сосудистые нарушения также могут стать предрасполагающим фактором для развития гайморита у детей. Так, при вегето-сосудистой дистонии ухудшается кровоснабжение гайморовых пазух, нарушается питание тканей, снижается местный иммунитет, создаются условия для развития инфекции.
Симптомы и признаки гайморита у детей
Каковы же признаки гайморита у ребенка? Симптомы зависят от возраста, выраженности процесса. Чем младше ребенок, тем сложнее бывает поставить диагноз и тем важнее вовремя обратиться к врачу при первых признаках.
Как выявить симптомы гайморита у ребенка 4-5 лет, чтобы вовремя начать лечение? Несмотря на то, что воспаление гайморовых пазух чаще встречается у детей, достигших пятилетнего возраста, данное заболевание иногда встречается и у четырехлетних малышей. Когда речь идет об этом возрасте, родителям следует обращать внимание, прежде всего, на общие признаки, свидетельствующие об интоксикации, так как малышу еще трудно бывает сформулировать жалобы, связанные с местными проявлениями.
При гайморите у ребенка повышается температура (38-39 °С), меняется поведение: он становится вялым, капризничает, плохо ест, из носа появляется гнойное отделяемое, возможно появление отечности в области проекции пазух. Так как симптомы болезни у детей в этом возрасте неспецифичны, следует быть как можно внимательнее и при малейшем подозрении немедленно показать малыша специалисту!
При развитии гайморита у ребенка 6-7 лет, заболевший, как правило, уже может сформулировать жалобы, позволяющие распознать заболевание: головная боль, усиливающаяся при наклоне головы, боль в области проекции синусов, которая иногда «отдает» в зубы. Может наблюдаться гнойное отделяемое из носа, либо, наоборот, отсутствие отделяемого при ощущении заложенности носа. Кроме того, будет наблюдаться и признаки, свидетельствующие об общей интоксикации: вялость, слабость, лихорадка, бледность, боль в мышцах
Симптомы гайморита у подростков практически тождественны таковым у взрослых. Это головная боль, которая усиливается при резких движениях головы, наклонах, боль в области пазух, зубная боль, становящаяся более выраженной при жевании, отечность в области щек. Гнойное отделяемое из носа или отсутствие отделяемого на фоне заложенности носа, появление гнусавости голоса.
Также к признакам гайморита у подростков относятся лихорадка, вялость, снижение аппетита, бледности и другие общие проявления.
При развитии гайморита у ребенка симптомы болезни, о которых мы говорили выше, как правило развиваются на фоне признаков вирусной инфекции (насморк, который, несмотря на лечение, сохраняется более 7-10 дней). Кроме того, симптомы могут появляться через некоторое время после исчезновения признаков вирусного ринита, что также может свидетельствовать о присоединении бактериальной инфекции.
Диагностика гайморита
Как определить, что у ребенка гайморит? Для того, чтобы поставить диагноз, необходимо в обязательном порядке обратиться к врачу. На первом этапе специалист анализирует жалобы пациента (или сведения о состоянии ребенка, полученные при опросе родителей), проводит осмотр – выявляет зоны болезненности путем перкуссии (простукивания) в области проекции гайморовых пазух, исследует состояние носовой полости при помощи риноскопа.
Как правило, назначается лабораторное обследование – общий анализ крови, позволяющий предположить бактериальный характер заболевания. Это особенно важно при вялом течении заболевания, когда симптомы гайморита у ребенка выражены неявно и повышение содержания лейкоцитов в общем анализе крови может быть едва ли не единственным признаком, позволяющим заподозрить наличие воспалительного процесса в гайморовых пазухах. Кроме того анализ крови (оценка уровня эозинофилов) может помочь врачу заподозрить аллергический характер заболевания.
Среди инструментальных методов диагностики наиболее информативным считается рентгенологическое исследование гайморовых пазух, позволяющее с высокой вероятностью определить наличие воспалительного процесса в синусах. Также используется компьютерная томография – она применяется, скорее, как метод уточнения диагноза.
Важным методом определения причин возникновения гайморита у детей является бактериологическое исследование – оно особенно актуально при затяжном процессе, плохо поддающейся терапии. Для его проведения берется мазок из носа с последующим посевом на питательные среды. Это позволяет выявить возбудителя, вызвавшего воспаление, определить его чувствительность к тому или иному антибиотику. Если исследование содержимого носовой полости не дает достаточно информации (например, концентрация микробов недостаточна, что бывает при вялом течении болезни), может быть проведена диагностическая пункция (прокол) гайморовых пазух. В настоящее время данную процедуру чаще заменяют методом ЯМИК, который также позволяет получить содержимое пазух для бактериологического обследования, и одновременно отличается нетравматичностью и комфортностью для пациента.
Итак, для того, чтобы вовремя распознать гайморит у ребенка и своевременно назначить лечение, требуется комплексное обследование у специалиста. Самое важное, что требуется от родителей – как можно быстрее обратиться к врачу при возникновении признаков болезни. Это особенно актуально, когда речь идет о детях младшего возраста, так как воспалительный процесс и осложнения у них развиваются гораздо быстрее, чем у взрослых.
Лечение гайморита у детей
Чем лечить гайморит у ребенка? Самое главное условие, которое должно соблюдаться– это своевременное обращение к специалисту. Терапия должна осуществляться только под наблюдением врача. Это особенно важно, когда речь идет о ребенке, так как в силу анатомо-физиологических особенностей осложнения у детей развиваются гораздо быстрее.
При лечении гайморита у детей необходимо решить следующие задачи:
Медикаментозная терапия гайморита, в первую очередь, направлена на достижение следующих результатов:
Препараты и методы, позволяющие решить данную задачу
Уничтожение микроорганизмов, вызвавших воспалительный процесс в гайморовых пазухах
Антибактериальные препараты местного и общего действия
Восстановление проходимости соустий
Сосудосуживающие, антигистаминные препараты
Ликвидация воспалительных явлений
Противовоспалительные препараты (гормональные и нecтepoидныe)
Эвакуация слизистого и гнойного содержимого из гайморовых пазух и носовых ходов
ЯМИК, промывание носа по методу «кукушка», пункция синусов
Очистка носовых ходов от слизи и гноя
«Кукушка», промывание носа в домашних условиях
Удаление клеток слизистой оболочки, погибших в результате воспаления, и активация процессов регенерации.
Физиотерапия (виброакустическая терапия), препараты растительного происхождения
Местные иммуномодулирующие препараты, иммуномодуляторы системного действия, безбелковая диета, виброакустическая терапия
Большая часть методов, перечисленных в таблице, направлена на ликвидацию острого процесса в гайморовых пазухах: это мероприятия, помогающие справиться с инфекцией, способствующие удалению слизи и гноя из синусов, ликвидации воспалительных проявлений. В то же время методики, позволяющие восстановить целостность слизистой оболочки и нормализовать местный иммунитет в носовой полости и синусах (п. 7 и 8 таблицы), являются важнейшими этапами терапии, так как именно они позволяют предотвратить рецидивы, то есть возвращение болезни.
Антибактериальная терапия

Надо сказать, что не все врачи при лечении гайморит у ребенка, считают необходимым применение местных антибактериальных средств. В частности, известный педиатр Е.О. Комаровский в своих выступлениях и работах указывает, что использование антибиотиков в виде капель или спреев приносит больше вреда, чем пользы. Это связано с тем, что, с одной стороны, такой подход отличается низкой эффективностью – ведь непосредственно из носовой полости препараты не проникают в синусы, либо достигают их в минимально низкой концентрации, недостаточной для ликвидации инфекционного процесса. С другой – даже этой малой дозы антибиотиков, назначаемых для местного лечения, бывает достаточно для формирования у бактерий устойчивости к лекарству. В результате эффект от применения антибактериальных препаратов, которые назначаются в виде таблеток или инъекций, также существенно снижается.
Поэтому в подавляющем большинстве случаев при выявлении гайморита у детей лечение начинают с назначения антибиотиков, обладающих системным воздействием на организм. При легкой или средней степени тяжести заболевания, как правило, антибактериальные препараты назначаются в форме таблеток, капсул, суспензий, сиропов. Если течение болезни тяжелое (особенно если состояние требует госпитализации ребенка), антибактериальные препараты вводятся внутримышечно и иногда (особенно на начальных этапах терапии) внутривенно.
Каким образом врач осуществляет выбор антибактериального препарата для лечения синусита у ребенка? Наиболее выраженный эффект дает назначение препаратов на основе бактериологического исследования. В лаборатории определяется чувствительность возбудителей, полученных из отделяемого носовой полости или содержимого пазух, к тем или иным препаратам. Однако подобная методика требует времени – необходимо несколько дней для того, чтобы из единичных микробов, посеянных на питательные среды, сформировались колонии, пригодные для проведения тестов на чувствительность к антибиотикам. Поэтому данная методика, чаще всего, используется в стационарах у пациентов, устойчивых к традиционной антибактериальной терапии.
В большинстве же случаев специалист назначает антибактериальные препараты, оказывающие воздействие именно на тех возбудителей, которые чаще всего оказываются виновны в возникновении гайморитов у детей. По данным российских и зарубежных исследователей, синуситы у детей традиционно вызывают следующие микроорганизмы:
Haemophilus influenzae (гемофильная палочка)
Streptococcus pneumoniae (пневмококк)
Moraxella catarrhalis (грамотрицательный кокк)
Все эти возбудители присутствуют в дыхательных путях у ребенка уже с первого года жизни и в обычных условиях не оказывают болезнетворного воздействия. Их патогенные свойства проявляются в ситуации ослабления защитных механизмов: когда в силу каких-либо факторов (вирусная инфекция, переохлаждение, стресс, травма и пр.) происходит снижение общего и местного иммунитета.
Именно на основании этих данных, касающихся наиболее часто встречающихся возбудителей синуситов у детей, специалисты обычно и назначают базовую антибактериальную терапию. Традиционно в лечении гайморитов у детей используются антибиотики следующих групп:
Пенициллины. Антибиотики пенициллинового ряда нарушают процессы синтеза оболочки бактериальной клетки, что приводит к её гибели. Пенициллины используются для лечения бактериальных инфекций много десятилетий, в связи с чем немало микроорганизмов выработали защитные механизмы (например, синтез особых ферментов β-лактамаз), способствующие разрушению активных компонентов пенициллинов. Поэтому в состав последних поколений препаратов пенициллинового ряда включаются вещества (например, клавулоновая кислота), блокирующие воздействие бактериальных ферментов.
Положительным моментом применения препаратов этой группы в терапии синуситов у детей является минимальное количество побочных эффектов, связанных с их применением (хотя возможны расстройства пищеварения, нарушения со стороны микрофлоры, аллергические дерматиты). Однако данные лекарства оказывают воздействие на очень узкий спектр микроорганизмов, вследствие чего могут быть не эффективны при лечении синуситов у детей, особенно при тяжелом течении заболевания.
Макролиды – антибиотики, действующие за счет нарушения синтеза белка в микробной клетке. Их нередко назначают, когда у ребенка наблюдается аллергия на препараты пенициллинового ряда. Макролиды считаются антибиотиками с наименьшей токсичностью. Помимо антибактериального воздействия они обладают некоторым противовоспалительными и иммуностимулирующим действием. Как правило, антибиотики данной группы назначаются при легкой и средней степени тяжести течения болезни.
Цефалоспорины по механизму действия на бактерии схожи с антибиотиками пенициллинового ряда: они разрушают клеточную стенку микроба. Именно препараты этой группы считаются наиболее эффективными в отношении тех микробов, которые вызывают воспаления в синусах. В то же время, применение цефалоспоринов чревато развитием выраженных побочных эффектов, прежде всего, развитием дисбиозов кишечника, нарушений работы пищеварительной системы. Поэтому антибактериальные препараты цефалоспоринового ряда назначаются при лечении у детей гайморита средней и тяжелой степени.
В ряде случаев врачи назначают антибактериальные препараты и других групп (аминогликозиды, тетрациклины, левомицетины) – решение принимается на основании данных клинических и лабораторных исследований. Однако некоторые антибиотики указанных групп обладают токсическим воздействием на организм ребенка, поэтому их использование в терапии синусита у детей должно быть предельно обоснованным. Например, они могут быть использованы в ситуациях, когда возбудитель, вызвавший воспаление, оказывается нечувствителен к большинству антибиотиков, традиционно применяющихся при лечении гайморитов, если данные бактериологического исследования показали наличие чувствительности к тому или иному препарату из вышеуказанных групп. В подобных ситуациях специалист, проводящий лечение, соотносит пользу от их приема (ликвидация очага инфекции, особенно при тяжелом течении болезни и развитии осложнений) и возможный вред, обусловленный вероятностью токсического воздействия, и на основании анализа принимает решение о назначении данных препаратов.
Нередко для повышения эффективности лечения специалисты единовременно назначают как антибиотики местного воздействия, так и системные антибактериальные препараты. Очень важно, что на протяжении всего курса антибактериальной терапии ребенок должен находиться под постоянным наблюдением врача, который сможет оценить эффективность назначенного лечения, принять решение о смене препарата при отсутствии результата, вовремя заметить признаки развития аллергических реакций, осложнений и – при необходимости – направить ребенка в стационар.
Иногда при улучшении состоянии ребенка на фоне антибактериальной терапии родители самовольно принимают решение о прекращении лечения данными препаратами. Однако в таких случаях высока вероятность того, что воспалительный процесс в синусах не будет полностью ликвидирован, что чревато развитием рецидива или переходом болезни в хроническую форму. Кроме того, незавершенный курса антибактериальной терапии чреват развитием устойчивости бактерий как к данному препарату, так и другим антибиотикам со схожим механизмом действия. Полноценный курс, назначенный врачом, позволяет уничтожить подавляющее большинство микробов, вызвавших заболевание. Если же длительность терапии недостаточна, либо же дозировка оказывается ниже необходимой, то некоторое количество микроорганизмов, обладающих генетической устойчивостью к препарату, выживает. В последствии данные бактерии передают эту устойчивость другим поколениям. Воспалительные процессы в синусах или других органах, вызванные такими микробами, очень плохо поддаются лечению антибактериальными препаратами той группы, к которой сформировалась устойчивость.
Осложнения и побочные эффекты антибактериальной терапии синуситов у детей
При приеме антибактериальных препаратов у детей могут возникать различные осложнения. К числу побочных эффектов антибиотикотерапии относятся:
В настоящее время врачам чаще всего приходится сталкиваться с проявление токсических эффектов антибиотиков в ситуациях, когда родители самостоятельно принимают решение о лечении ребенка тем или иным препаратом.
Антибактериальная терапия – важнейшая часть лечения гайморитов у детей, позволяющая решить основную задачу: справиться с инфекцией в синусах. Однако необходимо помнить, что наряду с приемом антибиотиков должны проводиться и другие лечебные мероприятия. Дело в том, что ликвидация инфекции в гайморовых пазухах не является залогом выздоровления, если не решена такая проблема, как ликвидация содержимого синусов. Даже если инфекционного очага нет, но отток не восстановлен, то высока вероятность повторного инфицирования и развития рецидива болезни. Эта проблема особенно актуальна в детском возрасте, так как пазухи носа и синусов у ребенка уже, чем у взрослого, поэтому восстановить отток бывает сложнее.
Поэтому при выявлении гайморита у ребенка лечение в обязательном порядке включает не только антибиотики, но и препараты и процедуры, способствующие восстановлению проходимости соустьев, устранению экссудата из синусов, восстановлению дыхательной функции – только при таком комплексном воздействии достигается эффект полного излечения гайморита у ребенка.
Сосудосуживающие препараты (адреномиметики)
Важнейшим элементом комплексной терапии гайморита у детей является использование местных сосудосуживающих препаратов (адреномиметиков). Компоненты, содержащиеся в этих лекарствах, способствуют сужению сосудов благодаря воздействию на альфа-адреналиновые рецепторы в их стенке. В результате происходит, так называемый, процесс анемизации («обескровливания») слизистой оболочки и уменьшение явлений отечности, восстанавливается носовое дыхание.
При лечении гайморита у детей специалисты рекомендуют использовать сосудосуживающие препараты, выпускаемые в форме спреев. Обычные капли стекают по слизистой и оказывают воздействие только в пределах носовой полости. Частицы спрея при распылении проникают и в канальцы, соединяющие носовые раковины и гайморову полость – а ведь именно устранения отека в этой области и является первоочередной задачей. В результате создаются условия для оттока воспалительного содержимого из синусов. Кроме того, адреномиметики рекомендуется использовать перед применением местных антибактериальных препаратов, так как это облегчает их доступ в очаг воспаления.
Однако необходимо помнить, что лекарства данной группы при длительном применении вызывают трудноизлечимое привыкание – для того, чтобы сосуды приходили в тонус начинает требоваться постоянная искусственная стимуляция адреналиновых рецепторов. Поэтому сосудосуживающие средства при лечении гайморита у детей не рекомендуется применять дольше пяти дней.
Как и любые другие лекарства, сосудосуживающие препараты могут вызывать аллергию – в этой ситуации лечащий врач принимает решение о замене лекарства или исключении препаратов данной группы из терапии. Кроме того, адреномиметики следует с осторожностью применять у детей, страдающих сердечно-сосудистыми заболеваниями, сахарным диабетом.
Антигистаминные (противоаллергические) препараты
Нередко гайморит у детей протекает на фоне аллергического ринита. Это приводит к усугублению отечности слизистой оболочки носа, соустий и пазух. Поэтому для достижения эффекта в комплексную терапию болезни у детей часто включаются антигистаминные препараты. Их применение наряду с сосудосуживающими средствами поможет уменьшить отек и создать условия для улучшения дренажа слизи и гноя из пазух. Сегодня существуют противоаллергические препараты, оказывающие минимальное влияние на нервную систему (то есть не вызывающие таких побочных действий как вялость, сонливость). Решение о необходимости назначения антигистаминного средства, его выборе, дозировке, схеме терапии длительности принимает лечащий врач – он ориентируется на возраст ребенка, состояние, наличие в прошлом у ребенка аллергических реакций, а также других сопутствующих заболеваний. Также специалист осуществляет контроль терапии – он определяет сроки лечения и при необходимости принимает решение о замене препарата.
Противовоспалительные препараты
Для облегчения симптомов гайморита у детей, таких как боль в области пазух, головная боль, лихорадка, специалисты нередко включают в схему терапии лекарства, обладающие обезболивающим и противовоспалительным эффектом. Как правило, используются нecтepoидныe противовоспалительные препараты (на основе ацетилсалициловой кислоты, парацетамола, ибупрофена, нимесулида), которые выпускаются в форме таблеток, порошков, сиропов. Перед их применением необходима консультация врача, так как существует целый ряд противопоказаний и побочных эффектов применения нecтepoидныe противовоспалительных средств. Так, препараты, в состав которых входит аспирин, ибупрофен, парацетамол, оказывают негативное влияние на состояние слизистой оболочки желудочно-кишечного тракта. Поэтому у детей с гастритом, язвенной болезнью желудка и двенадцатиперстной кишки такие лекарства могут спровоцировать обострение болезни, привести к развитию кровотечения. Лекарства на основе аспирина могут негативно повлиять на состояние сосудистой стенки, повысить её хрупкость и спровоцировать кровотечение. Препараты, в состав которых входит нимесулид, при длительном применении могут отрицательно влиять на функцию печени. Поэтому решении о включении в комплексную терапию нecтepoидныe противовоспалительных препаратов, о дозировке и допустимой длительности их использования должен принимать лечащий врач.
В особых случаях специалист может принять решение о включении в схему терапии гормональных препаратов, обладающих выраженным противовоспалительным и противоотечным действием. Их назначение может быть обосновано при выраженном аллергическом компоненте, стойком воспалительной процессе в синусах, наличии полипов в носовых ходах и пазухах. Чаще в таких ситуациях используются капли и спреи: при местном воздействии активные компоненты таких лекарств оказывают меньшее системное влияние на организм. Однако и при их местном применении возможно развитие осложнений – носовых кровотечений, язвочек на слизистой. Необходимо помнить, что прием гормональных препаратов может проводиться только по решению врача и только под его тщательным контролем. Самолечение гайморита у детей лекарствами данной группы чревато развитием не только местных, но и общих осложнений, нарушению функции надпочечников, что приводит к сбою гормональных процессов и развитию обменных нарушений.
Препараты, уменьшающие вязкость слизи (муколитики)
Важную лепту в восстановление функции слизистой оболочки носовой полости и гайморовых пазух вносят муколитики. В состав данных препаратов входят ферменты (например, N-ацетилцистеин), которые снижают поверхностное натяжение, оказывают выраженное разжижающее действие на слизистое и гнойное отделяемое, что создает условия для его удаления из носа, восстановлению проходимости соустьев, очищению пазух. Также они помогают восстанавливать мукоцилиарный клиренс, то есть движение ресничек, которыми снабжены клетки эпителия носовых ходов – таким образом нормализуется физиологический процесс очищения полости носа от слизи, токсинов, патогенных микроорганизмов, пылевых частиц и пр.
Муколитики особенно показаны при затяжных синуситах у детей, сопровождающихся образованием большого количество вязкого густого отделяемого. Также они позволяют значительно облегчить состояние при наличии корочек в полости носа, затрудняющих дыхание и вызывающих у ребенка дискомфорт. В настоящее время выпускаются комбинированные препараты, в составе которых муколитический компонент сочетается с сосудосуживающим веществом или местным антибактериальным препаратом. Лечащий врач поможет подобрать лекарство, исходя из особенностей течения процесса, возраста ребенка и других значимых факторов.
Иммуномодулирующие препараты
При лечении воспаления гайморовых пазух у детей необходимо решить множество задач, поэтому спектр препаратов, назначаемых специалистом, может быть очень широк и зависит от особенностей течения конкретного воспалительного процесса, состояния ребенка, его возраста и других нюансов. Чем же еще лечат гайморит у детей? Так, в последние годы в схему нередко включаются бактериальные лизаты – компоненты инактивированных (обезвреженных) бактерий, которые помогают восстанавливать местный иммунитет в носовых ходах, стимулировать выработку антител к наиболее часто встречающимся возбудителям. Средства из этой группы используют, как правило, после снятия острых проявлений заболевания для ускорения процесса выздоровления, а также с целью профилактики ринитов и синуситов.
Кроме того, применяются препараты, содержащие пробиотические компоненты, способствующие восстановлению состава нормальной микрофлоры в верхних дыхательных путях, что также способствует восстановлению местного иммунитета. Используют также растворы бактериофагов, обладающих антибактериальными свойствами и помогающими справиться с инфекционным процессом в носовой полости.
Также в терапии гайморитов у детей могут быть использованы различные препараты, действие которых может быть направлено на улучшение процессов регенерации и решения других задач, актуальных после снятия острых проявлений гайморита. В том числе лекарств на основе растительных компонентов, например, содержащих сок цикламена, обладающего способностью разжижать слизь и повышающего секрецию (выделение слизи), а также включающие в себя различные масла, травы. В арсенале современной медицины имеется немало средств, позволяющих оказывать положительное влияние на состояние пациента на различных этапах течения болезни. Однако составить грамотную схему их применения может только лечащий врач.
Физиотерапия в лечении гайморита у детей
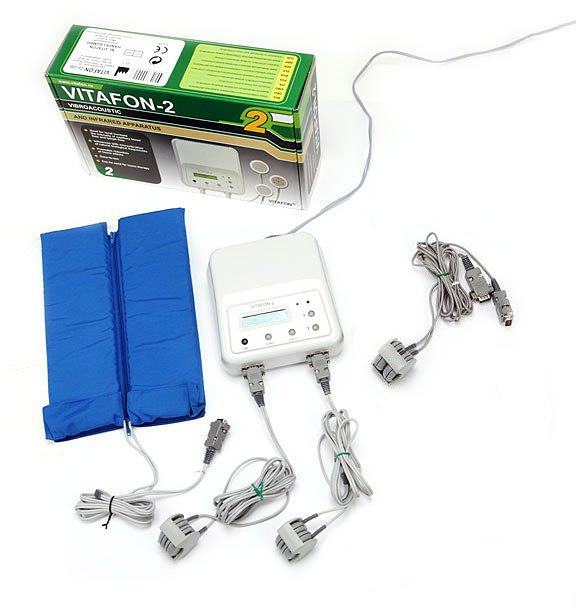
Одним из самых современных и эффективных физиотерапевтических методов лечения воспаления верхнечелюстных синусов у детей является виброакустическая терапия. Использование аппарата «Витафон» способствует уменьшению отечности слизистых оболочек носовой полости и синусов, активирует лимфодренаж и венозный отток, позволяет улучшить кровоснабжение, помогает снизить интоксикацию, стимулирует регенераторные процессы и укрепление общего и местного иммунитета. Необходимо обратить внимание, что использование виброакустической терапии в лечении гайморита у детей (как и любых других физиотерапевтических процедур) не показано в острой стадии заболевания, при наличии гнойного содержимого в синусах, а только на этапе ремиссии.
Важно, что для проведения виброакустической терапии не требуется посещать медицинское учреждение – лечение аппаратом «Витафон» можно осуществлять самостоятельно в домашних условиях. Это весьма актуальный нюанс, так как регулярное посещение ребенком больницы или медицинского центра, особенно в ситуации недавно перенесенного острого процесса в гайморовых пазухах, на фоне ослабленного иммунитета может привести к рецидиву болезни или же возникновению других заболеваний.
Подробнее о нюансах проведения виброакустической терапии при гайморите можно прочитать здесь.