Как понять что двухсторонняя пневмония проходит
Пневмония
Воспаление лёгких или пневмония – вирусное заболевание, которое поражает лёгочную ткань и препятствует нормальному кислородному обмену между воздухом и кровью. Воспалительные выделения, которые попадают в альвеолы, не позволяют организму получать достаточный объем кислорода. А если заболевание захватывает большую часть легких, развивается острая дыхательная недостаточность.
Пневмонии подвержены люди со слабой иммунной системой, дети и пожилые люди. Ежегодно только в России от заболевания страдают 1,5 млн человек и 30% из них составляют дети младшего возраста и люди старше 70 лет.
Но пневмонию можно и нужно лечить! И делать это рекомендуется с помощью комплексного подхода. Лечение любого заболевания начинается с правильной постановки диагноза. Поэтому при первых признаках развития патологии обращайтесь за консультацией специалиста.
Какие первые симптомы пневмонии, как правильно и комплексно подходить к лечению и что требуется для диагностики заболевания, мы расскажем в этой статье.
Причины развития пневмонии
Пневмония развивается, когда в легкие попадают бактерии и вирусы, а также инородные агенты, которые поражают часть или всю легочную ткань. Возбудители патологии попадают в организм человека респираторным путем, редко – через кровь.
Почему заболевание быстро развивается в теле человека с пониженным иммунитетом? В нашем организме постоянно присутствуют бактерии, но защитные механизмы не дают им размножаться, вызывая патологию. Но если иммунная система ослаблена, вредная микрофлора увеличивает популяцию, что приводит к появлению воспалительного процесса.
Также часто развивается вирусная пневмония на фоне распространения простудных заболеваний верхних дыхательных путей (бронхита, трахеита). Также причиной воспаления легких может стать переохлаждение организма, стресс, переутомление, злоупотребление курением. Риск развития заболевания повышается у людей с хроническими заболеваниями и ожирением.
Признаки пневмонии у взрослого
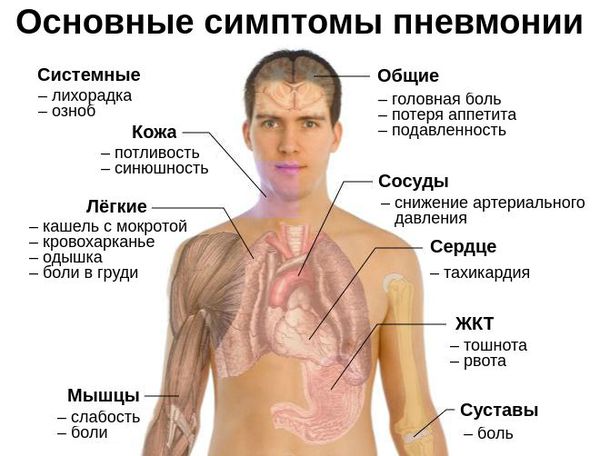
При появлении заболевания у человека повышается температура тела, которая может достигать 38°, присутствует общая слабость во всем организме, болит голова, пациенту хочется лечь и расслабиться. Через несколько дней появляется сильный приступообразный кашель, появляется мокрота.
Боль в грудной клетке, особенно в очаге воспаления, а также появление одышки говорят о серьезности ситуации и явно указывают на воспаление лёгких.
Здесь указаны общие признаки, однако характер и время их проявления может отличаться в зависимости от вида пневмонии. При вирусной пневмонии первые симптомы появляются стремительно и больной чувствует резкое ухудшение самочувствия. С самого начала болезни наблюдается боль в мышцах, высокая температура тела, сильная головная боль, мучительный сухой кашель.
Бактериальная пневмония напротив развивается постепенно. Болезнь начинается только через 2 недели после появления первых признаков. После этого наступает резкое облегчение, улучшение общего состояния больного, потом снова резко поднимается температура, возникает головная боль, усиливается кашель, появляется гнойная мокрота.
Одним из серьезных видов заболевания является атипичная двусторонняя пневмония, которая обширно поражает лёгочную ткань и развивает дыхательную недостаточность. По своим симптомам двусторонняя пневмония напоминает простудную вирусную инфекцию, а в лёгких еще не слышны характерные хрипы. Многие начинают лечиться самостоятельно, что усугубляет состояние.
Поначалу заболевший думает, что его состояние улучшилось, симптомы патологии начинают уходить. Но потом кашель усугубляется и начинается вторая волна заболевания.
Симптоматика у пожилых людей может немного отличаться. В первую очередь появляется сухой кашель, одышка во время небольших физических нагрузок на тело или даже в состоянии покоя. Часто заболевание протекает без повышения температуры у людей зрелого возраста.
Признаки пневмонии у ребенка
Часто пневмония у детей появляется как осложнение какой-либо вирусной инфекции (ОРВИ, грипп и т. д.).
Заразна ли пневмония?
Воспалительный процесс в легочной системе чаще всего появляется по причине размножения вируса и как осложнение перенесенного гриппа или ОРВИ. Самой пневмонией в таких случаях заболеть невозможно, но легко подхватить заболевание, которое стало первопричиной. То есть пневмония сама по себе не заразна, а развитие воспаления в лёгких – самостоятельное осложнение, которое возникло на фоне ослабленного иммунитета и неправильного самолечения.
Может ли пневмония пройти сама по себе без лечения?
Воспаление легких или пневмония — одно из самых опасных и частых заболеваний дыхательной системы. Опасность заключается в том, что не всегда специалисты успевают вовремя поставить диагноз. Люди не идут с кашлем и температурой к доктору, а предпочитают пару дней отлежаться дома, пока заболевание не распространится. Состояние может ухудшиться до двусторонней пневмонии, которая несет за собой тяжелые последствия, длительное лечение или хронические заболевания.
Сто лет назад, до открытия пенициллина, пневмония забирала жизни заболевших. Наука и медицина не стоят на месте — за сто лет наша жизнь кардинально изменилась. У людей в каждой аптечке лежат антибиотики, а в больницах проводят операции на современном оборудовании. Однако по данным РАН, пневмония все еще входит в список самых смертоносных инфекционных болезней, и ее не стоит недооценивать.
Пневмония сама не пройдет. Эта болезнь может привести к смерти человека, поэтому обращение к врачу жизненно важно. Лечение пневмонии должен назначать врач. Именно он определяет: нужны ли антибиотики и какие, а также решает вопрос о степени тяжести заболевания.
При пневмонии всегда высокая температура и сильный кашель, так ли это?
Это очень большое и опасное для здоровья заблуждение. Ошибки при диагностировании заболевания — одна из основных причин смертности от пневмонии. По данным врачей, до 30% случаев пневмонии не диагностируются или выявляются слишком поздно, так как люди не видят надобности приходить к врачу до появления высокой температуры. В итоге это приводит к ухудшению состояния человека и развитию тяжелых осложнений. Бессимптомная, скрытая, но самая настоящая пневмония нередко развивается у детей и у пожилых людей. Главная и самая опасная проблема диагностики пневмонии у пожилых пациентов заключается в том, что болезнь успешно маскируется под различные хронические заболевания. В таком случае она проходит без самого главного для нас маркера заболевания — без температуры. Как тогда понять, что пневмония проходит у взрослого человека? — Наблюдать за своим организмом, и своевременно при ухудшении самочувствия обращаться к врачу.
При наличии каких признаков следует обратиться к доктору?
К слову, миф о том, что пневмония обязательно сопровождается сильным кашлем — всего лишь миф. Эта проблема в большинстве своем свойственна не старшему поколению, а детям. Нередки случаи, когда пневмония прогрессирует, а кашля нет. Если вовремя не обратиться к врачу и не поставить диагноз, то у ребенка могут появиться хронические последствия.
Воспаление легких у детей можно выявить по следующим симптомам:
Как передается пневмония?
Заболевание может передаваться разными способами, среди которых:
Однако обрабатывать предметы личной гигиены нужно очень тщательно. Доказано, что вирусный микроорганизм способен выживать до 4 часов на любой поверхности. Болезнетворным бактериям нестрашен мороз, даже хлоркой его можно уничтожить лишь спустя пять минут после непосредственной обработки.
Пневмония и бронхит: в чем различие?
Оба заболевания оказывают влияние на дыхательную систему человека, а значит имеют схожие симптомы. Зачастую две патологии бывает сложно отличить друг от друга.
| Пневмония | Бронхит |
| В большинстве случаев сопровождается резким повышением температуры до 38-39° и лихорадочным состоянием. Наблюдается незначительное повышение температуры. | Сопровождается сильным сухим кашлем. В некоторых случаях может появиться мокрота зеленоватого цвета или с прожилками крови. Влажный кашель, мокрота имеет светлый оттенок. |
| При прослушивании грудной клетки слышны «влажные» хрипы. | При прослушивании грудной клетки слышны «сухие» хрипы. |
Как происходит диагностика пневмонии?
Если заболеванием страдает ребенок, нужно обратиться за осмотром педиатра. Если взрослый – запишитесь на прием к терапевту, который направит вас при необходимости к узкопрофильному специалисту. Врач проведет внешний осмотр, соберет анамнез, изучит историю болезни и узнает о проявляющихся симптомах заболевания.
Вас направят на сдачу лабораторных анализов:
Из диагностических методов исследования вам назначат:
Способы лечение пневмонии
Если пневмония имеет бактериальную природу, назначают прием антибиотиков. Их эффективность можно оценить через 48-72 часа. Если температура спадает, кашель становится реже, а пациент начинает чувствовать себя лучше, прием продолжается. Прерывать курс лекарств нельзя, и важно принимать их правильно по предписанию врача. Если антибиотики не помогают, назначают другое лечение или меняют на препарат из другой группы.
При вирусной пневмонии антибиотики не эффективны, поэтому назначают противовирусные препараты. В качестве вспомогательных веществ могут быть назначены витамины и иммуномодуляторы.
Как только температура тела больного вернулась к норме, можно назначать физиотерапию. Она позволяет вывести мокроту из лёгких. Для этого нередко принимают и фитопрепараты, например, корень солодки или комплексные грудные сборы.
Вместе с медикаментозным лечением больным необходим постельный режим, питание с содержанием белка и витаминов, обильное теплое питье. Для лучшего эффекта рекомендуются терапевтические методы – электрофорез, ингаляции, массаж, магнитотерапия и т.д.
Прививка от пневмонии как профилактика
Прививаться от пневмококковой инфекции стоит в тех случаях, когда:
Существует несколько препаратов, которые вводятся внутривенно от защиты от заболевания. Все они отличаются по своему составу, стоимости и широтой спектра действия.
Во взрослом возрасте прививка ставится единоразово, стойкая иммунная реакция на возбудителя вырабатывается через 2-3 недели. Но при этом специалисты рекомендуют прививаться раз в 5 лет.
Диагностикой и лечением пневмонии занимаются специалисты клиники «Медюнион». Записаться на прием к специалисту вы можете одним из удобных для вас способов:
Оглавление:
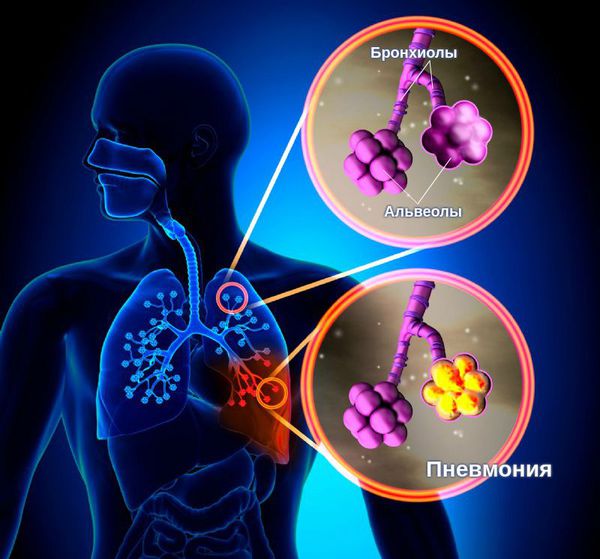
Пневмония, или воспаление легких – острое локальное воспаление легочной ткани инфекционного характера. Чаще поражаются респираторные отделы легких – альвеолы, бронхиолы. Воспаление может затрагивать интерстициальную ткань, однако в современной классификации его относят к альвеолитам.
В России ежегодно пневмонию диагностируют примерно у 1,5 млн человек. В группе болезней органов дыхания на воспаление легких приходится 50 % летальных исходов. В среднем смертность от заболевания составляет 21 случай на 100 тыс. жителей. Среди всех причин смертности воспаление легких находится на 5 месте после сердечно-сосудистых патологий, онкологических заболеваний, травм и отравлений.
Чаще других риску развития пневмонии подвержены дети до двух лет и люди старше 65 лет. Вероятность летального исхода выше у людей пожилого возраста, имеющих сопутствующие заболевания.
Возбудители болезни
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Неинфекционные причины
Воспаление легких может развиваться вследствие воздействия аллергенов, токсичных веществ, радиации (в основном, после лучевой терапии у больных с онкопатологией), на фоне травм и ожогов, попадания в дыхательные пути инородных частиц.
Сопутствующие факторы
Виды пневмонии
Классификация заболевания проводится по разным критериям.
По характеру течения выделяют острую пневмонию (до 3 недель) и затяжную (до 2 месяцев). Заболевание может иметь легкую, среднюю или тяжелую степень течения.
В зависимости от того, развилась ли болезнь самостоятельно, или на фоне другой патологии, ее делят на первичную и вторичную. Также выделяют аспирационные, посттравматические, постожоговые, постинфарктные воспаления легких.
Пневмония может быть односторонней и двухсторонней. По степени поражения ее разделяют на:
Пневмонии делят на внебольничные, внутрибольничные (госпитальные) и атипичные.
Внебольничные (амбулаторные, или домашние) – возникают вне лечебного учреждения. Они могут вызываться инфекционными возбудителями на фоне нормального или сниженного иммунитета либо развиваться вследствие аспирации дыхательных путей.
Госпитальные пневмонии делятся на ранние, которые развиваются в срок до 5 суток пребывания больного в стационаре, и поздние, развивающиеся не ранее шестых суток госпитализации. Они, как правило, имеют тяжелое течение и устойчивы к антибиотикотерапии. Подразделяются на аспирационные, вентиляционные (после длительного нахождения на ИВЛ), цитостатические (вследствие приема препаратов химиотерапии) и воспаления легочной ткани, развивающиеся после пересадки органов.
Атипичные пневмонии вызываются нетипичными возбудителями (простейшие, вирусы) и имеют отличную от традиционного воспаления легких клиническую картину.
Осложнения заболевания
Симптомы воспаления легких
Основные признаки типичной пневмонии, вызванной бактериями, – резкое повышение температуры, продуктивный кашель с обильным выделением мокроты, в которой часто появляется примесь гноя. Боль в грудной клетке присутствует при вовлечении в процесс одной или нескольких долей легких, при очаговом поражении болевого синдрома нет или он возникает очень редко. При массивной площади поражения присоединяется одышка.
Атипичный вариант заболевания характеризуется постепенным началом, кашель может быть сухим, без отделения мокроты. Присутствуют симптомы со стороны других органов: головная боль, боли в мышцах, боль и першение в горле, общая слабость. Начало атипичной пневмонии может протекать без температуры (часто такие случаи отмечаются при воспалении легких, вызванном covid-19), однако она, как правило, поднимается при развитии заболевания.
Обращаться к врачу следует при первых признаках заболевания – повышении температуры, кашле, ухудшении общего состояния. При обращении за медицинской помощью на первой стадии развития воспаления и правильном подборе терапии течение болезни будет легче, а риск развития осложнений – ниже.
Лечением пневмонии, если оно проходит в стационаре, занимается врач-пульмонолог. В поликлинике больные, как правило, обращаются к терапевту, который при необходимости направляет их к узким специалистам.
Заразность болезни
Теоретически можно говорить о том, что воспаление легких – заразное заболевание, так как оно вызывается бактериями и вирусами. Однако практически невозможно заболеть им просто находясь рядом с человеком, которому уже поставлен этот диагноз.
Во-первых, заболевание вызывается микроорганизмами, постоянно находящимися во внешней среде, и с которыми люди так или иначе контактируют в повседневной жизни. Для того чтобы при этом человек заболел, должны присутствовать и другие факторы – ослабленный иммунитет, нахождение в закрытых непроветриваемых помещениях, вредные привычки, плохое питание.
Во-вторых, микробы, вызвавшие воспаление легких у одного человека, не обязательно спровоцируют его же у другого. При контакте с больным можно заболеть другим респираторным заболеванием, например бронхитом или ОРВИ.
В-третьих, заразность микробов наиболее высока, когда они находятся в верхних дыхательных путях и выделяются при незначительном кашле, чихании. Воспалительный процесс в легких развивается при преодолении возбудителями первичной защиты и наличии сопутствующих факторов, вирулентность бактерий и вирусов при этом снижается.
Таким образом, больные с воспалением легких не представляют большей опасности для окружающих, чем пациенты с обычным респираторным заболеванием. Их не помещают в инфекционные стационары или отдельные боксы, за некоторыми исключениями, например, в случае с ковидной пневмонией. Однако во всех ситуациях не стоит пренебрегать соблюдением разумных мер безопасности и ограничением контактов здоровых людей с больным.
Лечение пневмонии
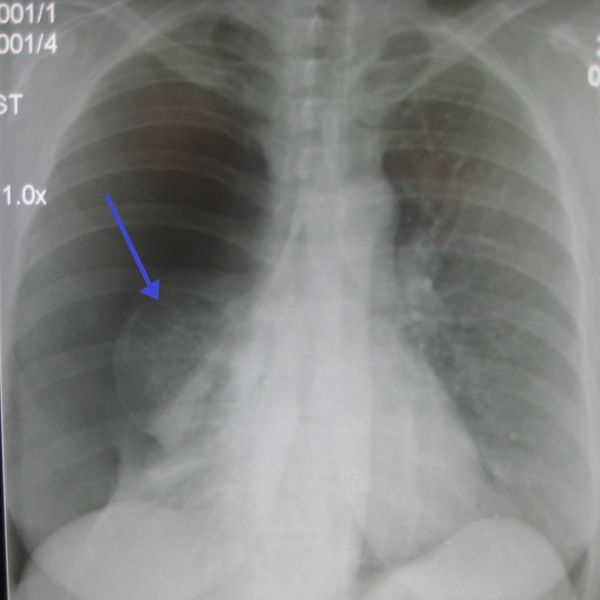
Диагноз заболевания ставится на основе жалоб пациента, общего осмотра, аускультации легких, данных рентгеновских снимков, компьютерной или магнитно-резонансной томографии. Пациенту назначают общий анализ крови и мочи, бакпосев мокроты.
Что такое вирусная пневмония? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лобовой Елены Рафаиловны, терапевта со стажем в 18 лет.
Определение болезни. Причины заболевания
Пневмония — это воспалительный процесс, при котором поражаются лёгочные альвеолы и бронхиолы — самые мелкие бронхи. Иначе заболевание называют воспалением лёгких.
Чаще всего причиной пневмонии становится бактериальная инфекция, но иногда развивается вирусная пневмония. Поражение лёгких в этом случае вызывает вирус или реакция иммунитета на вирусную инфекцию. Обычно проявляется подъёмом температуры, кашлем, одышкой и болями в грудной клетке.
Краткое содержание статьи — в видео:
Хотя сегодня существует множество лекарств — антибиотиков, вакцин, противовирусных препаратов — пневмония всё равно остаётся распространённым и опасным забо леванием. В большинстве развитых стран она входит в первую десятку по смертности среди всех болезней и является первой по смертности среди инфекционных заболеваний.
Пневмония может быть первичной и вторичной. Первичная пневмония возникает в результате поражения лёгких вирусом и является этапом развития самого вирусного заболевания. Вторичную пневмонию называют «вирусно-бактериальной», фактически — это классическая бактериальная пневмония, которая является осложнением вирусной инфекции (например, гриппа). Она может сочетаться с вирусным поражением. Бактериальная флора всегда присоединяется к вирусу на 4-7 день болезни и может стать доминирующей причиной поражения лёгких.
Частые причины вирусных пневмоний :
Иногда причиной заболевания становятся :
К редким причинам болезни относятся:
Бол еют вирусной пневмонией в равной мере как мужчины, так и женщины. У людей со сниженным иммунитетом она развивается независимо от возраста. Часто вирусная пневмония возникает у детей до трёх лет (даже с хорошим иммунитетом), особенно на фоне респираторно-синцитиального вируса. У взрослых с нормальным иммунитетом вирусная пневмония может протекать в лёгкой форме. Они, как правило, не обращаются за медицинской помощью.
Симптомы вирусной пневмонии
При гриппе заболевание начинается остро: с озноба и резкого подъёма температуры до 39-40°С. Характерны мышечные, суставные и головные боли. Типичный внешний вид больного — покраснение лица, слизистой рта и конъюнктивы (белка) глаз. Отмечается сухой кашель и небольшой насморк.
При парагриппе выражены симптомы насморка, типичен ларингит — поражение трахеи, которое проявляется осиплостью голоса и сухим грубым кашлем. Частым осложнением этого состояния является пневмония. При её раннем начале — на 3-4 день болезни — отмечается тяжёлое течение с высокой температурой и выраженной интоксикацией (болью в груди, одышкой, ознобом и пр.).
Риносинцитиальная инфекция вызывает пневмонию у каждого 6-го ребёнка до 4-5 лет, у половины детей выражена астматическая реакция. При риносинцитиальной пневмонии ухудшение состояния начинается с ринофарингита (воспаления носа и глотки). На 2-3 день появляется выраженная одышка и кашель, сухой или со скудной мокротой, который становится надсадным, со свистящими хрипами. Повышается температура тела, часто присоединяется воспаление среднего уха — отит.
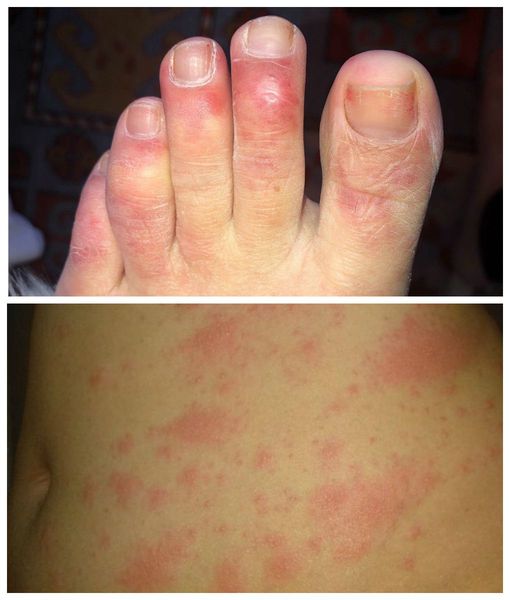
Отличительной чертой высыпаний при кори является этапность: сначала они появляются на лице, в другой день — на теле, в третий — на голенях и стопах. Элементы сыпи сливаются между собой. Их угасание проходит в том же порядке, что и появление.
У непривитых больных корь протекает тяжело, могут появиться кровянистые высыпания и мучительный кашель с нарушением дыхания.
Пневмония при кори может присоединиться ещё до появления сыпи. Она проявляется одышкой, выраженной интоксикацией, иногда кровохарканьем. Такая первично-вирусная пневмония является тяжёлым заболеванием.
Вторичная бактериальная пневмония при кори может развиться на 7-10 день болезни. Она сопровождается кашлем с одышкой и гнойной мокротой.
Коронавирусная инфекция часто начинается постепенно, с небольшой температуры (до 37,5°С), першения в горле и незначительного конъюнктивита. На 8-9 день болезни может развиваться вирусная пневмония с появлением резкой одышки, болей в груди и сухого кашля.
В случае прогрессирования заболевания у части больных развивается острый респираторный дистресс-синдром (чаще на 3-5 сутки болезни, но может возникнуть и на 2-е сутки). Для него характерна очень высокая температура, низкое артериальное давление, тахикардия и прогрессирование дыхательной недостаточности.
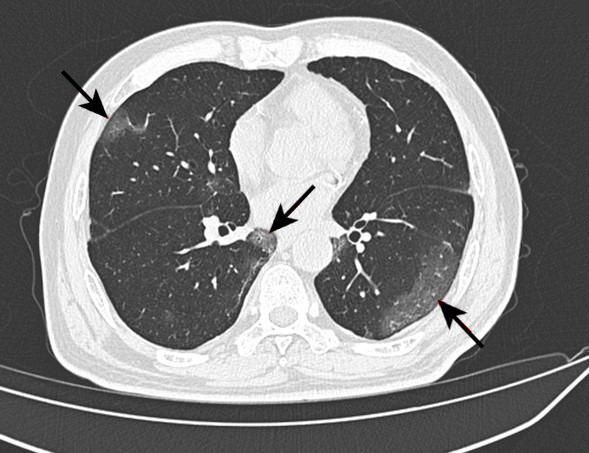
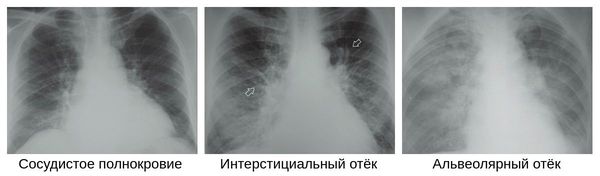
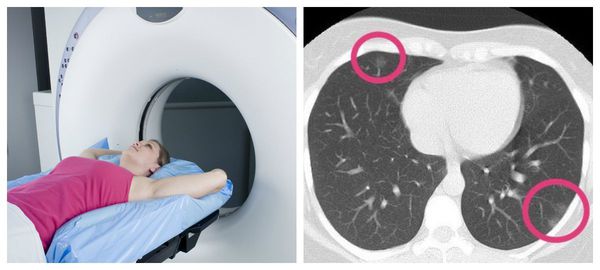
На рентгене и компьютерной томографии лёгких наблюдаются вызванные вирусом изменения лёгких: признаки двустороннего поражения, затемнения округлой формы, сливающиеся между собой и напоминающие матовое стекло. После перенесённой коронавирусной пневмонии в некротизированных (омертвевших) участках лёгких образуются массивные фиброзные рубцы.
Также для заболевания характерно поражение сосудистой стенки с нарушением свёртываемости крови, следствием чего является возникновение тромбозов и тромбоэмболий.
Продолжительность вирусной пневмонии зависит от вируса, вызвавшего её, от тяжести заболевания и его осложнений. В среднем она колеблется от 10-14 дней до 4-6 недель.
Учитывая все перечисленные признаки вирусных инфекций, можно выделить основные симптомы вирусной пневмонии :
У детей пневмония может протекать с выраженной интоксикацией, лихорадкой, вялостью и снижением аппетита.
ВАЖНО: не стоит забывать об абортивном, скрытом течении пневмонии. Оно отличается скудными симптомами, невысокой температурой и небольшим кашлем. Обнаружить заболевание позволяют только лабораторные методы диагностики и рентгенография органов грудной клетки.
Патогенез вирусной пневмонии
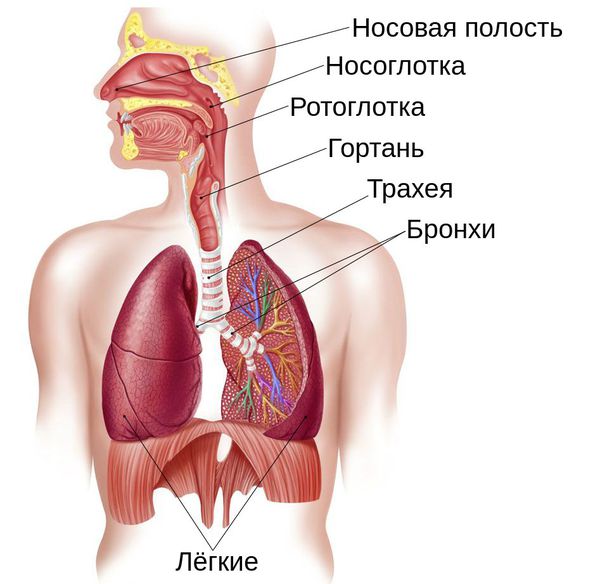
Прежде чем перейти к патогенезу, т. е. механизму развития болезни в организме, стоит пояснить, как устроены и функционируют воздухоносные пути и лёгкие.
Дыхательные пути подразделяют на верхние и нижние, границей между ними являются голосовые складки. К верхним относят нос, носоглотку и ротоглотку, к нижним — гортань, трахею и бронхи. Их задача заключается в проведении воздуха. Лёгкие же отвечают за газообмен: они насыщают кровь кислородом и удаляют из неё углекислый газ. Но это не единственная функция лёгких: они очищают организм, служат фильтром, участвуют в иммунной защите, обмене веществ и воды. Поэтому любое нарушение баланса в этом механизме кардинально сказывается на работе организма в целом.
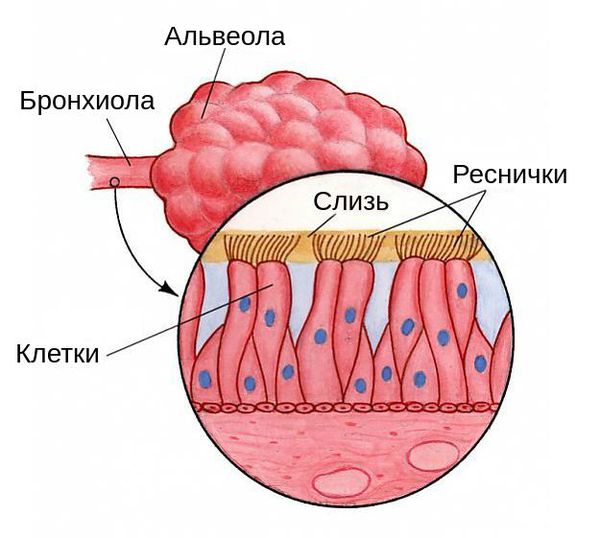
Воздухоносные пути и дыхательный аппарат постоянно подвергаются атакам вирусов и бактерий, однако организм человека выработал систему защиты: слизистые оболочки выделяют специальные вещества с антивирусным и антибактериальным эффектом. На оболочках этих веществ находятся так называемые реснитчатые клетки, которые координировано колеблются, прогоняя слизь по направлению к носоглотке, выводя вредные вещества, бактерии и вирусы. Помимо прочего, в бронхах находятся лимфоциты — местная иммунная защита.
Вирус проникает в лёгкие воздушно-капельным путём, т. е. при вдыхании капель слюны ил и мокроты больного человека. В нормальных условиях у здоровых людей с достаточным иммунитетом вирус может задерживаться в ротоглотке, из-за чего нижние дыхательные пути остаются стерильными. Этому способствует кашлевой рефлекс, защитные свойства слизистой ротоглотки и слюны. При вирусной инфекции такие механизмы «самоочищения» повреждаются:
Данные изменения создают условия для возникновения пневмонии. Их может спровоцировать проникновение в бронхи не только большого количества вирусных частиц, но и попадание единичных высокозаразных патогенов.
Вирус проникает в лёгочную клетку (альвеолоцит) и размножается в ней, после чего клетка саморазрушается или погибает под воздействием вируса.
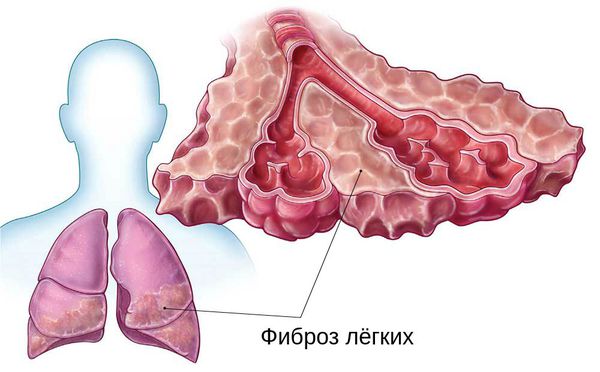
Размножившись в клетках, вирус выходит в кровь и циркулирует там в течение двух недель. Затем в результате иммунного ответа организма на инфекцию происходит повреждение лёгких. Лейкоциты и лимфоциты (защ итные клетки крови) выделяют химические вещества (цитокины), которые способствуют повышению проницаемости сосудов лёгких, скоплению жидкости в альвеолах и нарушению кислородного обмена. Всё это ведёт к разрушению клеток и дыхательной недостаточности. В дальнейшем накопившаяся жидкость рассасывается, а ткани лёгкого заживают с формированием фиброза — подобия рубца.
Типичным для поражения парагриппом является выраженный отёк тканей гортани и бронхов, а также скопление большого количества мокроты. Вследствие этого нарушается дыхание и возникает кислородная недостаточность вплоть до развития отёка мозга.
Респираторно-синцитиальный вирус поражает все отделы дыхательной системы. Он вызывает резкий отёк бронхов, закупорку их слизью, быстрое развитие пневмонии. Большую роль играет скорое присоединение бактериальной флоры.
Особенностью патогенеза при аденовирусе является его «ползучесть». Вначале поражается слизистая носа, затем глотка и миндалины. В дальнейшем развивается бронхит и пневмония. Также наблюдается увеличение лимфоузлов и кишечника, где также размножается вирус.
Современные исследования показывают, что при нормальном иммунном ответе происходит отграничение воспаления, которое не даёт ему выйти за границы больного лёгкого. При этом уровень белков, отвечающих за воспаление, остаётся невысоким.
Классификация и стадии развития вирусной пневмонии
Вирусную пневмонию можно отнести к так называемым «атипичным» пневмониям. Они объединяют в себе воспаления лёгких, которые протекают нетипично — без выраженных клинических или рентгенологических симптомов. Часто такие «атипичные пневмонии» вызывают вирусы, микоплазмы, хламидии, легионеллы и клебсиеллы.
Опасны эти заболевания тем, что они трудно поддаются своевременной диагностике и лечению, нередко возникают у молодых людей до 40 лет и вызывают тяжёлые осложнения.
По условию возникновения выделяют:
По причине пневмония бывает:
По клинической форме различают:
По распространённости пневмония может быть:
По степени тяжести выделяют:
По характеру течения пневмония бывает острой и затяжной — когда инфильтрация сохраняется более четырёх недель. Клиническая картина при этом во многом зависит от вызвавшего пневмонию вируса.
В течении заболевания выделяют несколько стадий изменений в лёгких :
Период выздоровления при хорошем эффекте терапии занимает около месяца. Больные, перенёсшие пневмонию, находятся на диспансерном учёте до года.
Осложнения вирусной пневмонии
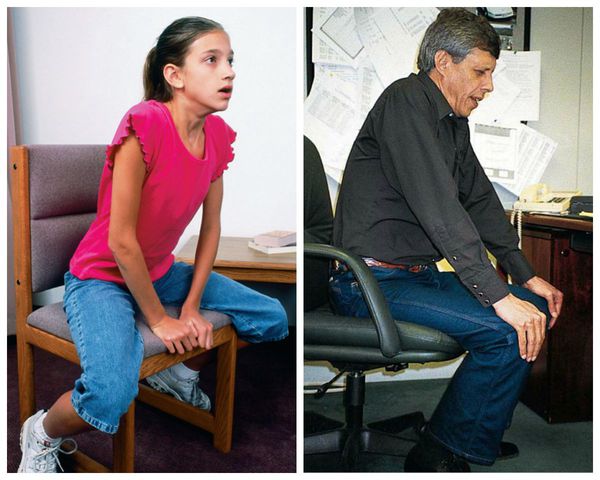
Острая дыхательная недостаточность появляется в связи с выключением из работы большей части альвеол, скоплением в бронхах большого количества мокроты и снижения функции лёгких по контролю за дыханием. Проявляется резким усилением одышки, появлением цианоза (посинения лица), усиленными движениями грудной клетки, принятием вынужденного положения — сидя, опираясь руками о кровать. Пациенты с этим осложнением нуждаются в срочной госпитализации.
Острый респираторный дистресс-синдром также приводит к резкому усилению одышки. Появляется в результате токсического воздействия на лёгочную ткань. Сопровождается угнетением сознания и синдромом внутрисосудистого свёртывания — кровотечением и тромбозами. Часто приводит к смерти.
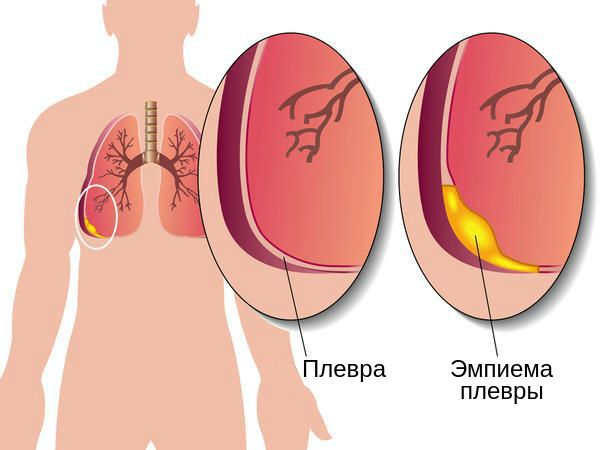
Эмпиема плевры — гнойное воспаление плевры — проявляется резкими скачками температуры до 40°С, усиленным потоотделением, слабостью и выраженной одышкой. Пациент с этим осложнением нуждается в срочном хирургическом лечении.
Нефрит развивается вследствие токсического воздействия вируса на сосуды и ткань почек. Нарушается проницаемость сосудистой стенки, капсула почки отекает, возникают вторичные аутоиммунные нарушения.
Септический шок — это реакция организма на бактериальные агенты, которая приводит к развитию полиорганной недостаточности. Выделяют три степени тяжести:
Диагностика вирусной пневмонии
Для постановки диагноза необходимо опросить и осмотреть пациента, провести инструментальные и лабораторные исследования.
При сборе анамнеза (истории болезни) врач должен обратить внимание на характерные жалобы: повышенную температуру, слабость, потливость, кашель и боли в грудной клетке. Помимо симптомов важно учитывать известные факторы риска вирусной пневмонии:
Наибольшая вероятность вирусной пневмонии наблюдается в зимние месяцы. В это время из-за повышенной влажности усиливается циркуляция возбудителя, который к тому же лучше переносит низкие температуры. Люди чаще переохлаждаются, меньше употребляют свежие овощи и фрукт, в которых содержатся нужные витамины и микроэлементы, из-за чего «беднеет» микрофлора кишечника, поддерживающая иммунный статус.
Также на состоянии иммунитета сказывается уменьшение инсоляции. В связи с нехваткой солнечного света зимой организм вырабатывает меньше витамина Д — одного из факторов иммунной защиты.
Во время осмотра пациента с вирусной пневмонией можно обнаружить кожную сыпь, которая возникает при кори, ветряной оспе, герпесе, гриппе и коронавирусе. В лёгких выслушиваются влажные и сухие хрипы, наблюдается учащённое дыхание и сердцебиение.
Обязательные инструментальные и лабораторные методы диагностики :
Дифференциальная диагностика
Из-за болей в груди, кашля, лихорадки и других симптомов следует отличать вирусную пневмонию от других заболеваний со схожими проявлениями. К ним относятся:
Схожесть инфаркта миокарда с пневмонией заключается в появлении болей в грудной клетке, одышки и слабости. Также при инфаркте возможен лихорадочный и воспалительный синдром, кашель за счёт сердечной недостаточности, кровохарканье и явления интоксикации, связанные с некрозом сердечной мышцы.
В основе развития напряжённого пневмоторакса лежит разрыв лёгкого или пристеночной буллы — воздушной полости. При этом заболевании воздух продолжает поступать в грудную полость, но не выходит из неё. Пневмоторакс возникает и нарастает быстро, проявляется, как и пневмония, одышкой, болью в грудной клетке, посинением лица, кашлем и иногда кровохарканьем. Причём одышка и боль появляются внезапно. Больная половина грудной клетки вздувается, отстаёт в дыхании, артериальное давление падает. Больной беспокоен, возможна спутанность сознания. На рентгене можно заметить характерные линии плевры и смещение средостения в здоровую сторону.
Лечение вирусной пневмонии
Лёгкую пневмонию можно лечить дома. Если частота дыхания превышает 30 раз в минуту, нарушено сознание, а артериальное давление снижено на треть по сравнению с привычным значением, то такой больной должен получать лечение в стационаре.
Существует группа людей, которым необходима госпитализация:
Средства лечения вирусной пневмонии можно разделить на четыре группы:
В последние годы появилось множество противовирусных средств, эффективность которых подтверждена исследованиями, однако в клинической практике результаты терапии не столь заметны. Препараты блокируют размножение вируса или усиливают иммунную защиту организма.
На различные вирусы можно воздействовать разными препаратами:
Также для лечения коронавирусной пневмонии рекомендуются препараты противомалярийного ряда — хлорохин и дезоксихлорохин. Однако они оказывают серьёзное негативное побочное действие на сердечно-сосудистую систему.
Также в лечении вирусной пневмонии используются симптоматические средства : обильное питьё или введение физрастворов в стационаре, препараты для борьбы с кашлем, выведения мокроты и расширения бронхов. При назначении противокашлевых и отхаркивающих средств нужно учитывать симптомы, наличие противопоказаний и аллергических реакций. Также важно помнить, что бронхорасширяющие препараты не только уменьшают одышку, улучшают отхождение мокроты, но и учащают сердечный ритм.
Присоединение вторичной бактериальной инфекции требует назначения антибиотиков. Перед их применением желательно сделать посев мокроты на чувствительность к данным препаратам.
В лечении вирусно-бактериальной пневмонии используют:
При тяжёлой вирусной пневмонии и наступлении септического шока назначают глюкокортикостероиды, которые применяют коротким курсом. Эти препараты ограничивают разрушающее действие воспалительного процесса, поддерживают целостность сосудистой стенки, задерживают натрий и воду, стабилизируя давление, и уменьшают риск острого повреждения лёгких — грозного осложнения вирусной пневмонии. Однако стоит помнить, что они имеют много побочных эффектов: повышение артериального давления и уровня глюкозы крови, развитие остеопороза при длительном применении и др.
Прогноз. Профилактика
Специфическая профилактика заключается в иммунизации населения — сезонной вакцинации от вируса гриппа (в октябре-ноябре) и пневмококка. Обе вакцины можно вводить одновременно, но в разные руки. Также проводится вакцинация от кори и коклюша.
К неспецифическим методам профилактики относятся:
Для профилактики коронавирусной инфекции COVID-19 необходимо обрабатывать руки антисептиком, пользоваться индивидуальными средствами гигиены, избегать контактов с заразными больными: носить маски и респираторы, соблюдать дистанцию не менее 1,5 м.