Как понять что прорезаются швы на шейке матки
Вопросы про ИЦН при беременности
Что такое ИЦН? Истмико-цервикальная недостаточность при беременности. Тонус матки, преждевременное раскрытие шейки матки, наложение швов. На вопросы отвечают врачи медицинских клиник «Арт-Мед».
Шансы есть, если тонус матки не будет повышаться.
Вероятность развития ИЦН весьма высока. На данном этапе нужно следить за состоянием шейки матки (осмотр на кресле и трансвагинальное УЗИ). Если шейка «созреет» для наложения швов, это стоит сделать, ведь без хирургической коррекции вынашивание беременности будет вообще маловероятным.
На данном этапе показаний к хирургической коррекции шейки матки нет. Возможно, они возникнут через некоторое время.
Пока нет. Но тенденция к ее формированию вполне реальная. Необходим контроль за состоянием шейки матки раз в неделю. Подробно об этом читайте в разделе «Медицинские публикации».
Если все описано верно, то показаний к хирургической коррекции шейки матки нет.
После хирургической коррекции шейки матки вполне можно еще рожать, только, скорее всего, во время беременности вновь разовьется ИЦН.
Да, можно рожать еще и еще, если только разрыв шейки матки был не до сводов. Если же до сводов – Вам предложат кесарево сечение.
Гарантии нет. А вот угроза прерывания беременности есть. Необходимо подобрать адекватное лечение, но заочно это сделать невозможно.
Хориоамниотическая сепарация до 16 недель является вариантом нормы.
Скорее всего, Ваша беременность опять осложнится развитием ИЦН. Понадобится либо ношение пессария, либо наложение швов на шейку матки. Подробно об этом, а также об обследовании Вы можете прочитать в разделе «Медицинские публикации».
Да, все возможно. Вам необходимы госпитализация, постельный режим, антибактериальная терапия и нормализация тонуса матки. При хорошем стечении обстоятельств малыша можно будет родить вполне жизнеспособным.
Забеременеть и выносить беременность при ИЦН возможно, но только при грамотном подходе. Нужно будет отследить начало развития ИЦН, чтобы своевременно наложить швы на шейку матки. Подробно об этом читайте в разделе «Медицинские публикации».
Имеющееся воспаление влагалища, скорее всего, стало причиной нагноения швов. Вам желательно сдать бакпосев из влагалища. Также стоит исключить хронический эндометрит.
Эффективнее в данной ситуации, конечно, грамотно и своевременно наложенные швы. Кольцо можно поставить дополнительно для уменьшения давления предлежащей части плода на шейку матки.
Во время беременности не только можно, но и нужно будет наложить швы на шейку матки для коррекции ИЦН. Пессарий тоже можно будет использовать.
Скорее всего, швы все-таки придется накладывать. Но, может, обойдется без этого. Этот вопрос можно будет решить на более позднем сроке в зависимости от того, будет ли преждевременно укорачиваться и размягчаться шейка матки. Подробно об ИЦН читайте в разделе «Медицинские публикации».
Пока шейка матки довольно длинная, накладывать швы не нужно. В настоящий момент рекомендуется подобрать адекватное лечение, направленное на нормализацию тонуса матки.
Для уточнения диагноза и, видимо, лечения, стоит, действительно, провести гистероскопию.
Швы, наложенные на шейку матки, помогают доносить беременность. Но это не значит, что ИЦН и угроза преждевременных родов полностью устранены. Швы на шейке матки могут прорезаться при повышении тонуса матки, а также при половых контактах, поэтому обычно после хирургической коррекции ИЦН назначают препараты, снижающие тонус матки и не рекомендуют заниматься сексом. Если швы все – таки прорезались, их снимают и решают вопрос о возможности повторного наложения швов.
Шейка матки укоротилась не вследствие наложения швов, а потому, что причина ИЦН не устранена. Для профилактики прорезывания швов Вам необходимо назначить комплексную терапию, направленную на снижение тонуса матки.
Похоже, у Вас формируется истмико – цервикальная недостаточность (ИЦН). В первую очередь необходимо регулярно следить за состоянием шейки матки (осмотр не реже раза в неделю), чтобы своевременно решить вопрос о сроках наложения швов на шейку матки. Подробно об этом Вы можете прочитать в разделе «Медицинские публикации».
В данной ситуации нужно пристально следить за состоянием шейки матки. Обязательны ее осмотры и УЗИ раз в 1-2 недели. Как только шейка матки начнет укорачиваться и размягчаться, можно будет наложить на нее швы. Подробнее об этом читайте в статье про ИЦН. Своевременно наложенные швы помогают сохранить беременность.
На момент выписки ИЦН у Вас не было. Сейчас для уточнения диагноза необходимы УЗИ шейки матки влагалищным датчиком и осмотр шейки матки на кресле. Швы на шейку матки с целью коррекции ИЦН накладываются до 27 недель беременности. При низкой плацентации возможно наложение швов на шейку матки. Еще можно попробовать введение специального влагалищного кольца. Если у Вас после госпитализации останутся неразрешенные вопросы и проблемы, приходите с ними в крупные акушерско-гинекологические стационары (клиники).
Без наложения швов на шейку матки выносить очередную беременность Вам будет крайне сложно. Риск потерять беременность вследствие операции несопоставимо ниже, чем если таковую не проводить. Планировать очередную беременность Вы можете не ранее, чем через полгода после предыдущей.
При правильном своевременном наложении швов на шейку матки осложнения возникают крайне редко – в виде преходящего повышения тонуса матки. Еще реже швы прорезываются – но это когда женщины не соблюдают рекомендации лечащего врача. Швы накладываются под кратковременным внутривенным наркозом. Со швами на шейке матки есть больше вероятность доносить беременность до доношенного срока, чем с пессарием.
Вне беременности «вылечить» ИЦН невозможно. Во время беременности Вам нужно как можно раньше диагностировать начинающуюся ИЦН (с 12 недель) и наложить швы на шейку матки.
На данном этапе, действительно, никаких «решительных» мер предпринимать не нужно. Но Вам необходимо следить за состоянием шейки матки в динамике. Раз в 1-2 недели обязательно делать УЗИ (только шейки) и проходить гинекологический осмотр (на кресле).
Вам необходим осмотр шейки матки (на кресле и при УЗИ) как минимум раз в две недели, при необходимости – чаще.
Для объективного ответа на Ваш вопрос необходим осмотр Вашей шейки матки. Если она деформирована, то может быть необходима хирургическая коррек-ция. Все необходимые дополнительные консультации и обследования Вы можете получить в медицинском центре «АРТ-МЕД».
Хирургическое лечение шейки матки
Мое знакомство с 1 роддомом началось с прекрасного врача Лукьянчук О. Когда я пришла к нему на прием (консультация с кистой яичника), он тут же позвонил Екатерине Петровне Головатюк, и попросил что б она взял.
На протяжении всего срока беременности будущим мамам необходимо наблюдаться у акушера-гинеколога. На приеме у врача они могут услышать, что шейка матки у них слишком короткая или длина ее едва достигает нормы, при этом показано хирургическое лечение шейки матки в Одессе.
При нормальной беременности шейка матки остается плотно закрытой до конца периода вынашивания плода и начинает укорачиваться и постепенно смягчаться только в процессе подготовки организма матери к родам. Однако в некоторых случаях укорачивание и расширение шейки матки происходит слишком рано, результатом чего может стать выкидыш на позднем сроке или преждевременные роды.
Наиболее распространенные факторы развития очень ранних преждевременных родов — проявления инфекционно-воспалительного процесса и истмико-цервикальная недостаточность (ИЦН), часто сопутствующие друг другу.
Цервикальный серкляж может снизить вероятность выкидыша на поздних сроках или преждевременных родов.
Серкляж – минимальное хирургическое вмешательство, при котором на шейку матки накладывается шов. Он обычно убирается к концу беременности, чтобы обеспечить успешные роды. Иногда, в зависимости от условий беременности, серкляж оставляют на месте и в момент родов, а женщине назначают кесарево сечение.
ЗАПИСАТЬСЯ НА ПРИЕМ
Какие показания к хирургическому лечению шейки матки во время беременности?
Получив диагноз «истмико-цервикальная недостаточность» беременные начинают переживать, а ведь волнения их часто излишни, ведь хирургическое лечение («серкляж») во время беременности показано далеко не всегда.
Вот основные показания для проведения цервикального серкляжа:
Если длина шейки матки 25 мм и более во время беременности является абсолютной нормой и никаких вмешательств не требует.
Международная федерация акушеров-гинекологов рекомендует измерять длину шейки матки у всех женщин с 19 по 24 недели беременности. Классика жанра — укорочение длины шейки матки на сроке беременности 16-24 недели. Если шейка матки равна или более 30 мм, то до 24 недель беременности проводится контроль измерений один раз в две недели; если 26-29 мм — один раз в неделю.
Если шейка матки 25 мм и менее, показано наложение шва на шейку матки.
Противопоказания к наложению шва на шейку матки следующие:
Эрозия шейки матки не является противопоказанием к хирургическому лечению шейки матки, если не выделяется патогенная микрофлора.
Как проходит хирургическая коррекция истмико-цервикальной недостаточности
По срокам выполнения выделяют следцющие виды серкляжа:
Также серкляжи разделяются по доступу через который они выполняются: вагинальный или лапароскопический (который сейчас заменил лапаротомный). На сегодняшний день в мире выполняется в основом три вида серкляжа:
В зависимости от метода, выбранного врачом, продолжительность серкляжа может составлять от 10 до 20 минут. Серкляж проводят исключительно в стационаре. После операции женщина может находиться в стационаре от 2-3 суток до 1-2 недель.
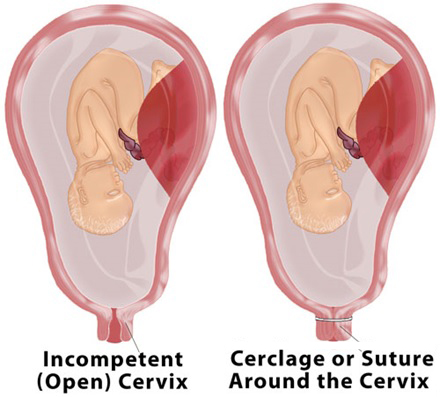
На рисунке ниже схематически изображен наложенный серкляж (справа):
Серкляж выполняют специальными нитями или лентами – их вшивают вокруг цервикса и затягивают. Возникает механическое препятствие раскрытию шейки. Перед родами швы удаляют, но у женщин, планирующих повторные беременности, шовный материал сохраняют. Ребенка в этом случае извлекают путем кесарева сечения.
Анализы, которые необходимы для проведения (приказ №620 МОЗ Украины):
Если имеются отклонения от нормы, необходима их коррекция в короткие сроки. Лейкоциты в мазке говорят о воспалительном процессе во влагалище, поэтому беременной назначается местная противовоспалительная терапия. Во время операции возможно назначение профилактических доз антибиотиков.
Женщинам с резус-отрицательной группой крови, которые беременны от резус-положительного мужчины, необходима профилактика конфликта с плодом. При отсутствии у пациентки антител для сенсибилизации внутримышечно вводится антирезус-иммуноглобулин в дозировке 1500 МЕ.
Какие бывают последствия хирургического вмешательства на шейке матки?
Вероятность возникновения осложнений после серкляжа и их характер зависит от срока беременности и акушерской ситуации. Индикаторами неблагоприятного исхода являются:
Чаще всего присоединяется инфекция, которая может локализоваться во влагалище, распространиться на амнион (хориоамнионит), в тяжелых случаях перейти в сепсис.
Воспаление плодных оболочек вызывает их преждевременный разрыв. Нет точных связи наложения швов и риска инфекционных осложнений, т. к. у женщин с ИЦН часто встречается хроническое воспаление половых органов.
Нити изготавливаются из инертных материалов, но это не предотвращает развитие дисбиоза влагалища или кольпита. Инородное тело всегда становится фактором, увеличивающим риск инфицирования.
Шейка матки содержит большое количество сосудов, поэтому всегда есть риск кровотечения или формирования гематомы.
Другими осложнениями являются:
Также следует помнить о том, что даже успешно проведенная операция не застраховывает от повторного возникновения истмико-цервикальной недостаточности в будущем. Именно поэтому требуется внимательно следить за состоянием здоровья при планировании очередной беременности и вовремя обращаться за медицинской помощью в случае появления неприятных симптомов в области промежности или брюшной полости.
Истмико-цервикальная недостаточность
ГЛАВНЫЙ ВРАЧ ЦЕНТРА МЕДИЦИНЫ ПЛОДА В МОСКВЕ, СПЕЦИАЛИСТ ПО ПРЕНАТАЛЬНОЙ ДИАГНОСТИКЕ (МЕДИЦИНЕ ПЛОДА), ВРАЧ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ, КАНДИДАТ МЕДИЦИНСКИХ НАУК.
Содержание
Невынашивание беременности является серьезной проблемой в современном акушерстве. Около 10-20 % беременностей заканчиваются самопроизвольными выкидышами или преждевременными родами. Возможных причин невынашивания беременности множество. Это и гормональные расстройства, и заболевания матери, и генетические нарушения, и воздействие факторов внешней среды. Одной из серьезных проблем, приводящих к невынашиванию беременности, является так называемая истмико-цервикальная недостаточность.
Матка по форме напоминает грушу. В ее строении выделяют тело и шейку. Во время беременности плод находится внутри тела матки, а благодаря наличию мышечных клеток, тело матки значительно увеличивается в течение беременности. Шейка матки имеет форму цилиндра. Со стороны тела матки она ограничена внутренним зевом, в области которого кроме мышечных клеток находится большое количество соединительной ткани, и формируется кольцо, способствующее удержанию плода в матке (сфинктер). Участок перехода тела матки в шейку называется перешейком (истмус). Во влагалище шейка матки открывается наружным зевом. Во время родов происходит сглаживание шейки матки, расслабление мышечных клеток и открытие шейки матки, которая формирует родовой канал.
При нарушении целостности или функции сфинктера и внутреннего зева шейки матки, недостаточной замыкательной функции истмуса, развивается так называемая истмико-цервикальная недостаточность.
При истмико-цервикальной недостаточности во время беременности происходит самопроизвольное сглаживание и раскрытие шейки матки, не связанное с сократительной активностью матки. Плодное яйцо при этом лишается необходимой опоры в нижнем маточном сегменте. При увеличении давления внутри матки плодные оболочки начинают выпячиваться в расширенный канал шейки матки, что приводит к преждевременным родам. Обычно роды начинаются с преждевременного излития околоплодных вод. Это происходит потому, что выбухающие в канал шейки матки плодные оболочки могут инфицироваться бактериями, находящимися в составе микрофлоры влагалища. Вследствие этого оболочки теряют эластичность, происходит их самопроизвольный разрыв, излитие околоплодных вод и инфицирование малыша внутриутробно бактериями, находящимися во влагалище беременной женщины.
Причины истмико-цервикальной недостаточности
Предшествующие травмы
Прежде всего, это предшествующие травмы. Они приводят к так называемой травматической или органической ИЦН. Чаще всего это травматичные роды, при которых происходит разрыв шейки матки, предшествующие аборты или диагностические выскабливания полости матки, во время которых производится инструментальное расширение шейки матки. При этом возможно нарушение целостности истмического кольца шейки и формирование в месте травмы грубой рубцовой ткани.
Гормональные нарушения
Функциональная истмико-цервикальная недостаточность формируется в результате гормональных нарушений в организме беременной женщины. Это могут быть выраженное недоразвитие внутренних половых органов, дефицит половых гормонов, снижение нормальной функции яичников, иногда ИЦН формируется при повышенном уровне мужских половых гормонов в крови. Все перечисленные причины приводят к нарушению соотношения мышечной и соединительной ткани в перешейке и шейке матки, изменяется реакция мышечных клеток шейки матки на нервные импульсы.
Врожденная истмико-цервикальная недостаточность
В редких случаях, при пороках развития матки может встречаться врожденная истмико-цервикальная недостаточность.
Симптомы и диагностика ИЦН
Специфических симптомов истмико-цервикальной недостаточности нет. Беременную женщину могут беспокоить тяжесть внизу живота или в поясничной области, могут участиться позывы к мочеиспусканию за счет давления плода на мочевой пузырь. Однако чаще всего будущую маму ничего не беспокоит.
Постановка диагноза истмико-цервикальной недостаточности производится преимущественно во время беременности, поскольку только во время беременности имеются объективные условия оценки функции шейки матки и ее истмического отдела. Вне беременности врачи предпринимают ряд специальных проб для выявления ИЦН. Проводится рентгенологическое исследование матки на 18-20 день цикла, производится оценка степени расширения канала шейки матки во вторую фазу менструального цикла с помощью специальных инструментов.
Во время беременности в качестве мониторинга состояния шейки матки используется трансвагинальное ультразвуковое исследование. При этом измеряется длина шейки матки. Длина шейки матки менее 3 см при сроке беременности менее 20 недель требует отнесения женщины в группу высокого риска по ИЦН и тщательного наблюдения за такой пациенткой.
У женщин, вынашивающих двойню или тройню до 28 недель беременности нормальной считается длина шейки матки более 37 мм у первобеременных и более 45 мм у повторнобеременных пацеинток. У многорожавших женщин длина шейки матки в сроке 17-20 недель беременности должна быть более 29 мм.
Абсолютным признаком наличия истмико-цервикальной недостаточности является укорочение шейки матки до 2 см и менее. На измерение длины шейки матки влияют различные факторы – к примеру, тонус матки и высота расположения плаценты. Кроме того, важно каким способом врач ультразвуковой диагностики оценивает длину шейки матки. Наиболее правильные результаты получаются при трансвагинальном (то есть осмотре датчиком, введенным во влагалище пациентки) доступе. Этот способ осмотра шейки матки абсолютно безопасен для дальнейшего течения беременности и не может вызывать угрозу прерывания или другие осложнения.
При осмотре шейки матки через брюшную стенку, то есть трансабдоминально, измерения длины шейки примерно на полсантиметра превышают таковые при трансвагинальном осмотре, кроме того, на изменение ее длины влияет степень наполнения мочевого пузыря. Кроме длины шейки матки, при проведении ультразвукового исследования оценивается состояние внутреннего зева, имеется ли открытие зева и выбухание в канал шейки матки плодного пузыря.
Однако ставить диагноз истмико-цервикальной недостаточности только по результатам ультразвукового исследования не правильно. Более точную информацию дает осмотр шейки матки врачом-гинекологом. Осмотр производится в гинекологическом кресле. При этом врач оценивает длину влагалищной части шейки матки, ее плотность, степень открытия канала шейки матки.
Способы лечения ИЦН
С целью профилактики преждевременных родов при истмико-цервикальной недостаточности с 20 по 34 недели беременности назначаются препараты прогестерона (ДЮФАСТОН, УТРОЖЕСТАН) – гормона, вырабатывающегося в плаценте и поддерживающего беременность.
Существуют два способа лечения истмико-цервикальной недостаточности. Это нехирургические методы и хирургические.
Нехирургические методы
К нехирургическим методам относят введение во влагалище специальных акушерских пессариев – колец, которые надеваются на шейку матки и препятствуют ее дальнейшему раскрытию, поддерживая предлежащую часть плода. Нехирургические методы имеют ряд преимуществ – они не требую госпитализации в стационар, введения наркоза и просты в использовании. Применяют пессарии обычно после 28 недель беременности. Перед введением кольца обязательно берут мазок на флору для выявления и лечения возможного воспалительного процесса. После введения акушерского пессария необходимо каждые 2-3 недели проводить обработку влагалища и кольца антисептическими растворами для профилактики развития инфекции. Однако не всегда этот метод может быть применим.
Хирургические методы
При выраженной истмико-цервикальной недостаточности применение колец неэффективно. Не используют их также при выбухании плодного пузыря в канал шейки матки. В этих случаях лечение осуществляется путем зашивания шейки матки.
Показания к хирургической коррекции ИЦН:
Противопоказания к хирургическому лечению:
Наложение швов на шейку матки обычно проводится с 13 до 27 недели беременности. Сроки проведения операции определяются индивидуально лечащим врачом. Наиболее благоприятны для оперативного лечения срок с 15 по 19 неделю беременности, когда открытие шейки матки не очень выражено и плодный пузырь не выбухает в канал.
Наложение швов на шейку матки производят под общим наркозом. В ряде случаев, например при выбухании нижнего полюса плодного яйца в канал шейки матки, после операции, в целях профилактики возможного инфицирования плодных оболочек, назначаются курс антибиотиков. При неосложненном течении послеоперационного периода беременная выписывается домой через 5-7 дней после операции. Однако каждые 2 недели врач женской консультации должен осматривать шейку матки и брать мазки на флору.
Самым частым осложнением после хирургической коррекции истмико-цервикальной недостаточности является прорезывание тканей шейки матки нитью. Это может наступить, если шейка поражена воспалительным процессом или если начинаются сокращения матки, то есть родовая деятельность. Чтобы избежать сокращений матки после наложения швов многим пациенткам назначаются токолитики – препараты снимающие тонус матки.
Швы с шейки матки снимают в 37 – 38 недель беременности. Это производят при осмотре шейки матки в гинекологическом кресле. Процедура снятия швов обычно совершенно безболезненна.
Прогноз лечения ИЦН
Своевременная диагностика истмико-цервикальной недостаточности и своевременная хирургическая или нехирургическая коррекция данного состояния способствуют пролонгированию беременности и прогноз для вынашивания плода благоприятный.
Профилактика истмико-цервикальной недостаточности
Профилактика ИЦН включает ведение здорового образа жизни, отказ от абортов, профилактику воспалительных заболеваний влагалища и шейки матки.
Швы после родов: материалы и технологии
Швы после родов: материалы и технологии
Роды – сложный физиологический процесс, затрагивающий множество групп мышц, тканей, органов. Для женщины родовая деятельность связана со значительными физическими нагрузками и, к сожалению, не всегда проходит без нежелательных последствий. Чаще всего акушеры сталкивают с разрывами тканей, которые требуют немедленного и эффективного ушивания.
Для наложения швов применяют два типа материалов:
Шов может быть непрерывным, зафиксированным только в начале и в конце разреза, или состоять из отдельных частей, каждая из которых закреплена узлом.
Швы на шейке матки и во влагалище
После родов женщина сразу подвергается осмотру. Если у нее есть повреждения, разрывы моментально ушиваются с помощью натуральных или полусинтетических нитей, которые через несколько дней после операции самостоятельно рассасываются.
Как правило, во время процедуры на шейке матке врачу не требуется проводить дополнительную анестезию – чувствительность тканей матки крайне низка, и пациентка не испытывает боли. При обработке разрывов тканей влагалища применяется местная анестезия или с крайних случаях делается инъекция для общего кратковременного наркоза.
В течение восстановительного периода швы на шейке матки не доставляют беспокойства, при повреждении влагалища женщина испытывает некоторую болезненность, которая проходит через несколько дней. Специальный уход за швами и областью их наложения не требуется.
Швы на промежности
Наложение швов в промежности необходимо при ее повреждении или искусственном рассечении во время родовой деятельности. Нарушения целостности тканей в этом случае могут иметь различную степень тяжести и затрагивать:
При большом иске разрыва специалист выполняет рассечение промежности, что впоследствии облегчит срастание тканей и реабилитацию, а также упростит наложение швов. Есть две методики восстановления промежности после родов.
Заживление тканей при повреждении промежности проходит сложнее и дольше, чем при разрыве шейки матки или влагалища. Чтобы облегчить состояние женщины и ускорить процесс, необходимо обеспечить хотя бы относительный покой и эффективную защиту от болезнетворной микрофлоры.
Для этого женщина должна придерживаться щадящего двигательного режима и неукоснительно соблюдать правила гигиены. В течение 10 дней роженице нельзя сидеть, есть ограничения в диете. Швы снимают через 6–7 дней после наложения в условиях родильного дома или в консультации.
Швы после кесарева сечения
Если женщине выполняется кесарево сечение, нарушенной оказывается не только матка, но и множество слоев мягких тканей, которые после операции следует восстановить.
В зависимости от используемой методики кесарева сечения разрез на метке может быть продольным или поперечным. Ткани соединяют с помощью полусинтетических нитей, которые исчезают через 70–120 суток после операции. Этого времени достаточно для восстановления целостности матки. Для сращивания тканей применяют однорядный или двухрядный непрерывный шов или накладывают несколько отдельных швов.
Сегодня се чаще рассечение матки сопровождается наложением на края разреза специальных, рассасывающихся скобок. Такой прием снижает риски при операции и упрощает последующую обработку раны. После ушивания матки, переходят к восстановлению мышц, сухожилий, брюшного покрова и подкожной жировой клетчатки. Процедура выполняется рассасывающимся материалом.
Выбор способа восстановления кожных покровов зависит от того, какой из трех методов кесарева сечения применен на практике. Сегодня медиками используется:
Первые дни после операции пациентке можно и нужно двигаться, при этом она должна получать необходимое обезболивание. Полезно ношение бандажа, который не даст швам разойтись, а тканям изменить сое положение. Уход за швами заключается в их обработке антисептическими средствами и ношении стерильной, плотно прилегающей к коже повязки. Через 6–7 дней, как правило, швы внимают, а роженицу выписывают. В домашних условиях ей необходимо соблюдать гигиену и оберегать шов от давления и грубых механических воздействий.