Макулярный рефлекс отсутствует что это значит
Возрастная макулярная дегенерация
Макулярная дегенерация сетчатки является одной из причин необратимой потери центрального зрения у людей старше 55-60 лет. В 2007 году возрастная макулярная дегенерация была причиной 8,7% всех случаев слепоты на планете. Согласно имеющейся тенденции предполагается увеличение к 2020 году этого количества случаев в два раза.
Причиной угасания зрительных функций является дегенерация макулы – наиболее значимой части сетчатой оболочки, отвечающей за остроту, резкость и уровень центрального предметного зрения, требуемого для зрительной работы или чтения текста на близком расстоянии или вождения автотранспорта, в то время как периферическое зрение у таких пациентов, как правило, никак не страдает.
Дегенерация макулы приводит к утрате предметного зрения, снижению общей работоспособности и последующей инвалидизации пациента, что и обуславливает высокую социально–медицинскую значимость заболевания. При этом макулярная дегенерация сетчатки глаза может провоцировать как медленное постепенное снижение зрения на протяжении нескольких лет, так и быструю, в течение всего лишь нескольких месяцев, потерю зрения, что зависит от формы возрастной макулярной дегенерации и тяжести течения заболевания.
В чем суть возрастной дегенерации сетчатки
Для понимания сути патологического процесса необходимо ориентироваться в строении светочувствительной части глазного яблока – сетчатой оболочке. Сетчатка находится в задней части органа зрения и состоит из двух основных слоев. Внутренний слой выполнен особыми светочувствительными клетками – палочками и колбочками. Эти клетки выполняют роль рецепторов – реагируют на поступающий на сетчатку глаза световой сигнал и передают данные о нем на зрительный нерв. Колбочки помогают видеть предметы при дневном свете, а также формируют цветовое зрение. Палочки, в свою очередь, отвечают за сумеречное зрение. Наружный слой клеток сетчатки выполнен ретинальным пигментным эпителием, который выполняет защитную функцию и участвует в питании светочувствительных рецепторов.
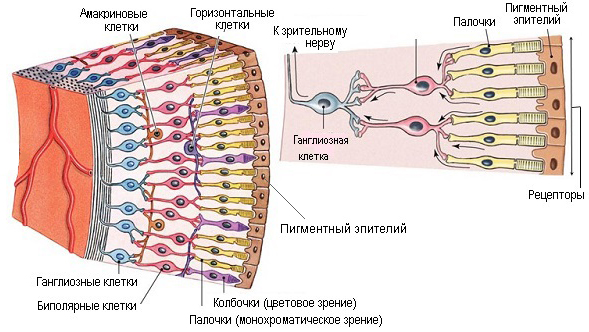 |
| Строение сетчатки. Фоторецепторы |
Макула или желтое пятно – небольшая часть сетчатки, которая отвечает за формирование центрального зрения. В макулярной области отмечается наибольшая плотность фоторецепторов. В самом центре существует особое углубление – центральная ямка или фовеа, выполненное только колбочками. Именно центральная ямка является основной точкой, отвечающей за предметное зрение человека.
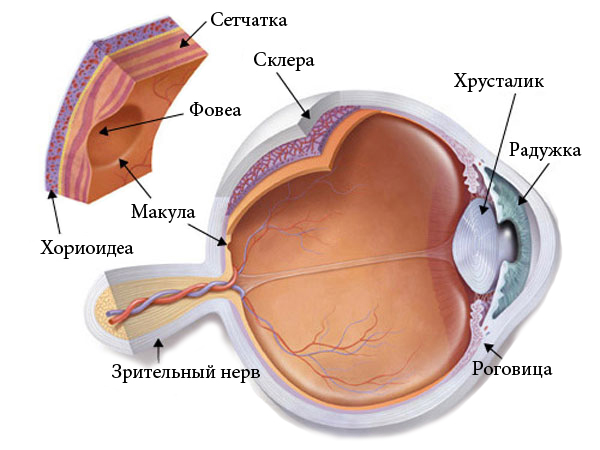 |
| Строение глаза. Макула |
Возрастная макулярная дегенерация сетчатки глаза поражает именно эту зону, что сопровождается снижением центрального предметного зрения, вплоть до необратимой слепоты. Возрастная дегенерация макулы глаза характеризуется отложением продуктов клеточного распада между сетчаткой и хориоидеей (сосудистой оболочкой глаза). Этот процесс также ассоциируется одновременно с морфологически обусловленной гипер- и с гипопигментацией сетчатки. Такие начальные изменения еще не вызывают ухудшения и снижения остроты зрения. Однако дальнейшее прогрессирование заболевания определяет клинически значимые изменения. Существует две формы возрастной макулярной дегенерации сетчатки, о которых будет подробно рассказано ниже.
Формы возрастной дегенерации сетчатки
Возрастная макулярная дегенерация в зависимости от патофизиологических изменений может быть представлена двумя видами, которые являются различными по патогенезу и своим проявлениям вариантами развития дегенеративных изменений макулы и заднего полюса глаза.
Сухая форма макулярной дегенерации
Атрофическая или сухая возрастная макулярная дегенерация сетчатки составляет около 85%-90% случаев данного заболевания и встречается с одинаковой частотой среди пациентов мужского и женского пола.
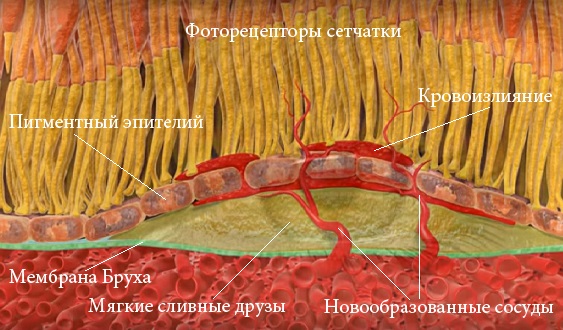
Данная форма заболевания характеризуется отложением продуктов клеточного распада, так называемых, друз между пигментными эпителиальными клетками и мембраной Бруха. Мембрана Бруха – это ацеллюлярное образование, состоящее из 5 слоев и выполняющее роль барьера между сетчаткой и хориоидеей. Питательные вещества и необходимый для нормального функционирования кислород диффундируют через мембрану Бруха к пигментному эпителию и светочувствительным рецепторам сетчатки. Продукты метаболизма, наоборот, транспортируются от сетчатки к сосудистой оболочке глаза.
С возрастом мембрана Бруха подвергается значительным морфологическим изменениям, которые включают ее утолщение, кальцификацию и дегенерацию коллагеновых и эластиновых волокон. Также происходит неполная элиминация и накопление продуктов обмена веществ липидной природы. Отложения продуктов обмена, состоящие из липофусцина, получили определение «друзы». Друзы являются наиболее ранним индикатором макулярной дегенерации сетчатки и бывают двух разновидностей – мягкие и твердые.
 |
| Макулярная дегенерация. Сухая форма |
Твердые друзы представляют собой небольшие, округлые отложения с хорошо очерченными границами. Зачастую они являются признаком возрастных изменений в сетчатке глаза, но не вызывают клинически значимого ухудшения зрения. По мере прогрессирования макулярной дегенерации глаза мелкие единичные отложения аккумулируются в более крупные образования – мягкие друзы.
Появление мягких сливных друз ассоциировано с неблагоприятным прогнозом сохранения высокого предметного зрения. Происходит разобщение между сетчаткой и хориоидеей, что нарушает питание всех клеточных слоев сетчатки, вызывает деградацию фоторецепторов и постепенное замещение поврежденных клеток сетчатки рубцовой соединительной тканью.
Географическая атрофия — конечная стадия сухой макулярной дегенерации, при которой визуализируются объемные участки атрофии и гибели пигментного эпителия сетчатки, разрастания соединительной ткани. Такие процессы ведут к значительной потере центрального зрения, которая может прогрессировать годами. Медленное угасание зрительных функций и снижение центрального зрения существенно снижают возможности пациента к зрительной работе, однако не настолько выражено, как при влажной форме макулярной дегенерации.
Влажная макулярная дегенерация
Неоваскулярная или влажная возрастная дегенерация макулы и заднего полюса глаза является альтернативным путем развития патологического процесса, при котором разобщение пигментного эпителия сетчатки и хориоидеи сопровождается увеличением концентрации сосудистого эндотелиального фактора роста. Данное биологически активное вещество стимулирует ангиогенез, то есть врастание новообразованных сосудов под сетчатку в проекции центральной макулярной зоны.
Процессы неоваскуляризации сопровождаются вазодилятацией, нарушением сосудистой проницаемости и миграцией эндотелиальных клеток. Новообразованные сосуды, проникая в субретинальное пространство, разрушают анатомический барьер в виде мембраны Бруха между сосудистой оболочкой и сетчаткой глаза и образуют своеобразную сосудистую сеть, получившую название «субретинальная неоваскулярная мембрана». Стенка новообразованных сосудов является функционально неполноценной, что приводит к просачиванию жидкости, плазмы и форменных элементов крови под центральную зону сетчатки и сопровождается различными по объему субретинальными кровоизлияниями в макулу.
 |
| Возрастная макулярная дегенерация сетчатки. Влажная форма |
Постоянное наличие крови и жидкости под сетчаткой в итоге приводят к отделению мембраны Бруха, пигментного эпителия и светочувствительного слоя сетчатки друг от друга с последующим нарушением строения и функции фоторецепторов, их дегенеративным перерождением, фиброглиальной трансформацией тканей в макулярной зоне в единый рубцовый конгломерат. Со временем в области желтого пятна формируется специфический валик, окруженный рубцовой тканью и небольшими геморрагиями.
Клинически вышеописанные процессы проявляются нарушением центрального зрения и появлением темных пятен (скотом) перед глазами. Таким образом, хориоидальная субретинальная неоваскуляризация, являясь репаративной реакцией организма, направленной на улучшение трофики центральной сетчатки, увеличение поступления кислорода и питательных веществ к макуле, приводит к прогрессированию заболевания и неминуемой утрате предметного зрения.
Влажная форма возрастной макулярной дегенерации сетчатки глаза зачастую развивается за короткое время – заболевание может сильно ухудшить качество жизни пациента за несколько месяцев или даже недель.
Причины развития возрастной макулярной дегенерации
До настоящего времени выделить единственную достоверную причину возрастной макулярной дегенерации глаз ученые не могут. Однако считается, что возрастная макулярная дегенерация сетчатки имеет прямую корреляцию с возрастом пациентов. Так у пациентов средней возрастной группы заболевание встречается всего в 2% случаев, в возрасте 65-75 лет заболевание выявляется уже у 20% пациентов. А по достижении людьми 75-летнего барьера риск развития болезни увеличивается на 35%, то есть возрастная макулярная дегенерация сетчатки глаза диагностируется у каждого третьего жителя. Именно поэтому, по мнению большинства исследователей, основной причиной развития заболевания является возраст.
Тем не менее, существует масса предрасполагающих факторов, которые при сочетании с наследственной предрасположенностью и определяют высокие риски возникновения данной патологии. Ниже будут перечислены некоторые из них:
Все эти факторы не могут напрямую влиять на состояние сетчатки. Однако индуцируемые ими биохимические реакции и лежат в основе макулярной дегенерации глаз.
Считается, что сетчатка особенно подвержена оксидативному стрессу ввиду постоянного воздействия лучей видимого спектра и высоких концентраций кислорода. Открытие роли оксидативного стресса в развитии макулярной дегенерации и определило возможности профилактического лечения антиоксидантами лиц с повышенным риском возникновения возрастной макулярной дегенерации сетчатки. Более подробно этот вопрос будет рассмотрен в разделе о терапевтических возможностях.
Симптомы при возрастной макулярной дегенерации
Начальные стадии возрастной макулярной дегенерации, особенно если в патологический процесс вовлечен только один глаз, чаще всего являются асимптомными. Болевые ощущения, которые могли бы вызвать дискомфорт и подтолкнуть человека к посещению офтальмолога, также отсутствуют. Возрастная макулярная дегенерация сетчатки глаза имеет множество симптомов, влияющих на повседневную жизнь пациентов, основными из которых являются следующие:
Сухая макулярная дегенерация, как правило, характеризуется медленным снижением предметного зрения, постепенным нарастанием симптомов и развитием нечеткости изображения при рассмотрении объектов как вблизи, так и издалека. Со временем центральное зрение становится все более размытым, и эта область увеличивается в размере по мере прогрессирования заболевания.
Влажная возрастная макулярная дегенерация сетчатки характеризуется резким нарастанием симптомов болезни и вызывает гораздо более быструю потерю зрения, иногда даже в течение нескольких недель.
Современные методы диагностики заболевания
Обследование всегда начинается с беседы, выяснения деталей заболевания и жалоб пациентов, у которых подозревается возрастная макулярная дегенерация сетчатки. Симптомы, предъявляемые пациентом, достаточно характерны и являются типовыми, что позволяет предположить характер патологии, впоследствии подтверждаемый стандартными офтальмологическими исследованиями и инструментальными методами диагностики.
Возрастная дегенерация макулы глаза и заднего полюса требует постоянного мониторинга с целью своевременной идентификации прогрессирования заболевания или перехода болезни из сухой формы в более агрессивную влажную.
Динамическое инструментальное наблюдение 2-3 раза в год у пациентов, страдающих возрастной макулярной дегенераций сетчатки, может значительно улучшить прогноз и вовремя остановить необратимое снижение центрального предметного зрения.
При наличии у пациента отягощенного анамнеза, но при отсутствии клинических признаков заболевания, как правило, рекомендуются контрольные осмотры глазного дна и динамический контроль результатов инструментального обследования для раннего обнаружения твердых или мягких друз 1-2 раза в течение года.
Возрастная макулярная дегенерация. Лечение
Несмотря на значительные достижения современных методов диагностического обследования и раннюю обращаемость к врачу пациентов, у которых была выявлена возрастная макулярная дегенерация, лечение ее и в настоящее время представляет собой трудно решаемую задачу.
Как лечить сухую форму макулярной дегенерации?
Терапевтического воздействия, которое было бы способно остановить прогрессирование или излечить пациентов с сухой формой макулярной дегенерации глаз, к сожалению, не существует. С учетом теории оксидативного стресса пациентам с большим количеством друз, пигментными изменениями или географической атрофией показан прием антиоксидантов по различным схемам.
Цель такого лечения возрастной макулярной дегенерации сетчатки – нейтрализация свободных радикалов кислорода, провоцирующих патологические реакции. Дозировки и индивидуальные схемы приема определяет врач. Основные компоненты таких терапевтических схем – витамин С, витамин Е, оксид цинка, лютеин, бета-каротин, витамин А, оксид меди. Также пациентам обычно рекомендуют отказаться от курения и принимать пищу, богатую полиненасыщенными омега-3-жирными кислотами.
Макулярная дегенерация – влажная форма: лечение патологии
Лечение влажной формы возрастной макулярной дегенерации сетчатки глаза направлено на ингибирование процессов субретинальной неоваскуляризации, профилактику и лечение осложнений.
Ингибиторы ангиогенеза
Ингибирование ангиогенеза в настоящее время является одним из наиболее эффективных методов лечения влажной макулярной дегенерации сетчатки. Основой терапевтического действия является интравитреальное введение антиангиогенных препаратов, то есть лекарственных средств, блокирующих сосудистый фактор роста и, соответственно, подавляющих процесс субретинальной неоваскуляризации.
 |
| Лечение макулярной дегенерации ингибиторами ангиогенеза |
Наиболее часто используемыми в практической деятельности являются Пегаптаниб (Макуген), Бевацизумаб (Авастин), Ранибизумаб (Луцентис) и Афлиберцепт (Айлия). Использование препаратов данной группы при возрастной макулярной дегенерации позволяет остановить рост патологических кровеносных сосудов, тем самым снижая риск потери зрения. За последнее десятилетие многочисленные клинические исследования подтвердили их высокую эффективность у пациентов, которым была диагностирована влажная возрастная макулярная дегенерация.
Лечение ингибиторами ангиогенеза позволило им не только стабилизировать, но и улучшить зрительные функции. Существенными недостатками этого вида лечения является инвазивный характер вмешательства, снижение эффекта от лечения при отказе от него, значительная стоимость лечения, особенно с учетом необходимости курса интравитреальных инъекций для достижения клинически значимого результата.
Лазерная коагуляция при дегенерации макулы и заднего полюса
Лазерные методы лечения показаны при наличии субретинальной неоваскулярной мембраны у пациентов, которым была диагностирована возрастная макулярная дегенерация. Лечение заключается в проведении лазерной коагуляции неоваскулярной мембраны, расположенной экстрафовеолярно по отношению к центральной ямке сетчатки.
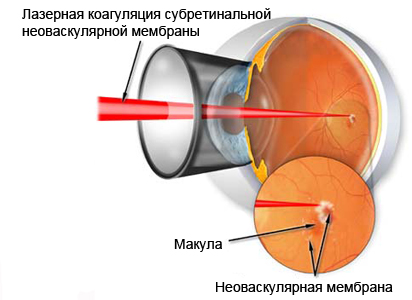 |
| Лазерное лечение дегенерации сетчатки |
Целью лазерной коагуляции при этом является прекращение кровотока в новообразованных сосудах за счет коагулирующего действия лазерного излучения на их стенку. Основной недостаток данного лечения макулярной дегенерации заключается в наличии нежелательного повреждающего эффекта на фоторецепторы сетчатки, что существенно ограничивает показания к применению лазерного лечения, как по локализации патологического процесса, так и по величине предметного зрения.
Фотодинамическая терапия
При лечении влажной формы возрастной макулярной дегенерации сетчатки глаза достойной альтернативой лазерному лечению методом является фотодинамическая терапия. Нередко фотодинамическая терапия является даже более эффективным способом борьбы с явлениями влажной дегенерации макулы и заднего полюса глаза по сравнению с вышеперечисленными методами лечения.
Клинический результат лечения обусловлен лазерным воздействием на новообразованные сосуды и блокирование в них кровотока. Используемый при фотодинамической терапии светочувствительный препарат «Визудин» накапливается только в зонах неоваскуляризации. Лазерное облучение «Визудина», накопленного новообразованными сосудами, приводит к образованию в них тромба и облитерации просвета, в результате чего кровоток в неоваскулярной сосудистой сети полностью прекращается.
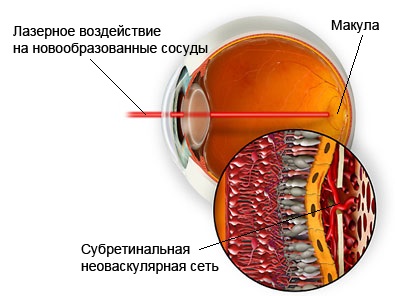 |
| Фотодинамическая терапия при дегенерации макулы |
Несомненным преимуществом фотодинамической терапии по сравнению с лазерным лечением заключается в исключительном воздействии только на новообразованные сосуды без повреждения фоторецепторных клеток сетчатки. Необходимо отметить и возможность сочетанного применения фотодинамической терапии в комбинации с другими методами лечения влажной формы возрастной макулярной дегенерации сетчатки.
Транспупиллярная термотерапия
Транспупиллярная термотерапия является одним из безопасных и эффективных методов лечения возрастной макулярной дегенерации сетчатки глаза, прекрасно зарекомендовавшим себя при влажной форме дегенерации макулы с наличием скрытой хориоидальной неоваскуляризации любой, включая субфовеолярную локализации.
Проведение в макулярной области сетчатки транспупиллярной термотерапии не приводит к коагуляционному и фотохимическому повреждению фоторецепторных клеток, поскольку основной задачей метода является уменьшение кровотока в сосудистой оболочке глаза в результате облучения лазером инфракрасного диапазона.
Транспупиллярная термотерапия, как правило, является альтернативой фотодинамической терапии, когда отсутствует положительный лечебный эффект последней.
Хирургическое лечение макулярной дегенерации
Оперативное лечение возрастной макулярной дегенерации сетчатки глаза проводится с целью улучшения центрального зрения при далекозашедших стадиях заболевания при неэффективности или бесперспективности применения других менее инвазивных методов лечения. В ряде случаев показаниями к операции является наличие геморрагических осложнений в виде массивных субретинальных кровоизлияний при влажной форме дегенерации макулы. Оперативное лечение выполняется в объеме субтотальной витрэктомии, в ходе которой иссекается стекловидное тело и обеспечивается доступ к сетчатке глаза и субретинальному пространству.
Все виды хирургического лечения дегенерации сетчатки условно можно разделить на три группы: удаление (экзерез) субретинальной мембраны и дренирование субретинальных кровоизлияний, транслокация макулы и пересадка клеток пигментного эпителия.
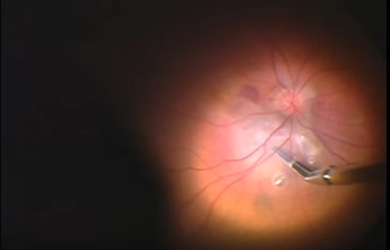 | 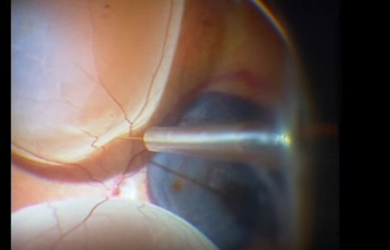 |
| Удаление субретинальной мембраны | Транслокация макулы |
К сожалению, далекозашедшие стадии дегенерации макулы глаза, при которых показано оперативное вмешательство, сопровождаются выраженными морфологическими изменениями сетчатой оболочки и подлежащих интраокулярных структур, что не позволяет значительно повысить остроту зрения после операции.
Тем не менее, хирургическое лечение дегенерации сетчатки обеспечивает пациенту субъективное улучшение зрения за счет формирования стабильной эксцентричной фиксации и уменьшения явлений метаморфопсии.
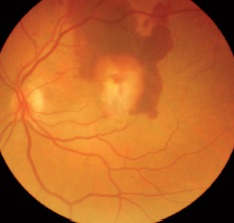 |  |
| Состояние до лечения | После лечения |
Прогноз зрительных функций
Возрастная макулярная дегенерация – необратимое заболевание, которое сложно поддается лечению. Именно поэтому необходимы периодические профилактические визиты людей пожилого возраста к офтальмологу. Это поможет вовремя идентифицировать патологию и предупредить ее выраженное прогрессирование.
При наличии симптомов и клинических данных макулярной дегенерации сетчатки на одном глазу частота проявления заболевания на парном глазу, по данным разных исследователей, находится в пределах 5-15%. В течение ближайшего года примерно 25% этих пациентов полностью утрачивают предметное зрение.
В то же время своевременно проведенные диагностические обследования и адекватное соответствующее лечение дегенерации сетчатки позволяют значительно сократить число эпизодов тяжелой утраты зрительных функций.
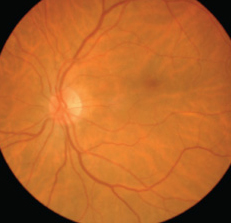
Офтальмоскопическая картина глазного дна

Исследования могут проводиться в различном виде: в прямом и обратном, с узким и широким зрачком.
Офтальмоскопия входит в стандартный осмотр врача-офтальмолога и является одним из важнейших методов диагностики заболеваний глаз.
Помимо глазных заболеваний, офтальмоскопия помогает в диагностике таких патологий, как гипертония, диабет и многих других, т.к. именно при этом исследовании можно визуально оценить состояние сосудов человека.
Осмотр глазного дна
Офтальмолог, меняя положение глаза относительно глаза исследуемого и заставляя его перемещать взор в различных направлениях, может осмотреть и остальные участки глазного дна.
При максимально расширенном зрачке только небольшая область глазного дна у лимба шириной 8 мм остается недоступной исследованию. Общая окраска глазного дна складывается из цветовых оттенков лучей, выходящих из исследуемого глаза и в основном отраженных пигментным эпителием сетчатки, сосудистой оболочкой и отчасти склерой.
Нормальная сетчатка при исследовании в ахроматическом свете почти не отражает лучей и поэтому остается прозрачной и невидимой. В зависимости от содержания пигмента в пигментном эпителии и в сосудистой оболочке заметно меняется цвет и общий рисунок глазного дна. Чаще всего глазное дно представляется равномерно окрашенным в красный цвет с более светлой периферией. В таких глазах пигментный слой сетчатки скрывает рисунок подлежащей сосудистой оболочки. Чем более выражена пигментация указанного слоя, тем более темным выглядит глазное дно.
По краям макулярной области возвышение сетчатки выравнивается в плато, ширина которого у отдельных лиц варьирует, и образует вал эллиптической формы. Отраженные от вала лучи направляются обратно в зрачок, обусловливая офтальмоскопическую картину макулярного рефлекса. В зависимости от индивидуальных особенностей рельефа глазного дна может наблюдаться наружный макулярный рефлекс и более широкое кольцо бликов.
При патологических процессах на глазном дне нормальные рефлексы могут исчезать или появляются новые рефлексы в тех местах, где в норме они не наблюдаются. Различают следующие причины исчезновения рефлексов:
Патологические рефлексы являются следствием изменения рельефа глазного дна. Точечные рефлексы, единичные или групповые, указывают на возвышение сетчатки, например на наличие очага диффузного воспаления, а каждый рефлекс соответствует вершине возвышения. Круговые или полукруговые рефлексы образуются на границе возвышения и западения уровня сетчатки.
Пигментный слой сетчатки может содержать мало пигмента и тогда через него просвечивает сосудистая оболочка. Глазное дно представляется ярко-красным. На нем видны хориоидальные сосуды в виде густо переплетающихся оранжево-красных полос, сходящихся к экватору глаза. Если сосудистая оболочка богата пигментом, то межваскулярные пространства ее принимают форму вытянутых пятен или треугольников. Это так называемое пятнистое, или паркетное, глазное дно (fundus tabulatus). В тех случаях, когда пигмента мало и в сетчатке и в сосудистой оболочке, глазное дно благодаря более сильному просвечиванию склеры выглядит особенно светлым. На этом фоне сосок зрительного нерва и сосуды сетчатки резче контурированы и кажутся более темными. Хорошо видны хориоидальные сосуды. Макулярный рефлекс плохо выражен или отсутствует.
Слабо пигментированное глазное дно чаще всего встречается у альбиносов, почему его называют также альбинотическим. Сходно по окраске с альбинотическим глазное дно новорожденных. Но сосок зрительного нерва у них бледно-серого цвета с нечеткими контурами. Вены шире обычного. Макулярный рефлекс отсутствует. Со второго года жизни глазное дно детей уже почти не отличается от глазного дна взрослых.
Патологические изменения в сосудистой и сетчатой оболочках отличаются значительным многообразием и могут проявляться в виде диффузных помутнений, ограниченных очагов, кровоизлияний и пигментаций.
Диффузные помутнения больших или меньших размеров придают сетчатке тусклый серый цвет и особенно резко выступают в области диска зрительного нерва.
Ограниченные очаги в сетчатке могут иметь различную форму и величину и светло-белый, светло-желтый или голубовато-желтый цвет. Располагаясь в слое нервных волокон, они принимают штрихообразную форму; в области желтого пятна образуют фигуру, напоминающую звезду.
Круглая форма и пигментация очагов наблюдаются при локализации процесса в наружных слоях сетчатки. Свежие фокальные изменения в сосудистой оболочке темнее ретинальных и менее четко очерчены. В результате наступающей затем атрофии сосудистой оболочки на этих участках обнажается склера и они приобретают вид белых, резко ограниченных очагов различной формы, часто окруженных пигментированным ободком. Над ними обычно проходят сосуды сетчатки.
Кровоизлияния сосудистой оболочки встречаются сравнительно редко и, будучи прикрыты пигментным эпителием, плохо различимы. Свежие кровоизлияния в сетчатку имеют вишнево-красный цвет и разную величину: от мелких, точечных экстравазатов до крупных, занимающих обширную область глазного дна. При локализации в слое нервных волокон кровоизлияния представляются в виде радиальных штрихов или треугольников, обращенных вершиной к соску зрительного нерва. Преретинальные кровоизлияния круглой или поперечно-овальной формы. В редких случаях кровоизлияния бесследно рассасываются, но чаще оставляют после себя беловатые, серые или пигментированные атрофические очаги.
Диск (сосок) зрительного нерва при офтальмоскопии
Наиболее заметной частью глазного дна является сосок (диск) зрительного нерва и с него обычно начинают исследование. Сосок расположен кнутри от заднего полюса глаза и попадает в офтальмоскопическое поле зрения, если исследуемый повернет глаз к носу на 12–15°.
Сосок зрительного нерва чаще всего имеет форму круга или вертикального овала и очень редко — поперечно-овальную форму. Астигматизм исследуемого глаза может искажать истинную форму соска и создавать у врача ложное представление о его очертаниях. Подобное искажение формы соска может также наблюдаться в результате погрешностей в технике исследования, когда, например, при офтальмоскопии в обратном виде лупу ставят слишком косо к линии наблюдения.
Горизонтальный размер соска в среднем равен 1,5–1,7 мм. Видимые же размеры его, как и других элементов глазного дна, при офтальмоскопии значительно больше и зависят от рефракции исследуемого глаза и способа исследования. Сосок зрительного нерва может всей своей плоскостью располагаться на уровне глазного дна (плоский сосок) или иметь в центре воронкообразное углубление (экскавированный сосок). Углубление образуется за счет того, что покидающие глаз нервные волокна начинают перегибаться у самого края склерально-хориоидального канала. Тонкий слой нервных волокон в центральном участке соска зрительного нерва делает более заметной подлежащую белесоватую ткань решетчатой пластинки, и поэтому участок экскавации выглядит особенно светлым. Нередко здесь можно обнаружить следы отверстий решетчатой пластинки в виде темно-серых точек.
Иногда физиологическая экскавация располагается парацентрально, несколько ближе к височному краю соска. От патологических видов экскаваций ее отличает небольшая глубина (менее 1 мм) и главное обязательное присутствие ободка нормально окрашенной ткани соска между его краем и краем экскавации. Выраженное углубление на месте соска зрительного нерва может наблюдаться при врожденных колобомах. В таких случаях сосок часто окружен белым ободком с пигментными включениями и кажется несколько увеличенным. Значительная разница в уровне соска и сетчатки ведет к резкому изгибу сосудов и создает впечатление, что они появляются не в середине соска, а из-под его края.
С аномалией развития связаны также изредка встречаемые дефекты (ямки) в ткани соска и мякотные, миелиновые волокна, имеющие вид ярко-белых блестящих вытянутых пятен. Они могут иногда располагаться на поверхности соска, прикрывать его; при невнимательном исследовании их можно принимать за сосок причудливой формы.
На красном фоне глазного дна сосок зрительного нерва выделяется своими четкими границами и розовым или желтовато-красным цветом. Цвет соска определяется структурой и соотношением образующих его анатомических элементов: артериальных капилляров, сероватых нервных волокон и лежащей под ними беловатой решетчатой пластинки. Носовая половина соска содержит более массивный папилломакулярный пучок нервных волокон и лучше снабжена кровью, тогда как в височной половине соска слой нервных волокон тоньше и через него сильнее просвечивает белесоватая ткань решетчатой пластинки. Поэтому наружная половина соска зрительного нерва почти всегда выглядит более светлой, чем внутренняя. По этой же причине из-за большего контраста с фоном глазного дна височный край соска очерчен резче носового.
Впрочем, цвет соска и четкость его границ заметно варьируют. В ряде случаев только большой клинический опыт и динамическое наблюдение за состоянием глазного дна позволяют отличить вариант нормы от патологии соска зрительного нерва. Такие затруднения возникают, например, при так называемом ложном неврите, когда нормальный сосок имеет нечеткие контуры и представляется гиперемированным. Псевдоневрит большей частью встречается при средней и высокой гиперметропии, но может наблюдаться и при миопической рефракции.
В сомнительных случаях рекомендуется обращать внимание на сосудистую воронку соска зрительного нерва: она ясно выражена при псевдоневрите и не видна при явлениях воспаления или застоя.
Нередко сосок зрительного нерва окружен белым (склеральным) или темным (хориоидальным, пигментным) кольцом.
Первое кольцо, именуемое также конусом, обычно представляет собой ободок склеры, видимой в результате того, что отверстие в сосудистой оболочке, через которое проходит зрительный нерв, оказывается шире отверстия в склере. Иногда это кольцо образуется за счет глиальной ткани, окружающей зрительный нерв. Склеральное кольцо не всегда бывает полным и может иметь форму серпа или полумесяца.
Что касается хориоидального кольца, то основу его составляет скопление пигмента по краю отверстия в сосудистой оболочке. При наличии обоих колец хориоидальное кольцо располагается периферичнее склерального; нередко оно занимает только часть окружности.
Изменения диска зрительного нерва при различных заболеваниях
При заболеваниях зрительного нерва, в основном протекающих в виде воспаления или застоя, сосок может приобретать красный, серовато-красный или мутнокрасный цвет и форму вытянутого овала, неправильного круга, почкообразную форму или вид песочных часов. Размеры его, особенно при застойных явлениях, нередко превышают обычные в 2 раза и более. Границы соска становятся нечеткими, размытыми. Порой очертаний соска вообще нельзя уловить и только выходящие из него сосуды позволяют судить о его местоположении на глазном дне.
Атрофические изменения зрительного нерва сопровождаются побелением соска. Серый, серовато-белый или серовато-синий сосок с резкими границами наблюдается при первичной атрофии зрительного нерва; матово-белый сосок с нечеткими контурами характерен для вторичной атрофии зрительного нерва.
Различают 2 вида патологической экскавации соска зрительного нерва
Помимо экскаваций соска, наблюдается и выбухание, выпячивание его в стекловидное тело. Особенно выраженное выбухание соска бывает при застойных явлениях в зрительном нерве (так называемый грибовидный сосок).
Сосуды, видимые на глазном дне
Из середины соска зрительного нерва или несколько кнутри от середины выходит центральная артерия сетчатки (a. centralis retinae). Рядом с ней, латеральнее, входит в сосок центральная вена сетчатки (v. centralis retinae).
На поверхности соска артерия и вена делятся на две вертикальные ветви — верхнюю и нижнюю (a. et v. centralis superior et inferior). Каждая из этих ветвей, покинув сосок, вновь делится на две ветви — височную и носовую (a. et v. temporalis et nasalis). В дальнейшем сосуды древовидно распадаются на все более мелкие веточки и распространяются по глазному дну, оставляя свободным желтое пятно. Последнее окружено также артериальными и венозными веточками (a. et v. macularis), непосредственно отходящими от основных сосудов сетчатки. Иногда основные сосуды делятся уже в самом зрительном нерве и тогда на поверхности соска сразу появляется несколько артериальных и венозных стволов. Изредка центральная артерия сетчатки, прежде чем покинуть сосок и совершить свой обычный путь, петлевидно перекручивается и несколько выступает в стекловидное тело (препапиллярная артериальная петля).
Отличие артерий от вен при офтальмоскопии
Вены шире артерий (калибры их соответственно относятся как 4:3 или 3:2), окрашены в вишнево-красный цвет, более извиты. Световая полоска по ходу вен значительно уже, чем по ходу артерий. На крупных венозных стволах сосудистый рефлекс часто отсутствует. Нередко отмечается пульсация вен в области соска зрительного нерва.
В глазах с высокой гиперметропией извитость сосудов более выражена, чем в глазах с миопической рефракцие. Астигматизм исследуемого глаза, не корригированный стеклами, может создавать ложное впечатление о неравномерности калибра сосудов. На многих участках глазного дна виден перекрест артерий с венами, причем впереди может лежать как артерия, так и вена.
Изменения сосудов при различных заболеваниях
Изменение калибра сосудов наступает в результате нарушений сосудистой иннервации, патологических процессов в стенках сосудов и различной степени их кровенаполнения.
К патологическим явлениям относится также возникновение артериальной пульсации, особенно заметной в месте изгиба сосудов на соске зрительного нерва.
Желтое пятно при офтальмоскопии
В заднем полюсе глаза лежит наиболее важная в функциональном отношении область сетчатки — желтое пятно (macula lutea). Его можно увидеть, если исследуемый направит взор на световой «блик» офтальмоскопа.
Но при этом зрачок резко суживается, что затрудняет исследование. Проведению его также мешают световые рефлексы, возникающие на поверхности центральной части роговицы.
Поэтому при исследовании данной области сетчатки целесообразно пользоваться безрефлексными офтальмоскопами, прибегать к расширению зрачка (там, где это возможно) или направлять в глаз менее яркий пучок света.
При обычной офтальмоскопии (в ахроматическом свете) желтое пятно имеет вид темно-красного овала, окаймленного блестящей полоской — макулярным рефлексом. Последний образуется за счет отражения света от валикообразного утолщения сетчатки по краю желтого пятна.
Макулярный рефлекс лучше выражен у молодых людей, особенно у детей, и в глазах с гиперметропической рефракцией.
Желтое пятно окружено отдельными артериальными веточками, несколько заходящими на его периферию.
Размеры желтого пятна заметно варьируют. Так, больший горизонтальный диаметр его может иметь величину от 0,6 до 2,9 мм. В центре желтого пятна находится более темное круглое пятнышко — центральная ямка (fovea centralis) с блестящей светлой точкой в середине (foveola). Диаметр центральной ямки в среднем 0,4 мм.