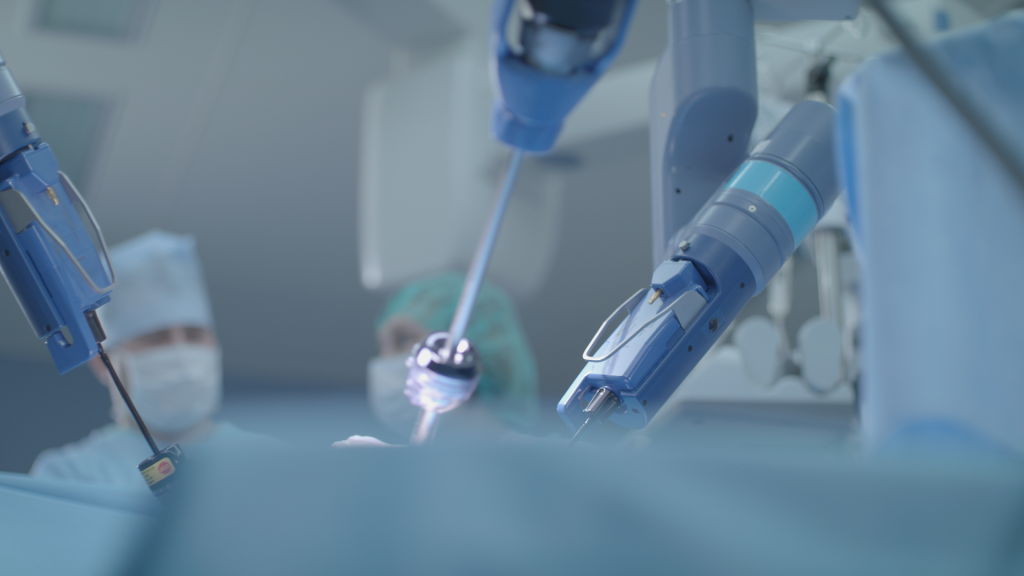
Малоинвазивная хирургия что это такое простыми словами
Малоинвазивная хирургия
Наши специалисты свяжутся с вами в ближайшее время
Малоинвазивная хирургия – это вмешательства, которые проводятся без выполнения разрезов. Операции выполняются через кровеносные сосуды, естественные отверстия либо маленькие проколы и отличаются минимальным негативным воздействием на организм пациента и низким риском послеоперационных осложнений.
Показания к малоинвазивным операциям
Малоинвазивная хирургия широко применяется в разных областях медицины. Наиболее часто такие операции проводятся в урологии, гинекологии, кардиологии и нейрохирургии.
С помощью высокоточного оборудования врачи успешно лечат:
Виды операций
Сейчас в малоинвазивной хирургии насчитывается более сотни методик выполнения операций. У каждой из них имеются свои особенности, преимущества и показания.
В зависимости от способа доступа к очагу заболевания выделяются две основные группы методов:
Преимущества малоинвазивной хирургии
Для выполнения малоинвазивных операций требуется дорогостоящее оборудование, поэтому цена у таких процедур выше, чем у традиционных полостных операций. Однако более высокая стоимость полностью оправдывается за счет преимуществ современных методов.
Основные достоинства малоинвазивных вмешательств:
Для проведения многих процедур достаточно местного либо эпидурального обезболивания. Пациент не чувствует боли и при этом находится в сознании.
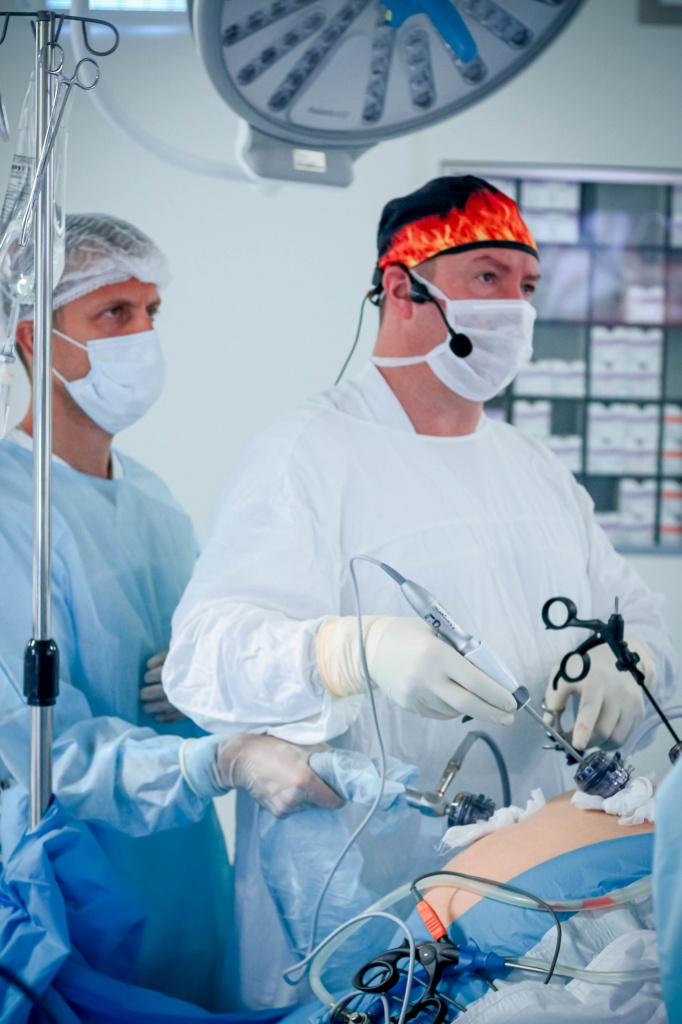
Малоинвазивная хирургия в ЦКБ РАН
Сложные эндоскопические и лапароскопические вмешательства требуют от врача наличия специальных навыков и высокого уровня профессионализма. Талантливые хирурги ЦКБ РАН в Москве проводят операции любой сложности, используя современное оборудование и новейшие лекарственные препараты. Это позволяет добиваться отличных результатов при лечении пациентов с самыми разными заболеваниями.
Для записи на прием и уточнения стоимости услуг можно позвонить по телефону +7 (499) 400 47 33 или воспользоваться специальной формой на сайте.
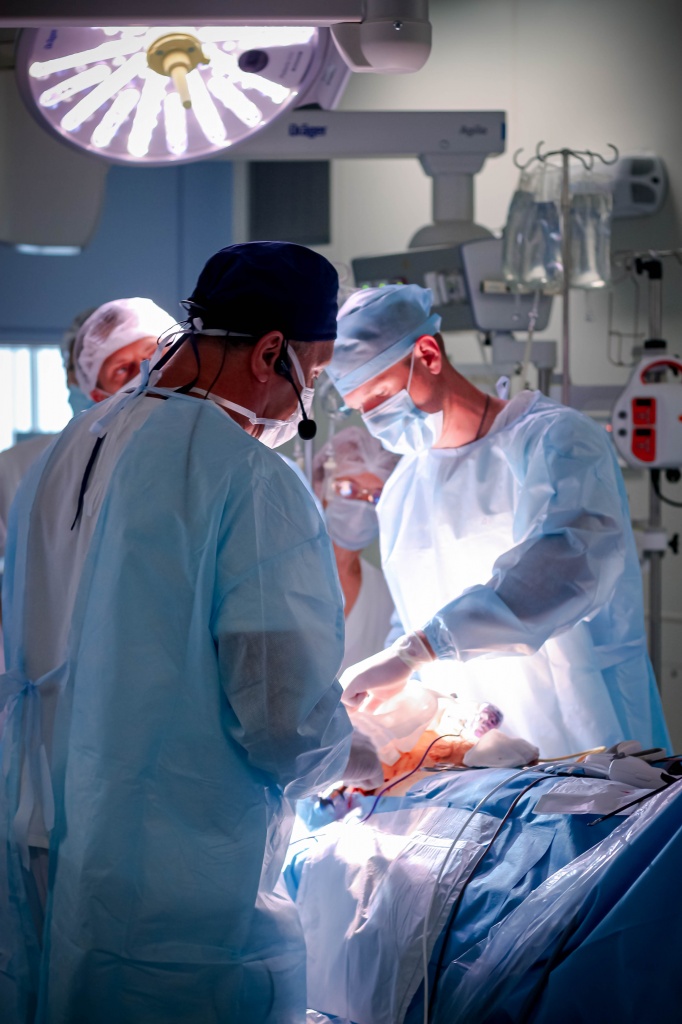
Большие возможности малоинвазивной хирургии
Галлямов Эдуард Абдулхаевич д.м.н., профессор, заведующий кафедрой общей хирургии ФГАОУ ВО «Первый МГМУ имени И.М. Сеченова» Минздрава РФ (Сеченовский университет), Москва
Малоинвазивная хирургия за последние годы серьезно потеснила традиционную. Операций без использования скальпеля проводится все больше, и они становятся все сложнее. Об успехах, которых удалось добиться в отечественной эндоурологии, рассказывает практикующий хирург профессор Эдуард Абдулхаевич Галлямов.
— Эдуард Абдулхаевич, какие из хирургических операций в урологии вы назвали бы самыми сложными?
— Наиболее сложными в эндоурологии я назвал бы операции, проводимые при тяжелых и запущенных заболеваниях. Например, удаление аденомы простаты малых размеров, то есть объемом 50–100 см3, — это стандартная, хорошо отработанная операция, а если объем опухоли превышает 200–400 см3, то это уже вмешательство сложного уровня. Если же говорить о самых сложных лапароскопических операциях, то это, безусловно, симультанные и мультиорганные вмешательства.
Симультанные операции — это хирургические вмешательства, одновременно производимые на двух или более органах по поводу разных болезней, этиологически не связанных между собой.
Мультиорганные вмешательства подразумевают, что в рамках одной операции лечится одно заболевание, разрушающее разные органы. Поводом для проведения такой операции могут служить, помимо онкологических, и другие заболевания. Например, наружный генитальный эндометриоз IV степени с тотальным прорастанием эндометриоидных гетеротопий в стенки мочевого пузыря, мочеточника, прямой кишки, заднего свода влагалища. В этой ситуации бригада врачей вынуждена выполнить резекцию прямой кишки, мочевого пузыря, задней стенки влагалища, реимплантацию мочеточника. Это поистине междисциплинарная хирургия, требующая опыта и в гинекологии, и в урологии, и в колопроктологии.
Сочетанные лапароскопические операции на сегодняшний день являются одной из наиболее высокотехнологичных областей хирургии. Здесь применяются практически те же технологии, что и при традиционных открытых операциях: водоструйная и ультразвуковая диссекция, полимерные сетчатые эндопротезы, сшивающие аппараты, хирургические адгезивы. И каждое такое вмешательство проводится с использованием всего лишь нескольких инструментов и эндовидеокамеры. Через 3–5 проколов размером 5–10 мм они вводятся в брюшную полость, также сюда закачивается углекислый газ с целью создания рабочего пространства, после чего приступают к выполнению манипуляций.
— Какие преимущества получают пациенты в результате лапароскопических симультанных и мультиорганных операций?
— Главными преимуществами таких операций перед традиционными я бы назвал их низкую травматичность, что значительно сокращает сроки реабилитации пациентов, и низкий риск послеоперационных осложнений, в том числе гнойных, а также возможность проведения нескольких манипуляций под одним наркозом. Какими бы безопасными не были современные методы общей анестезии, она несет серьезную нагрузку для организма.
— Потрясающие достижения хирургии XXI века! Не могли бы вы рассказать о таких операциях подробнее?
— В случаях, когда вовлеченные тазовые органы образуют единый опухолевый конгломерат и невозможно обеспечить необходимый радикализм резекций по границе здоровых тканей, единственно онкологически обоснованными остаются радикальные вмешательства — экзентерации органов малого таза. На сегодняшний день наша команда, а это группа единомышленников из разных клиник Москвы и других регионов, выполнила уже около ста подобных лапароскопических вмешательств.
Я хотел бы рассказать о двух таких операциях, которые мы провели с моими коллегами. Первая включала удаление опухолевого конгломерата с тазовой лимфаденэктомией и реконструктивный этап.
Пациентка 66 лет поступила в стационар с клиникой мочепузырнотонкокишечного свища. По результатам КТ поставлен диагноз «рак мочевого пузыря T4N1M0, прорастание в матку, сигмовидную кишку, мочепузырнотонкокишечный свищ». Размеры опухолевого конгломерата — 12 × 11 × 15 см, тазовая лимфаденопатия до 2 см, признаков диссеминации не выявлено. Пациентке была выполнена тотальная тазовая супралеваторная экзентерация с выведением сигмостомы и деривацией мочи по Брикер.
Особенностью операции явилась установка восьми троакаров, когда бригада из четырех хирургов работала в восемь рук.
Во втором случае у женщины 41 года мы выполнили переднюю экзентерацию органов малого таза.
Пациентка поступила в стационар с диагнозом «мочепузырно-влагалищный и прямокишечновлагалищный свищи». Ранее у нее был выявлен рак шейки матки сT2bNхM0, по поводу чего была проведена лучевая терапия. Через какое-то время началось подтекание мочи из влагалища. Эндоскопически и рентгенологически диагностирован мочепузырновлагалищный свищ. Попытки консервативного ведения на фоне дренирования мочевого пузыря эффекта не принесли. Позже женщина так-же стала отмечать выделения кала из влагалища. При обращении к хирургу, осмотре и колоноскопии было подтверждено формирование прямокишечновлагалищного свища. Прогрессирование онкопроцесса обследование не подтвердило. Было решено провести переднюю тазовую экзентерацию.
Два монитора были расположены у ног пациентки слева и справа. Оперирующий хирург на разных этапах стоял от пациентки то справа, то слева, работая через параллельно установленные порты. Один ассистент находился с противоположной стороны от хирурга, а другой с камерой — за головой больной.
Вход в брюшную полость был осуществлен оптическим троакаром 10 мм на 3–4 см выше пупка. Рабочие троакары были также введены по параректальным линиям на уровне оптического троакара: два троакара толщиной по 5 мм — по левой передней аксилярной линии и два толщиной 12 и 5 мм — по правой. Далее были выполнены адгезиолизис и обзорная лапароскопия для выявления отдаленных метастазов и канцероматоза.
— Но метастазов вы не нашли и поэтому приступили к первому этапу операции?
— Верно. И этим первым этапом стала мобилизация матки с придатками, отсечение ее шейки от купола влагалища с последующим удалением также и влагалища. После визуализации пузырно-влагалищного и прямокишечно-влагалищных свищей «острым путем» были разобщены задняя стенка влагалища и передняя стенка прямой кишки, а края свища прямой кишки иссечены до появления неизмененных тканей. Целостность прямой кишки восстановлена двухрядным викриловым швом.
Далее была выполнена мобилизация мочевого пузыря, отсечены мочеточники, коагулированы пузырные артерии. Затем мочевой пузырь с куполом влагалища единым блоком были отделены от уретры и преддверия влагалища. Культя влагалища ушита непрерывным интракорпоральным швом.
После этого мы мобилизировали сегмент тонкой кишки на расстоянии 50 см от илеоцекального угла. Был наложен аппаратный илеоилеоанастомоз бок-в-бок. Культя левого мочеточника переведена под брыжейкой сигмо-видной кишки к дистальному концу илеокондуита. Мочеточник спатулирован по противобрыжеечному краю. Также мы выполнили наложение уретерокондуито-анастомоза. Аналогичная манипуляция была проведена и с правым мочеточником.
Очень важным этапом нашей работы стало формирование илео-кондуито-уретероанастомоза. Отводящий конец кондуита был выведен на переднюю брюшную стенку справа от пупка с формированием кондуитостомы. Также была осуществлена мобилизация пряди большого сальника и низведение его в малый таз с целью укрытия передней стенки прямой кишки.
Дренирование малого таза осуществилось ПВХ-дренажом, выведенным через троакарное отверстие в правой подвздошной области. В левой подвздошной области сформирована двуствольная сигмостома. Вся операция длилась 2 часа 40 минут.
Кровопотеря составила всего 500 мл. Ранняя активизация пациентки и отсутствие послеоперационных осложнений позволили перевести ее из реанимации в палату уже через 24 часа. Общая госпитализация в стационаре составила 17 дней. Разгрузочная сигмостома была закрыта через 6 месяцев, стент правого мочеточника удален через 1,5 месяца после операции.
— Какие выводы вы можете сделать на основании подобных операций?
— По нашему мнению, эвисцерация малого таза лапароскопическим доступом не уступает доступу посредством лапаротомии. Однако пока мы не можем говорить об онкологической эффективности. Срок наблюдения пациентов и малая выборка, к сожалению, не позволяют адекватно оценивать результаты. Для сравнения продолжительности жизни необходимо проведение крупных мультицентровых исследований с определением единых критериев включения и наблюдения пациентов. Также нужно разделять исходные ситуации. Одно дело — распространенный первичный или рецидивный онкологический процесс, где мы продлеваем жизнь пациента и ее качество, и другое — последствия лучевой терапии с формированием разнообразных свищей на фоне невозможности излечения онкозаболевания, где операция направлена лишь на улучшение качества жизни.
Сравнивая с результатами работ по открытой традиционной экзентерации таза, можем сделать вывод, что при лапароскопическом доступе достоверно меньше кровопотеря. И пациент проводит меньше времени в реанимации. Также меньше частота ранних послеоперационных осложнений.
Подобные операции должны выполняться компетентными специалистами и в специализированных центрах, что позволит снизить количество осложнений и рецидивов, а также следует аккумулировать опыт мультиорганных вмешательств для последующего внедрения их в повсеместную практику.
— Какие проблемы в российской эндоурологии являются в настоящее время наиболее серьезными?
— Я бы начал с хорошего: доступность малоинвазивных технологий в России быстро растет. Такие операции выполняются уже не только в областных клиниках, но и в районных больницах небольших городов. По сравнению с 1990-ми годами ситуация изменилась до неузнаваемости. Но при этом оснащенность хирургическими инструментами для малоинвазивных операций во многих урологических отделениях остается недостаточной. Не всегда у урологов, осваивающих лапароскопические вмешательства, есть возможность использовать все современные технологии диссекции тканей и гемостаза.
Необходимо развивать культуру эндохирургии, чему посвящены различные часто проводимые урологическим сообществом школы с «живой» хирургией и многочисленные интернет-ресурсы.
Сегодня, в эпоху цифровых технологий и ресурсов, уже сравнительно легко развиваться и самообразовываться в лапароскопической хирургии. Помню свою первую лапароскопическую простатэктомию в 2003 году. Тогда, кроме шестиминутного ролика на VHS-кассете, просмотренного сотни раз, и книг, у нас не было никакой информации. Сегодня же по одному клику в интернете появляются сотни ссылок на полнометражное видео, лекции, мастер-классы.
Малоинвазивная хирургия что это такое простыми словами
Юрий Валерьевич Слободин. Кандидат медицинских наук, хирург высшей квалификационной категории, заместитель главного врача Республиканского медицинского клинического центра по хирургии. В год проводит более 100 сложных операций. Владеет открытой, лапароскопической и роботической хирургией при злокачественной и доброкачественной патологии органов брюшной полости, забрюшинного пространства и малого таза.
“Порядка 67-68% всех случаев в 2018 году были выявлены на первой-второй стадии”
— Каждый год количество новых выявленных случаев рака в нашей стране увеличивается примерно на тысячу. В 2018 году их было зафиксировано 52 тысячи, в 2019-м — порядка 53-х, — рассказывает Юрий Валерьевич. — Сегодня на диспансерном наблюдении у онкологов находится порядка 307,5 тысяч человек. Из них в среднем 60 процентов — это пациенты, которые наблюдаются пять и более лет.
— Чем объясняется постоянный рост заболеваемости раком?
— Факторов много. На этот процесс влияет наш образ жизни, окружающая среде, питание. Но в основном онкологические заболевания мы обнаруживаем у пациентов старше 70 лет.
Сегодня на первом месте среди болезней, от которых чаще всего умирают белорусы, находятся заболевания сердечно-сосудистой системы, на втором — онкология. Но со временем и с применением новых технологий, которые внедряются при лечении кардиологических патологий, рак может выйти на первое место.
— Почему люди старше 70 лет больше подвержены риску заболеть раком?
— Для этого нужно понимать, что такое рак. Это перестройка клеток и тканей, которые превращаются в злокачественные. У пациентов на этапе старения эти метаморфозы более выражены. Потому и риск заболеть выше.
Хотя более агрессивно рак протекает у молодых людей. Если мы говорим о химиотерапии, то молодого человека лечить сложнее, чем пожилого. Иммунитет у него достаточно сильный, обменные процессы — быстрые. Все системы и органы активно работают и питаются кровью. В таких условиях опухоль развивается более агрессивно. У пожилых людей из-за процессов старения и сниженного иммунитета рак прогрессирует медленнее.
Болезнь молодеет. Довольно часто мы находим онкологические патологии у пациентов очень молодого возраста. Например, обнаружили рак ободочной кишки у пациентки в 23 года. И в 27 лет тоже был похожий случай.
А ведь эти пациенты даже не попадают в группу скрининга рака ободочной кишки. По протоколам он начинается с 50 лет. Хотя сегодня и наша, и мировая практика показывают, что скрининг нужно начинать с 45 лет, а может, и в 40.
— Вы называли количество людей, которые стоят на диспансерном учете, — 307 с половиной тысяч человек. Более 60 процентов из них — это пациенты, которые наблюдаются пять и более лет. Вырос ли процент выживаемости за последние годы?
— Да, он растет. В 2000 году летальность от рака составляла порядка 57 процентов. Это значит, что из 100 пациентов 57 умирали. В 2018-м году этот показатель — 31 процент.
Появляются новые технологии, меняются схемы лечения. Онкология — это ведь не только хирургия. Я бы даже сказал так: далеко не только хирургия. Это и химиотерапия, и лучевая терапия, и таргетная [лечение препаратами, которые блокируют рост и распространение раковых клеток. — Прим.]. Развиваются нехиругические методы лечения. Подходя к пациенту индивидуально и комплексно, мы получаем более высокий процент выживаемости.
Кроме этого, выживаемость повышается и за счет выявления рака на ранних стадиях. Скажем, если рак обнаружили на третьей стадии, а тем более на четвертой, лечение будет более сложным, чем было бы на первой или второй.
Данные за 2018 год говорят, что порядка 67-68% всех случаев были выявлены на первой-второй стадии. Это очень хороший показатель. В 2017-м году он был на отметке 61%.
Труднее всего поддаются лечению рак желчных протоков и головки поджелудочной железы
— До сих пор диагноз «рак» многими воспринимается чуть ли не как приговор. Что нужно о нем знать, чтобы не бояться?
— Некоторые люди так боятся рака, что, например, без каких-либо причин делают тесты на онкомаркеры. Но в этом нет смысла. Главное правило — вовремя обращаться к врачам при малейших симптомах или дискомфорте.
Что-то заболело, чувствуете себя «как-то не так»? Запишитесь на прием к врачу, сдайте анализы, пройдите элементарное обследование. Важно наблюдаться, а не тянуть до последнего.
Часто говорят, что при раке желудка появляется отвращение к еде, нежелание есть мясо. На самом деле, если появилась такая клиника, то это, к сожалению, уже будет запущенная стадия.
Рак желудка, как правило, протекает бессимптомно. Непроходимость, жидкость в животе, боли, связанные с прорастанием опухоли в соседние органы — это уже поздние проявления.
Но, с другой стороны, в разговоре с пациентом ты узнаешь, что у него был дискомфорт, периодически появлялась изжога, просто он не обращал на это внимание.
Поэтому главное правило — быть более внимательным к себе. Здоровье пациентов прежде всего в их руках. Врач не может отвечать за всех. Его задача — помочь и решить проблему, с которой к нему обращается. Но предупредить ее, заметить может только сам пациент.
— Хирургическое лечение онкопациентам нужно не всегда, в некоторых случаях оно даже противопоказано. Это так?
— Раки разной локализацией имеют отличающиеся протоколы лечения.
Не всегда опухоль должна начинаться именно с хирургии, а схема лечения зависит от стадии.
Когда мы, врачи, определяем рак и ставим диагноз, то предполагаем стадию заболевания. Есть ряд обследований, который помогают посмотреть, насколько опухоль проникает в пораженный орган: она прорастает в стенку органа или растет только по слизистой? Также смотрим на лимфоузлы: они поражены или нет? Обследуем пациента на отдаленные метастазы, берем гистологию. Наши морфологи определяют тип опухоли, ее агрессивность. В совокупности, получив эти данные, мы решаем, каким образом лечить пациента.
Одна из проблем, которой занимается наш центр, — это рак желудка. Если это ранняя степень, то есть опухоль не прорастает глубже поверхностного слоя — слизистой, нет отдаленных метастазов и пораженных лимфоузлов, то операцию мы можем сделать эндоскопически. Это значит, мы не раскрываем брюшную стенку, а делаем все манипуляции посредством гибкой эндоскопии (внутрипросветно). Иссекаем опухоль в пределах здоровых тканей, исследуем ее — и пациент продолжает дальнейшее лечение и наблюдение. Такая операция максимально малоинвазивна, не требует больших хирургических вмешательств.
Если есть более крупные поражения, но нет серьезного проникновения в прилегающие органы, такие образования тоже считаются операбельными. В нашей клинике их делают лапароскопически. То есть мы делаем не большие разрезы, а четыре-пять маленьких надрезов в передней брюшной стенке размером до сантиметра, убираем две трети желудка или весь орган с лимфодиссекцией. Такая операция тоже малоинвазивна.
В чем преимущество этого метода? Мы выполняем весь объем хирургии, который нужен при данном виде рака. При этом за счет малых разрезов пациент рано активизируется и начинает двигаться. Соответственно, вероятность развития осложнений гораздо ниже. Раны маленькие, они, как правило, не гноятся, нет послеоперационных грыж. Кроме того, это профилактика пневмонии: чем раньше пациент встанет, тем меньше риск ее развития.
Ведь онкохирургия — это не про то, чтобы вырезать весь организм. Можно убрать все, что угодно, но в этом должен быть смысл. Онкохирургия направлена на увеличение жизни пациента, на то, чтобы она была активной и полноценной.
При запущенной стадии рака, при прорастании опухоли в органы и крупные сосуды операция, к сожалению, может не помочь. Хотя к каждому случаю нужно подходить индивидуально.
Иногда на помощь приходят химиотерапия, лучевая терапия. Зачастую они становятся мостиком к онкохирургии. Если пациент поддается лечению, мы выходим на этап операции.
— С какой локализацией рака вам чаще всего приходится сталкиваться?
— Сейчас на первом месте стоит рак предстательной железы у мужчин и рак молочной железы — у женщин. Следом идет рак толстой кишки. Хотя скоро, наверное, он будет превалировать: очень большое количество пациентов болеют им сегодня.
Если такой темп будет сохраняться, он выйдет на первое место. Например, по раку желудка количество пациентов большое, но оно немного снижается, с колоректальным раком такой тенденции мы не видим.
— Почему так происходит?
— Вероятнее всего, это зависит от нашего образа жизни и питания.
— Какая из локализаций труднее всего поддается хирургическому лечению?
— Если мы говорим о локализации, которой занимается наш центр, то это, наверное, рак желчных протоков.
Его лечение требует большой резекции печени, достаточно серьезной реконструкции. К сожалению, этот рак еще и не очень благодарен в своей общей и безрецидивной выживаемости.
Рак головки поджелудочной железы также требует достаточно высокотравматичной операции. Зачастую мы видим пациентов уже с инвазией крупных сосудов.
Если говорить об онкоурологии и онкогинекологии, то там все более понятно. А эти локализации — поджелудочная железа и печеночные и желчные протоки — достаточно сложные.
— Сколько операции длятся?
— Конкретно эти — как раз долго. Минимум — 4-5 часов, максимум может быть различным.
“Голод перед операцией не приветствуется. Изнуряющие клизмы накануне тоже исключены”
— Как выглядит подготовка к операции по удалению опухоли?
— Прежде всего пациент должен пройти все необходимые исследования: грудной клетки, компьютерную томографию с контрастированием брюшной полости, при необходимости — МРТ малого таза, колоноскопию, гастроэндоскопию, тесты на онкомаркеры. Мы должны увидеть степень инвазии опухоли в орган, как выглядят лимфоузлы, которые находятся в районе опухоли, должны исключить или подтвердить наличие метастазов, поражение крупных сосудов, ближайших к новообразованию. Это нужно для того, чтобы до операции мы планировали ее объем, знали анатомические особенности пациента, могли предположить план хирургического вмешательства.
Методы очистки кишечника, голодание ушли на второй план. Зачастую рано утром, накануне операции, мы предлагаем пациенту выпить питательный раствор, что поможет ему скорее выйти из высокотравматичной операции.
Чем быстрее пациент начнет восстанавливаться, тем меньше осложнений мы получим. Потому и голод перед операцией не приветствуется. Изнуряющие клизмы накануне тоже исключены. Пациент должен выспаться, иметь хорошее настроение и прийти с ним в операционную. Потому что исход операции зависит не только от хирурга, но и от того, как ему помогаем пациент. Он должен быть настроен на позитив, доверять хирургу и выполнять все рекомендации, которые дают врачи.
— А если говорить про другую сторону — врачей. Как вы готовитесь к операциям?
— Оперирующие хирурги прежде всего должны быть грамотными врачами как теоретически, так и на практике.
Хирург должен полностью владеть анатомией оперируемой области, владеть топографической анатомией, держать у себя в голове 3D-реконструкцию того, что он оперирует, где какие сосуды находятся. Особенно, если мы говорим о лапароскопической хирургии. Врач должен знать границы этой резекции, правильный объем лимфодесекции. Без этого никак, потому что наша цель — максимальная выживаемость пациентов без рецидивов. Пациент должен жить долго, и от хирургии зависит многое.
Плюс хирург должен иметь постоянную практику, уметь принимать решения во время операции, когда он может встретиться с любой ситуацией.
В этом хорошо помогают симуляционные центры. В нашей клинике есть такой. В нем врачи обучаются лапарокопической хирургии, после чего сдают два уровня экзаменов — базовый и продвинутый.
Хирург должен учиться оперировать не на пациентах. Для качественного самостоятельного освоения выполнения каких-либо операций считается выполнение 50 операций. Наши врачи проводят их в симуляционном центре, проходят ряд упражнений, тренингов и курсов, чтобы прийти в операционную и оперировать своего 51-го, но уже настоящего пациента.
Недавно для хирургов нашего центра мы разработали программу проверки практических навыков, планируем проводить ее раз в год. Кроме этого, у нас есть правило: врач, который по какой-то причине две недели отсутствует клинике — был в отпуске или болел, — перед тем как пойти в операционную, проходит тренинговый курс.
— Кто становится пациентом в симуляционном центре?
— Если мы говорим о лапароскопии, то это может быть виртуальный симулятор или лапароскопические боксы — с инструментами, камерой, коробкой, которые максимально приближены к естественной среде даже по тактильным ощущениям.
— Кроме этого, операции в клинике проводят в том числе с помощью роботов. Верно?
— Да, второй год мы работаем с роботами, провели более 100 операций. Наиболее часто — при колоректальном раке. Оперируем гинекологическую и урологическую патологии.
— Поначалу у пациентов не было страха: «Как это, не руки врача будут оперировать, а робот?»
— Знаете, я его не почувствовал. Первую пациентку мы прооперировали в феврале 2018-го. Она легко согласилась. Сегодня некоторые сразу спрашивают, можно ли провести им операцию на роботе.
Робот позволяет делать более точные движения, минимизировать риск повреждения сосудов. Он дает стационарную картинку, которую мы видим в 3D, при этом снимаются всякие колебания движений плюс полностью устраняется человеческий фактор.
— Какое оборудование используется при классических операциях?
— Около 60-65% всех операций в Центре выполняются лапароскопически. Для этого нам необходимо эндоскопическое оборудование — камеры, аппараты для подачи газов, коагуляция. На сегодня практически все технологии, которые существуют в мире, есть в нашем центре.
Они помогают сделать нашу высокотравматичную хирургию безопасной для пациента. Это — прежде всего.
Скальпелем можно вырезать все, что угодно, но это высокотравматично. Девайсы — это не выдумки или причуды хирургов. Это то, что позволяет сделать операции более безопасными.
“Если прошел год и мы видим, что рецидива нет, это уже маленькая победа. Три года — еще лучше. Пять — прекрасно”
— Как врач-онкохирург может быть уверен, что удалил всю опухоль?
— Для этого у нас есть служба патоморфологии. Во время операции края́ удаляемого органа отправляются на экспресс-исследование. Наши морфологии смотрят: есть в краях резекции раковые клетки либо нет? Если их нет, то хирург может быть уверен, что удалил все. Если что-то обнаруживают, то объем резекции расширяется. Ответ от морфологов поступает в течение 20-30 минут прямо во время операции.
После операции удаленный орган отдается на расширенное исследование. Патоморфологи исследуют опухоль, лимфоузлы — и в итоге дают заключение о стадии рака.
— Пациент прошел через операцию. Что происходит после? В какой момент пациент может сказать: «Я вышел в ремиссию, я здоров»?
— Если через три года после хирургии мы не выявляем ни метастазов, ни осложнений, ни прогрессирования опухоли, уже можно начинать думать, что у нас все получилось. А спустя пять лет ряд нозологий вообще снимаются с диспансерного наблюдения.
Да, нужно наблюдаться дальше и делать все необходимые обследования. Я всегда говорю пациентам так: «Есть график. Пожалуйста, придерживайтесь его». Не потому, что я так хочу. Это важно: если у пациента произошел рецидив или появились метастазы, то чем быстрее мы их найдем, тем более адекватно сможем на них среагировать.
Отвечая на вопрос, скажи так: если прошел год и мы видим, что рецидива нет, это уже маленькая победа. Три года — еще лучше. Пять — прекрасно.
— Что снижает или, наоборот, повышает вероятность рецидива?
— Лечение на ранних стадиях. Чем раньше выявили опухоль и чем скорее ее начали лечить, тем ниже вероятность рецидива.
Кроме этого, правильное лечение, корректно подобранная химиотерапия после хирургического вмешательства, если это необходимо. Она должна быть адекватна для опухоли и чувствительна к ней.
“Хирурги — это не люди с холодными сердцами. Внешне они могут не показывать эмоций, но внутри-то переживают”
— Когда мы говорили о подготовке к операции, вы перечисляли и профессионализм врача, и доверие пациента. Обратила внимание, что у вас на стене висят иконы. Значит, есть что-то еще?
— Знаете, я не верю тем, кто говорит, что не верит в Бога. Есть силы, которые помогают. И мы видим эти случаи, которые невозможно ничем объяснить. Вот, кажется, пациент совершенно сложный, ничего нельзя сделать, но ты проводишь операцию — и безнадежный пациент становится на ноги, приходит время — он выздоравливает. А бывают пациенты, у которых довольно простая опухоль. Делаешь им ту же качественную операцию, но возникает то одна проблема, то другая.
Кстати, у нас, хирургов, есть много примет. Та же обувь, в которой ты идешь на операцию, как заходишь в операционную и т.д.. Когда у тебя получился ряд серьезных операций, ты стараешься надевать ту же одежду или повторять ту же последовательность действий, которые перерастают в приметы.
— Когда у вас запланирована операция, как выглядит ваш рабочий день?
— Стараюсь ставить операцию не с самого утра, чтобы разобраться с госпитализацией пациентов, консультациями, решить организационные вопросы по другим отделениям. С часов 10-11 я иду в операционную. И, как правило, провожу в ней время до конца рабочего дня, а то и дальше.
Очень хорошо, что наш хирургический коллектив активно растет, поэтому есть возможность распределять нагрузку.
Без коллектива, без команды это было бы невозможно. Один человек не может вытянуть всё ни морально, ни физически. К тому же те, кто с тобой работает, должны понимать нюансы происходящей операции, потому что в последующем на дежурствах именно они наблюдают пациента, поэтому должны понимать, изменилось ли что-то, как вовремя среагировать, чтобы минимизировать возможные осложнения.
— Пациенты приходят к вам не с самым радужным настроением. Вероятно, за годы работы у вас выработался профессиональный иммунитет. Тем не менее, как вы научились не впускать это в себя?
— Все свои негативные или грустные чувства я оставляю на входе в клинику. Общаясь с пациентами, у которых тяжелое заболевание, стараюсь поднять им настроение. Сказать: «Нужно принять это, как факт. Главное, что мы нашли заболевание, мы можем на него повлиять, чтобы жить дальше. И мы знаем, что с этим делать».
Вроде пока все удается, пациенты доверяют нашей клинике и хирургам.
Вообще, врач-хирург берет на себя огромную моральную ответственность. Во время операции он полностью отвечает за пациента и рискует не собой, а жизнью другого, поэтому все риски должны быть оправданы.
Но хирурги — это не люди с холодными сердцами. Внешне они могут не показывать эмоций, но внутри-то переживают.
— Как врач, который делает более 100 высокотравматичных операций в год, какой совет вы дали бы тем, кто никогда не хочет оказаться на операционном столе у онкохирурга?
— Вовремя обращаться за помощью. Не бояться врачей и обследований. Почувствовали, что что-то не так? Сдайте анализы, обследуйтесь. Чем раньше врачи найдут у вас проблему, тем быстрее вы выпишетесь из больницы, если вдруг придется идти на операцию. Ранее выявление — это залог успеха в выздоровлении.