Механическое повреждение горла чем лечить
Закрытая травма гортани
Закрытые травмы гортани возникают вследствие попадания в неё инородных предметов (косточек, кусков мяса, инородных предметов и т.д.) или удара кулаком по передней поверхности шеи. Подобные травмы могут возникать во время медицинских манипуляций и хирургических операций. Основной симптом такой травмы – боль при глотании. Тактика лечения целиком зависит от результатов диагностики. Чем раньше пациент обратился к лор-врачу, тем больше шансов на быстрое выздоровление.
Причины возникновения и течение болезни
Нередко травмы в этой области носят ятрогенный характер, полученные в результате медицинских, врачебных или сестринских воздействий, например, при длительной искусственной вентиляции легких (интубации) или при длительном ношении трахеостомической трубки, после проведённой операции трахеотомии, которая выполняется при стенозе гортани III-IV степени.
Ранения в гортани и трахеи, которые возможны при таких манипуляциях как эндоскопическое исследование жёстким и гибким эндоскопом, хирургическое вмешательство, а также травмы гортани инородными телами, могут сопровождаться кровотечением, которое бывает различной интенсивности. Одновременно может наблюдаться эмфизема жировой подкожной клетчатки, которая сопровождается изменениями в конфигурации шеи.
Клиническая картина
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
Диагностика
Лечение
Позвоните нам по телефону +7 (495) 642-45-25
или воспользуйтесь формой обратной связи
Механическое повреждение горла чем лечить
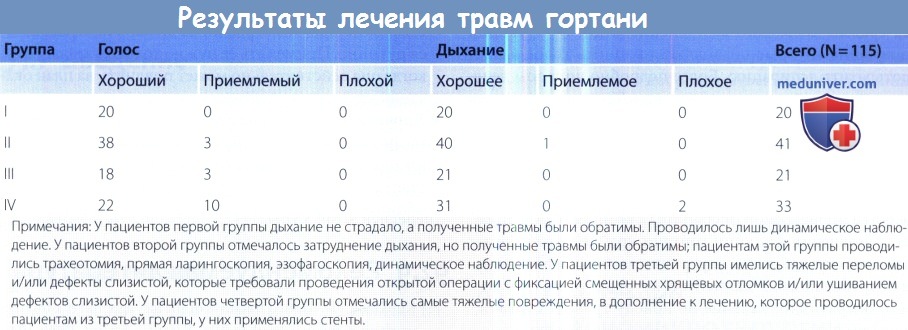
а) Консервативное лечение травмы гортани. Выбор консервативного лечения подразумевает, что пациенту не требуется трахеотомия, т.е. состояние дыхательных путей стабильное.
Мы рекомендуем проводить наблюдение за пациентом в течение 24 часов после травмы в условиях стационара (положение пациента лежачее, с приподнятым концом кровати), если у пациента имеются следующие повреждения:
(1) небольшое повреждение слизистой оболочки гортани без вовлечения передней комиссуры или свободных краев голосовых складок;
(2) односторонний несмещенный перелом щитовидного хряща без дефекта покрывающей его слизистой оболочки и без оголения самого хряща;
(3) отек слизистой гортани без обструкции дыхательных путей;
(4) небольшая, стабильная гематома, которая не нарушает функцию дыхания.
В первые часы после травмы полезно назначение кортикостероидов.
КТ, компьютерная томография.
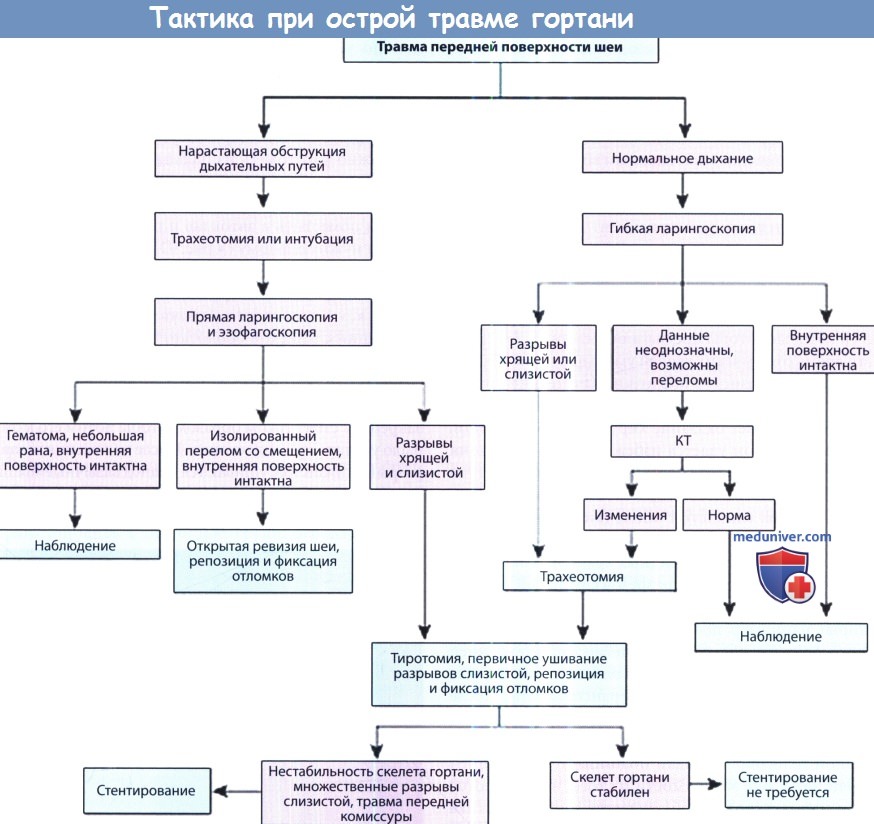
Необходимо координировать свои действия с анестезиологами и со всеми другими хирургами, которые занимаются данным пациентом. Еще до транспортировки в операционную нужно решить, кто и на каком этапе отвечает за проходимость дыхательных путей. Заранее планируют действия на случай срочной необходимости восстановления дыхания и подготавливают соответствующий инструмент.
Наиболее консервативным и надежным методом обеспечения дыхания пациенту с травмой гортани является трахеотомия, выполняемая под местной анестезией. Интубация трахеи может нанести гортани дополнительную травму, создать сложности при проведении и помешать дальнейшему осмотру гортани и выполнению операций на ней до такой степени, что потребуется оказание уже не неотложной, а экстренной помощи. Интубацию трахеи можно выполнять в следующих случаях:
(1) отсутствуют повреждения слизистой оболочки гортани;
(2) смещение скелета гортани минимально;
(3) интубацию выполняет опытный специалист.
После выполнения трахеотомии или, в отдельных случаях, интубации, под наркозом проводится прямая ларингоскопия. Гортань осматривается на предмет оголения хрящей, гематом, разрывов слизистой, оценивается подвижность истинных голосовых складок. При осмотре подскладочного пространства оценивается состояние перстневидного хряща и трахеи. Для оценки степени повреждения пищевода выполняется прямая эзофагоскопия.
Особую сложность представляет оказание помощи детям с травмой дыхательных путей. Эндотрахеальная интубация несет с собой те же риски, что и у взрослых. Выполнить трахеотомию под местной анестезией испуганному травмированному ребенку невозможно. Поскольку насыщение артериальной крови кислородом у детей падает значительно быстрее, времени на раздумья значительно меньше. В таком случае для обеспечения проходимости дыхательных путей выполняется прямая бронхоскопия, а трахеотомия проводится при установленном бронхоскопе.
После восстановления дыхательной функции, выполнения ларингоскопии и оценки результатов КТ, следует повторно оценить необходимость проведения оперативного вмешательства. От него можно отказаться в тех случаях, когда у пациента имеются лишь отек, гематома, перелом щитовидного хряща без смещения, подвижность голосовых складок сохранена, а область передней комиссуры или свободные края голосовых складок не травмированы. После завершения анестезиологического пособия необходимо тщательное наблюдение за пациентом, лежащим на кровати с приподнятым головным концом. Состояние гортани оценивается в динамике, для этого удобнее всего использовать фиброларингоскоп. Трахеотомическая трубка удаляется, как только пациент может начать самостоятельно дышать.
При более тяжелых травмах показана хирургическая ревизия. Длительное время не существовало единого мнения о том, когда лучше проводить оперативное лечение. Некоторые авторы предлагали выжидать 3-5 дней. За это время отек мягких тканей уменьшается, а обнаружить разрывы слизистой оболочки значительно проще. Мы считаем, что оптимальным вариантом является как можно более раннее оказание хирургической помощи, поскольку при этом удается избежать инфицирования существующей открытой раны.
которые можно использовать при отсутствии готовых форм.
Для этого передний край истинной голосовой складки подшивается к внешней надхрящнице. Вне зависимости от того, используются стенты или нет (вопрос обсуждается ниже), пластика передней комиссуры необходима для восстановления формы голосовой щели и нормального голоса. Разрез после тиротомии ушивается нерассасывающимися швами, либо фиксирующей проволокой или скобами.
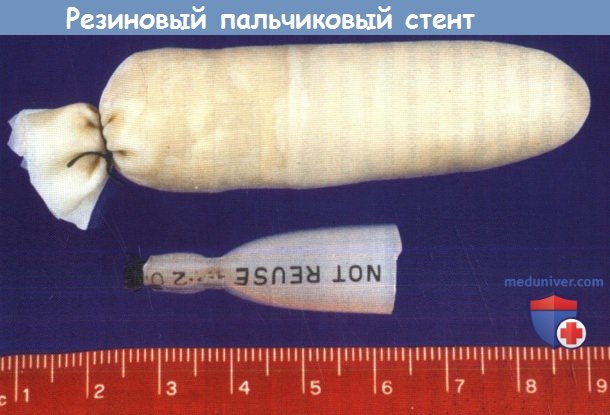
Рассматривая вопрос о применении стентов, взвешивают преимущества и риск дополнительной травмы слизистой оболочки. Использовать стенты рекомендуется в следующих случаях: при травмах затрагивающих переднюю комиссуру, обширных разрывах слизистой оболочки, оскольчатых переломах щитовидного хряща, а также в случаях, когда нормальную форму гортани не удается восстановить за счет открытой фиксации отломков. В данных случаях применение стентов снижает риск образования рубцов в области передней комиссуры, уменьшает вероятность формирования синехий вследствие обширных разрывов слизистой, улучшает поддержание нормальной структуры гортани в процессе заживления.
Если же открытой фиксации костных отломков не выполнялось, а внутренние травмы слизистой не были ушиты, использовать эндоларингеальные стенты нецелесообразно, поскольку и анатомия гортани, и полученные повреждения слишком сложны, чтобы на них значимо повлияло изолированное стентирование. Выбор стентов разнится от пальчиковых тампонов, наполненных поролоном, до промышленных стентов из полимеров силикона. При отсутствии готового стента его можно изготовить из пальца резиновой перчатки, набив марлей. Силиконовый стент можно сделать из интубационной трубки. Сначала трубку нужно обрезать, а затем поместить в автоклав и после нагревания придать ей нужную форму.
Все стенты должны быть изготовлены из мягких материалов, а форма примерно соответствовать форме гортани, т.к. это позволяет избежать дополнительной травматизации слизистой оболочки. Чтобы стент придавал гортани стабильность и препятствовал формированию спаек, он должен располагаться от уровня ложных голосовых складок до первого кольца трахеи. Желательно закрепить стент таким образом, чтобы потом его можно было удалить при эндоскопии. После наложения швов на разрывы слизистой, ушиваются подподъязычные мышцы и кожа, в рану устанавливается дренаж.
Во время проведения операции хирург может столкнуться с другими различными повреждениями. До одной трети перстневидного хряща или трахеи можно восстановить с помощью грудино-подъязычной мышцы и ее фасции. При потере трети щитовидного хряща или половины голосовой щели, нужно установить в гортань стент и ушить разрывы слизистой над стентом. Если в результате травмы произошла массивная потеря тканей гортани, а восстановить ее скелет при помощи фиксации и стентов невозможно, выполняется частичная или полная ларингэктомия. Выбор методики ларингэктомии зависит от объема потери тканей, в соответствии с принципами реконструктивной хирургии, которые применяются в онкологии.
Согласно крупным сериям случаев, необходимость в проведении полной ларингэктомии возникает очень редко. Рассматривать ее выполнение стоит в первую очередь при травмах, полученных во время военных действий.
в) Послеоперационный уход при травме гортани. Для профилактики инфицирования и снижения вероятности формирования грануляционной ткани мы назначаем антибиотики на 5-7 дней после операции. Тем не менее, нам неизвестны публикации, которые бы подтверждали послеоперационное применение антибиотиков. Головной конец кровати нужно поднять до приемлемого для пациента уровня, поскольку это помогает уменьшить выраженность отека. Мы рекомендуем пациенту вставать, как это позволяет сделать его состояние. Проводится стандартный уход за трахеостомой. Стент, установленный во время операции, нужно удалить как можно раньше, чтобы предотвратить избыточное повреждение слизистой.
Обычно мы удаляем стенты на 10-14 день после операции. Декануляцию можно выполнить сразу после удаления стента. Как минимум в течение года необходим регулярный осмотр, чтобы оценивать восстановление подвижности истинных голосовых складок и следить за тем, не формируется ли стеноз в области подскладочного пространства. Для профилактики рефлюкса обычно назначаются ингибиторы протонной помпы, т.к. рефлюксная болезнь способствует образованию рубцов в гортани. По возможности следует избегать использования назогастральных зондов, чтобы не провоцировать рефлюкс желудочного содержимого и предотвратить эрозию задней пластинки перстневидного хряща.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Травмы гортани: причины, симптомы, диагностика, лечение
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Травмы гортани относятся к одним из самых опасных для жизни травм, которые, если не приводят к смерти, то чаще всего обрекают пострадавшего на постоянное канюленосительство, инвалидность и значительное ухудшение качества жизни.

Патогенез и патологическая анатомия травм гортани
Чаще всего перелому подвергается щитовидный хрящ, при этом разрушение проходит по срединной линии, соединяющей боковые пластинки; также часто возникают переломы и рогов щитовидного хряща. При повешении чаще всего возникают переломы верхних рогов и подъязычной кости. Перелом перстневидного хряща происходит в области его дуги или ближе к пластинке перед перстнечерпаловидным суставом, как правило, сочетаясь с переломом нижних рогов щитовидного хряща и разрывом верхней и нижней перстнероговых связок. Одновременно с этими повреждениями возникают и вывихи черпаловидных хрящей в перстнечерпаловидных суставах.
При ранениях, располагающихся между перстневидным хрящом и трахеей, полностью их разъединяющих, трахея проваливается в средостение; одновременно возникает сильное кровотечение из поврежденной щитовидной железы. Благодаря тому, что крупные сосуды прикрывают мощные грудино-ключично-сосцевидные мышцы, и тому, что обычно при нанесении травмы голова рефлекторно отклоняется кзади, а вместе с ней смещаются кзади и крупные сосуды шеи, последние редко подвергаются травме, что, как правило, спасает жизнь пострадавшего.
Огнестрельные ранения гортани являются самыми тяжелыми и часто из-за поражения соседних жизненно важных органов (сонные артерии, спинной мозг, крупные нервы) несовместимы с жизнью. Поражающими объектами при этих ранениях являются осколки (гранат, мин, снарядов и др.), пули и вторичные поражающие объекты (камни, стекла и др.). Самые обширные разрушения гортани наносятся при осколочных ранениях, поскольку зона разрушения значительно выходит за пределы самой гортани.
Наружные травмы гортани
Наиболее частыми причинами наружных травм гортани являются:
Наружные травмы гортани могут быть классифицированы но критериям, имеющим определенное практическое значение как для постановки соответствующего морфолого-анатомического диагноза, так и для определения степени тяжести поражения и принятия адекватного решения но оказанию помощи пострадавшему.

Классификация наружных повреждений гортани
По степени тяжести
По анатомический и топографо-анатомическим критериям
Изолированные повреждения гортани.

Внутренние травмы гортани
Внутренние травмы гортани относятся к менее травматичным повреждениям гортани по сравнению с ее наружными травмами. Они могут быть ограничены лишь повреждением слизистой оболочки, но могут быть более глубокими, повреждающими подслизистый слой и даже надхрящницу, в зависимости от причины повреждения. Важной причиной, осложняющей внутренние травмы гортани, является вторичная инфекция, которая может провоцировать возникновение абсцессов, флегмон и хондроперихондритов с последующим в той или иной степени выраженным рубцовым стенозом гортани.
Классификация внутренних травм гортани
Острые травмы гортани:
Хронические травмы гортани:
К данной классификации могут быть применимы в определенной степени и критерии классификации наружных травм гортани.

Симптомы травм гортани
Контузии гортани
При контузиях гортани, даже если не выявляются наружные признаки ее повреждения, возникает выраженное шоковое состояние, которое может привести к быстрой рефлекторной смерти пострадавшего от остановки дыхания и нарушения сердечной деятельности. Исходными точками этого фатального рефлекса являются чувствительные нервные окончания гортанных нервов, каротидный синус и периваскулярные сплетения блуждающего нерва. Шоковое состояние обычно сопровождается потерей сознания, по выходе из этого состояния больной ощущает боли в области гортани, усиливающиеся при попытке глотания и разговоре, иррадиирующие в ухо (уши) и затылочную область.
Повешение
Особым клиническим случаем является повешение, представляющее собой сдавление шеи петлей под тяжестью собственного тела, приводящее к механической асфиксии и, как правило, к смерти. Непосредственной причиной смерти могут быть собственно асфиксия, нарушение мозгового кровообращения за счет пережатия яремных вен и сонных артерий, остановка сердца в результате пережатия блуждающего и верхнегортанного нервов вследствие их сдавления, повреждение продолговатого мозга зубом II шейного позвонка при его вывихе. При повешении могут возникать травмы гортани разного вида и локализации, в зависимости положения странгуляционного орудия. Чаще всего это переломы хрящей гортани и вывихи в суставах, клинические проявления которых обнаруживают лишь при своевременном спасении пострадавшего, даже в случаях клинической смерти, но без последующего синдрома декортикации.
Ранения гортани
Ранения гортани, как уже было отмечено выше, делятся на резаные, колотые и огнестрельные. Чаще других встречаются резаные раны передней поверхности шеи, среди которых выделяют раны с повреждением щитоподъязычной мембраны, щитовидного хряща, раны, локализующиеся над и под перстневидным хрящом, раны чресперстневидные и гортанотрахеальные. Кроме того, ранения в области передней поверхности шеи делят на ранения без повреждения хрящей гортани, с их повреждением (проникающие и непроникающие) и сочетанные ранения гортани и глотки, гортани н сосудисто-нервного пучка, гортани и тел шейных позвонков. По А.И.Юниной (1972), ранения гортани, в соответствии с клинико-анатомической целесообразностью, следует делить:
Повреждения гортани при резаных ранах
Тяжесть и масштаб ранения гортани не всегда соответствуют величине наружной раны, особенно это относится к колотым ранам и пулевым ранениям. Сравнительно небольшие повреждения кожи могут скрывать глубоко проникающие ранения гортани, сочетающиеся с ранениями пищевода, сосудисто-нервного пучка, тел позвонков.
Проникающая резаная, колотая или огнестрельная рана имеет характерный вид: на выдохе из нее выходит пузырящийся кровавой пеной воздух, а на вдохе происходит засасывание воздуха в рану с характерным шипящим звуком. Отмечаются афония, приступы кашля, увеличивающего «на глазах» начинающуюся эмфизему шеи, распространяющуюся на грудь и лицо. Нарушения дыхания могут быть обусловлены как затеканием крови в трахею и бронхи, так и деструктивными явлениями в самой гортани.
Пострадавший с травмой гортани может находиться в состоянии травматического шока в сумеречном состоянии или при полной утрате сознания. При этом динамика общего состояния может приобретать тенденцию движения к терминальному состоянию с нарушением ритмичности дыхательных циклов и сердечных сокращений. Патологическое дыхание проявляется изменением его глубины, частоты и ритма.

Дыхательная недостаточность
Основной патогенетический механизм составляют резкое расстройство кровообращения и гипоксия органов и тканей организма и в первую очередь ЦНС, а также вторичные расстройства метаболизма в результате расстройства нервной и гуморальной регуляции жизненно важных центров. Среди многих видов шока, обусловленных разного рода патогенными факторами (ожог, инфаркт миокарда, переливание несовместимой крови, инфекция, отравление и т. п.), наиболее распространенным является травматический шок, возникающий при обширных ранениях, переломах с повреждением нервов и ткани головного мозга. Наиболее типичное по своей клинической картине шоковое состояние возникает при травме гортани, при которой могут сочетаться четыре основных шокогенных фактора: боль при травме чувствительных гортанных нервов, дискоординация вегетативной регуляции вследствие повреждения блуждающего нерва и его ветвей, обструкция дыхательного пути и кровопотеря. Сочетание этих факторов во много раз увеличивает угрозу возникновения тяжелого травматического шока, нередко приводящего к смерти на месте происшествия.
Диагностика травм гортани
Диагностика наружных повреждений гортани не проста, как это может показаться на первый взгляд: достаточно легко установить факт травмы гортани и ее вид, однако очень трудно на первых порах оценить степень тяжести и установить характер внутренних повреждений как при ранениях, так и при тупых травмах. В первую очередь на месте происшествия медработник оценивает состоятельность дыхательной функции гортани и исключает наличие кровотечения. В первом случае обращают внимание на частоту, ритмичность и глубину дыхательных движений и экскурсий грудной клетки, а также на признаки, если они присутствуют, экспираторной или инспираторной одышки, проявляющиеся соответственно выбуханием или втяжением податливых поверхностей груди, цианозом, нарушением сердечной деятельности и беспокойством пострадавшего, а также нарастающей эмфиземой, свидетельствующей о разрыве слизистой оболочки и образовании обструкции гортани, препятствующей выдоху. Во втором случае определение наличия наружного кровотечения устанавливается легко, в отличие от внутригортанного кровотечения, которое может протекать скрыто, однако выдают его кашель и брызги алой крови, выделяющиеся с воздушной струей через рот. Проникающее ранение гортани проявляется шумным выдохом через раневое отверстие и выделяющейся через него вместе с воздухом кровавой пеной. Во всех случаях травм гортани имеются такие симптомы, как нарушение дыхания, дис- или афония и очень часто дисфагия, особенно при повреждениях верхних отделов гортани и гортаноглотки. Переломы хрящей определяются при пальпации передней поверхности гортани (крепитация, дислокация).
Эндоскопическое обследование гортани целесообразно проводить сразу же после рентгенографии, которая дает представление о характере травмы гортани. Проводится в основном прямая микроларингоскопия, позволяющая в деталях рассмотреть поврежденные участки гортани и определить их локализацию и распространенность.

Что нужно обследовать?
Как обследовать?
Лечение травм гортани
При наружных травмах гортани характер и объем первой помощи и последующего лечения, а также показания к транспортировке пострадавшего определяются общим состоянием его (отсутствие шока, наличие компенсированного или декомпенсированного шока), характером травмы (ушиб, переломы хрящей, резаная, колотая или огнестрельная рана, сочетанное ранение и др.), наличием угрожающих жизни состояний (дыхательная обструкция, кровотечение) и др.
Первая помощь при всех видах наружных травм гортани заключается в экстренном обеспечении адекватного по объему дыхания либо при помощи интубации трахеи, либо при использовании раневого канала, сообщающегося с просветом трахеи, либо при помощи коникотомии или трахеотомии. Специализированная хирургическая бригада неотложной помощи указанные процедуры обычно производит на месте происшествия. Для введения в рану трахеотомической или резиновой трубки достаточного диаметра можно воспользоваться носовым зеркалом Киллиана (с длинными браншами), поскольку длина бранш у имеющегося в трахеотомическом наборе расширителя Труссо может оказаться недостаточной для проникновения в просвет гортани или трахеи. При этом для подавления кашлевого рефлекса и болевого синдрома пострадавшему вводят промедол с атропином и димедролом. В перечень первоочередных мероприятий по оказанию неотложной помощи пострадавшему входит также борьба с шоком, при этом лечение должно быть комплексным и проводиться в условиях реанимационного отделения или палаты интенсивной терапии после оказания неотложной помощи по предотвращению асфиксии или кровотечения или одновременно с ним. При травматическом шоке назначают гипертензивные средства (дофамин, адреналин), глюкокортикоиды (Бетаметазон, Гидрокортизон, Дексаметазон и др.), метаболики, заместители плазмы и другие кровезаменители, ингибиторы фибринолиза (Апротинин, Гордокс), нейролептики (дроперидол), средства для парентерального и энтерального питания (Альбумин), ферменты и антиферменты (Апротинин). Каждый из указанных препаратов назначают по соответствующим показаниям при согласовании с врачом-реаниматологом.
Транспортировку больного с места происшествия осуществляют лишь после временной остановки кровотечения (перевязка сосуда в ране, прижатие пальцем крупного сосуда и др.) и налаживания дыхания (интубация трахеи, коникотомия). Пострадавшего транспортируют в положении полусидя, одновременно давая ему кислород или карбоген. Во время транспортировки пострадавшего, находящегося в бессознательном состоянии, должны быть предприняты меры по предотвращению западения языка путем фиксации ее вне полости рта.
В хирургическом отделении травматическое повреждение гортани и других дыхательных органов подвергается тщательному исследованию для определения первоочередных мероприятий по оказанию помощи и лечению пострадавшего. При разрыве трахеи ее нижний конец смещается в грудную полость. В этих случаях вводят бронхоскоп в дистальный отрезок трахеи, через него отсасывают попавшую в него кровь и проводят ИВЛ.
Интенсивную ИВЛ продолжают до исчезновения цианоза и появления у больного собственного адекватного дыхания. При остановке сердца ИВЛ перемежают с непрямым массажем сердца.
По выходе пострадавшего из шокового состояния торакальный хирург оказывает больному хирургическое пособие, направленное на восстановление целости трахеи.
При закрытых переломах хрящей гортани с их смещением положение восстанавливают при помощи трахеоскопической трубки и фиксируют тампонадой вокруг вставленной в гортани интубационной трубки. При открытых переломах гортани показаны ларинготомия и репозиция ее жизнеспособных фрагментов при помощи резиновой трубки. Свободные фрагменты хряща, которые нельзя использовать для пластического восстановления просвета гортани, удаляют.
Чтобы предотвратить посттравматические стенозы гортани, прибегают к раннему бужированию ее просвета.