Мелкая киста эпифиза что это
Кисты и опухоли области шишковидного тела. Диагностика и лечение новообразований эпифиза
1. Шишковидное тело, или иначе эпифиз
Шишковидное тело, или иначе эпифиз, орган, располагающийся в центральной части головного мозга между полушариями, и продуцирующий гормоны – мелатонин, серотонин, адреногломерулотропин.
Кроме того, от работы шишковидной железы зависит регуляция циркадных ритмов человека, т.е. соотношения режимов бодрствования и сна, коррекция выработки гормона роста, контроль над половым созреванием и поведением. Кроме того, считается, что эпифиз тормозит рост опухолей. Следует заметить, что функции этого органа до сих пор не изучены до конца.
В области шишковидного тела встречаются опухоли и кисты. Опухоли по различным данным регистрируются примерно в 1-2% случаев от числа всех мозговых новообразований. Кисты – более часто встречающаяся патология.
2. Опухоли шишковидного тела и их симптомы
Среди новообразований эпифиза наиболее распространены следующие виды опухолей:
Среди симптомов новообразований эпифиза преобладают такие, которые связаны с фактором давления опухоли на задние отделы III желудочка и водопровод головного мозга:
3. Киста шишковидного тела и ее симптомы
Киста представляет собой образование округлой формы, заполненное жидкостным содержимым, вырабатываемым эпифизом, и обладает полностью доброкачественным характером. Следует заметить, что в злокачественную опухоль киста никогда не перерастает. Это новообразование в очень редких случаях может оказывать негативное влияние на функции соседствующих с ним мозговых структур, и поэтому в основном протекает бессимптомно. Диагностируются кисты, как правило, случайно, во время медицинского обследования.
В случаях, когда кистозное образование достигает больших размеров и начинает оказывать давление на окружающие мозговые структуры, могут возникать следующие симптомы:
4. Лечение опухолей и кист шишковидного тела
Что касается кист, то в большинстве случаев они удалению не подлежат – за ними осуществляется постоянный врачебный контроль. Исключение составляют случаи, когда кисты достигают большого размера и удаляются с помощью хирургического вмешательства.
В случае развития гидроцефалии проводятся операции по дренированию, обеспечивающие отток избыточной жидкости.
Киста эпифиза
Одна из самых распространенных патологий шишковидной железы – киста. Полое внутри, это образование наполнено жидкостью, образующейся в одном из отделов органа, регулирующего жизнедеятельность нашего организма.
Подобная патология появляется редко. Диагноз «киста шишковидной железы» ставят всего 1,5% людей, страдающих от болезней мозга.
Что такое эпифиз
Эпифиз входит в структуру мозга и выполняет регулирующую функцию относительно эндокринной системы. Эта главная железа имеет небольшие размеры, серовато-красную окраску. Располагается глубоко между полушариями, в зоне межталамического сращения.
Из-за маленьких размеров и глубокого расположения, все функции гипофиза до сих пор не изучены.
Медикам удалось выяснить, что эпифиз регулирует циркадные ритмы (от него зависят фазы сна и бодрствования). Помимо этого, шишковидная железа синтезирует гормон мелатонин.
Сотрудники клиники восстановительной неврологии консультируют и лечат пациентов с различными патологиями шишковидной железы. В том числе и с кистой эпифиза.
Главные функции эпифиза
Среди главных функций эпифиза выделяются:
Киста эпифиза, как правило, является по своей природе доброкачественной и в злокачественную не перерождается.
Образования растут медленно и не влияют на работу органа. В редких случаях воздействуют на прилегающие участки мозга, негативно сказываясь на их работе. Типичный пример – давление кисты эпифиза на зрительные тракты, что проявляется сужением полей зрения.
Причины появления патологии
Появление кистозных образований провоцируют следующие факторы:
Поскольку эпифиз недостаточно изучен, другие причины появления кистозных образований еще не установлены.
Вероятно, это еще связано с тем, что кисты почти не проявляют себя. Люди могут прожить с ними всю жизнь и не подозревать о наличии такого образования.
Симптоматика болезни
Как правило, симптоматика кисты эпифиза долго отсутствует.
Киста шишковидной железы
Кисты шишковидной железы (эпифиза) встречаются часто, протекают бессимптомно, и в большинстве случаев являются случайной находкой. Кисты, особенно большие и нетипично выглядящие, сложно отличить от кистозных опухолей, вследствие чего пациенты с подозрительными изменениями должны подвергаться длительному наблюдению. На КТ или МРТ киста шишковидной железы выглядит как однокамерное жидкостное образование с плотностью ликвора или с интенсивностью сигнала, как у ликвора. Периферическое контрастное усиление типично для большей части кист, кальцинаты в виде «ободка» обнаруживаются в 25% случаев.
Сделать МРТ шишковидной железы в Санкт-Петербурге
Причины кисты шишковидной железы?
Причины возникновения кисты шишковидной железы точно не известны. Она представляет собой врожденное состояние или может быть обусловлена нарушениями гормонального баланса.
Распространенность кисты шишковидной железы
Кистозная трансформация шишковидной железы обычно обнаруживается у молодых взрослых людей 20–30 лет, в три раза чаще у женщин. Как случайная находка кисты выявляются на МРТ головного мозга в 5% случаев и в 20–40% случаев при посмертном исследовании. В одном из исследований с использованием высокоразрешающей МРТ головного мозга бессимптомные кисты шишковидной железы были выявлены у 23% здоровых людей.
Симптомы кисты шишковидной железы
Подавляющее большинство кист шишковидной железы имеют малые размеры (в 80% случаев меньше 1 см) и характеризуются бессимптомным течением. Кисты, обуславливающие симптоматику, преимущественно возникают у женщин во второй половине жизни. Кисты большего размера могут обуславливать объемное воздействие на пластинку четверохолмия, приводя к сдавлению верхнего двухолмия и возникновению синдрома Парино. При сдавлении водопровода мозга, расположенным между третьим и четвертым желудочком, возможно развитие обструктивной гидроцефалии. Редко, в случае кровоизлияния в кисту, она может быстро увеличиваться в размерах. Это состояние называется апоплексией кисты шишковидного тела.
Киста шишковидной железы может обуславливать головную боль, нарушения зрения, невозможность перевести взгляд кверху или книзу. Редкие симптомы: атаксия, эмоциональные расстройства, нарушения мыслительной деятельности, головокружение, нарушения сна, тошнота, гормональный дисбаланс (раннее половое созревание, вторичный паркинсонизм).
Строение
Стенка кисты шишковидной железы состоит из трех концентрических слоев:
Предполагается, что в образовании кист играют роль гормональные изменения, поскольку они чаще всего обнаруживаются у молодых женщин. С возрастом кисты вначале увеличиваются в размерах, а затем «сморщиваются». У мужчин эти образования остаются в стабильном состоянии длительное время. Кисты обычно содержат белковую жидкость, которая отличается от ликвора на томограммах; иногда в них обнаруживается кровь. Стенки кисты интенсивно накапливают контраст.
Как выглядит киста шишковидной железы на КТ и МРТ?
При компьютерной томографии визуализируется объемное образование с плотностью жидкости, с четко очерченными краями, и периферическими кальцинатами, обнаруживаемыми у 25% пациентов. Во многих случаях также наблюдается периферическое накопление контраста в кисте в виде тонкого и ровного «ободка». Киста нарушает ход внутренних вен мозга, смещает их кверху.
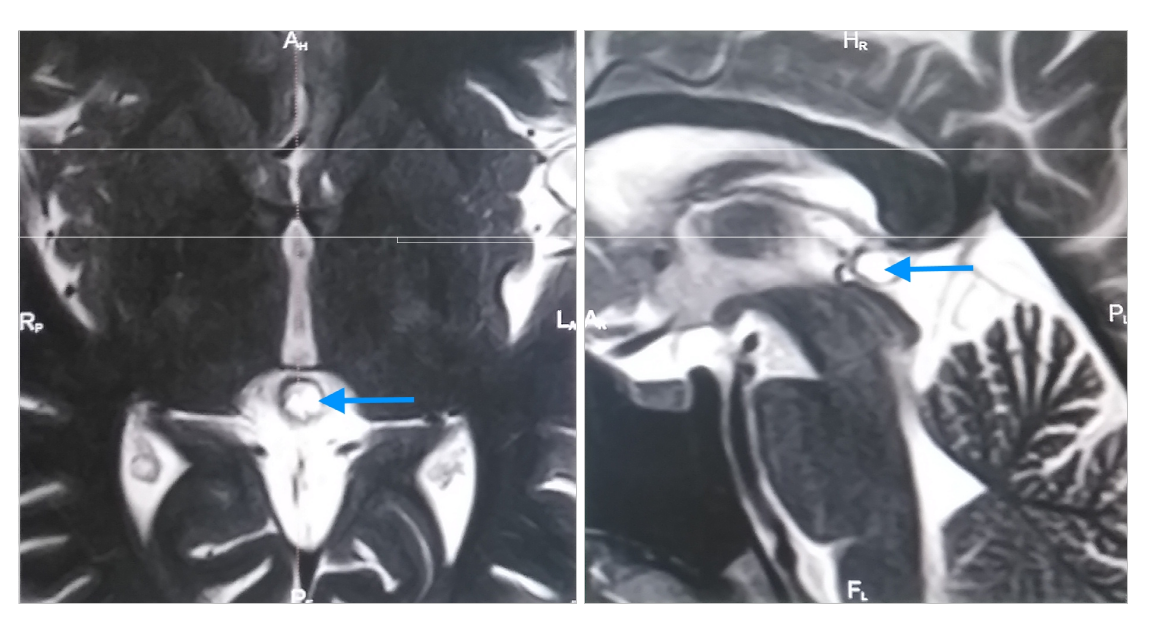
Киста шишковидной железы с типичным гиперинтенсивным сигналом на МРТ (Т2 ВИ) (отмечена синей стрелкой). Слева: аксиальная томограмма, справа – сагиттальная
На МРТ наблюдаются следующие признаки:
Как отличить кисту шишковидной железы от опухоли?
Кисту шишковидной железы, особенно в случае узлового контрастного усиления, невозможно отличить кистозной пинеоцитомы только на основании методов визуализации. В области шишковидного тела могут возникать также другие образования: папиллярная опухоль, герминома, эмбриональный рак, хориокарцинома, тератома, эпидермоидная киста, арахноидальная киста, аневризма вены Галена, метастазы.
Несмотря на то, что подобные случаи возникают редко, всегда лучше показать результаты исследования опытному нейрорадиологу. Перепроверка снимков КТ или МРТ поможет точнее разобраться в вопросе, есть ли подозрения на опухоль. Сегодня это можно сделать дистанционно, воспользовавшись сервисами Второго медицинского мнения, такими как Национальная телерадиологическая сеть.
Лечение кисты шишковидной железы
Практически во всех случаях необходимость в лечении отсутствует; в большей части случаев маленькие кисты не требуют контрольных исследований. В зависимости от размера и локализации кисты, а также симптоматики, лечение может заключаться в стереотаксическом удалении кисты, аспирации ее содержимого, создании сообщения с ликворными пространствами, шунтировании. В случае рецидива кисты после лечения возможна лучевая терапия.
Сделать МРТ шишковидной железы в Санкт-Петербурге
Прогноз
В большинстве случаев долговременный прогноз благоприятный. В одном из исследований, в котором приняли участие 32 человека, наблюдаемые в течение от 6 месяцев до 9 лет, увеличение размеров кист произошло у трех из них, размеры 75% кист остались теми же или уменьшились. Следовательно, кисты шишковидной железы без атипичных признаков не требуют выполнения КТ и МРТ с целью контроля; пациенты наблюдаются клинически. Пациенты с кистами размером 10–12 мм из-за сходства с кистозной пинеоцитомой должны наблюдаться на МРТ.
Мелкая киста эпифиза что это
Киста шишковидного тела (КШТ) является доброкачественным образованием в пинеальной области, а именно — в самом шишковидном теле [1—6]. Данное образование выявляется довольно часто как у взрослых, так и у детей [1—4]. Естественное течение заболевания при КШТ до конца не изучено, но большая часть авторов придерживаются мнения, что оно является благоприятным [1—4]. По наблюдениям, КШТ крайне редко изменяются в размерах с течением времени [1—5, 7]. Большинство кист становятся случайной находкой и не имеют связи с симптомами, по поводу которых пациенты обращаются за медицинской помощью. Однако имеются свидетельства, что КШТ могут быть симптоматичными и вызывать головную боль, гидроцефалию, глазодвигательные нарушения и даже приводить к внезапной смерти [1—4, 7—33].
Актуальность проблемы КШТ в настоящее время связана, с одной стороны, с участившимися случаями обнаружения этой патологии при применении средств нейровизуализации, с другой — не всегда понятной клинической картиной и отсутствием оптимальной тактики ведения больных.
Материал и методы
Для выявления публикаций, посвященных клинике, диагностике и лечению КШТ, проведен поиск в различных электронных базах медико-биологической литературы — Pubmed, Medline — по ключевым словам «pineal cyst», «pineal gland cyst», «glial pineal cyst». За 100-летний период (1914—2016) удалось найти 32 статьи, в которых преимущественно представлены отдельные наблюдения и небольшие серии наблюдений по хирургическому лечению КШТ (132 пациента), а также 42 статьи с данными о диагностике и клинике у пациентов с КШТ.
Обобщенные результаты поиска и анализа литературы размещены в 5 частях: 1) «Эпидемиология»; 2) «Морфология и этиопатогенез»; 3) «Клиника КШТ»; 4) «Нейровизуализация КШТ»; 5) «Лечение КШТ».
Эпидемиология
По результатам МРТ частота встречаемости КШТ колеблется от 1,5 до 10,8% [1—5, 34—37]. Примечательно, что частота встречаемости при аутопсиях значительно превышает эти цифры, достигая 33—40% [35, 38]. У женщин кисты выявляются чаще, чем у мужчин (3:1), наиболее часто — в возрасте от 21 года до 30 лет [39]. Таким образом, при пересчете на все население Земли примерно у 350 млн имеются КШТ, среди них около 20% (70 млн) могут иметь кисты больших размеров и нуждаться в хирургическом лечении [10].
Морфология и этиопатогенез
Шишковидное тело (шишковидная железа, эпифиз) — небольшое образование, располагающееся в эпиталамусе. Формой шишковидное тело напоминает сосновую шишку — отсюда и происходит его название. Обычно оно красновато-розового цвета, размером около 5—8 мм. Гистологически шишковидное тело состоит, главным образом, из пинеоцитов, окруженных соединительной тканью. У млекопитающих шишковидное тело выполняет роль нейроэндокринного преобразователя приходящего от сетчатки электрического сигнала в гормональный [40]. Главную функцию шишковидного тела ‒ выработку гормона мелатонина — осуществляют пинеоциты. Интенсивность синтеза мелатонина зависит от импульсов, поступающих от сетчатки: синтез стимулируется в темноте и ингибируется при ярком свете. Зависимость интенсивности секреции мелатонина от смены дня и ночи и соответственно времени года говорит о роли шишковидного тела в циркадных циклах [41]. Угнетение продукции мелатонина может приводить к нарушению синтеза гонадотропинов, кортикотропина, соматотропина, тиротропина. Описаны случаи преждевременного полового созревания [42, 43] и гипогонадизма [44], ассоциированных с КШТ.
Капсула кисты шишковидного тела макроскопически может быть прозрачной, либо иметь желтый или темно-коричневый цвет (как результат кровоизлияния в кисту). Содержимое кисты состоит из водянистой, геморрагической жидкости или свернувшейся крови, иногда с повышенным содержанием белка. Гистоструктура КШТ представлена тремя различными слоями. Тонкий внутренний слой состоит из фибриллярной глиальной ткани, иногда с отложениями гемосидерина, что свидетельствует о кровоизлиянии. Средний слой состоит из паренхимы шишковидного тела, в нем могут содержаться отложения кальция. Наружный слой, самый тонкий, — это лептоменингеальная ткань, в ней обычно обнаруживаются волокна Розенталя и гранулярные тельца [5, 6, 10, 39, 45].
Причина возникновения КШТ остается неясной. Существует несколько теорий, объясняющих патогенез КШТ.
1. Во время развития головного мозга стенки III желудочка выпячиваются и разрастаются, образуя дивертикул — cavum pineale, из которого в дальнейшем будет формироваться шишковидное тело. Из-за нарушения этого процесса cavum pineale может не полностью облитерироваться, что приводит к формированию полости [10].
2. По другим данным, КШТ образуются в результате ишемических и дегенеративных изменений глиального слоя. Ряд авторов считают, что кисты являются результатом некроза паренхимы шишковидного тела, хотя причина некротических изменений также не ясна [5, 45].
Данные теории считаются правомерными для КШТ маленьких размеров, не превышающих 1 см в диаметре. Большие КШТ впервые были описаны Cambell и соавт. в 1899 г. Механизмы, лежащие в основе возникновения больших и симптоматических кист, пока исследуются.
3. Некоторые ученые предполагают, что большие КШТ образуются в результате слияния маленьких кист, но это маловероятно, учитывая, что анализ естественного течения КШТ показывает отсутствие их роста [2, 5].
4. Есть мнение, что отложения гемосидерина в тканях КШТ, выявляемые при микроскопическом исследовании после удаления, свидетельствуют о формировании кисты в результате кровоизлияния [2, 5, 8, 45—47].
5) P. Klein и L. Rubinstein [5, 39] считают, что преобладание женщин, в особенности в пору наступления половой зрелости, и уменьшение встречаемости кист по мере старения свидетельствуют о гормональнозависимом развитии и росте КШТ. Различие по полу описывается во многих статьях и объясняется гормональным фактором, ассоциируемым с менструальным циклом или беременностью.
Клиника КШТ
Подавляющее большинство КШТ, примерно 80%, имеют небольшие размеры — не более 10 мм в диаметре [10]. Такие кисты чаще всего являются бессимптомными. Кисты больших размеров (>15 мм в диаметре) могут вызывать неврологическую симптоматику. Симптоматичные КШТ встречаются редко, поэтому информации о них мало. Когда симптомы все-таки появляются, они отражают локализацию шишковидного тела рядом с такими глубинными образованиями головного мозга, как средний мозг, зрительные бугры, внутренние вены и вена Галена. Учитывая ограниченное пространство в этой области, надо ожидать, что даже небольшой дополнительный объем может привести к развитию симптоматики [1—4, 10—33].
Головная боль
По данным литературы, головная боль — самый частый неврологический симптом у пациентов с КШТ. Он встречался у 107 (81%) пациентов из 132, пролеченных хирургически. Стоит отметить, что у части этих пациентов (26%) головная боль была следствием кровоизлияния в кисту и возникшей гидроцефалии, а в 35% — следствием гидроцефалии без кровоизлияния в КШТ [5, 36, 45, 48—53]. В исследовании методом «случай—контроль», проведенным Seifert, в котором изучалась связь между головной болью и КШТ, выявлено, что при сравнительном анализе по половым и возрастным признакам головную боль диагностировали в 2 раза чаще у пациентов с наличием кисты, чем в контрольной группе (51% против 25%), а самым частым типом головной боли у пациентов с кистой была мигрень (26%) [53]. Несмотря на распространенное мнение о том, что КШТ больших размеров приводят к гидроцефалии, тем самым вызывая головную боль, ряд авторов считают, что механизмы возникновения головной боли не всегда связаны с масс-эффектом. В пользу этого также говорят данные МРТ: у многих бессимптомных пациентов с КШТ нередко имеются сдавление четверохолмной пластинки и сужение cильвиевого водопровода. Учитывая, что в данном исследовании ни у одного пациента с КШТ и головной болью или без нее не было ни гидроцефалии, ни какой-либо связи симптома с размерами КШТ, авторы предположили, что, возможно, причиной цефалгии является нарушение выработки мелатонина, а не масс-эффект [51, 52]. Тем не менее на сегодняшний день все еще не ясно, в какой степени КШТ может повлиять на нормальную продукцию и секрецию этого гормона [53]. Головная боль также может быть результатом давления крупных КШТ на глубинные вены головного мозга, приводя к центральной венозной гипертензии, клиника которой напоминает центральный венозный тромбоз и также проявляется в основном головной болью. Сужение венозных сосудов может вызывать нарастающее давление в венах и, как следствие, интерстициальный отек мозгового вещества [54]. По данным других исследований [9, 11, 13], причина головной боли заключается в закрытии кистой входа в водопровод мозга, как это бывает при коллоидных кистах, либо кровоизлиянии в КШТ.
Кровоизлияние
Истинная частота кровоизлияний в КШТ неизвестна. Проанализировав данные литературы, посвященной хирургическому лечению пациентов с КШТ, мы установили, что у 32 (21%) пациентов, согласно результатам МРТ, имелись признаки кровоизлияния в КШТ [6, 27, 37, 70]. Симптоматика при кровоизлиянии в КШТ довольно скудна. На первый план выходят вторичные симптомы, обусловленные развившейся гидроцефалией, вследствие закрытия кистой входа в сильвиев водопровод или его сдавления [5, 13, 33, 34, 55, 56]. По мнению авторов [57], наиболее частым симптомом, характерным для апоплексии, является остро возникшая выраженная головная боль, преимущественно в лобной или затылочной областях, или внезапное обострение хронических головных болей, которые часто сопровождаются глазодвигательными нарушениями. Именно головная боль чаще всего заставляла пациентов обращаться за медицинской помощью [24]. Другими симптомами были тошнота и рвота (32%), потеря сознания (32%), глазодвигательные нарушения (46%). Причина кровоизлияний в КШТ не ясна. Одной из версий является прием пациентами препаратов, влияющих на свертываемость крови [8, 33]. Другие авторы [13] предполагают наличие васкулярной мальформации в стенке кисты, которая и приводит к кровоизлиянию.
Глазодвигательные нарушения
Сдавление дорсальных отделов среднего мозга может вести к синдрому Парино, который характеризуется парезом взора вверх, ретракцией век, отсутствием зрачковой реакции на свет при сохранной реакции на конвергенцию, конвергенционно-ретракционным нистагмом [1—4, 10—33]. Несмотря на то что одним из симптомов, определяющих показание к оперативному лечению КШТ, является симптом Парино [36, 45, 49, 55, 57—61], у пациентов с симптоматичными КШТ он встречается довольно редко и присутствует в анализируемом материале всего у 13 (9%) пациентов из 132. Глазодвигательные расстройства в дооперационном периоде были представлены, главным образом, ограничением взора вверх разной степени, реже — вниз, нарушением фокусировки и выявлялись у 53 (40%) пациентов [7, 45, 55, 57, 62].
Гидроцефалия и внутричерепная гипертензия
При большом размере КШТ может стать причиной гидроцефалии, связанной с компрессией или полной окклюзией сильвиевого водопровода. Почти у половины (44%) пациентов, оперированных по поводу КШТ, имелась гидроцефалия, которая в 33% случаев была вызвана кровоизлиянием в кисту. Помимо этого, в литературе описаны случаи синкопальных состояний и случаи внезапной смерти, связанные с внезапным закрытием кистой входа в сильвиев водопровод [8, 9, 11—13].
Учитывая вариабельность жалоб пациентов с КШТ, ряд авторов [6, 8, 45, 49, 53, 55—57, 60, 61] выделили три вида клинической картины КШТ с определенными симптомокомплексами:
1) пароксизмальные головные боли и парез взора;
2) хроническая головная боль, парез взора, застойные диски зрительных нервов, окклюзионная гидроцефалия;
3) кровоизлияния в КШТ с острой головной болью и окклюзионной гидроцефалией.
В ряде случаев при КШТ могут развиваться такие неспецифичные симптомы, как судорожные приступы, головокружение, затуманивание зрения, двигательный и чувствительный дефицит, рвота, атаксия, нарушение памяти. Описаны связанные с КШТ редкие осложнения: симптомы вторичного паркинсонизма [4], асептический менингит из-за разрыва кисты [62].
Нейровизуализация КШТ
Классическая КШТ выглядит как четко ограниченное однокамерное образование небольших размеров на месте шишковидного тела, обычно не превышающее 10 мм в диаметре [10]. Размеры бессимптомных кист достигают 5—15 мм в диаметре. Симптоматичные кисты могут достигать 45 мм в диаметре [15, 37]. КШТ находятся либо внутри шишковидного тела, либо полностью замещают его [16]. Чаще всего КШТ не вызывают сдавления окружающих образований [17].
Компьютерная томография
На компьютерной томограмме (КТ) КШТ представляется образованием округлой формы с тонкой капсулой. Содержимое кисты гиподенсивное, по плотности схожее со спинномозговой жидкостью [15, 45]. Гиперденсивный компонент обычно соответствует участкам кровоизлияния внутри кисты либо обызвествлению капсулы [45]. Примерно 25—33% КШТ содержат тонкий ободок кальциноза вдоль стенок кисты [18, 52]. Содержимое кисты бывает как гомогенным, так и гетерогенным, а структура ‒ однокамерной или многокамерной [19]. При контрастном усилении выявляется накопление контраста в капсуле КШТ [18]. Некоторые КШТ небольшого размера плохо различимы на КТ, для их подтверждения требуется выполнение магнитно-резонансной томографии [45]. Трудности выявления КШТ по КТ обусловлены схожей плотностью спинномозговой жидкости и содержимого кисты.
Магнитно-резонансная томография
На МРТ КШТ выглядят обычно как четко ограниченные образования с гладкими контурами [20, 63]. Интенсивность сигнала различна и зависит от содержимого кисты. Из-за того что компоненты КШТ, как правило, жидкие и содержат белок, их сигнальные характеристики схожи со спинномозговой жидкостью [18, 52]. Нередко наблюдаются атипичные МРТ-характеристики КШТ, наиболее часто — наличие перегородок в кисте [19].
На T1-взвешенном изображении КШТ имеют гипоинтенсивный сигнал по отношению к белому веществу и изоинтенсивный либо гиперинтенсивный — по отношению к спинномозговой жидкости [2]. Приблизительно 55—60% КШТ выглядят гипер-интенсивно по отношению к ликвору желудочков [18], что в основном связано с отсутствием тока жидкости в них, признаками случившегося кровоизлияния либо с высоким содержанием белка внутри кисты [22]. Остатки паренхимы шишковидного тела – стенки кисты — обычно выглядят слегка гипоинтенсивно или даже изоинтенсивно по отношению к окружающему мозговому веществу [23]. При введении контрастного вещества около 60% КШТ накапливают контраст [10]. Это объясняется отсутствием гематоэнцефалического барьера в ткани шишковидного тела, остатки которого входят в состав стенки КШТ. Контрастное вещество кольце-образно накапливается в стенке, что в результате дает гиперинтенсивный сигнал толщиной не более 2 мм. Ряд авторов [45, 55] отмечают атипичное узелковое накопление контраста преимущественно в задних отделах кисты. Как правило, после введения контрастного вещества центральная часть КШТ остается неконтрастируемой. Примечательно, что при проведении МРТ-исследования через 60—90 мин после введения контраста можно увидеть полное заполнение КШТ контрастом, включая жидкостную порцию [7, 18, 64].
На T2-взвешенном изображении КШТ обычно имеют гомогенную структуру, с изоинтенсивным или слегка гиперинтенсивным сигналом по отношению к ликвору. Толщина стенки кисты обычно не превышает 2 мм [15, 37, 63]. Незначительное увеличение содержания белка в кистозной жидкости обычно никак не отражается на изменении сигнала в T2-режиме. Повышенный сигнал скорее обусловлен застойным характером содержимого кисты [15].
Несмотря на то что режим FLAIR (Fluid-attenuated inversion recovery) используется для подавления сигнала от спинномозговой жидкости, в большинстве случаев на интенсивность сигнала от кистозной жидкости он никак не влияет. В режимах FLAIR КШТ обычно имеют слегка гиперинтенсивный сигнал по отношению к ликвору [21, 63].
В некоторых случаях дифференциальный диагноз между КШТ и другими образованиями пинеальной области довольно затруднителен, в частности, когда речь идет о неопластическом процессе. Как оказалось, гистологически подтвержденные КШТ в 50—58% случаев имеют нестандартное накопление контрастного вещества и различную внутреннюю структуру [65]. Одним из способов дифференцировки КШТ от опухоли пинеальной области является оценка внутренней структуры кисты на высокоразрешающей МРТ в режиме FIESTA (Fast Imaging Employing Steady-state Acquisition) [14]. На основании этих данных D. Pastel и соавт. [14] выделили четыре типа кист в зависимости от внутренней структуры: 1) однородные, тонкостенные; 2) поликистозные с неровной поверхностью; 3) с тонкими внутренними перегородками; 4) поликистозные с тонкими внутренними перегородками.
Современные нейровизуализационные технологии, КТ и МРТ в большинстве случаев позволяют дифференцировать КШТ от других образований пинеальной области. Дифференциальная диагностика в основном отличает от КШТ: 1) опухоли пинеальной области (пинеоцитомы); 2) арахноидальную кисту; 3) эпидермоидную кисту.
Лечение КШТ
Основным видом лечения симптоматичных КШТ является микрохирургическое удаление. Впервые микрохирургическое удаление симптоматичной кисты шишковидного тела провел в 1914 г. Pussep, один из основоположников отечественной нейрохирургии и заведующий первым в мире нейрохирургическим отделением в Санкт-Петербурге. Он использовал инфратенториальный супрацеребеллярный доступ, разработанный Krause в 1913 г. Этот доступ до настоящего времени используется наиболее часто – им прооперировано 54% пациентов среди анализируемого материала. Именно этот доступ позволяет добиться тотального и самого атравматичного удаления кисты с наилучшим полем обзора структур пинеальной области [5, 7, 45, 49, 55, 57, 60, 62].
Затылочный транстенториальный доступ — второй по частоте применения (32%). Он позволяет добиться радикального удаления кисты в 70% случаев. Необходимо отметить осложнения, ассоциированные с этим доступом: у 5 (18%) пациентов из анализируемого материала развилась транзиторная гомонимная гемианопсия и у 1 пациента — судорожный синдром [7, 8].
В одном случае был применен транскаллезный субхороидальный доступ, так как киста вдавалась далеко вперед, в полость III желудочка [24].
Альтернативой открытой хирургии на сегодняшний день являются малоинвазивные оперативные вмешательства: эндоскопическое трансвентрикулярное удаление и стереотаксическая фенестрация кисты [67, 68]. Эти методы не позволяют добиться полного удаления кисты и могут быть ассоциированы с рецидивом через определенный период времени [7, 55, 69—71].
Эндоскопическое вмешательство в анализируемом материале было осуществлено только при наличии гидроцефалии (11%) [7, 55, 72]. Во всех 9 случаях операция была проведена без осложнений, однако, по данным послеоперационных МРТ, у 3 пациентов выявлены остаточные фрагменты кисты [7, 55, 72], что в дальнейшем может явиться причиной рецидива [7, 55, 69—72]. Ограничения при таком виде лечения связаны с утолщенной межталамической спайкой, труднодоступностью задних отделов кисты, обильно кровоснабжаемой капсулой, маленькими размерами КШТ, отсутствием гидроцефалии, необходимостью использования нейронавигации для выбора оптимальной траектории в некоторых случаях [71].
F. Kreth и соавт. [69] отметили положительный эффект после операции только у 8 из 14 пациентов, а также несколько случаев рецидивов, связанных с ростом кисты в отдаленном послеоперационном периоде [8, 69, 70].
Нарастание неврологической симптоматики в раннем и отдаленном послеоперационном периоде проявляется преимущественно транзиторным нарушением глазодвигательных функций различной степени выраженности. Одним из определяющих факторов этих нарушений является тесная связь капсулы кисты с прилежащей к ней commissura posterior, в которой перекрещиваются нервные волокна, идущие от ядер Кахаля и Даркшевича, координирующих движение глазных яблок. Регресс послеоперационных глазодвигательных нарушений, по различным данным, происходит в период от 7 дней до 6 лет [7, 45, 55, 57, 62].
Стратегия наблюдения и показания к хирургическому лечению — вопросы без однозначного ответа
Количество пациентов со случайно выявленной КШТ продолжает неуклонно расти, что объясняется всеобщей доступностью МРТ и постоянно совершенствующимися технологиями нейровизуализации. В литературе даже появился термин, характеризующий таких пациентов, — «жертвы современных визуализационных технологий (victims of modern imaging technology — VOMIT) [73]. По данным литературы, на сегодняшний день показания к хирургическому лечению КШТ все еще до конца не сформированы. Остается неясным, какие КШТ надо наблюдать в динамике и с какой периодичностью проводить контрольные МРТ — такое затруднение объясняется тем, что исследования проводятся в основном на небольших группах, составляющих в среднем 20 пациентов.
Так как большинство пациентов с КШТ остаются бессимптомными, существуют различные мнения о целесообразности долгосрочного наблюдения. Из 110 (72%) опрошенных нейрохирургов большинство предпочитали наблюдать пациентов с КШТ, проводя клинические осмотры и контрольные МРТ-исследования. Из опрошенных 8% наблюдали лишь за динамикой клинической картины, а 20% отказывались от какого-либо наблюдения вообще [65]. К примеру, Marques и Rivero предлагают проводить контрольные обследования у детей через 1 и 3 года после постановки диагноза, и если киста остается стабильной, то дальнейшее наблюдение прекратить. Если же киста увеличивается, то пациент продолжает наблюдаться, а с момента стабилизации наблюдение продолжается еще на протяжении 3 лет. Так как даже явное увеличение КШТ может клинически оставаться бессимптомным, ряд авторов [65, 74] предлагают проводить контрольный осмотр у всех взрослых пациентов через 12 мес после постановки диагноза. Такая тактика также помогает исключить неопластический процесс. Пациенты старше 60 лет обычно не требуют наблюдения, так как ни в одном из опубликованных исследований размеры кист у них не показывают никакой динамики.
Большинству пациентов с КШТ не требуется оперативное лечение. Бесспорным общепринятым показанием к операции в мировой практике являются окклюзионная гидроцефалия и синдром Парино [65]. Около 15% опрошенных нейрохирургов предлагают операцию пациентам с неспецифическими жалобами: головокружение, тремор, тошнота, рвота, двигательные и чувствительные расстройства, приступы потери сознания. Некоторые авторы считают, что КШТ могут явиться причиной преходящей обструкции сильвиевого водопровода, вызывая приступообразную головную боль или потерю сознания, особенно при смене позы или активности — так называемые «позиционные пароксизмы потери сознания» [8, 49].
Предполагается, что такие пароксизмы являются следствием наклона головы вперед, что приводит к внезапному закрытию водопровода кистой и острому повышению ВЧД. В настоящее время продолжаются активные споры вокруг того, могут ли КШТ быть причиной головной боли без явных признаков сдавления ликворопроводящих путей на МРТ и К.Т. Головная боль является одной из наиболее частых причин, приводящих пациентов на обследование. Она может быть единственным симптомом в клинической картине, связанным с КШТ. Большинство нейрохирургов не видят никакой взаимосвязи между кистами и цефалгическим синдромом при отсутствии гидроцефалии [65]. В таких случаях для определения дальнейшей тактики ведения существенную роль играет обследование неврологом с попыткой установить причину цефалгии, а также оценка качества жизни пациента на фоне цефалгии, не купируемой медикаментозно. В литературе имеется только одна статья, отражающая успешный опыт хирургического лечения 18 пациентов с головной болью, имеющих КШТ без вентрикуломегалии и синдрома Парино [62]. Выраженный цефалгический синдром может быть также обусловлен центральной венозной гипертензией. Относительно недавно ряд авторов выявили объективное подтверждение синдрома центральной венозной гипертензии у пациентов с КШТ без гидроцефалгии [54]. В данном исследовании были проанализированы такие показатели, как размер кисты, уровень стеноза водопровода, степень компрессии четверохолмной пластинки, коэффициент диффузии (ADC) глубинных и поверхностных участков головного мозга. Интересно отметить, что размер пространства, занятого кистой вдоль расстояния от валика мозолистого тела до крыши среднего мозга, а также ADC зрительного бугра и перивентрикулярных участков оказались статистически значимыми и коррелировали с выраженностью клинической картины.
Заключение
Подводя итоги, можно сказать, что консенсус по вопросам ведения пациентов с КШТ достигнут только в том, что хирургическому лечению должны подвергаться пациенты с окклюзионной гидроцефалией и/или глазодвигательными нарушениями [1—3, 36, 45, 49, 55, 57—61]. На сегодняшний день не существует какой-либо единой тактики ведения симптоматичных пациентов с КШТ без гидроцефалии и нарушения функций среднего мозга. Вероятно, это связано с тем, что до сих пор нет ясности относительно естественного течения заболевания: непонятна природа происхождения КШТ, непонятны причины, по которым киста увеличивается, взаимосвязь кист с клиническими симптомами при отсутствии окклюзионной гидроцефалии и глазодвигательных нарушений. Кроме того, хотя не все нейрохирурги считают оправданным хирургическое лечение пациентов с неспецифическими жалобами, данные литературы показывают, что в ряде случаев оно является эффективным [5, 45, 62, 67]. По данным опроса, только 48% нейрохирургов отмечают положительный эффект от хирургического вмешательства при КШТ в целом [65].
В дальнейшем на основании исследований и наблюдений за пациентами с КШТ, не имеющими четких показаний к хирургическому лечению, возможно, будут сформированы новые подходы к лечению. Для этого требуются дальнейшее накопление наблюдений и анализ большего числа клинических данных.
Авторы заявляют об отсутствии конфоликта интересов.