Менингоцеле на уровне s2 позвонка у взрослого что это
Менингоцеле
Менингоцеле – это один из врожденных пороков развития позвоночника и спинного мозга. В его основе лежит неполное закрытие нервной трубки – анатомической структуры эмбрионального периода.
Классификация
Выделяют три вида пороков, связанных с расщеплением позвоночника (лат: spinabifida): spina bifida occulta, менингоцеле и менингомиелоцеле. Это проявления одного и того же патологического процесса, имеющие разную степень выраженности.
Spina bifida occulta (скрытое расщепление) представляет собой исключительно костный дефект – щель в задней стенке позвонка или нескольких позвонков. Чаще всего это случается в поясничном или крестцовом отделе позвоночника на уровне от L1 (первого поясничного позвонка) до S2, S3 (второго-третьего крестцовых позвонков). Ни оболочки спинного мозга, ни корешки спинномозговых нервов через дефект кости не выпячиваются.
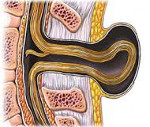
Менингоцеле — выбухание через костный дефект мозговых оболочек, содержащих ликвор. Кисты обычно располагаются в пояснично-крестцовом отделе позвоночника, достигают иногда больших размеров, имеют короткую ножку.
Спинномозговая жидкость при этом скапливается над паутинной оболочкой (meningocele subduralis) или под ней (meningocele subarachnoidalis). Это наиболее доброкачественная форма спинномозговых грыж, так как спинной мозг в большинстве случаев сформирован правильно.
Миеломиелоцеле – это самый сложный и частый из вариантов расщепления позвоночника — при таком пороке развития в дефект кости попадает и выпячивается наружу все содержимое позвоночного канала (спинной мозг с его оболочками и нервные корешки). Это может быть причиной тяжелых неврологических проблем.
Причины возникновения
В развитии всех видов расщепления позвоночника определенную роль играет наследственность. Это подтверждает тот факт, что частота рождения детей со spinabifida у родителей, которые сами страдают этим пороком, выше, чем в популяции.
Факторами риска по развитию данной болезни у детей являются внутриутробные инфекции, ионизирующее облучение, повышение температуры тела матери, действие химических токсинов (например, пестицидов), прием антиконвульсантов (противосудорожных средств) во время беременности, недостаток в рационе питания беременной фолиевой кислоты.
При этом наиболее важным периодом являются первые недели беременности, когда формируется нервная трубка. В норме она должна закрыться на четвертой неделе вынашивания.
Клиническая картина
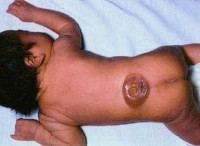
Основным симптомом данной болезни является само наличие грыжевого мешка. На спине, чаще всего в пояснично-крестцовом отделе от L1 до S2, S3, определяется подкожное мягкотканое выпячивание. В большинстве случаев никакого дискомфорта оно не причиняет.
Клинически неврологическая симптоматика может отсутствовать или наблюдаются легкие вялые парезы ног, снижение ахилловых рефлексов.
Иногда спинномозговые оболочки в месте выпячивания могут быть не покрыты кожей. В таком случае оперативное лечение необходимо срочно, чтобы закрыть «ворота» для проникновения инфекции.
Диагностика патологии
Первичный врачебный осмотр позволяет заподозрить наличие у пациента данного заболевания.
Методом выбора для уточнения диагноза является магнитно-резонансная томография (МРТ) и компьютерная томография (КТ).
МРТ позволяет точно установить, что является содержимым грыжевого мешка.
Лечение и профилактика
Менингоцеле в области L1 – S2, S3 имеет хороший прогноз в отношении хирургического излечения. Поскольку в состав грыжевого мешка при менингоцеле не вовлечена ткань спинного мозга, после оперативного лечения человек может полностью выздороветь.
Консервативных (нехирургических) методов лечения этой болезни не существует. Операция помимо устранения косметического дефекта преследует цель закрытия входных ворот для возможного проникновения инфекции внутрь позвоночного канала.
В настоящее время активно разрабатываются хирургические методы антенатальной коррекции порока, т.е. операции на позвоночнике плода, когда он еще находится в утробе матери.
Первое направление профилактики – при беременности необходимо избегать факторов риска развития spinabifida. Активная профилактика заключается в приеме препаратов фолиевой кислоты во время вынашивания.
Менингомиелоцеле
Менингомиелоцеле – это грыжа спинномозгового канала, при которой происходит выпячивание тканей и вещества спинного мозга через костный дефект позвоночного столба. Клиническая картина включает в себя наличие грыжеобразного выпячивания на спине ребенка в поясничной или крестцовой области. Сразу или с возрастом возникает нарушение иннервации нижерасположенных сегментов, вследствие чего развиваются тазовая дисфункция, парапарезы или параплегия. Диагностика основывается на наружном осмотре, подтверждении поражения ЦНС при помощи КТ и МРТ. Лечение хирургическое с последующей симптоматической терапией.
Общие сведения
Менингомиелоцеле или spina bifida cystica – это одна из форм спинального дизрафизма, которая проявляется выходом тканей спинного мозга за пределы позвоночного канала через костный дефект дужек. Впервые патология была описана в 1641 году Н. Тульпиусом. Распространенность составляет 5-20 на 10000 новорожденных. Является тяжелым заболеванием, которое вызывает серьезные неврологические нарушения и в некоторых случаях приводит к полному обездвиживанию больного. При менингомиелоцеле грыжевой мешок содержит оболочки спинного мозга, спинномозговую жидкость и корешки спинальных нервов. Чаще заболевание наблюдается при беременности матери в возрасте после 35 лет. В 6-8% случаев прослеживается наследственная склонность, что свидетельствует о генетическом характере патологии. При адекватном своевременном лечении прогноз относительно благоприятный.
Причины менингомиелоцеле
Менингомиелоцеле развивается при наличии одного или нескольких факторов риска со стороны матери: прием фармакологических средств (оральные контрацептивы, препараты из групп салицилатов, вальпроатов, амфетаминов); употребление алкогольных напитков, табачных изделий, наркотиков, других тератогенных веществ; недостаточность микроэлементов и питательных веществ (в частности – Zn, Fe, фолиевая кислота) в рационе беременной; TORCH-инфекции (чаще всего – вирусы краснухи, гриппа и парагриппа). Также патология может иметь наследственный характер – установлен аутосомно-рецессивный механизм передачи заболевания, однако в 90-95% случаев семейный анамнез не отягощен.
Нервная трубка образуется из нервной пластинки на 19-20 день гестации. В нормальных условиях ее анатомическое закрытие происходит на 22-24 сутки, в результате чего остаются только верхнее и нижнее отверстие. Существует закономерность: чем позднее развивается менингомиелоцеле – тем ниже его локализация. Патогенез менингомиелоцеле досконально не изучен. На данный момент в педиатрии существуют 3 основных теории, объясняющих механизм развития данной патологии. Первая – это патология закрытия нервной трубки или теория Реклингхаузена. Она объясняет развитие спинального дизрафизма дефектом нейроэктодермы, возникающим в периоде раннего онтогенеза – на 25-30 день после оплодотворения.
Вторая – гидродинамическая или теория Моргани. Ее суть заключается в повышении давления внутри спинномозгового канала в I триместре беременности. Повышение давления провоцирует выпирание оболочек с последующим формированием костного дефекта и грыжи. Косвенным подтверждением данной теории является сопутствующая гидроцефалия в 90% случаев заболевания. Третья теория объясняет развитие менингомиелоцеле нарушением темпа роста тканей спинномозгового канала. При этом скорость дифференциации костных тканей позвоночного столба отстает или опережает развитие нервной трубки, из-за чего формируется дефект позвоночного столба.
Симптомы менингомиелоцеле
Клинические проявления менингомиелоцеле наблюдается уже с момента рождения ребенка. Основной признак – наличие характерного «мешка», который являет собой грыжеобразное выпячивание спинного мозга на спине ребенка. В некоторых случаях данное образование покрыто тонким шаром эпидермиса, но зачастую в дефекте позвоночного столба визуализируются непосредственно оболочки спинномозгового канала и нервные корешки. Наиболее характерная локализация – поясничный или крестцовый отдел. Примерно у половины новорожденных с изолированной формой изменения общего состояния изначально не возникает, однако с возрастом у всех детей появляются неврологические нарушения. Степень поражения напрямую зависит от уровня спинного мозга, на котором сформировалась грыжа.
При развитии менингомиелоцеле ниже 4 поперечного сегмента (L4) наблюдаются нарушения иннервации мочевого пузыря, реже – терминальных отделов кишечного тракта. Типичное проявление – недержание мочи. В более тяжелых случаях помимо тазовой дисфункции развиваются расстройства чувствительности и моторной функции нижних конечностей по типу парапареза. При локализации грыжевого выпячивания выше уровня 3 поперечного сегмента (L3) возникает полная параплегия, приводящая к тотальному обездвиживанию ног. Менингомиелоцеле зачастую сочетается с гидроцефалией и мальформацией Арнольда-Киари II типа с характерными для них клиническими проявлениями: увеличением размеров головы, рвотой, бессонницей, конвульсиями, атаксией, нарушением акта глотания, головными болями в области затылка, задержкой психофизического развития и т. д. Значительно реже в виде осложнения возникает эпилепсия.
Начиная с 12-ти месячного возраста, часто наблюдаются задержка в физическом развитии, набор излишней массы тела и деформации нижних конечностей. Ожирение в основном связано с малоподвижным или неподвижным образом жизни, а деформация – с отсутствием осевой нагрузки на ноги и отсутствием сопротивления для внутренних групп мышц стопы. На фоне дисфункции мочевого пузыря учащается пузырно-мочеточниковый рефлюкс, увеличивается вероятность развития инфекционных заболеваний мочевой системы, что может привести к почечной недостаточности.
Диагностика менингомиелоцеле
Диагностика менингомиелоцеле базируется на сборе анамнестических данных, проведении физикального обследования, использовании лабораторных и инструментальных методов исследования. При сборе анамнеза педиатр может установить факторы риска заболевания или возможную этиологию. Физикальное исследование заключается в непосредственном осмотре грыжевого выпячивания, определении уровня поражения и выявлении симптомов сопутствующих патологий. В общих лабораторных тестах (ОАК, ОАМ) при изолированной форме менингомиелоцеле отклонения от нормы не выявляются. При наличии в анамнезе данных, указывающих на возможную этиологию, могут использоваться специфические анализы – определение концентрации фолиевой кислоты, железа, цинка в плазме крови; ПЦР или ИФА на возбудителей TORCH-инфекций. Для уточнения уровня поражения спинного мозга и размера дефекта применяются методы нейровизуализации – компьютерная и магнито-резонансная томография. Также данные исследования позволяют выявить сопутствующие аномалии строения ЦНС – гидроцефалию, мальформацию Арнольда-Киари и другие. Дифференциальная диагностика менингомиелоцеле проводится с другой формой расщепления позвоночника – менингоцеле.
Лечение менингомиелоцеле
Основное лечение менингомиелоцеле осуществляется хирургическим путем. Суть – послойное закрытие дефекта и формирование спинномозгового столба. Ход операции: выделение и вскрытие грыжевого мешка, погружение тканей ЦНС в позвоночный канал, удаление дефекта и сшивание его остатков, коррекция дужек при помощи миофасциального лоскута. После операции, несмотря на восстановление нормальной структуры спинного мозга, избежать неврологических нарушений удается редко, т. к. ткани спинного мозга и корешков во время внутриутробного развития подвергаются необратимой дегенерации. При сопутствующей гидроцефалии также проводится ее нейрохирургическая коррекция.
Симптоматическая терапия подразумевает лечение развившихся осложнений. Назначают уросептики при частых инфекциях мочеполовой системы, оксибутинина гидрохлорид при дисфункции мочеиспускания и антихолинергические средства для стимуляции нейромедиаторной передачи. Важная роль отводится коррекции рациона ребенка, направленной на компенсацию дефицита микроэлементов. Применяют препараты цинка и железа, фолиевой кислоты, витамина С и В12. При частых запорах рекомендовано увеличить объем потребляемой жидкости.
Прогноз и профилактика менингомиелоцеле
Прогноз при менингомиелоцеле зависит от эффективности проводимого лечения. Как правило, при своевременной хирургической коррекции патологии, адекватной симптоматической терапии и рациональном питании исход достаточно благоприятный.
Специфической профилактики для данной патологии не существует. При отягощенном семейном анамнезе беременной проводится амниоцентез с целью антенатальной диагностики дефектов строения позвоночного столба и спинного мозга плода. Кроме того, используются общепринятые методы исследования в период беременности: УЗИ, определение концентрации альфа-фетопротеина в околоплодных водах. При выявлении TORCH-инфекций осуществляется их лечение и полноценное обследование матери и плода после проведенной терапии. Беременным рекомендуется увеличить количества метионина, витамина В12 и фолиевой кислоты в рационе, т. к. данные вещества снижают риск расщепления позвоночника ребенка.
Киста позвоночника в пояснично-крестцовом отделе
Специалисты ЦМРТ более 15 лет специализируются на диагностике и лечении заболеваний суставов. Читайте подробнее на странице Лечение суставов.
Киста в позвоночнике – редко встречающаяся патология, характеризующаяся возникновением новообразования с жидким геморрагическим или ликворным содержимым. При малом размере протекает бессимптомно, обнаруживается случайно при МРТ диагностике. Крупные кисты провоцируют сдавливание нервных корешков, сосудов, что влечет появление хронических болей, нарушений кровообращения. Консервативным лечением занимаются врачи вертебролог и невролог, хирургическим — нейрохирург.
Рассказывает специалист ЦМРТ
Дата публикации: 16 Июля 2021 года
Дата проверки: 30 Ноября 2021 года
Содержание статьи
Причины возникновения
Факторы, влияющие на образования врожденной кисты — патологии развития плода.
Появление кист провоцирует избыточная масса тела и создаваемая при этом нагрузка на позвоночный столб.
Симптомы
Опасность кистозных новообразований в бессимптомном течении при малых размерах. При увеличении проявляется комплекс симптомов:
Выраженность симптоматики возрастает по мере увеличения кистозного образования.
Классификация и виды кисты позвоночника
Кисты классифицируют по локализации новообразования в отделах позвоночника.
Периартикулярная киста на позвоночнике в поясничном отделе на фасеточных суставах. Также встречается в шейном и отделах, испытывающих повышенную нагрузку. В свою очередь подразделяются на синовиальную кисту позвоночника и ганглиозную.
Интрамедуллярные образования — внутримозговые, располагаются в спинном мозге, заполняя субдуральное пространство. Чаще локализуются в шейном отделе.
Дермоидная киста, располагается в грудном отделе — опасное новообразование, которое может перерождаться с доброкачественного на злокачественное.
Периневральная киста крестцового отдела позвоночника с локализацией в оболочках спиномозговых нервов. При разрастании оказывает давление на нервные корешки, вызывая потерю чувствительности, парестезии, двигательные и расстройства органов малого таза.
Арахноидальная киста Тарлова с локализацией в крестцовом отделе позвоночника — разновидность периневральной кисты, характеризуется бессимптомным течением.
Ликворная киста в пояснично-крестцовом отделе встречаются арахноидального и перневрального типа. Симптомы зависят от того, в каком отделе локализуется новообразование.
Аневризматическая, образующаяся внутри кости и заполнена кровью, возникает в случае венозной обструкции или травмы. Внутрикостные кисты редко встречаются в костях позвоночника.
Также новообразования разделяют по происхождению на врожденные и приобретенные и по морфологическим признакам — истинная, ложная.
Как диагностировать
Рентгенография не выявляет кисты. Основной диагностический метод обнаружения новообразований — МРТ. Томография результативнее иных методов показывает мельчайшие изменения, такие как стеноз сосудов, сужение просвета каналов, кровотечение, воспалительные процессы. Указывает на границы, размер и точную локализацию новообразований.
При невозможности проведения МРТ из-за противопоказаний используют компьютерную томографию.
К какому врачу обратиться
При обнаружении вышеописанных симптомов необходимо обратиться к вертебрологу или неврологу, пройти МРТ-обследование. При размере кисты до 1,5 см показано консервативное лечение, свыше – хирургическое, которым занимается нейрохирург. Реабилитация пациентов входит в зону ответственности физиотерапевта, инструктора лечебной гимнастики.
Спина бифида (расщепление позвоночника)
Спина бифида (расщепление позвоночника)
Этот дефект бывает различным в зависимости от типов и колеблется от средней до тяжелой формы.
Детям с таким дефектом по мере роста организма могут понадобиться корсеты, при тяжелых формах инвалидная коляска.
Лечение в основном направлено на притормаживание деформации и сохранение двигательной активности.
Дефект может встречаться по всей длине позвоночника и может проявляться выпиранием части спинного мозга и окружающих тканей наружу, а не во внутрь. Приблизительно 85 процентов дефектов встречаются в пояснице и 15 процентов в шее и в грудном отделе. Хирургически можно восстановить целостность позвоночного столба, но повреждения нервов восстановить не удается и если они выраженные, то у пациентов бывают различной степени парезы нижних конечностей. Чем выше на позвоночном столбе дефект, тем более тяжелые повреждение нервов и двигательные нарушения (парезы и параличы).
Согласно исследованиям эта аномалия развития встречается в 7 случаях на 10000 новорожденных. Существует несколько типов спина бифида, которые имеют различную степень тяжести.
Симптомы
Cимптомы расщепления позвоночника значительно разнятся, в зависимости от формы и степени тяжести у конкретного ребенка. Например, при рождении:
При тяжелом расщеплении позвоночника при локализации в поясничном отделе позвоночника могут быть следующие симптомы: паралич нижних конечностей, нарушение функции мочевого пузыря, кишечника. Кроме того, у таких пациентов, как правило, могут быть и другие аномалии развития :
Диагностика
Диагностические мероприятия могут быть выполнены во время беременности, чтобы оценить плод на наличие расщепления позвоночника. Они включают:
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
Лечение
Лечение spina bifida возможно сразу после рождения. Если этот дефект диагностирован пренатально, то рекомендуется кесарево сечение для того, чтобы уменьшить возможное повреждение спинного мозга во время прохождения плодом родовых путей. Новорожденным с менингоцеле или миеломенинигоцеле рекомендуется провести оперативное лечение в течение 24 часов после рождения. При такой операции закрывается костный дефект и удается сохранить функцию неповрежденной части спинного мозга. К сожалению, хирургическое лечение не может восстановить функции поврежденных нервов так, как они носят необратимый характер.
В настоящее время существуют клиники, которые проводят пренатальные операции по закрытию дефекта, но методики пока не нашли широкого применения. Основной же задачей лечения как не тяжелой формы, так и в послеоперационном периоде, является сохранение функций как опорно-двигательного аппарата, так и функции мочевого пузыря и кишечника. При необходимости применяются ортезы, лечебная гимнастика, физиотерапия.
В тех случаях, когда spina bifida обнаруживается случайно при рентгенологическом (МРТ, КТ) исследование необходимо принять меры по уменьшению риска повреждения спинного мозга в том участке позвоночника где есть этот дефект.
Оперативное лечение у взрослых применяется только при наличии осложнений. В основном же лечение у взрослых направлено только на профилактику возможных осложнений (ЛФК, физиотерапия, ношение корсета).
Фиксированный спинной мозг со спина бифида: менингоцеле, миеломенингоцеле или Tethered Cord Syndrome
Фиксированный спинной мозг со спина бифида: менингоцеле, миеломенингоцеле или Tethered Cord Syndrome
Последнее редактирование: 17/01/2020, Доктор Мигель Б. Ройо Сальвадор, Номер в коллегии: 10389. Нейрохирурга и Невролога.
Определение
В норме спинной мозг находится внутри позвоночного канала и фиксируется только зубовидными связками и концевой нитью, связкой, соединяющей кончик спинного мозга с первыми позвонками копчика.
Когда подвижность спинного мозга внутри позвоночного канала ограничена и зафиксирована присутствием спина бифида, которую заметно внешне, такая мальформация носит название Синдрома фиксированного спинного мозга со спина бифида или “Tethered Cord Syndrome”.
Спина бифида – это мальформация, возникающая при неполном развитии нервной трубки (впоследствии превращается в головной и спинной мозг плода), при которой существует отверстие в позвонках.
При спина бифида с менингоцеле мягкие оболочки, окружающие спинной мозг, выпячиваются через костный дефект позвоночника и формируют мешок с жидкостью. (Рис.1).
При “открытой” спина бифида с миеломенингоцеле также существует отверстие в нескольких позвонках в средней или нижней части позвоночника (Рис.1). Но в этом случае, выпячивание включает в себя мягкие оболочки и ткани спинного мозга, а также корешки спинальных нервов. Грыжа часто бывает открытой, что ставит под угрозу жизнь ребенка.
При синдроме фиксированного спинного мозга со спина бифида происходит механическое натяжение всей нервной системы, костных структур черепа и позвоночника, что приводит к образованию синдрома Арнольда Киари II типа, вторичных сколиоза и сирингомиелии.
Диагностика
Диагноз фиксированного спинного мозга со спина бифида может быть поставлен в пренатальный период. Во время беременности проводятся различные контрольные исследования для обнаружения возможных врожденных дефектов. Для обнаружения спина бифида проводится:
Симптомы
Симптомы при спина бифида зависят от размера и расположения мальформации, покрыта ли она кожей или нет, видны ли нервы, в какой степени повреждена нервная структура и нервы.
Мальформация может повлиять на три основные системы организма: центральную нервную систему, опорно-двигательную систему и мочеполовую систему. Может спровоцировать разные степени паралича и потерю чувствительности в нижних конечностях, а также различные осложнения в функциях кишечника и мочеполовой системы. Обычно повреждены все нервы, расположенные ниже уровня мальформации. Поэтому, чем выше мальформация, тем больше повреждений нервов и потеря двигательных функций и чувствительности.
Причины
Обычно нервная трубка плода формируется на первых этапах развития беременности и закрывается примерно на 28 день после зачатия. У младенцев со спина бифида часть нервной трубки не закрывается или не формируется, что приводит к дефектам на уровне спинного мозга и позвоночника.
Спина бифида имеет наследственный фактор, но не всегда. Пока неизвестны все элементы и механизмы, приводящие к нарушениям в закрытии нервной трубки. Речь идет о нарушении, происходящем на этапе развития индивида, и часто оно связано с низким уровнем фолиевой кислоты во время беременности.
Факторы риска
Факторы, которые влияют на формирование спина бифида с менингоцеле или миеломенингоцеле у плода:
Осложнения
Первым осложнением спина бифида с менингоцеле или миеломенингоцеле является фиксированный спинной мозг. Это мешает правильному развитию плода.
Позднее, к этому могут добавиться в разных сочетаниях следующие заболевания:
Другие возможные осложнения:
Лечение
Существует несколько методов лечения фиксированного спинного мозга со спина бифида, в зависимости от момента его обнаружения, типа и связанных с ним заболеваний:
Список литературы:
Для того, чтобы понять разницу между диагнозами Фиксированный спинной мозг со спина бифида, Фиксированный спинной мозг со скрытой спина бифида и Заболевание концевой нити, читайте статьи по ссылкам или смотрите видео).