Мерцающая аритмия что делать
Фибрилляция предсердий: причины, симптомы, лечение
Фибрилляция предсердий (ФП) – синоним более применимого в странах СНГ термина «Мерцательная аритмия».
Фибрилляция предсердий является наиболее распространенным нарушением сердечного ритма. ФП не связана с высоким риском внезапной смерти, поэтому ее не относят к фатальным нарушениям ритма, как, например, желудочковые аритмии.
Фибрилляция предсердий
Один из самых распространенных видов наджелудочковых тахиаритмий – фибрилляция предсердий (ФП). Фибрилляцией называют быстрое нерегулярное сокращение предсердий, при этом частота их сокращений превышает 350 в минуту. Появление ФП характеризуется нерегулярным сокращением желудочков. На долю ФП приходится более 80 % всех пароксизмальных суправентрикулярных тахиаритмий. Фибрилляция предсердий возможна у пациентов всех возрастных категорий, однако у больных пожилого возраста распространенность синдрома увеличивается, что связано с учащением органической патологии сердца.
Причины развития и факторы риска
Возрастные органические изменения. С возрастом структура миокарда предсердий претерпевает изменения. Развитие мелкоочагового кардиосклероза предсердий может стать причиной фибрилляции в пожилом возрасте.
Классификация фибрилляции предсердий
По продолжительности клинических проявлений. Различают следующие формы ФП:
Типы мерцательной аритмии (МА)
Термин «мерцательная аритмия» может обозначать два следующих вида суправентрикулярной тахиаритмии.
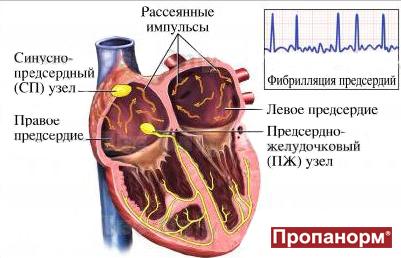
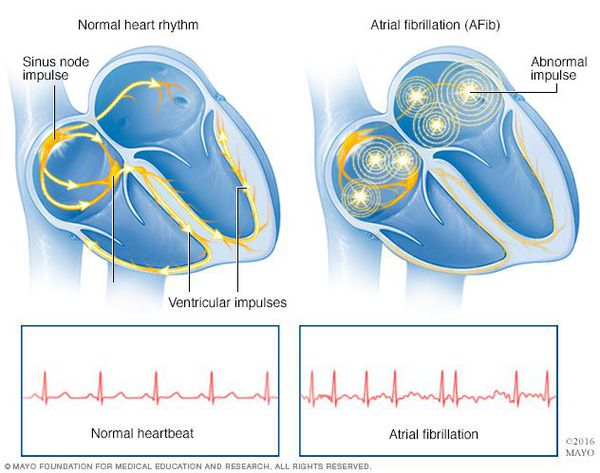
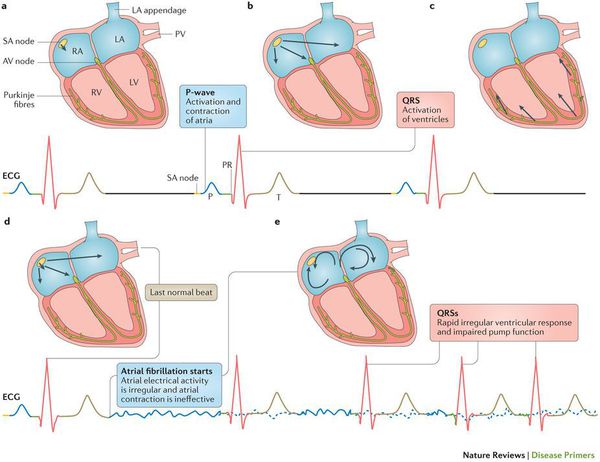
Фибрилляция (мерцание предсердий). В норме электрический импульс возникает в синусовом узле (в стенке правого предсердия), распространяется по миокарду предсердий и желудочков, вызывая их последовательное сокращение и выброс крови. При ФП электрический импульс распространяется хаотично, заставляя предсердия «мерцать», когда волокна миокарда сокращаются несогласованно и очень быстро. В результате хаотичной передачи возбуждения на желудочки, они сокращаются неритмично и, как правило, недостаточно эффективно.
Трепетание предсердий. В этом случае сокращение волокон миокарда происходит в более медленном темпе (200–400 уд./мин.). В отличие от ФП, при трепетании предсердия все-таки сокращаются. Как правило, за счет периода рефрактерности атриовентрикулярного узла на желудочки передается не каждый электрический импульс, поэтому они сокращаются не в столь быстром темпе. Однако, как и при фибрилляции, при трепетании насосная функция сердца нарушается, а миокард испытывает дополнительную нагрузку.
Осложнения мерцательной аритмии
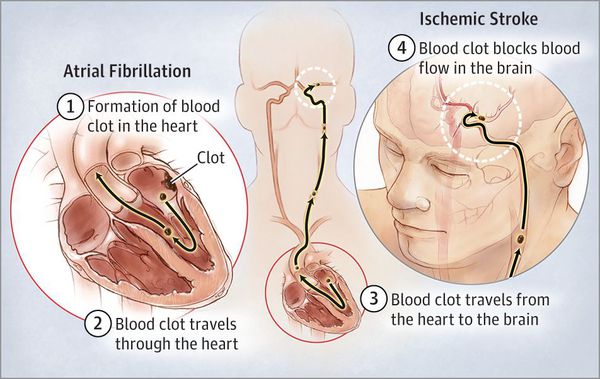
По последним данным, пациенты с мерцательной аритмией попадают в группу риска не только по развитию тромбоэмболического инсульта, но и инфаркта миокарда. Механизмы поражения таковы: при фибрилляции предсердий невозможно полноценное сокращение предсердий, поэтому кровь в них застаивается и в пристеночном пространстве предсердий образуются тромбы. Если такой тромб с током крови попадает в аорту и в менее крупные артерии, то возникает тромбоэмболия артерии, питающей какой-либо орган: головной мозг, сердце, почки, кишечник, нижние конечности. Прекращение кровоснабжения вызывает инфаркт (некроз) участка этого органа. Инфаркт мозга называется ишемическим инсультом. Наиболее часто встречаются осложнения:
Медикаментозная терапия
Выделяют следующие направления лекарственной терапии фибрилляции предсердий: кардиоверсия (восстановление нормального синусового ритма), профилактика повторных пароксизмов (эпизодов) наджелудочковых аритмий, контроль нормальной частоты сокращений желудочков сердца. Также важная цель медикаментозного лечения при МА – предотвращение осложнений – различных тромбоэмболий. Лекарственная терапия ведется по четырем направлениям.
Лечение антиаритмиками. Применяется, если принято решение о попытке медикаментозной кардиоверсии (восстановления ритма с помощью лекарств). Препараты выбора – пропафенон, амиодарон.
Пропафенон – один из наиболее эффективных и безопасных лекарственных препаратов, который используется для лечения наджелудочковых и желудочковых нарушений сердечного ритма. Действие пропафенона начинается через 1 ч после приема внутрь, максимальная концентрация в плазме крови достигается через 2–3 ч и длится 8–12 ч.
Контроль ЧСС. В случае невозможности восстановить нормальный ритм необходимо привести мерцательную аритмию в нормоформу. Для этой цели применяют бета-адреноблокаторы, антагонисты кальция недигидропиридинового ряда (группы верапамила), сердечные гликозиды и др.
Бета-адреноблокаторы. Препараты выбора для контроля работы сердца (частоты и силы сокращений) и артериального давления. Группа блокирует бета-адренергические рецепторы в миокарде, вызывая выраженный антиаритмический (урежение ЧСС), а также гипотензивный (снижение АД) эффект. Доказано, что бета-блокаторы статистически увеличивают продолжительность жизни при сердечной недостаточности. Среди противопоказаний к приему – бронхиальная астма (так как блокировка бета 2-рецепторов в бронхах вызывает бронхоспазм).
Антикоагулянтная терапия. Для снижения риска тромбообразования при персистирующей и хронической формах ФП обязательно назначают препараты, разжижающие кровь. Назначают антикоагулянты прямого (гепарин, фраксипарин, фондапаринукс и пр.) и непрямого (варфарин) действия. Существуют схемы приема непрямых (варфарин) и так называемых новых антикоагулянтов – антагонистов факторов свертывания крови (прадакса, ксарелто). Лечение варфарином сопровождается обязательным контролем показателей свертываемости и, при необходимости, тщательной коррекцией дозировки препарата.
Метаболическая терапия. К метаболическим препаратам относятся лекарственные средства, улучшающие питание и обменные процессы в сердечной мышце. Эти препараты якобы оказывают кардиопротективное действие, защищая миокард от воздействия ишемии. Метаболическая терапия при МА считается дополнительным и необязательным лечением. По последним данным, эффективность многих препаратов сравнима с плацебо. К таким лекарственным средствам относятся:
Диагностика и лечение любого вида аритмии требует немалого клинического опыта, а во многих случаях – высокотехнологичного аппаратного оснащения. При фибрилляции и трепетании предсердий главная задача врача – по возможности устранить причину, приведшую к развитию патологии, сохранить функцию сердца и предотвратить осложнения.
Симптомы ФП
В зависимости от формы аритмии (постоянная или приступообразная) и восприимчивости больного клиническая картина ФП варьирует от отсутствия симптомов до наличия признаков сердечной недостаточности. Больные могут жаловаться на:
Фибрилляция предсердий и трепетание предсердий может сопровождаться учащенным мочеиспусканием, вызванным повышенной выработкой натрийуретического пептида. Приступы, длящиеся несколько часов или суток и не проходящие самостоятельно, требуют медицинского вмешательства.
Патогенез и общая клиническая картина
Основное проявление фибрилляции предсердий – аритмичный пульс. При высокой частоте сердечных сокращений в момент приступа ФП может возникнуть дефицит пульса, когда число сердечных сокращений превышает частоту пульса.
Причины ФП и факторы риска
Заболевания различного генеза
Наиболее часто ФП возникает у пациентов с заболеваниями сердечно-сосудистой системы – артериальной гипертензией, ИБС, хронической сердечной недостаточностью, пороками сердца – врожденными и приобретенными, воспалительными процессами (перикардит, миокардит), опухоли сердца. Среди острых и хронических заболеваний, не связанных с патологией сердца, но влияющих на возникновение фибрилляции предсердий, выделяют нарушения функций щитовидной железы, сахарный диабет, хроническую обструктивную болезнь легких, синдром сонного апноэ, болезни почек и др.
Возрастные изменения
Фибрилляцию предсердий называют «аритмией дедушек», так как заболеваемость этой аритмией резко увеличивается с возрастом. Развитию данного нарушения сердечного ритма могут способствовать электрические и структурные изменения предсердий,. Однако специалисты отмечают, что мерцательная аритмия может возникнуть у молодых людей, не имеющих патологии сердца: до 45 % случаев пароксизмальной и до 25 % случаев персистирующей фибрилляции.
Другие факторы риска
Фибрилляция предсердий может развиваться на фоне употребления алкоголя, после удара электрического тока и операций на открытом сердце. Пароксизмы могут спровоцировать такие факторы, как физическая нагрузка, стрессовые состояния, жаркая погода, обильное питье. В редких случаях имеется наследственная предрасположенность возникновения ФП.
Методы диагностики
Сначала требуется определить индивидуальный риск инсульта:
Определение риска инсульта при первичной * (если инсультов ранее не было) профилактике (J Am Coll Cardiol 2001;38:1266i-1xx).
| Форма мерцательной аритмии | Описание |
|---|---|
| Впервые выявленная фибрилляцию предсердий | любой впервые возникший эпизод фибрилляции независимо от его причин и длительности |
| Пароксизмальная форма | периодические эпизоды фибрилляции предсердий длительностью до 7 суток с самопроизвольным прекращением |
| Персистирующая форма | эпизоды продолжительностью более 7 суток без самопроизвольного прекращения |
| Длительно персистирующая форма | эпизоды фибрилляции предсердий длятся более 1 года |
| Постоянная форма | присутствует постоянно |
В зависимости от присутствия искусственного клапана и поражений клапанного аппарата выделяют клапанную и неклапанную форму мерцательной аритмии.
Осложнения мерцательной аритмии
Чем опасна фибрилляция предсердий:
Таким образом, наблюдается тесная связь мерцательной аритмией с инсультом и сердечной недостаточностью.
Диагностика мерцательной аритмии
Обязательный минимум диагностики включает:
Могут применяться дополнительные методы обследования:
Лечение мерцательной аритмии
Экстренная помощь пациентам с острым приступом мерцательной аритмии
При впервые возникшем эпизоде фибрилляции предсердций каждому пациенту показана госпитализация в стационар круглосуточного пребывания. Госпитализация также показана пациентам с длительностью приступа более 24 часов.
Некоторой части пациентов с нечастыми пароксизмами фибрилляции предсердий допустимо самостоятельно принимать от 450 до 600 мг. Пропафенона однократно (терапия “таблетка в кармане”). Стоит отметить, что такой подход допустим лишь в случае эффективности и безопасности, проверенной при госпитализации.
Как вести себя в случае эпизода нарушения ритма
При возникновении одышки, головокружения, потере сознания, давящей боли за грудиной на фоне приступа самому пациенту или сопровождающему обязательно необходимо вызвать бригаду неотложной помощи.
Целями лечения мерцательной аритмии является:
Профилактика рисков формирования тромбов
Первостепенной задачей терапии фибрилляции предсердий является профилактика тромбососудистых осложнений.
При наличии патологии со стороны венозной системы нижних конечностей пациент должен быть проконсультирован сосудистым хирургом.
Чтобы снизить готовность тромбов к тромбообразованию, применяются прямые и непрямые антикоагулянты.
Показания для антикоагулянтной терапии и выбор препарата определяются риском тромбоэмболии, который рассчитывают по шкале CHADS2. Если сумма баллов по шкале CHADS2 ≥ 2, то при отсутствии противопоказаний показана длительная терапия пероральными антикоагулянтами. Однако антикоагулянтная терапия опасна кровотечениями. Для оценки риска данного осложнения разработана шкала HAS-BLED. Сумма баллов ≥ 3 указывает на высокий риск кровотечения, и применение любого антитромботического препарата требует особой осторожности.
К антикоагулянтам непрямого действия относится антагонист витамина К варфарин. Препарат относится к группе антиметаболитов и нарушает синтез в печени X фактора свертывания.
К прямым антикоагулянтам относят гепарин и низкомолекулярные препараты гепарина (фраксипарин, эноксапарин и др.). Перевод пациентов с непрямого антикоагулянта на прямой рекомендован при необходимости хирургического лечения в связи с удобством коррекции терапевтического диапазона дозы.
К новым непрямым антикоагулянтам относят препараты прямые ингибиторы тромбина (дабигатран) и ингибиторы Xа фактора свертывания крови (препараты из группы ксабанов — апиксабан, ривароксабан, эдоксабан). Препараты обладают эффективностью, сопоставимой с приемом варфарина при минимуме гемморагических осложнений. Доказательная база у препаратов существует на данный момент только по проблеме неклапанной фибрилляции предсердий. Эффективность препаратов относительно клапанной фибрилляции предсердий в настоящее время является предметом клинических исследований. Поэтому при наличии врожденной и приобретенной патологии клапанного аппарата и наличии искусственного клапана сердца единственным препаратом из группы антикоагулянтов по-прежнему остается варфарин.
Восстанавливать или не восстанавливать синусовый ритм
Выбор стратегии ведения проводится индивидуально. Учитывается возраст пациента, выраженность симптомов фибрилляции предсердий, наличие структурной патологии миокарда, физическая активность.
Удержание стабильного сердечного ритма
Длительная терапия фибрилляции предсердий предполагает выбор стратегии — поддержания синусового ритма или контроля частоты сокращений сердца.
При пароксизмальной фибрилляции возможно рассмотреть тактику поддержания синусового ритма.
При персистирующей и постоянной форме, пожилом возрасте, низкой физической активности и удовлетворительной субъективной переносимости фибрилляции большинство специалистов склоняются к тактике контроля ЧСС, т. к. восстановление синусового ритма и его последующий срыв сопровождаются изменениями реологических свойств крови и повышенным риском внутрисосудистого тромбообразования, а тактика поддержания синусового ритма не улучшает отдаленный прогноз у пациентов.
Контроль ЧСС
Стратегия контроля частоты сердечных сокращений предполагает регулярный прием частотоурежающих препаратов из группы сердечных гликозидов, бета-адреноблокаторов, блокаторов Са++ каналов и антиаритмиков III класса (амиодарон, дронедарон), а также используются их комбинации.
При подборе препаратов важно знать, есть ли у пациента трепетание предсердий. Это нарушение часто сочетается с фибрилляцией. Если доктор не учтёт это сочетание при подборе терапии, препараты будут воздействовать только на фибрилляцию, а трепетание сохранится. Это чревато развитием сердечной недостаточности: трепетание приводит к нему быстрее, чем фибрилляция.
Сегодня не существует точного ответа на вопрос о целевом уровне ЧСС при фибрилляции предсердий. Клинические и методические рекомендации основаны на мнении экспертов в области кардиологии.
Первоначально рекомендуется снизить частоту сокращения желудочков до уровня менее 110 ударов в покое и при физической нагрузке. Если урежение частоты сокращения желудочков не приводит к исчезновению ограничений физической активности, то целесообразно снизить частоту их сокращений до 60-80 в покое и 90-115 в минуту при физической нагрузке.
Из бета-адреноблокаторов применяются:
Среди недигидроперидиновых антагонистов Са++ назначают:
Из антиаритмиков III класса используют:
Имеются клинические данные об эффективности омега-3 полиненасыщенных жирных кислот в комплексной терапии фибрилляции предсердий, в частности эйкозапентаеновой и докозагексаеновой. По данным многоцентровых плацебо-контролируемых клинических исследований FORWARD и OPERA, доказано влияние омега-3 полиненасыщенных жирных кислот на снижение риска внезапной смерти и общую летальность пациентов, имеющих хроническую сердечную недостаточность, и пациентов, перенесших острый инфаркт миокарда. [3]
По данным исследования GISSI-Prevenzione, назначение омега-3 полиненасыщенных жирных кислот позволяет снизить рецидивы фибрилляции предсердий уже через 3 недели от старта терапии. Максимальный эффект наблюдается через год непрерывного приема препарата. [4]
Стратегия контроля синусового ритма не исключает стратегию контроля частоты сердечных сокращений. Уменьшение частоты желудочковых сокращений до целевого уровня позволяет уменьшить клиническую симптоматику фибрилляции предсердий во время неизбежных срывов ритма работы предсердий.
Тактика контроля ритма не имеет существенного преимущества перед тактикой контроля частоты сокращений сердца в плане прогноза сердечно-сосудистой смертности, однако значительно уменьшает выраженность клинической симптоматики, возникающей при данном заболевании.
Препараты для восстановления синусового ритма
Для поддержания синусового ритма при фибрилляции предсердий рекомендуется применение следующих препаратов:
При развившемся пароксизме фибрилляции предсердий синусовый ритм восстанавливается спонтанно самостоятельно в течение нескольких часов или суток (до 7 суток).
При выраженной клинической симптоматике заболевания, а также если в дальнейшем будет выбрана стратегия поддержания синусового ритма, необходима медикаментозная кардиоверсия.
Для профилактики тромбососудистых осложнений пациенту предлагается прием 500 мг. ацетилсалициловой кислоты (кишечнорастворимую таблетку необходимо разжевать перед приемом) или 2 тб. (150 мг) клопидогрела.
Электрическая кардиоверсия
Электрическая кардиоверсия постоянным током быстро и эффективно переводит фибрилляцию предсердий в синусовый ритм. Предпочтение данному виду восстановления синусового ритма отдается при нестабильной гемодинамике (нарастающим симптомам хронической сердечной недостаточности) и появлению ишемии миокарда по ЭКГ/ЭХО-КС.
Радиочастотная катетерная абляция
Данные о выполнении радиочастотной абляции в терапии первой линии у пациентов с фибрилляцией предсердий остаются противоречивыми, в то время как у пациентов с рецидивирующей фибрилляцией эта процедура является максимально оправданной и эффективной.
Выявлены неблагоприятные факторы, увеличивающие частоту рецидивов после проведения данной процедуры : дилатация левого предсердия, возраст старше 65 лет, длительность заболевания, количество ранее проведенных процедур, а также недостаточность аортального и митрального клапанов.
Виды оперативного вмешательства при мерцательной аритмии
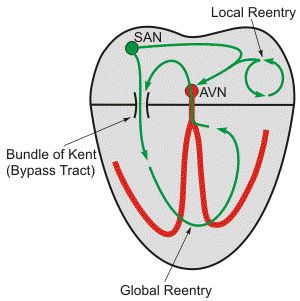
При мерцательной аритмии применяются хирургические методы лечения. Одним из вариантов является операция типа «лабиринта» Кокса. Суть операции заключается в изоляции задней стенки левого предсердия, каватрикуспидального и кавакавального перешейка и исключение из кровотока устья левого предсердия. Таким образом, операция создает электрический лабиринт ходов для распространения возбуждения, через которые импульс из синоатриального узла находит путь к предсердножелудочковому узлу, предотвращая формирование волн «re-entry». Операции типа “лабиринт” Кокса в основном использовались у пациентов, подвергающихся другим открытым операциям на сердце. Выполнение подобных сочетанных операций при мерцательной аритмии приводит к уменьшению рецидивов фибрилляции, трепетания предсердий и предсердных тахикардий, однако не влияет на общую смертность. Отбор пациентов на подобные методы хирургического лечения должен осуществляться на мультидисциплинарном консилиуме специалистов.
Хирургическая изоляция ушка левого предсердия выполнялась кардиоторакальными хирургами в течение нескольких десятилетий, однако проспективные рандомизированные исследования влиянии на частоту развития ишемического инсульта у пациентов после хирургического лечения в настоящее время отсутствуют.
Прогноз. Профилактика
Пароксизмальная и персистирующая формы фибрилляции предсердий могут оказаться, поводом для освобождения от труда с выдачей листка нетрудоспособности. Ориентировочный срок для освобождения от труда с целью купирования приступа — 7-10 дней; для подбора противорецидивной терапии требуется в среднем от 7 до 18 дней. [6] Критериями закрытия листка временной нетрудоспособности являются:
- Как понять что кровь вирусная
- На лобовом стекле автомобиля трещина что делать яндекс такси тест ответ