Метаболическая нейтральность что это
Метаболический синдром: симптомы и диагностика нарушений обмена веществ
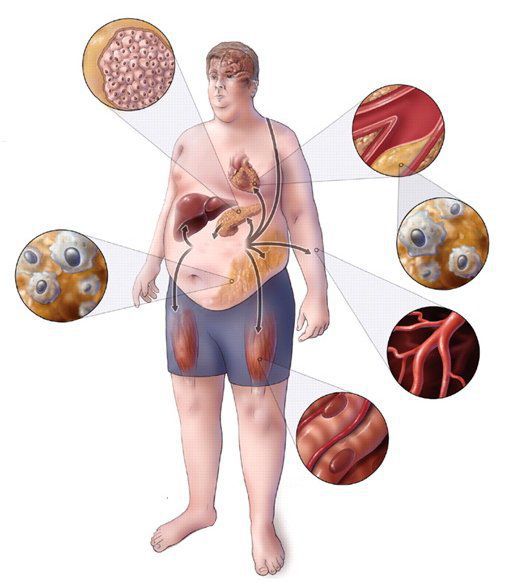
Метаболический синдром (МС) – это комплекс патологий, которые увеличивают риск возникновения сердечно-сосудистых заболеваний, инсульта и инфаркта.
Симптомы метаболического синдрома
По сути, метаболический синдром не является самостоятельным заболеванием. Это группа симптомов, которые часто встречаются вместе и увеличивают риск других – еще более тяжелых – нарушений.
Тревожные тенденции
Еще недавно метаболическим синдромом страдали преимущественно пожилые люди (старше 60 лет). Картина существенно изменилась за последние 20 лет. Динамика показала, что эта проблема молодеет и становится актуальной для более юного населения. В ряде стран доля взрослого населения, страдающая от этих симптомов, достигает 25%.
У метаболического синдрома есть еще одно название – «синдром нового мира». Дело в том, что преимущественно от ожирения и связанных с ним патологий страдают люди, ведущие малоподвижный образ жизни (а это касается преобладающего числа жителей больших городов), употребляющие большое количество быстрых углеводов и трансжиров. В результате во всем мире наблюдается всплеск сердечно-сосудистых заболеваний и диабета.
Метаболический синдром затрагивает как развитые страны (где высокотехнологичное производство избавило население от необходимости много двигаться), так и развивающиеся (большому проценту населения которых приходится экономить на продуктах питания и потреблять больше быстрых углеводов – макарон, хлеба, картофеля, кукурузы).
Есть и другая тенденция последних лет. От метаболического синдрома стали страдать женщины репродуктивного возраста. С чем это связано, до конца неясно. Предположительно, могут негативно влиять оральные контрацептивы.
Только представьте: за последние 20 лет число людей с метаболическим синдромом в мире выросло более чем на 100 млн – то есть на треть.
Особенно остро стоит проблема детского ожирения, а с ним и детского МС. Ученые связывают рост детского ожирения с частым отказом от грудного вскармливания. Грудное вскармливание исключает раннее введение прикорма, которое может привести к нездоровому увеличению веса. Потребление белка и общего количества энергии выше у детей, вскармливаемых смесями, что приводит к увеличению массы тела у младенцев. Также кормление смесью несколько увеличивает уровень инсулина, что в свою очередь способствует отложению жира и раннему развитию жировых клеток (адипоцитов).
Таким образом, быстрая прибавка в весе в младенческом возрасте связана с ожирением в детстве. Грудное вскармливание может помочь «запрограммировать» человека на поддержание здорового веса во взрослом возрасте.
В чем причины?
Метаболический синдром имеет наследственную предрасположенность, которая, однако, в большей степени тоже объясняется внешними факторами. Люди, выросшие в одной семье, с большей вероятностью будут иметь схожие пищевые привычки и одинаковое отношение к спорту. Если на родительском столе бывает огромное количество быстрых углеводов и жиров и мало – овощей, зелени и фруктов, у ребенка с детства закладываются нездоровые отношения с едой. Так же и со спортом: ребенок с большей вероятностью будет активным, если у него активные родители.
Факторы риска
Осложнения
Диагностика метаболического синдрома
Диагностика МС состоит из визуального осмотра у врача и лабораторных и инструментальных исследований. В первую очередь врач оценивает абдоминальное ожирение. Но одного лишнего веса для постановки диагноза недостаточно. Оцениваются и другие симптомы и результаты анализов. Также важно обнаружить причину ожирения. Лишний вес может быть следствием эндокринных нарушений, гормональных сбоев или иных патологий.
Другой важный критерий при постановке диагноза – артериальное давление. При метаболическом синдроме оно обычно повышено.
ЭКГ – требуется, чтобы проверить работу сердца и вовремя обнаружить патологии, если заболевание уже запущенно.
Ангиография. Сложное исследование, которое позволяет оценить состояние сосудов. Проводится только по назначению врача.
Диагностика метаболического синдрома – непростая комплексная задача, которая осложняется разнообразием форм заболевания, его причинами и способами коррекции. Также это состояние опасно тем, что долгие годы человек не ощущает себя больным. Самочувствие начинает страдать, когда появляются значительные отклонения в работе организма и развиваются осложнения. Ни один человек не может ощутить повышенный уровень глюкозы в крови или нарушение обмена холестерина. О себе дают знать только уже очень серьезные проблемы, вызванные этими нарушениями, – например, гнойное воспаление пальцев ног или сердечный приступ.
Международная классификация болезней не выделяет метаболический синдром как отдельное заболевание, это целый комплекс заболеваний.
Ни один диагноз нельзя поставить самостоятельно, но любое отклонение в результатах исследований – повод не откладывать поход к врачу.
Лечение
В более запущенных формах может потребоваться применение препаратов, снижающих инсулинорезистентность, и лечащих артериальную гипертонию.
Клиническая эффективность и метаболическая нейтральность фиксированных комбинированных препаратов на примере бета-адреноблокаторов и диуретиков
В статье обсуждаются вопросы эффективности и безопасности антигипертензивной терапии у больных с метаболическим синдромом и сахарным диабетом.
На основании данных международных клинических исследований, а также российского исследования ЛОТОС показано, что препарат Лодоз («Никомед») – комбинация бисопролола фумарата и низкодозированного гидрохлортиазида (6,25 мг) – эффективно снижает артериальное давление и является метаболически нейтральным.
В статье обсуждаются вопросы эффективности и безопасности антигипертензивной терапии у больных с метаболическим синдромом и сахарным диабетом.
На основании данных международных клинических исследований, а также российского исследования ЛОТОС показано, что препарат Лодоз («Никомед») – комбинация бисопролола фумарата и низкодозированного гидрохлортиазида (6,25 мг) – эффективно снижает артериальное давление и является метаболически нейтральным.
В реальной практике перед клиницистом стоит проблема высокого уровня коморбидности у кардиологических больных, в особенности старших возрастных групп. Так, артериальная гипертензия (АГ) встречается у большинства (70–80%) больных сахарным диабетом (СД), и наоборот, у лиц с повышенным артериальным давлением (АД) вероятность развития СД в течение ближайших 5 лет в 2,5 раза выше, чем в общей популяции [1]. По данным международного регистра REACH, 80% больных ишемической болезнью сердца (ИБС) страдают АГ [2]. То же можно сказать и о российской популяции: по результатам исследования ПРЕМЬЕР, сочетание АГ и ИБС зарегистрировано у 67% амбулаторных больных [3]. Кроме того, повышенное АД ассоциируется с развитием хронической сердечной недостаточности (ХСН) не менее чем в 80% случаев [4]. Сочетание указанных заболеваний усугубляет неблагоприятный прогноз пациентов.
Лечение пациентов с коморбидной патологией представляется сложной задачей. При выборе стартовой терапии следует помнить, что наличие СД позволяет отнести больного с АГ к группе высокого или очень высокого сердечно-сосудистого риска. Согласно рекомендациям РМОАГ/ВНОК 2010 г. [5], для достижения целевого уровня АД у таких пациентов необходимо начинать терапию с комбинации двух препаратов в низких дозах (монотерапия на старте лечения целесообразна лишь у больных с низким или средним риском). Пациентам пожилого возраста с ХСН, перенесенным инфарктом миокарда или эпизодами тахиаритмии целесообразно назначать комбинацию бета-адреноблокатора (БАБ) и тиазидного диуретика (ТД) [5]. Однако у большинства врачей сразу возникает вопрос о метаболической нейтральности данной комбинации, особенно при лечении больных с метаболическим синдромом или СД.
Действительно, нежелательные метаболические эффекты (воздействие на липидный спектр и углеводный обмен) комбинации БАБ и ТД, увеличивающие риск развития СД, были выявлены в целом ряде крупных исследований (АSCOT, SHEP, LIFE, ALPINE и др.). Однако необходимо помнить, что в данных работах изучались БАБ первого поколения (пропранолол, атенолол), а дозы ТД были высокими – 12,5 мг и выше. После публикации результатов крупных исследований стало ясно, что избежать негативного влияния на метаболический профиль при сохранении благоприятного действия на сердечно-сосудистый риск и прогноз пациентов можно путем применения небольших доз ТД – не более 6,25 мг гидрохлортиазида (ГХТ) – в сочетании с высокоселективными БАБ (например, бисопрололом). Именно этот подход был использован ведущими фармацевтическими компаниями при разработке новых антигипертензивных препаратов. Так, на смену Тенорику (атенолол 50/100 мг + хлорталидон 25 мг), Лопрессору (метопролол 50/100 мг + ГХТ 25/50 мг), Индериду (пропранолол 40/80 мг + ГХТ 25 мг) пришел современный и эффективный препарат – Лодоз («Никомед»), представляющий собой комбинацию высокоселективного синтетического бета-1-адреноблокатора (бисопролола фумарата) и диуретика (ГХТ в фиксированной дозе 6,25 мг). Лодоз выпускается в следующих дозировках: 2,5, 5 и 10 мг бисопролола в сочетании с 6,25 мг ГХТ, что обеспечивает возможность индивидуального подбора дозы.
Бисопролол характеризуется высокой степенью селективности. Так, индекс кардиоселективности препарата составляет 1:75, в то время как для неселективного пропранолола – 1,8:1, для атенолола и бетаксолола – 1:35, для метопролола – 1:20 [6]. Именно поэтому при применении бисопролола отмечается наименьший риск развития побочных эффектов, связанных со стимуляцией бета-2-адренорецепторов, включая негативное влияние на углеводный и липидный обмен. Применение бисопролола обеспечивает целый ряд благоприятных эффектов – от нормализации артериального давления и замедления развития атеросклеротического поражения артерий до предотвращения прогрессирования сердечной недостаточности и уменьшения риска внезапной смерти [5]. Антигипертензивная активность бисопролола доказана во многих исследованиях, установлен дозозависимый характер эффекта препарата. Так, при назначении препарата в дозах 5, 10 и 20 мг/сут систолическое АД (САД) снижалось на 10, 14 и 20% соответственно. По мере возрастания дозы увеличивалось число пациентов с диастолическим АД (ДАД)
Что такое метаболический синдром? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышев А. В., кардиолога со стажем в 32 года.
Определение болезни. Причины заболевания
Метаболический синдром (синдром Reaven) представляет собой симптомокомплекс, сочетающий в себе абдоминальное ожирение, инсулинорезистентность, гипергликемию (повышенное содержание глюкозы в крови), дислипидемию и артериальную гипертензию. Все эти нарушения связаны в одну патогенетическую цепь. Кроме того, такой синдром часто сочетается с гиперурикемией (избытком мочевой кислоты в крови), нарушением гемостаза (свёртываемости крови), субклиническим воспалением, синдромом обструктивного апноэ-гипопноэ сна (остановкой дыхания во сне). [4]
Метаболический синдром – хроническое, распространённое (до 35% в российской популяции), полиэтиологическое заболевание (возникающее по многим причинам), в котором главная роль принадлежит поведенческим факторам (гиподинамия, нерациональное питание, стресс). Имеет значение также наследственная предрасположенность к артериальной гипертензии, атеросклероззависимым заболеваниям и сахарному диабету второго типа. [5]
Практикующим врачам важно выделять группу риска метаболического синдрома. К данной группе относятся пациенты с начальными признаками заболевания и его осложнениями: артериальная гипертензия, углеводные изменения, ожирение и повышенное питание, ишемическая болезнь сердца, атеросклеротические заболевания периферических и мозговых артерий, нарушение пуринового обмена, жировая болезнь печени; синдром поликистозных яичников; постменопаузальный период у женщин и эректильная дисфункция у мужчин; гиподинамия, злоупотребление алкоголем, табакокурение, наследственная отягощенность по сердечно-сосудистым и обменным заболеваниям. [3] [7]
Симптомы метаболического синдрома
Клинические проявления метаболического синдрома соответствуют симптомам его составляющих:
Если изменения составляющих синдрома Reaven носят субклинический характер (что встречается довольно часто), то и течение заболевания носит асимптомный характер.
Патогенез метаболического синдрома
Инсулинорезистентность — первопричина развития метаболического синдрома. Представляет собой нарушение утилизации глюкозы в органах-мишенях (поперечнополосатой мускулатуре, липоцитах и печени), связанное с дисфункцией инсулина. Инсулинорезистентность уменьшает усвоение и поступление в клетки скелетной мускулатуры глюкозы; стимулирует липолиз и гликогенолиз, что приводит к липидным и углеводным патологическим изменениям. Кроме того, инсулинорезистентность усиливает секрецию инсулина, в результате чего возникает компенсаторная гиперинсулинемия и активация эндокринных систем (симпатоадреналовой, ренин-ангиотензин-альдостероновой) с формированием артериальной гипертензии, дальнейшим нарушением метаболических процессов, гиперкоагуляции, субклинического воспаления, дисфункции эндотелия и атерогенеза. Эти изменения, в свою очередь, способствуют усилению инсулинорезистентности, стимулируя патогенетический «порочный круг».
Классификация и стадии развития метаболического синдрома
Чёткой классификации и стадийности метаболического синдрома не существует. Его деление некоторыми авторами на полный, включающий все составляющие синдрома, и неполный представляется необоснованным. Несмотря на это, выраженность симптомов, количество компонентов синдрома Reaven и наличие осложнений оказывают влияние на стратификацию риска и выбор тактики лечения у конкретного пациента. Для этого следует учитывать:
В зависимости от индекса массы тела (ИМТ), который рассчитывается делением веса (кг) на рост (м 2 ), классифицируются следующие типы массы тела (МТ):
Второй тип ожирения является более патогенным в плане риска возникновения сердечно-сосудистых заболеваний и сахарного диабета. Это связано с ожирением внутренних органов, в том числе печени (висцеральное ожирение, неалкогольная жировая болезнь печени), снижением сатурации крови кислородом из-за перехода дыхания на грудной, поверхностный тип и эндокринной активностью висцеральной жировой ткани с патологическим изменением выработки адипокинов (лептин, грелин, адипонектин). Выявлена чёткая корреляция между увеличением абдоминальной жировой ткани и индекса массы тела с риском сопутствующих заболеваний. Считается, что риски начинают нарастать при увеличении окружности талии (ОТ) >80 см у женщин и 94 см у мужчин, а при ОТ >88 см и 102 см соответственно риск возрастает значительно.
Центральным патологическим звеном метаболического синдрома является изменение углеводного обмена. Концентрацию глюкозы оценивают в капиллярной крови (норма 1
жен. >1,2
Осложнения метаболического синдрома
Диагностика метаболического синдрома
Для диагностики метаболического синдрома необходимо выявить у пациента основной признак — абдоминальное ожирение по измерению ОТ (>80 см у женщин и >94 см у мужчин) и хотя бы два дополнительных критерия, которые включают в себя:
В клинических условиях нужно дифференцировать метаболический синдром от механического сочетания факторов риска, например артериальной гипертензии, избыточной массы тела без признаков абдоминального ожирения и повышения уровня ОХ крови, что встречается довольно часто (до 30%). В сомнительных случаях рекомендовано дополнительное определение инсулинорезистентности по следующим методикам:
Лечение метаболического синдрома
Лечение метаболического синдрома следует разделить на немедикаментозное и медикаментозное.
Медикаментозное лечение метаболического синдрома, в зависимости от наличия тех или иных его компонентов, может включать гиполипидемические, антигипертензивные препараты, медикаменты для снижения инсулинорезистентности, постпрандиальной гипергликемии и веса.
Основными препаратами, которые используют при лечении артериальной гипертензии у больных синдромом Reaven и сахарным диабетом, являются ингибиторы ангиотензинпревращающего фермента, сартаны и агонисты имидазолиновых рецепторов. Однако для достижения целевого уровня артериального давления часто необходимо сочетание различных классов медикаментов, таких как пролонгированных блокаторов медленных кальциевых каналов, высокоселективных бета-адреноблокаторов и тиазидоподобных диуретиков (индапамид) в сочетании с медикаментами первой линии. [10]
При неэффективности монотерапии статинами целесообразно присоединение эзетрола в дозе 10 мг/сут, который препятствует всасыванию ОХ в кишечнике и может усиливать снижение ХС-ЛПНП на 15-20%.
Фибраты — ещё один класс липидснижающих препаратов. Они расщепляют богатые триглицеридами жировые частицы, снижают синтез свободных жирных кислот и повышают ХС-ЛПВП путём увеличения распада ЛНП. Это приводит к значительному уменьшению триглицеридов (до 50%), ХС-ЛПНП (до 20%) и увеличению ХС-ЛПВП (до 30%). Фибраты также имеют плейотропные эффекты: снижают концентрацию мочевой кислоты, фибриногена и улучшают инсулиночувствительность, однако их положительное влияние на прогноз пациентов не доказано. Наиболее эффективный и безопасный препарат этой группы — фенофибрат 145 мг/сут.
Для снижения инсулинорезистентности препаратом выбора является метформин, который обладает доказанным положительным эффектом на тканевую инсулинорезистентность через усиление поглощения глюкозы тканями-мишенями. Метформин уменьшает скорость всасывания углеводов в тонкой кишке, оказывает периферическое анорексигенное действие, уменьшает продукцию глюкозы печенью, улучшает транспорт глюкозы внутри клеток. Положительное воздействие метформина (1500-3000 мг/сутки) на конечные точки обусловлено снижением инсулинорезистентности, системными метаболическими эффектами (снижение веса, липидных нарушений, факторов свёртываемости крови и т.д.). [9]
При наличии у пациента с синдромом Reaven сахарного диабета второго типа могут применяться современные классы сахароснижающих препаратов, такие как аналог глюкагоноподобного пептида-1, ингибитор дипептидилпептидазы-4 и ингибитор натрийзависимого переносчика глюкозы второго типа. Представитель последнего класса эмпаглифлозин (Джардинс) в исследовании EMPA-REG OUTCOME (2016 год) снизил сердечно-сосудистую смертность у больных сахарным диабетом второго типа на 36%.
Медикаментозная коррекция морбидного ожирения показана, если немедикаментозное лечение не приводит к снижению массы тела более чем на 5% от исходного. Препараты для лечения ожирения делятся на аноретики центрального действия (сибутрамин), и средства, воздействующие на желудочно-кишечный тракт, например орлистат (Ксеникал).
Препарат для снижения аппетита сибутрамин в меньшей степени воздействует на дофаминовые и холинергические процессы, но уменьшает потребление жиров и углеводов, что приводит к похудению и улучшает жировой и углеводный метаболизм. Артериальное давление и частота сердечных сокращений при этом повышается только на 5%.
Орлистат является ингибитором желудочной и панкреатической липаз, вследствие чего треть пищевых триглицеридов не всасывается и снижается их концентрация в крови, что приводит к уменьшению калоража пищи и веса. Кроме того, снижается артериальное давление, уровень глюкозы и инсулинорезистентности.
В медицинской практике лечение метаболического синдрома зависит от наличия и выраженности его компонентов. В таблице ниже показана тактика подбора терапии при вариантах синдрома Reaven, которые встречаются наиболее часто.
Журнал «Внутренняя медицина» 5(5) 2007
Вернуться к номеру
Метаболическая нейтральность Небиволола: реальность, подтвержденная Европейским обществом кардиологов (по данным руководства по лечению артериальной гипертензии ESH/ESC 2007
Авторы: М.Н. ДОЛЖЕНКО, д.м.н., профессор Национальная медицинаская академия последипломного образования им. П.Л. Шупика, г. Киев
Версия для печати
В июне 2007 года в Милане на конференции European Society of Hypertension (ESH) было представлено новое руководство по лечению артериальной гипертензии (АГ). Рекомендации созданы совместно ESH и ESC (European Society of Cardiology) [1].
Каковы цели медикаментозной терапии в соответствии с рекомендациями ESH/ESC 2007 года?
1. Guidelines Committee. 2007 European Society of Hypertension — European Society of Cardiology guidelines for the management of arterial hypertension // J. Hypertens. — 2007. — 25. — 1101-1187.
2. American Diabetes Association Clinical practice recommendations 2006 // Diabets Care. — 2006. — Vol. 29, suppl. 1. — P. S1-S85.
4. The HDFP cooperative group. Persistence of reduction in blood pressure and mortality of participantesin the Hypertension Detection and Folloiw-up Program // JAMA. — 1988. — 259. — 2113-22.
5. Carlberg B., Samuelsson O., Lindholm L.H. Atenolol in hypertension: is it a wise chouse? // Lancet. — 2004. — 364. — 1684-9.
6. New BHS-NICE guidelines (June 2006). Prescription guidelines in cardiology — Editions Frison-Roche. — 2006.
7. Holme I. Maphy and the Two Arms of Happhy // JAMA. — 1989. — 262 (23). — 3272-4.
8. Овчаренко С.И., Литвинова И.В., Маколкин В.И. Применение суперселективного бета-адреноблокатора небиволола у пациентов с сердечно-сосудистой патологией в сочетании с бронхообструктивным синдромом // Рос. кардиол. журн. — 2006. — 2 (58). — 78-82.
9. Matthys H., Giebelhaus V., Von Fallois J. Nebivolol (nebilet) a beta-blocker of the third generation — also for patients with obstructive lung diseases? // Z. Kardiol. — 2001. — 90 (10). — 760-5.
10. Maffei A., Vecchione C., Aretini A. et al. Characterization of nitric oxide release by nebivolol and its metabolites // Am. J. Hypertens. — 2006. — 19 (6). — 579-86.
11. Ignarro L.J. Experimental evidences of nitric oxide-dependent vasodilatory activity of nebivolol, a third-generation beta-blocker // Blood Press. — 2004. — Suppl. 1. — 2-16.
12. Dessy C., Saliez J., Ghisdal P. et al. Endothelial beta-3-adrenoreceptors mediate nitric oxide-dependent vasorelaxation of coronary microvessels in response in response to the third-generation beta-blocker nebivolol // Circulation. — 2005. — 112 (8). — 1198-205.
13. Garban H.J., Buga G.M., Ignarro L.J. Estrogen-receptor mediated vascular responsiveness to nebivolol: a novel endothelium-related mechanism of therapeutic vasorelaxation // J. Cardiovasc. Pharmacol. — 2004. — 43 (5). — 638-44.
14. Kalinowski L., Dobrucki L.W., Szczepanska-Konkel M. et al. Third-generation beta-blockers stimulate nitric oxide release from endothelial cells through ATP efflux: a novel mechanism for antihypertensive action // Circulation. — 2003. — 107 (21). — 2747-52.
15. Brehm B.R., Wolf S.C., Bertsch D. et al. Effects of nebivolol on proliferation and apoptosis of human coronary artery smooth muscle and endothelial cells // Cardiovasc. Res. — 2001. — 49 (2). — 430-9.
16. Von Fallois J., Faulhaber H.D. Nebivolol, a beta-blocker of the 3rd generation: modern therapy of arterial hypertension. Results of a multicenter observation study // Schweiz. Rundsch. Med. Prax. — 2001. — 90 (11). — 435-41.
17. Глезер М.Г., Бойко Н.В., Абильдинова А.Ж., Соболев К.Э. Сравнительная эффективность лечения небивололом и бисопрололом больных артериальной гипертензией // Кардиоваск. тер. и проф. — 2004. — 3 (5). — 43-50.
18. Brett S.E., Forte P., Chowienczyk P.J. et al. Comparison of the effects of nebivolol and bisoprolol on systematic vascular resistance in patients with essential hypertension // Clin. Drug. Invest. — 2002. — 22 (6). — 355-9.
19. Бувальцев В.И., Спасская М.Б., Небиеридзе Д.В. и др. Фармакологическая модуляция синтеза NO у пациентов с артериальной гипертензией и эндотелиальной дисфункцией // Клин. мед. — 2003. — 81 (7). — 51-5.
20. Fratta Passini A., Garbin U., Nava M.C. et al. Nebivolol decreases oxidative stress in essential hypertensive patients and increases nitric oxide by reducing its oxidative inactivation // J. Hypertens. — 2005. — 23 (3). — 589-96.
21. Дедов И.И., Бондаренко И.З. Метаболические эффекты небиволола у больных инсулиннезависимым сахарным диабетом // Кардиология. — 2001. — 5. — 35-37.
22. Маколкин В.И. Выбор бета-блокаторов при артериальной гипертонии в сочетании сахарным диабетом: принцип разумной целесообразности // Материалы научно-практической конференции «Метаболические аспекты артериальной гипертонии», 5 декабря 2002 года, Москва.
23. Agabit Rosei, Enrico Damiano. Metabolic Profile of Nebivolol, a [beta]-Adrenoceptor Antagonist with Unique Characteristics. Current Opinion // Drugs. 2007. — 7 (8). — 1097-1107.
24. Flather M., Shibata M., Coats A. Fast Track randomized trial to determinate the effect of nebivolol on mortality and cardiovascular hospital admission in elderly people with hear failure (SENIORS) // Europ. Heart. J. — 2005. — Vol. 26. — 215-225.
25. Lacourciere Y. et al. Multicentre clinical evaluation of antihy-pertensive efficacy and safety of the combination of Nebivolol and hydrochlorothiazide: HANS // JRF Clinical Res. Report. on NEB-CAN-3. — July 1994.
26. Lacourciere Y. et al. A double-blind crossover comparison of Nebivolol and lisinopril in the treatment of ambulatory hypertension // Am. J. Therapeutics. — 1994. — 1. — 74-80