Метронидазол чем можно заменить при гастрите
Антихеликобактерные средства (ч. 2)
Схема эрадикации бактерии H. pylori подбирается в индивидуальном порядке в зависимости от чувствительности бактерии и реакции организма на выбранные препараты.
Преферанская Нина Германовна
Доцент кафедры фармакологии института фармации им. А.П. Нелюбина Первого МГМУ им. И.М. Сеченова (Сеченовский университет), к.фарм.н.
Амоксициллин (табл./капс. 250 мг, 500 мг) — полусинтетический антибиотик пенициллинового ряда широкого спектра действия, с умеренной активностью в отношении H. pylori. Биодоступность составляет 70–80%, растворимая лекарственная форма — 90%. В тканях достигается терапевтическая концентрация. Амоксициллин характеризуется широким спектром антимикробного действия, низким уровнем резистентности, хорошей всасываемостью в желудочно–кишечном тракте, высокой биодоступностью и кислотостойкостью. Блокада амоксициллином пенициллиносвязывающих белков приводит к остановке роста и гибели микробной клетки.
Период полувыведения — 1–1,5 ч. Выводится на 50–70% почками в неизмененном виде путем канальцевой секреции (80%) и клубочковой фильтрации (20%), печенью — 10–20%. В небольшом количестве выделяется с грудным молоком.
Противопоказаниями служит повышенная чувствительность к амоксициллину, детский возраст до 3 лет.
Важно! Вызывает аллергические реакции, тошноту, нарушения со стороны крови и лимфатической системы очень редко, диарею, очень редко кристаллурию.
Кларитромицин (табл. 250 мг, 500 мг; капс. 250 мг) — относится к группе полусинтетических макролидов, оказывает дозозависимый бактериостатический эффект за счет блокирования белковых систем микробной клетки, взаимодействует с 50S рибосомальной субъединицей, подавляет синтез белка бактерий. Однако при достижении концентрации, которая в 2–3 раза превышает минимальную ингибирующую концентрацию, оказывает бактерицидное действие. Бактерицидное действие оказывает в отношении H. pylori, данная активность Кларитромицина выше при нейтральном pH, чем при кислом. Кларитромицин по эффективности в отношению к H. pylori превышает все другие активные субстанции этой группы. Обладает широким спектром действия и является одним из наиболее эффективных и распространенных макролидов. При приеме внутрь хорошо всасывается, концентрация его в тканях намного превышает сывороточную. Максимальное накопление также наблюдается в слизистой ЖКТ.
Препарат хорошо проникает внутрь клеток (моноцитов, макрофагов, фагоцитов), создавая высокие внутриклеточные концентрации. Высокие концентрации в очаге воспаления делают его средством выбора при H. pylori — ассоциированной патологии желудка и 12-перстной кишки. Благодаря лиофильности способен проникать в клетки и накапливаться в высоких концентрациях в слизистой оболочке желудка и двенадцатиперстной кишки, что имеет большое значение при эрадикации H. pylori.
Также нельзя не вспомнить позитивный эффект санации, присущий Кларитромицину. Широкий спектр активности данного антибиотика по отношению к грампозитивным и грамнегативным бактериям позволяет элиминировать патогенные и условно–патогенные возбудители из полости ЖКТ, колонизация которых наблюдается в условиях хеликобактер–ассоциированных заболеваний. Препарат обладает собственной противовоспалительной активностью, что обусловлено угнетением продукции провоспалительных цитокинов и стимуляцией синтеза противовоспалительных гуморальных факторов. Однако самым главным его качеством является способность разрушать матрикс биопленки. 99% микроорганизмов, к которым относится и H. pylori, существуют не в виде отдельных микроорганизмов, а в составе сложно организованных сообществ — биопленок, которые представляют собой совокупность бактериальных клеток, которые окружены внеклеточным матриксом, который имеет полисахаридную природу. Матрикс выполняет защитную функцию и часто является причиной устойчивости микроорганизмов к действию антибиотиков, резистентность бактерий в составе биопленки возрастает в 10–1000 раз.
Важно! При применении препарата могут возникать диарея, гиперчувствительность, аллергические реакции, часто сыпь, очень редко может вызвать анафилактоидную реакцию, дерматит, нарушение слуха, звон в ушах (частота неизвестна), а также снижение числа лейкоцитов и тромбоцитов.
Метронидазол (ТН «Трихопол», «Флагил», табл. 250 мг) — противопротозойный препарат, относится к производным 5-нитроимидазола, активен в отношении микроаэрофилов H. pylori. Механизм действия заключается в биохимическом восстановлении 5-нитрогруппы внутриклеточными транспортными протеинами анаэробных микроорганизмов и простейших. Препарат оказывает избирательный бактерицидный эффект в отношении тех микроорганизмов, ферментные системы которых способны восстанавливать нитрогруппу. Восстановленная 5-нитрогруппа взаимодействует с дезоксирибонуклеиновой кислотой (ДНК) клетки микроорганизмов. Возникает ингибирование тканевого дыхание, нарушается репликация ДНК, синтез нуклеиновых кислот и синтез белка, что ведет к гибели бактерий.
Метронидазол быстро проникает в ткани (легкие, почки, печень, кожу, желчь, спинномозговую жидкость, слюну, семенную жидкость, вагинальный секрет), в грудное молоко и проходит через плацентарный барьер. Около 30–60 % метронидазола метаболизируется путем гидроксилирования, окисления и глюкуронирования.
Препарат медленно выводится из организма, период полувыведения 8–10 час., при повторных введениях кумулирует. Проникает в ткани и жидкости организма, обеспечивая терапевтические концентрации.
Важно! Вызывает темное окрашивание мочи, металлический привкус во рту, тошноту, рвоту, диарею, могут возникать аллергические реакции: крапивница, кожная сыпь, нарушения со стороны иммунной системы: ангионевротический отек, анафилактический шок.
КОМПЛЕКСНОЕ ПРИМЕНЕНИЕ ЛС
Успешная схема лечения основана на сочетании препаратов, которые предотвращают возникновение резистентности и настигают бактерию в различных участках желудка. Терапия должна гарантировать, что даже небольшая популяция микроорганизмов не останется жизнеспособной. В схемы терапии обязательно включают препараты висмута, химиотерапевтические препараты и ингибиторы протонной помпы (о последних препаратах мы писали в предыдущей статье).
Существуют стандартные схемы лечения двух-, трех- или четырехкомпонентной терапии в период лечения и обострения гастритов, язвенной болезни12-перстной кишки и желудка.
Используют:
√ БИТЕРАПИЮ: Ранитидин + Висмута цитрат (Пилорид);
Амоксициллин + Метронидазол (Хеликоцин);
√ ТРОЙНУЮ ТЕРАПИЮ:
Кларитромицин + Омепразол + Тинидазол (Пилобакт);
√ КВАДРОТЕРАПИЮ:
ЭРАДИКАЦИОННАЯ ТЕРАПИЯ H. pylori включает комплекс нескольких препаратов. Распространенная ошибка, которая зачастую приводит к непредсказуемым результатам, замена даже одного хорошо изученного препарата из стандартной схемы на другой препарат той же группы. Использование данных схем лечения значительно улучшает состояние больных и предупреждают развитие рецидивов.
Применение комбинированных лекарственных препаратов «Пилобакт», «Пилорид», «Хеликоцин» и др. значительно улучшает состояние больных и предупреждает развитие рецидивов. Как правило, терапия обязательно включает антисекреторные препараты, химиотерапевтические средства, гастропротекторы и препараты коллоидного висмута.
Интенсивную терапию проводят до достижения устойчивой ремиссии и отсутствия рецидивов у больных в течение 1,5–2 лет. При необходимости проводят профилактическую противорецидивную терапию. При применении комбинированной терапии необходимо убедиться в безопасном применении сочетанных препаратов, их переносимости и эффективности. При применении таких препаратов могут наблюдаться нежелательные побочные явления: тошнота, рвота (20%), диарея (10%), псевдомембранозный колит (1%), головокружение (2%), чувство жжения в ротовой полости, глотке, кандидоз (15%). Неэффективность лечения может быть обусловлена нарушением правил приема препаратов или развитием устойчивости бактерии к ним. Но несмотря на применение комбинированных схем лечения, у 10–20% пациентов, инфицированных H. pylori, не удается достичь элиминации возбудителя.
Повышают клиническую эффективность эрадикационной терапии комбинации ингибиторов протонной помпы (ИПП) с противомикробными препаратами.
Предполагается, что антисекреторные препараты из группы ИПП могут способствовать повышению концентрации антимикробных средств (Метронидазола и Кларитромицина) в просвете желудка. ИПП уменьшают объем желудочного сока, вследствие чего вымывание антибиотиков с поверхности слизистой уменьшается, а концентрация антибиотиков, соответственно, увеличивается. Кроме того, снижение объема соляной кислоты поддерживает стабильную терапевтическую концентрацию антимикробных препаратов. При проведении эрадикационной антихеликобактерной терапии совместно с ИПП является одним из необходимых условий.
Успешность комбинированных схем терапии определяется во многом правильным выбором антибактериального средства и обеспечением постоянно высокого уровня эрадикации бактерии. Удлинение курса лечения до 10–14 дней также повышает эффективность эрадикации в среднем на 5%, а назначение высоких (двойных) доз ИПП позволяет дополнительно получить 8% показателей эффективности эрадикации H. pylori.
Именно два антибактериальных агента Амоксициллин и Кларитромицин определяют высокую эффективность в отношении микроорганизмов, которые находятся в фазе деления. Поддержка уровня рН в желудке выше чем 3,0 при помощи антисекреторных препаратов резко тормозит процесс деградации Кларитромицина (при рН 1,0 в желудочном соке Т½ составляет 1 час, а при рН 7,0 205 час.), что обеспечивает полноценную эрадикацию H. pylori. На протяжении последних 20 лет в основных схемах эрадикационной терапии сохраняется стойкая комбинация указанных антибиотиков, что связано с фармакокинетическими и фармакодинамическими особенностями данных препаратов.
Схема эрадикации бактерии H. pylori подбирается в индивидуальном порядке в зависимости от чувствительности бактерии и реакции организма на выбранные препараты. Продолжительность курса лечения определяется лечащим врачом. Самолечение такого опасного заболевания, как хеликобактериоз, категорически противопоказано.
Лечение обострений хронических заболеваний органов пищеварения
Создание ряда высокоэффективных фармакопрепаратов обеспечило существенное повышение эффективности лечения больных с патологий органов системы пищеварения. Среди этих лекарственных средств заслуживают внимание блокаторы Н2-рецепторов гистамина (ранитидин,
П. Я. Григорьев, доктор медицинских наук, профессор
Э. П. Яковенко, доктор медицинских наук, профессор
А. П. Яковенко, кандидат медицинских наук
Н. А. Агафонова, А. С. Прянишников, П. В. Гуляев, Е. В. Таланова, С. Б. Кальнова
Создание ряда высокоэффективных фармакопрепаратов обеспечило существенное повышение эффективности лечения больных с патологий органов системы пищеварения. Среди этих лекарственных средств заслуживают внимание блокаторы Н2-рецепторов гистамина (ранитидин, фамотидин и др.), ингибиторы протонной помпы (омепразол, лансопразол, пантопразол, рабипразол), прокинетики (цизаприд, домперидон, прукелоприд и др.), полиферментные препараты (креон, панцитрат, мезим-форте, ликреаза и др.), противовирусные (интерфероны, рибавирин, ламивудин и др.), а также антибактериальные и противопаразитарные средства. При оптимальном их использовании быстро и надежно достигается ремиссия гастроэзофагеальной рефлюксной болезни, язвенной болезни желудка и двенадцатиперстной кишки, предупреждается развитие осложнений язвенной болезни и геморрагического гастродуоденита. Нередко удается ингибировать репликацию вирусов, купировать активность и прогрессирование хронических вирусных гепатитов В и С и предупредить трансформацию хронического гепатита в цирроз и цирроз-рак печени.
В настоящее время в патогенезе острого и хронического гастрита, дуоденита, язвенной болезни желудка (ЯБЖ), язвенной болезни двенадцатиперстной кишки (ЯБДПК), MALT-лимфомы желудка и даже рака желудка доказана роль Helicobacter pylori (Нр). Обсуждается роль Нр-инфекции в патогенезе ряда экстрагастральных заболеваний: ишемической болезни сердца, мигрени, цирроза печени и др.
Разработка и внедрение в практику комбинированной антигеликобактерной лекарственной терапии ЯБЖ и ЯБДПК радикально изменили прогноз этих и некоторых других заболеваний желудка и двенадцатиперстной кишки.
Оптимальными вариантами эрадикационной терапии при ЯБЖ, ЯБДПК и эрозивных гастритах (гастродуоденитах), ассоциированных с Нр, признаны семидневные трех- или четырехкомпонентные схемы. Трехкомпонентная схема включает омепразол 20 мг, или лансопразол 30 мг, или пантопразол 40 мг, или пилорид (ранитидин висмут цитрат) 400 мг, которые принимаются с интервалом в 12 часов + кларитромицин 250 мг 2 раза в день или амоксициллин 500 мг 4 раза в день или 1000 мг 2 раза в день, или тетрациклин 500 мг 4 раза в день или 1000 мг 2 раза в день + метронидазол 400 мг 2 раза в день или фуразолидон 0,2 г 2 раза в день. Четырехкомпонентная 7-10-дневная эрадикационная терапия используется, если предыдущий вариант оказался неэффективным, и включает омепразол 20 мг 2 раза в день, или лансопразол 30 мг 2 раза в день, или пантопразол 40 мг 2 раза в день + препараты висмута (вентрисол или де-нол 120 мг 4 раза в день или бисмофальк 2 табл. 3 раза в день) + тетрациклина гидрохлорид 500 мг 4 раза в день, или амоксициллин 500 мг 4 раза в день + метронидазол 250 мг 4 раза в день или фуразолидон 0,1 г 4 раза в день. При этом все антибактериальные препараты необходимо принимать во время еды. В четырехкомпонентной схеме целесообразно использовать комбинированный препарат гастростат, в состав которого входят эти же ингредиенты. Другие комбинации использовать не рекомендуется в силу их малой эффективности.
После окончания 7-10-дневной эрадикационной терапии необходимо продолжить лечение при ЯБЖ в течение семи недель, при ЯБДПК — пяти недель, при эрозивном гастродуодените — трех недель одним из следующих антисекреторных препаратов: ранитидин 300 мг в сутки, фамотидин 40 мг в сутки, омепразол 20 мг в сутки, лансопразол 30 мг в сутки, пантопразол 40 мг в сутки. В качестве симптоматических средств дополнительно могут использоваться антациды (маалокс и др.) и цитопротекторы (вентер и др.).
Вышеуказанная терапия более чем в 90% случаев приводит к эрадикации Нр. В результате этого купируется активное воспаление в слизистой оболочке (СО) желудка и двенадцатиперстной кишки, обеспечивается заживление эрозий и язв, предупреждается развитие обострений и осложнений (кровотечение, прободение, стенозирование), лимфомы и, возможно, рака желудка.
Отечественные ученые обращают внимание практических врачей на то, что нередко имеет место гипердиагностика язвенной болезни и гастрита (гастродуоденита), не раскрываются причины возникновения болезней, не учитывается, что эрозивно-язвенный процесс в гастродуоденальной СО носит гетерогенный характер и не всегда связан с ЯБ. Так, например, при остром гастрите также могут появляться эрозии, локальные участки кровоизлияний в СО и кровотечения. При гистологическом исследовании у таких больных в СО выявляются умеренные признаки воспаления. Наиболее частыми причинами такого острого гастрита (гастродуоденита) являются: химические повреждения СО (алкоголь, нестероидные противовоспалительные средства, агрессивные щелочные жидкости), вирусы (цитомегаловирус, вирусы герпеса), бактерии (гемолитические стрептококки и др.), уремия, радиационные облучения. Изредка некоторые микробы вызывают даже острый флегмонозный гастрит. Ученым удалось установить причины стрессового гастрита, факторами риска развития которого являются: гипоксия, заболевания печени и почек, тяжелые операции, ожоги, сепсис, травмы ЦНС. Нередко в течение 24 часов после воздействия стрессовых факторов в СОЖ возникают острые эрозии и язвы. При этом приблизительно у 30% больных наблюдаются желудочно-кишечные кровотечения, причем у части из них они бывают массивными, угрожающими жизни. У пострадавших с ожогами часто диагностируются повреждения СО верхних отделов пищеварительного тракта, которые получили название «язвы Курлинга», при которых, особенно локализующихся в ДПК, существует большой риск не только развития кровотечений, но и перфораций. У больных с травмой головы и инсультом нередко в гастродуоденальной СО обнаруживаются острые язвы (язвы Кушинга). При этих язвах, особенно дуоденальной локализации, также существует большой риск развития кровотечений и перфораций. Поэтому необычайно важно выделять людей с высоким риском возникновения стрессовых повреждений ЖКТ и как можно раньше начинать лечение антисекреторными препаратами для профилактики развития кровотечения и перфорации.
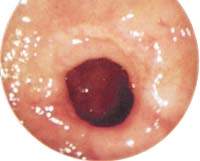 |
| Поверхностная язва привратника |
Отечественными учеными проведено немало исследований с целью установления связи между приемом нестероидных противовоспалительных средств (НПВС) и повреждениями ЖКТ. У больных, принимающих данные препараты по поводу ревматоидного артрита, остеоартроза и других болезней, язвообразование отмечается в 15-20% случаев, часто возникают осложнения (кровотечения и перфорации), особенно у лиц, имеющих в анамнезе ЯБ. Суммарный риск поражения ЖКТ у принимающих НПВС приблизительно в три раза выше, чем у не принимающих эти препараты. У пожилых пациентов (старше 65 лет) такой риск возрастает в пять раз. Врачи, назначающие данные препараты, обязаны предусмотреть решение трех задач: предупреждение развития НПВС-индуцированных язв (особенно при наличии факторов риска), их лечение (часто в условиях, когда требуется продолжение приема НПВС), а также профилактика повреждений СО тонкой и толстой кишки, возникающих при длительном их приеме. Несмотря на то что в лечебную практику начинает внедряться новый класс НПВС (селективные ингибиторы циклооксигеназы-2), которые не должны оказывать повреждающего эффекта на СО ЖКТ, их безопасность требует клинического подтверждения, и данные исследования к настоящему времени еще не завершены.
Главная задача профилактики стрессового гастрита и в известной мере НПВС-ассоциированных повреждений гастродуоденальной СО — увеличение рН внутрижелудочного содержимого до 4 и выше, так как при данном уровне рН происходит инактивация протеолитического фермента пепсина и повышение коагуляции крови. На сегодняшний день с этой целью целесообразно воспользоваться блокаторами Н2-рецепторов гистамина (ранитидин, фамотидин и др.) или ингибиторами протонной помпы (омепразол, лансопразол, пантопразол).
Отечественные и зарубежные ученые большое внимание уделили также изучению различных форм хронического гастрита (ХГ). Наряду с ХГ, связанным с Нр, и ХГ типа А, выделяются эозинофильный, лимфоцитарный и гранулематозный (болезнь Крона, туберкулез, гистоплазмоз, сифилис, саркоидоз и др.) гастриты, а также гипертрофические гастропатии (болезнь Менетрие, псевдолимфома желудка, синдром Золлингера — Эллисона), застойная гастропатия при портальной гипертензии (не является истинным гастритом), щелочной (желчный) рефлюкс-гастрит. При некоторых формах ХГ развивается гипо- и ахлоргидрия и недостаточность витамина В12. По мнению отечественных ученых, клиническая значимость ХГ состоит в том, что он может считаться ранним предраковым заболеванием, развитие которого происходит от атрофии СО к кишечной метаплазии и далее к раку желудка. Диагноз ХГ должен всегда основываться только на результатах квалифицированного гистологического исследования прицельно взятых биоптатов СОЖ, на что имеются указания в упомянутых выше государственных стандартах.
Одним из наиболее распространенных кислотозависимых заболеваний является гастроэзофагеальная рефлюксная болезнь (ГЭРБ), для лечения которой разработаны рекомендации и определены обязанности больного и врача.
Больному рекомендуется: спать на кровати с приподнятым не менее чем на 15 см головным концом; снизить массу тела, если имеется патологическое ожирение; не ложиться после еды в течение 1,5 часа; не принимать пищу перед сном, ограничить прием жира; прекратить курить и употреблять алкоголь; избегать тесной одежды, тугих поясов, а также работы в наклонном положении тела; по возможности ограничить прием лекарственных средств, оказывающих отрицательное влияние на моторику пищевода и тонус нижнего пищеводного сфинктера (пролонгированные нитраты, антагонисты кальция, теофиллин, миогенные спазмолитики, а также препараты, повреждающие СО пищевода (аспирин и другие аналоги).
Медикаментозное лечение назначается дифференцированно в зависимости от выраженности клинических, функциональных и морфологических изменений в верхних отделах пищеварительного тракта. При гастроэзофагеальном рефлюксе без эзофагита (есть симптомы, но нет видимых изменений СО пищевода) используются два варианта терапии. В случаях если ГЭРБ сочетается с замедлением эвакуации из желудка, снижением тонуса нижнего пищеводного сфинктера, гипомоторной дискинезией кишечника, целесообразно назначать внутрь прокинетики — мотилиум (домперидон) 10 мг или координакс (цизаприд, перистил и другие аналоги) 5-10 мг 4 раза в день в сочетании с буферными антацидами (маалокс или аналоги) по одной дозе через час после еды и одну дозу непосредственно перед сном. После достижения клинической ремиссии продолжается «терапия по требованию», то есть прерывистое симптоматическое лечение (при изжоге — мотилиум + антацид или быстрорастворимый зантак — 150 мг). При наличии выраженной недостаточности нижнего пищеводного сфинктера и/или высокого уровня интрагастральной кислотности целесообразно использовать блокаторы Н2-рецепторов гистамина (ранитидин 150 мг 2 раза в сутки или фамотидин 20 мг 2 раза в сутки), а при их неэффективности — ингибиторы протонной помпы (омепразол 20 мг в сутки или ланзопразол 30 мг в сутки) до достижения клинической ремиссии. В дальнейшем назначается «терапия по требованию», предусматривающая при появлении симптомов ГЭРБ прием антисекреторных препаратов в половинной суточной дозе или антацидов.
При рефлюкс-эзофагите I степени в течение 6 недель используются блокаторы Н2-рецепторов гистамина — ранитидин 150 мг, или фамотидин 20 мг 2 раза в день с интервалом в 12 часов, или ингибиторы протонной помпы — омепразол 20 мг в сутки или ланзопразол 30 мг в сутки. При наступлении ремиссии (в среднем через 6 недель) больного переводят на терапию «по требованию» с использованием антацидов, или Н2-блокаторов, или ингибиторов протонной помпы.
При рефлюкс-эзофагите III-1V степени на 4 недели назначается ингибитор протонной помпы омепразол 20 мг или лансопразол 30 мг 2 раза в день с интервалом в 12 часов. Далее, при купировании симптомов ГЭРБ продолжается прием омепразола 20 мг в сутки или лансопразола 30 мг в сутки до 8 недель с последующим переходом на постоянную поддерживающую терапию с использованием вышеуказанных препаратов в половинной суточной дозе в течение года. При недостаточной эффективности данной терапии возможно сочетание антисекреторных средств с прокинетиками-мотилиумом или координаксом в обычных суточных дозах. К дополнительным средствам терапии рефрактерных форм ГЭРБ относят сукральфат (вентер, сукрат-гель) 1,0 г 4 раза в день за 30 минут до еды в течение одного месяца.
Практический врач часто встречает больных с синдромом избыточного бактериального роста (СИБР) и изменением состава микрофлоры в кишечнике, называемым дисбактериозом. К возникновению этого синдрома могут приводить разные причины: болезни органов пищеварения, сопровождающиеся секреторно — моторными нарушениями, особенно при наличии очагов воспаления; перенесенные острые кишечные инфекции (бактериальная дизентерия, иерсиниозный энтероколит и др.); длительный прием лекарственных средств, влияющих на секрецию пищеварительных желез, регенерацию эпителия и моторно-эвакуаторную функцию пищеварительного тракта; длительный, а иногда и нерациональный прием антибактериальных препаратов; неполноценное питание; алкоголизм. Клинические проявления синдрома избыточного бактериального роста в кишечнике связаны с гиперизбыточной продукцией органических кислот и преждевременной деконъюгацией желчных кислот, выделением бактериальных токсинов, разрушением пищеварительных ферментов, развитием моторных расстройств.
Для СИБР характерно наличие абдоминальных болей или дискомфорта в животе, нарушение стула (изменение формы и нарушение пассажа), вздутие и чувство распирания живота, потеря массы тела, слабость, повышенная утомляемость, раздражительность. Лечение СИБР наряду с соответствующей диетой включает один-два семидневных курса антибактериальной терапии, назначение ферментных препаратов, лекарственных средств, регулирующих моторно-эвакуаторную функцию кишечника и интракишечный уровень рН, устраняющих дефицит витаминов, минеральных элементов и др., то есть проводится комбинированное лечение. Показаниями для назначения антибактериальной терапии являются: 1) избыточный бактериальный рост в тонкой кишке; 2) наличие воспалительных изменений в слизистой оболочке кишечника; 3) выявление условнопатогенной микрофлоры в посевах кишечного содержимого.
При СИБР в тонкой кишке в основном используется один из следующих антибактериальных препаратов: тетрациклина гидрохлорид 250 мг 4 раза в сутки, ципрофлоксацин 250 мг 2 раза в сутки, бисептол 960 мг 2 раза в сутки, метронидазол 500 мг 2 раза в сутки, фуразолидон 100 мг 3-4 раза в сутки, эрсефурил 200 мг 4 раза в сутки, интетрикс 1 капс. 4 раза в сутки, цефалексин 250 мг 4 раза в сутки. В ряде случаев можно применить энтерол 2-4 капсулы или пакета в сутки. При СИБР в толстой кишке предпочтение отдается одному из нижеперечисленных препаратов: фталазол или сульгин 1,0 г в сутки, эрсефурил 800 мг в сутки, интетрикс 4 капсулы в сутки, метронидазол 1,0 г в сутки, бактисубтил 4-6 капсул в сутки.
После окончания курса антибактериальной терапии назначаются пробиотики — препараты, содержащие нормальные штаммы кишечной флоры и пребиотики — средства, обеспечивающие их рост и функциональную активность. Для восстановления микрофлоры тонкой кишки используются пробиотики, содержащие аэробные штаммы (бифиформ 2-4 капсулы в сутки или лактобактерин 5-10 доз в сутки), толстой кишки — пробиотики, включающие анаэробные штаммы (бифидумбактерин 5-10 доз в сутки или колибактерин 5-10 доз в сутки,), толстой и тонкой кишки — комбинированные препараты (бифиформ 2-4 капсулы в сутки или бификол 5-10 доз в сутки). Продолжительность их приема составляет 2-4 недели.
Бифиформ — пробиотик, одна капсула которого содержит бифидумбактерин и энтерококки в объеме не менее 10 в седьмой степени каждого вида бактерий. Капсулы препарата покрыты энтеросолюбильной оболочкой, благодаря чему бактерии доходят до кишечника в неизмененном виде. Наличие в препарате анаэробной флоры делает его универсальным для восстановления микробиоценоза тонкой и толстой кишки. Кроме того, каждая капсула содержит особую питательную среду, необходимую для роста и размножения молочнокислых бактерий, что позволяет выживать и быть метаболически активной микрофлоре, содержащейся в препарате бифиформ.
В проведенном нами исследовании участвовали 119 больных, из них 68 женщин и 51 мужчина в возрасте от 21 до 76 лет (средний возраст 39,7 лет).
Для разработки эффективных подходов к назначению бифиформа нами апробированы три схемы терапии. Первая схема, при которой бифиформ назначался без предшествующей терапии, направленной на деконтаминацию кишечника, была использована у 37 больных. Вторая схема, предусматривающая прием бифиформа после предшествующей деконтаминации кишечника, назначалась 28 больным. Третью схему, при которой лечение бифиформом проводилось в виде монотерапии, получали 24 больных. Больные контрольной группы получали терапию, аналогичную второй схеме, но они не получали бифиформ или другие пробиотики.
Бифиформ назначался по 1 капсуле два раза в день в течение 15 дней. Однако если к седьмому дню лечения тяжесть клинических проявлений уменьшалась менее чем на одну степень, дозу препарата увеличивали до 2 капсул два раза в день и терапия продолжалась еще две недели. Для деконтаминации кишечника и снятия воспалительных явлений у больных с хроническими заболеваниями органов пищеварения проводились от одного до трех курсов противомикробной терапии продолжительностью от пяти до семи дней со сменой препаратов в очередном курсе.
Прием бифиформа оказал положительный эффект на состав кишечной микрофлоры. К концу лечения у 35 (76,1%) больных отмечено восстановление нормальной кишечной микрофлоры, и лишь у 11 (23,9%) состав ее оставался измененным. У большинства больных нормализовалось общее количество кишечной флоры, отмечено увеличение количества кишечной палочки, бифидобактерий, нормализация содержания энтерококков и исчезновение условно-патогенных энтеробактерий (лактозонегативных, гемолизирующих штаммов кишечной флоры, представителей родов Klebsiella, Enterobacter, Proteus, Pseudomonas, Citrobacter и др.). Следует отметить, что у значительной части больных, у которых оставались изменения в составе кишечной флоры, имели место и клинические симптомы (боли в животе, метеоризм, нарушения стула), что подтверждает их патогенетическую связь.
Бифиформ как в комплексном лечении, так и в виде монотерапии показал свою эффективность в купировании клинических проявлений диспепсии, в нормализации процессов пищеварения и восстановлении нормального состава кишечной флоры при широком спектре заболеваний органов пищеварения. Доза бифиформа по 1-2 капсулы два раза в день в течение двух недель является достаточно эффективной в ведении больных с хроническими заболеваниями органов пищеварения.
Отсутствие эффекта от проводимого лечения может быть связано с диетическими нарушениями, психоэмоциональными расстройствами, употреблением алкоголя, но чаще — неполным восстановлением нормальной кишечной микрофлоры в результате неадекватной терапии лекарственными средствами. Успех лечения в известной степени зависит не только от лекарственной терапии, предписываемой врачом, но и от пациента, которому необходимо избавиться от вредных привычек, изменить стиль жизни, пунктуально принимать лекарства и т. д.
Все материалы, поступающие в редакцию, рецензируются независимыми рецензентами и при необходимости редактируются. Редакция не несет ответственности за пропажу рукописи.
Направление в редакцию работ, ранее опубликованных или представленных для публикации в другие издания, не допускается.
Не забывайте указать точный почтовый адрес и телефон для контакта.