Мезентериальный панникулит что это такое
Мезентериальный панникулит: как проявляется и лечится патология?
Последнее обновление: 10 декабря 2020
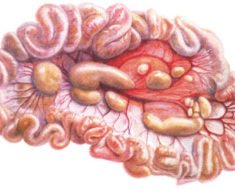
Мезентериальный панникулит – редко встречающееся заболевание, которое характеризуется воспалением подкожной клетчатки сальника, брыжейки кишечника, забрюшинного пространства. Диагностика сложная. Опасности для жизни не представляет.
Причины
Причины до конца не известны. Установлены только многочисленные факторы, которые могут способствовать началу патологического процесса. Среди возможных причин развития мезентериального панникулита рассматривают такие воздействия и ситуации:
Сложно, практически невозможно спрогнозировать вероятность развития мезентериального панникулита, так как вышеназванные провоцирующие факторы могут привести и к другим результатам. С несколько большей частотой это заболевание регистрируется у мужчин среднего возраста.
Симптомы
Клинические проявления мезентериального панникулита скудные и неспецифические. Нередко пациент не ощущает какого-либо существенного дискомфорта. Во многих случаях отмечаются только системные проявления, которые заставляют пациента обратиться к врачу и пройти обследования. Среди возможных признаков наиболее вероятны:
В некоторых случаях на первый план выходит постоянная длительная немотивированная температура, которая ненадолго купируется традиционными жаропонижающими и снова поднимается. Именно это становится главной проблемой для пациента – не связанная с чем-то конкретным температура, которая изменяет привычный ритм жизни и снижает ее качество.
Методы диагностики
Многообразны и вариабельны, так как направлены больше не на диагностику именно мезентериального панникулита, а исключение другой инфекционной и неинфекционной патологии. В комплексной диагностике используются:
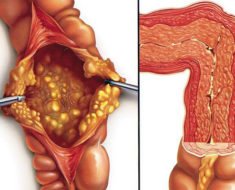
Последние 2 метода исследования выявляют образование утолщений в характерных для мезентериального панникулита местах (сальник, жировая клетчатка забрюшинного пространства) и увеличение определенных групп лимфатических узлов (мезентериальных, брыжеечных). Только в исключительных случаях (подозрение на злокачественное новообразование) проводится диагностическая лапаротомия с последующей биопсией подозрительных очагов.
Лечение
Подразделяется на консервативное и оперативное. В большинстве случаев практикуется первый вариант лечения.
Консервативная терапия

Режим физической активности ограничивается только состоянием пациента. Если температура выше 39 °С и более, сопровождается ознобом и выраженной слабостью, о какой-либо продуктивной физической или умственной деятельности речь не идет.
Медикаментозная терапия направлена на устранение предполагаемого микробного агента и устранение его патологического влияния на человеческий организм. Наиболее часто используются:
Длительность терапии подбирается индивидуально. Главным критерием отмены лекарственных средств является нормализация температуры и уменьшение размеров очага воспаления по результатам УЗИ и МРТ.
Хирургическая терапия
Применяется только в исключительных случаях, когда невозможно дифференцировать злокачественное новообразование от мезентериального панникулита. В такой ситуации проводится оперативное вмешательство по удалению патологических образований.
Прогноз и возможные осложнения
Мезентериальный панникулит не представляет опасности для жизни пациента. Воспалительные изменения (отек, гиперемия) жировой ткани сальника, брыжейки и других органов редко существенно нарушают функцию прилегающих органов. Возможно только механическое сдавление при массивном процессе.
Осложнения – тромбоз, нагноение – развиваются крайне редко. Только в этом случае возникает угроза жизни пациента при отсутствии адекватного лечения.
Профилактика
Не разработана и нецелесообразна, так как точно не установлены причины развития мезентериального панникулита.
Парапроктит: как проявляется и лечится патология?
Мезаденит у взрослых: как проявляется и лечится патология?
Псевдомембранозный колит: как проявляется и лечится патология?
Гастропарез: как проявляется и лечится патология?
Мезаденит у детей: как проявляется и лечится патология?
Выпадение прямой кишки: как проявляется и лечится патология?
Панникулит: причины, симптомы и лечение в Москве
Панникулит – это хроническое прогрессирующее заболевание, воспалительного характера, поражающее подкожно жировую клетчатку. В результате жировые клетки разрушаются и замещаются соединительной тканью с образованием узелков, бляшек или инфильтратов. Если патологический процесс затрагивает внутренние органы, то происходит поражение печение, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика данной патологии основывается на клиническом течении заболевания и данных гистологического исследования, а лечение панникулита зависит от его формы.
Юсуповская больница – это многопрофильный центр, предоставляющий услуги в различных направлениях медицины, в том числе и лечение панникулита Бебера-Крисчена. Благодаря современной аппаратуре в центре проводят диагностику различных патологий соединительной ткани. Обладая огромным опытом, ведущие специалисты в области ревматологии смогут с легкостью поставить диагноз, даже в самых тяжелых случаях.
Панникулит: причины развития
В основе развития панникулита лежит нарушение метаболических процессов в организме человека, а именно перекисного окисления жиров. Несмотря на многолетние исследования, направленные на определение факторов, вызывающих панникулит, четкого представления об механизме его развития нет.
Панникулит: классификация
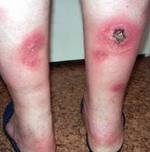
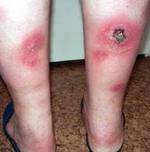
Панникулит Вебера-Крисчена (см. фото) классифицируется на первичный (идиопатическая форма) и вторичный.
К вторичному панникулиту относят следующие разновидности:
Первичный, или лобулярный панникулит, относится к редким заболеваниям из группы системных заболеваний соединительной ткани. Верификация лобулярный панникулит ставится на результатах только гистологии, так как еще не найден специфический маркер либо исследование подтверждающее наличие данной болезни. По форме образующихся при панникулите узлов различают:
Панникулит: симптомы
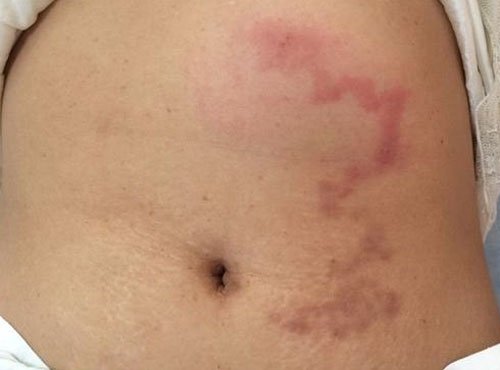
Клиническая картина при панникулит Бебера-Крисчена характеризуется появлением узловых образований, расположенных в подкожно-жировой клетчатке. Чаще всего эти узелки локализуются на ногах и руках, реже – в области живота и груди. После регрессии воспалительного процесса остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
По своему течению панникулит может быть:
Идиопатический панникулит может сопровождаться нарушением общего состояния, а именно появлением симптоматики острых респираторных вирусных инфекций, головной болью, повышением температуры, артралгии, болей в мышцах, тошнотой и рвотой. Висцеральная форма панникулита характеризуется системным поражением жировых клеток АО всему организму с развитием панкреатита, гепатита, нефрита. Именно острая форма этого заболевания характеризуется выраженным изменением гомеостаза организма человека. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается. В течение года заболевание заканчивается летальным исходом.
Панникулит: диагностика
В Юсуповской больнице диагностику панникулита проводят целый ряд специалистов: ревматолог, нефролог, дерматолог и гастроэнтеролог. После первичного осмотра пациенту назначают ряд дополнительных методов исследования:
С помощью УЗИ диагностики органов брюшной полости, почек и т.д. можно выявить узлы при висцеральном панникулите. Обязательно рекомендовано взятие бактериологического посева крови, для исключения септического характера заболевания.
Точный диагноз устанавливается при проведении биопсии узла с дальнейшей гистологией тканевого образца. Для диагностики волчаночного панникулита берется кровь на выявление антинуклеарного фактора, комплемента С3 и С4, антител к SS-A и др.
Панникулит: лечение в Москве
Подход в терапии панникулита, как первичного, так и вторичного, комплексный. Для лечения узлового панникулита назначают нестероидные противовоспалительные препараты и антиоксиданты (витамин Е, аскорбиновую кислоту). Иногда выполняют обкалывание единичных узловых образований глюкокортикоидными препаратами. Свою эффективность, также, доказало назначение физиопроцедур:
При бляшечной и инфильтративной форме, подостром течение панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (метотрексат, циклофосфан). Лечение вторичных форм панникулита обязательно должно включать терапию фонового заболевания, например, панкреатита, СКВ, васкулита, подагры.
Юсуповская больница обеспечить каждого пациента полным циклом медицинских услуг: качественной диагностикой, своевременным лечением, отзывчивым медицинским персоналом. Специалисты клиники стремятся к тому, чтобы создать максимально комфортные условия пребывания пациента в стационаре. Удобное расположение, вдали от городской суеты, наличие целевых программ по профилактике и реабилитации и наличие дневного стационара обеспечат как можно быстрое выздоровление пациенту. Для записи на прием звоните по телефону.
Неспецифический брыжеечный лимфаденит (I88.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
В клинической классификации различают следующие виды мезаденита:
Выделяют следующие формы данного заболевания:
По клиническому течению выделяют:
Этиология и патогенез
Этиология. Причиной неспецифического воспаления мезентериальных лимфоузлов являются бактерии (стафилококк, стрептококк, энтерококк, кишечная палочка) и их токсины.
Патогенез. Бактерии и их токсины поступают в организм энтерогенным путем. Из пищевого канала в мезентериальные лимфоузлы они проникают через слизистую оболочку кишки при условии нарушения ее целостности такими патологическими состояниями, как дизентерия, энтероколиты, пищевая токсикоинфекция, гельминтозы. Известно, что в конечном отделе подвздошной кишки чаще, чем в других ее сегментах, отмечаются стазы, механические повреждения слизистой оболочки, медленный пассаж пищевых масс. Это ведет к возникновению катаральных состояний, способствующих проникновению инфекции в мезентериальные лимфоузлы. Нередко в подвздошную кишку происходит обратный заброс содержимого толстой кишки вследствие несовершенства илеоцекального клапана, что приводит к аутоинфекции и аутоинтоксикации. Этим объясняют более частое поражение лимфоузлов илеоцекальной группы и конечной части подвздошной кишки.
Патоморфология. Средние размеры неизменных лимфатических узлов колеблются от 0,4 до 1 см. При остром неспецифическом мезадените размеры лимфоузлов заметно увеличиваются. В них появляются характерные патоморфологические изменения: расширение синусов, сопровождаемое простым или гнойным катаром; десквамация эндотелия, инфильтрация его лейкоцитами; гиперплазия фолликулов и мякотных тяжей. При хроническом воспалительном процессе ткань лимфоузлов подвергается склеротическим и атрофическим изменениям.
Эпидемиология
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
При осмотре пациента обращает на себя внимание болезненность при пальпации живота в области пупка или чуть правее от него (зависит от анатомических особенностей). Но не редко мезаденит может проявляться болевым синдромом в правой подвздошной или паховой области в купе с симптомом раздражения брюшины, что часто дает повод ошибиться и выставить диагноз острого аппендицита. В таких случаях диагноз мезаденита устанавливается уже в ходе аппендэктомии (удалении аппендикса) на операционном столе. В таком случае удаляется червеобразный отросток и 1-2 брыжеечных лимфатических узла для проведения биопсии, а живот ушивается послойно без дренирования.
Острый деструктивный неспецифический мезаденит имеет свои особенности. При данной форме заболевания приступы боли бывают продолжительностью 5-7 ч и возникают чаще, чем при простом мезадените. У ряда больных боль носит постоянный характер. Более часто наблюдаются и диспепсические расстройства. Температура тела всегда повышена, нередко выше 38″С. Определяется симптом Блюмберга и напряжение мышц передней стенки живота. Диагноз затруднен. Заболевание выявляют во время операции. При остром гнойном мезадените в брюшной полости содержится около 100 мл серозно-гнойного или гнойного выпота. Брыжейка тонкой кишки в области илеоцекального угла отечна, лимфоузлы увеличены до 2-3 см в диаметре, инъецированы, рыхлые, покрыты фибринозным налетом. При остром гнойно-некротическом мезадените в брюшной полости содержится гнойный выпот, отек брыжейки еще более выражен, мезентериальные лимфоузлы достигают 3-4 см в диаметре, отмечается их расплавление, видны участки некроза. Фибринозный налет, покрывающий брыжейку, распространяется на петли тонкой и толстой кишок, брюшину.
Диагностика
Диагноз устанавливают при наличии характерных клинических признаков признаков.
Диагноз подтверждают с помощью лапароскопии. Большое диагностическое значение имеют ультразвуковое исследование органов брюшной полости и компьютерная томография. Однако чаще правильный диагноз устанавливают только в результате интраоперационной биопсии мезентериальных лимфатических узлов.
Подтверждается диагноз при лапароскопии или во время оперативного вмешательства.
Мезентериальный панникулит.
Мезентериальный панникулит (обзор литературы и собственные наблюдения)
А.Б. Лукьянченко, Б.И. Долгушин, И.С. Стилиди, Б.М. Медведева
ГУ Онкологический научный центр им. Н.Н. Блохина РАМН, Москва.
Мезентериальный панникулит (МП) является редким патологическим состоянием, представляющим собой хронический неспецифический воспалительный процесс жировой ткани брыжейки кишечника, сальника, пред- и забрюшинной клетчатки. Клинически МП может проявляться в виде абдоминальных болей, похудания, повышения температуры, дисфункции кишечника и пальпируемого образования в брюшной полости. В тоже время у ряда больных клиническая симптоматика отсутствует. Компьютерная и магнитно-резонансная томография играют важную роль в диагностике данного заболевания. При этом проявления МП напрямую могут зависеть от преобладания жирового, воспалительного или фиброзного компонентов. Хирургическое вмешательство при МП считается не целесообразным. Мы наблюдали 5 пациентов с проявлениями МП. Совокупность всех клинических и диагностических данных позволила поставить всем нашим 5 пациентам правильный диагноз и в 4 случаях избежать необоснованных оперативных вмешательств. Таким образом, диагностика и дифференциальная диагностика МП в условиях квалифицированных медицинских учреждений на сегодняшний день представляется решаемой проблемой.
А.Б. Лукьянченко, Б.И. Долгушин, И.С. Стилиди, Б.М. Медведева Мезентериальный панникулит (обзор литературы и собственные наблюдения) // Медицинская визуализация. 2005. №4. C. 70-75
МЕЗЕНТЕРИАЛЬНЫЙ ПАННИКУЛИТ
Мезентериальный панникулит — это экстенсивное утолщение брыжейки в результате неспецифического воспалительного процесса. Многие полагают, что это вариант ретроперитонеального фиброза. Причина неизвестна. Обычно вовлечен свод брыжейки тонкой кишки. В целом нормальная жировая дольчатость значительно утолщается и брыжейка утрачивает прочность. Повсюду рассеяны зоны неправильной формы, имеющие измененную окраску, варьирующую от красновато-коричневых бляшек до бледно-желтых очагов, напоминающих жировой некроз.
Клинические проявления. Заболевание поражает более часто мужчин, реже — детей. Клинические проявления неспецифические и включают рецидивирующие эпизоды абдоминальной боли, от умеренной до сильной, тошноту, рвоту и недомогание. КТ демонстрирует мезентериальный панникулит как локализованную плотную жировую массу, содержащую зоны увеличенной плотности, представленные фиброзом.
Лечение. Лапаротомия необходима для установления диагноза и выявления других опухолей брюшной полости. Процесс с широким вовлечением брыжейки этот метод идентифицирует лучше, чем биопсия. Поскольку такими же проявлениями обладают новообразования мезентериальных лимфатических узлов, то при проведении биопсии должны быть взяты несколько проб из. различных зон. Воспалительный процесс относится к самоограничивающимся и редко вызывает какие-либо серьезные осложнения.
В патогенезе болезни основную роль играет свособразное врожденное или приобретенное предрасположение жировой ткани к гранулематозной или воспалительной реакции с образованием ретикулярно-лимфоцитарных инфильтратов, некрозом жировых клеток и развитием фиброзной ткани. При остром течении процесса наблюдается инфильтрация нейтрофильными гранулоцитами.
Гистологически различают три фазы: воспаление, некроз и фиброз жировой ткани.
Заболевание чаще развивается у женщин.
Клиника панникулита характеризуется развитием различных по величине, консистенции и количеству узловатых уплотнений в подкожной основе, на местах воздействия различных повреждающих факторов (термических, химических и др.).
Местные проявления и общие симптомы зависят от формы панникулита. При рецидивирующем лихорадочном ненагнаивающемся панникулите узлы локализуются на конечностях и туловище, реже — на лице, волосистой части головы, грудных железах. В отличие от узловатой эритемы, чаще располагающейся на голенях, при панникулите узлы образуются на бедрах. Обычно появляется несколько узлов, затем количество их возрастает и может достичь нескольких десятков.
Вначале узлы имеют плотную консистенцию, позднее становятся мягче. По периферии узлов могут развиваться уплотнения в форме склеротического инфильтрата. Узлы легко смещаются от прилежащих тканей, но обычно плотно спаяны с кожей. Кожа в местах поражения сохраняет нормальный цвет или становится бледно-розовой с синюшным оттенком. Достигнув размеров крупной горошины или лесного ореха, узлы больше не увеличиваются, но могут сливаться в сплошной инфильтрат величиной до ладони и крупнее. Иногда отмечается разной интенсивности болезненность узлов.
Обычно в течение нескольких недель или одного-двух месяцев, реже в более длительные сроки узлы рассасываются, оставляя атрофические изменения в виде небольшого блюдцеобразного западения кожи, слегка пигментированного или, наоборот, депигментированного. В редких случаях узел вскрывается и выделяется маслянистая жидкость, при этом образуется изъязвление, плохо заживающее.
Иногда в области очагов откладываются соли кальция и развивается кальциноз подкожной основы.
Для панникулита характерен рецидивирующий приступообразный характер течения с повторными обострениями через несколько месяцев, реже — лет. Рецидивы сопровождаются повышением температуры с ознобом, общей слабостью, тошнотой, болью в суставах и мышцах. Продолжительность лихорадочного периода различна. Заболевание длится много лет.
Наряду с поражением жировой ткани кожи панникулит может распространяться и на другие органы и ткани, содержащие жировую ткань (забрюшинное и околопочечное жировое тело, сальник), что свидетельствует о системном характере процесса. Значительно реже ограниченные некрозы локализуются в печени, поджелудочной железе, развивается плеврит, перитонит, перикардит.
На основании локализации процессов различают подкожную, мезентериальную и системную формы панникулита. При тяжелом течении панникулита возможен летальный исход.
Клинически в острый период отмечаются изменения внутренних органов, тахикардия, ослабление сердечных тонов, увеличение печени и селезенки. В крови может наблюдаться умеренная анемия, лейкопения с эозинофилией и небольшое увеличение СОЭ.
Панникулит
Панникулит — прогрессирующее поражение подкожной жировой клетчатки воспалительного характера, приводящее к разрушению жировых клеток и замещению их соединительной тканью с образованием узлов, бляшек или инфильтратов. При висцеральной форме панникулита происходит поражение жировых клеток печени, поджелудочной железы, почек, жировой клетчатки сальника или забрюшинной области. Диагностика заболевания основана на клинике и данных гистологического исследования. Лечение панникулита зависит от его формы.
Общие сведения
Примерно половина случаев панникулита приходится на спонтанную (идиопатическую) форму заболевания, которая чаще встречается у женщин в возрасте от 20 до 50 лет. Остальные 50% — это случаи вторичного панникулита, развивающегося на фоне системных и кожных заболеваний, иммунологических нарушений, действия различных провоцирующих факторов (холод, некоторые медикаменты). Известно, что в основе развития панникулита лежит нарушение перекисного окисления жиров. Но, несмотря на многочисленные исследования в области этиологии и патогенеза этого заболевания, дерматология до сих пор не имеет четкого представления о механизме его возникновения.
Классификация панникулита
В классификации панникулита выделяют первичную или спонтанную форму заболевания (панникулит Вебера-Крисчена) и вторичную. К вторичному панникулиту относятся:
По форме образующихся при панникулите узлов различают узловой, инфильтративный и бляшечный варианты заболевания.
Симптомы панникулита
Основным проявлением спонтанного панникулита являются узловые образования, расположенные в подкожно-жировой клетчатке на различной глубине. Чаще всего они появляются на ногах и руках, реже — в области живота, груди или на лице. После разрешения узлов панникулита остаются очаги атрофии жировой клетчатки, которые выглядят как округлые участки западения кожи.
Узловой вариант панникулита характеризуется появлением в подкожной клетчатке типичных отдельно расположенных узлов размером от 3-4 мм до 5 см. Кожа над узлами может иметь окраску от обычной до ярко-розовой.
Бляшечный вариант панникулита представляет собой отдельные скопления узлов, которые, срастаясь, образуют бугристые конгломераты. Цвет кожи над такими образованиями бывает розовый, бардовый или бардово-синюшний. В некоторых случаях конгломераты узлов распространяются на всю клетчатку голени, плеча или бедра, сдавливая при этом сосудистые и нервные пучки, что обуславливает выраженную болезненность и отек конечности, приводит к лимфостазу.
Инфильтративный вариант панникулита протекает с расплавлением узлов или их конгломератов. При этом в области узла или бляшки, как правило, ярко красного или бардового оттенка, появляется флюктуация, типичная для абсцесса или флегмоны. Однако при вскрытии узлов из них выходит не гной, а маслянистая масса желтого цвета. На месте вскрывшегося узла образуется длительно не заживающее изъязвление.
Смешанный вариант панникулита — встречается редко и представляет собой переход узловой формы в бляшечную, а затем в инфильтративную.
Изменения со стороны подкожной жировой клетчатки в случае спонтанного панникулита могут не сопровождаться нарушением общего состояния пациента. Но чаще в начале заболевания наблюдается симптоматика, схожая с проявлениями острых инфекций (ОРВИ, гриппа, кори, краснухи и др): головная боль, общая слабость, повышение температуры, артралгии, боли в мышцах, тошнота.
Висцеральная форма панникулита характеризуется системным поражением жировых клеток по всему организму с развитием панкреатита, гепатита, нефрита, образованием характерных узлов в забрюшинной клетчатке и сальнике.
По своему течению панникулит может быть острым, подострым и рецидивирующим, длиться от 2-3 недель до нескольких лет. Острая форма панникулита характеризуется выраженным изменением общего состояния с высокой температурой, миалгиями, болями в суставах, нарушением функции почек и печени. Несмотря на проводимое лечение, состояние пациента прогрессивно ухудшается, изредка бывают непродолжительные ремиссии, но в течение года заболевание заканчивается летальным исходом.
Подострое течение панникулита более сглаженное. Для него типично нарушение общего состояния, лихорадка, изменения функциональных проб печени, резистентность к проводимому лечению. Наиболее благоприятно рецидивирующее или хроническое течение панникулита. При этом рецидивы заболевания протекают не тяжело, часто без изменения общего самочувствия и чередуются с длительными ремиссиями.
Диагностика панникулита
Диагностику панникулита дерматолог проводит совместно с ревматологом, нефрологом и гастроэнтерологом. Пациенту назначают биохимический анализ крови и мочи, печеночные пробы, исследование панкреатических ферментов, пробу Реберга. Выявление узлов висцерального панникулита осуществляют с помощью УЗИ органов брюшной полости, УЗИ почек. поджелудочной железы и УЗИ печени. Посев крови на стерильность позволяет исключить септический характер заболевания. Для дифференцировки инфильтративного варианта панникулита от абсцесса проводят бактериологическое исследование отделяемого вскрывшегося узла.
Точный диагноз панникулита устанавливают по результатам биопсии узла. При гистологическом исследовании выявляют воспалительную инфильтрацию, некроз жировых клеток и их замещение соединительной тканью. Диагностика волчаночного панникулита основана на данных иммунологических исследований: определение антинуклеарного фактора, антител к ds-ДНК, комплемента С3 и С4, антител к SS-A и др.
Дифференциальную диагностику панникулита проводят с узловатой эритемой, липомой, олеогранулемой, инсулиновой липодистрофией при сахарном диабете, актиномикозом, индуративным туберкулезом.
Лечение панникулита
Терапия панникулита проводится комплексно в зависимости от его формы и течения. Для лечения узлового панникулита с хроническим течением назначают нестероидные противовоспалительные (напроксен, диклофенак) и антиоксиданты (витамин Е, аскорбиновая кислота), проводят обкалывание единичных узловых образований глюкокортикоидами. Эффективны физиопроцедуры: УВЧ, фонофорез гидрокортизона, магнитотерапия, озокерит, ультразвук, лазеротерапия.
При бляшечной и инфильтративной форме, подостром течении панникулита применяют глюкокортикостероиды (гидрокортизон, преднизолон) и цитостатики (циклофосфан, метотрексат). Для улучшения функции печени целесообразно назначение гепатопротекторов. Лечение вторичных форм панникулита обязательно включает терапию фонового заболевания: панкреатита, СКВ, васкулита, подагры.