Мезотерапия яичников что это
Почему мезотерапия так популярна?
Услуги Expert Clinics
Что такое мезотерапия
В медицине обычно используются небольшие дозы препаратов (противовоспалительные, релаксанты, сосудорасширяющие), а также гомеопатические и фитотерапевтические.
Мезотерапия часто используется для лечения патологий, устойчивых к традиционным методам лечения (ревматизм, мигрень), спортивных травм (тендинит, растяжения), нарушений кровообращения, некоторых дерматологических заболеваний (опоясывающий лишай, герпес), респираторных заболеваний (астма, бронхит), а также является “секретным орудием” врачей-косметологов.
Мезотерапия в эстетической медицине
В последние годы мезотерапия в эстетических целях пользуется все большим успехом во всем мире.
Например, эта методика успешно справляется с дряблостью кожи, обладая выраженным антиэйдж-действием. Так называемый мезолифтинг можно применять на лице, шее, зоне декольте, а также на тыльной стороне рук. Цель состоит в том, чтобы напитать дерму и стимулировать рост клеток путем активного лечения.
Мезотерапия дает импульс эпидермису и как бы оживляет кожу с помощью микроинъекций благодаря добавкам, используемым для восстановления кожных тканей, поврежденных в результате неизбежного процесса старения. В результате кожа становится более гладкой, увлажненной и эластичной.
Но лечение будет по-настоящему эффективным только в том случае, если проводить его регулярно и в течение достаточного периода времени.
Кроме того, мезотерапия справляется с растяжками, очаговой алопецией и выпадением волос, а также с проявлениями целлюлита, при этом активно участвуя в устранении отеков и ускорении кровообращения.
Но, скорее всего, данная методика подойдет пациентам без значительных излишков веса, которые хотят избавиться от «поверхностного» целлюлита.
Для видимого уменьшения “апельсиновой корки” и лишнего веса целесообразнее сочетать мезотерапию с другими техниками.
Эффективность и индивидуальный подход
Отметим, что эта методика подходит и женщинам, и мужчинам. После тщательного опроса врач-дерматокосметолог может разработать свой собственный «коктейль» для устранения конкретной проблемы. Доктор подбирает комбинацию веществ на основе витаминов, минералов, аминокислот и гиалуроновой кислоты.
Для стандартного лечения требуется от 3 до 4 сеансов по 20 минут каждые 10–15 дней, затем каждый месяц в качестве основного лечения. Затем от 2 до 3 сеансов каждые 3, 6 или 12 месяцев для поддерживающего лечения, в зависимости от возраста и физического состояния пациента.
Что касается инструментов, то эстетическая мезотерапия практикуется с использованием двух разных техник:
Вручную. То есть, шприцем с очень короткой иглой, которая быстро проникает в кожу с перерывами, не выходя за пределы жирового барьера.
С помощью аппарата. Это что-то вроде автоматического пистолета, электронного инжектора, который заменяет шприц.
Эти два метода практически безболезненны и выполняются без анестезии. Однако для наиболее чувствительных пациентов можно нанести обезболивающий крем за 30 минут до сеанса.
Почему мезотерапия так популярна?
Прорыв в лечении бесплодия
Прорыв в лечении бесплодия
Овуляция и дальнейшее оплодотворение возможны при наличии в яичниках женщины абсолютно жизнеспособных фолликулов
Автор
Редакторы
Статья на конкурс «био/мол/текст»: Процент женщин, лишенных радости материнства, с каждым годом возрастает. Среди причин бесплодия всё чаще выделяют первичную недостаточность яичников (ПНЯ). Данная патология заключается в отсутствии фолликулов или нарушении их созревания в ответ на гормональную стимуляцию. Решение проблемы эндокринного бесплодия вследствие синдрома истощения яичников предложили ученые из США и Японии. Им удалось активировать фолликулы яичников в условиях in vitro и имплантировать фрагменты ткани в верхний отдел фаллопиевых труб, что дает женщине шанс стать матерью.
Конкурс «био/мол/текст»-2013
Эта статья представлена на конкурс научно-популярных работ «био/мол/текст»-2013 в номинации «Лучшее новостное сообщение».
Спонсор конкурса — дальновидная компания Thermo Fisher Scientific. Спонсор приза зрительских симпатий — фирма Helicon.
Корни проблемы
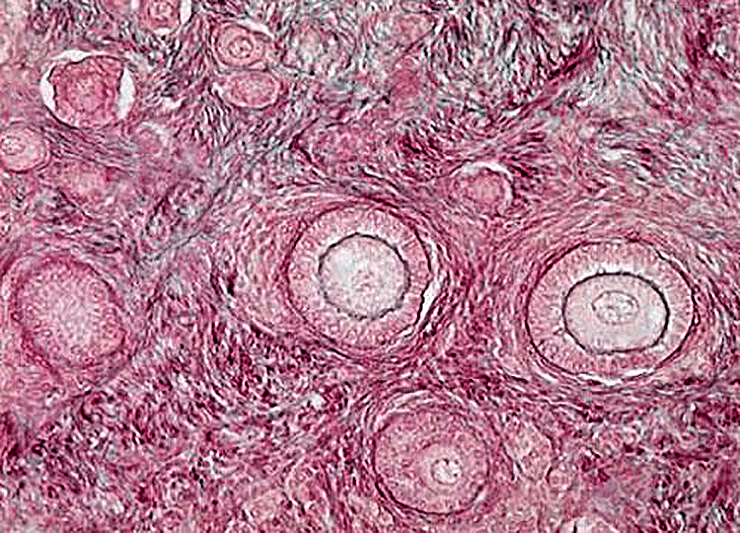
Яичник — уникальная эндокринная система, в которой ежемесячно возникает новая секреторная структура — граафов фолликул (рис. 1). Он развивается из микроскопического примордиального фолликула, потенциальная функциональность которого и определяет регулярность менструального цикла женщины.
Рисунок 1. Фолликулы яичников
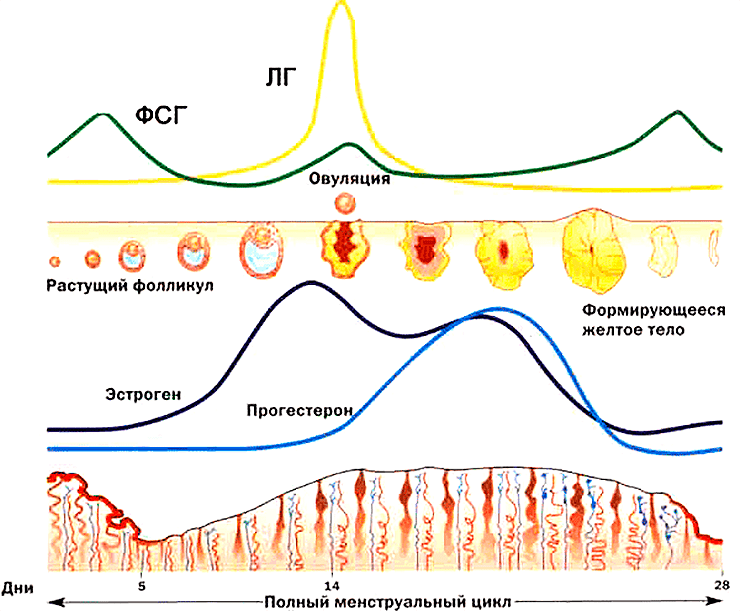
Функция яичников регулируется двумя гормонами гипофиза: фолликулостимулирующим гормоном (ФСГ) и лютеинизирующим гормоном (ЛГ) (рис. 2). В свою очередь, яичники продуцируют гормоны, регулирующие секрецию ФСГ и ЛГ по принципу отрицательной обратной связи: эстрогены, ингибины и прогестерон [1].
Рисунок 2. ФСГ стимулирует рост и созревание фолликула в яичнике. ЛГ стимулирует выход созревшей яйцеклетки из фолликула (овуляцию).
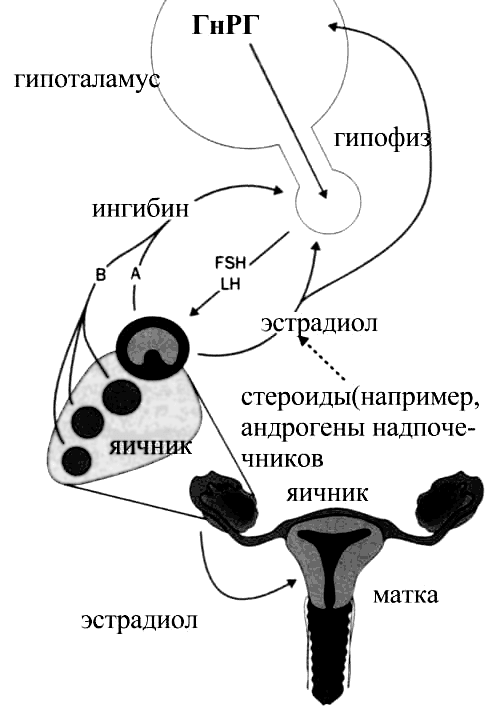
При недостаточности функции яичников для поддержания снижающейся концентрации яичниковых гормонов происходит резкое повышение секреции гонадотропинов. За их выработку отвечает гипоталамус (рис. 3).
Рисунок 3. Связь функционирования яичников с эндокринной системой
Причины, приводящие к развитию первичной недостаточности яичников (ПНЯ), весьма гетерогенны: генетические, ферментативные, аутоиммунные, инфекционно-токсические, психогенные. Кроме того, в эту группу относят и дефекты в структуре гонадотропинов. В последние годы большое внимание исследователей уделяется молекулярно-генетическим аспектам этой патологии яичников, поскольку выявлен определенный набор генов, который может отвечать за развитие ПНЯ.
Стоит отметить, что термин «первичная недостаточность яичников» в настоящее время применяется для определения состояния, которое ранее называли «преждевременной менопаузой». Ключевое различие заключается в том, что термин «ПНЯ», предложенный еще в 1942 году, характеризует нарушение функции яичников в динамике, а не конечное состояние, что наблюдается при менопаузе [1].
Диагностика
Яичниковая недостаточность диагностируется по повышенному уровню ФСГ и ЛГ в крови при сниженном уровне эстрогенов. Самый чувствительный гормон — ФСГ; он является самым ранним маркером преждевременного старения яичников. При двукратном превышении уровня ФСГ (20 Ед/л) наступление и благополучный исход беременности маловероятны.
Клинические характеристики состояния: аменорея (отсутствие менструации) ≥4 месяцев у женщин моложе 40 лет, бесплодие и повышение уровня ФСГ до менопаузальных значений (дважды с промежутком не менее 1 месяца).
Частота спонтанной недостаточности яичников у женщин с хромосомным набором 46 ХХ составляет около 1%; при этом эпидемиологические исследования указывают на тесную связь данного нарушения с возрастом. Так, у женщин в возрасте до 20 лет ПНЯ встречается с частотой 1:10000, а в возрасте от 30 до 40 — 1:1000.
Что происходит на гормональном уровне
Один из половых гормонов — 17β-эстрадиол (рис. 4), который играет важную роль в выполнении репродуктивной функции женщины, — вырабатывается преимущественно в яичниках из мужских половых гормонов — андростендиона и тестостерона [2]; небольшое количество этого гормона также вырабатывается надпочечниками. В процессе угасания функций яичников количество растущих фолликулов в них уменьшается, что приводит к значительному понижению выработки 17β-эстрадиола. Поэтому у женщин с так называемым синдромом истощения яичников наблюдается нехватка этого гормона, которая частично компенсируется большей выработкой 17β-эстрадиола в надпочечниках. Так как менструации становятся нерегулярными, уровень 17β-эстрадиола начинает колебаться, и с прекращением менструаций резко понижается, что приводит к повышению фолликулостимулирующего гормона (ФСГ).
Рисунок 4. β-эстрадиол (кристаллы). Поляризация LM X100.
Механизм активации незрелых фолликулов
Для женщин, страдающих бесплодием по причине рассмотренного заболевания, существует единственная возможность материнства — имплантация оплодотворенной донорской яйцеклетки. Однако группа специалистов из Стэнфордского университета (США) и Медицинского факультета Университета им. Святой Марианны (Япония) предложили альтернативу — метод, позволяющий исключить известные хирургические вмешательства для стимуляции овуляции, такие как клиновидная резекция яичников или лазерное сверление. Врачи удалили яичники у участниц исследования, поделили их на несколько частей, а затем воздействовали на фрагменты яичников препаратами, стимулирующими рост. Спустя несколько дней некоторые из фрагментов ткани были имплантированы в фаллопиевы трубы женщин. Затем специалисты наблюдали за развитием фолликулов. У некоторых участниц исследования сформировались зрелые яйцеклетки, что позволило провести им стандартную процедуру экстракорпорального оплодотворения (ЭКО [3]). Результаты исследования опубликованы в журнале Proceedings of the National Academy of Sciences [4].
Важно отметить, что возможность провести подобное лечение возникла благодаря изучению сигнального клеточного пути под названием Hippo [5], который представляет собой один из ключевых компонентов регуляции таких важных процессов, как контактное ингибирование роста клеток и связанного с ним контроля размера внутренних органов [6]. Первоначально белковый комплекс Hippo был открыт у дрозофил. Мухи, у которых его функционирование было нарушено, буквально увеличивались в размерах (из-за чего регулятор и получил своё название: «Hippo» происходит от слова «гиппопотам»). Затем его обнаружили и у млекопитающих.
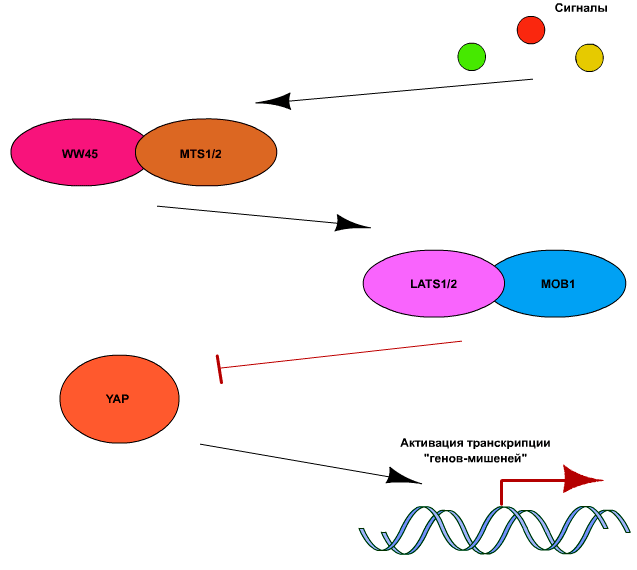
Ключевым компонентом пути Hippo является киназа Yap (Yes-activated protein), которая в активном состоянии способна связывать ряд факторов транскрипции, таких как p73, p53-binding protein-2 (p53BP2), RUNX2, SMAD7, ERBB4, PEBP2а и TEAD/ТЕF [7]. Регуляция активности YAP осуществляется в основном за счет ингибирующего действия киназ LATS1 и 2 (large tumor supressor-1 и −2). Они, в свою очередь, активируются киназами МSТ1 и МSТ2 (mammalian sterile-20-like kinases). Для полной активации LATS и МSТ необходимо также, чтобы они были связаны с адапторными белками WW45 и МОB1, соответственно. Вышеописанная часть сигнального пути Hippo является высококонсервативной у млекопитающих, в то время как сигналы активации или ингибирования LATS и МSТ могут быть достаточно разнообразными. В общих чертах сигнальный путь Hippo представлен на рис. 5.
Рисунок 5. Схематичное изображение работы сигнального белкового регулятора Hippo
Развитие эмбриона, деление эмбриональных клеток и рост тканей и органов эволюционно контролируются работой различных регуляторов. По словам одного из авторов исследования Арона Сюэ (Aaron Hsueh) — акушера-гинеколога из Стэнфордского Университета в Калифорнии — у женщин с синдромом истощения яичников наблюдается повышенная активность регулятора Hippo [8]. Другими словами, он блокирует созревание практически всех фолликулов яичника, что минимизирует возможность наступления овуляции и дальнейшего оплодотворения.
Ученые нарушили работу сигнального пути Hippo в удаленных яичниках и, таким образом, предотвратили преждевременную остановку развития фолликулов. Далее специалисты стимулировали активность другого сигнального пути, называемого Akt, что способствовало ускорению роста фолликулов [9], [10].
Клинические исследования проводились сначала на лабораторных животных. На следующем этапе в эксперименте согласились принять участие 27 женщин, страдающих от первичной дисфункции яичников. В ходе исследования выяснилось, что у некоторых женщин в яичниках не было фолликулов. В яичниках 13 пациенток обнаружили незрелые фолликулы; из них у восьми женщин применение нового метода лечения способствовало росту жизнеспособных фолликулов. Для 14 женщин лечение оказалось неэффективным.
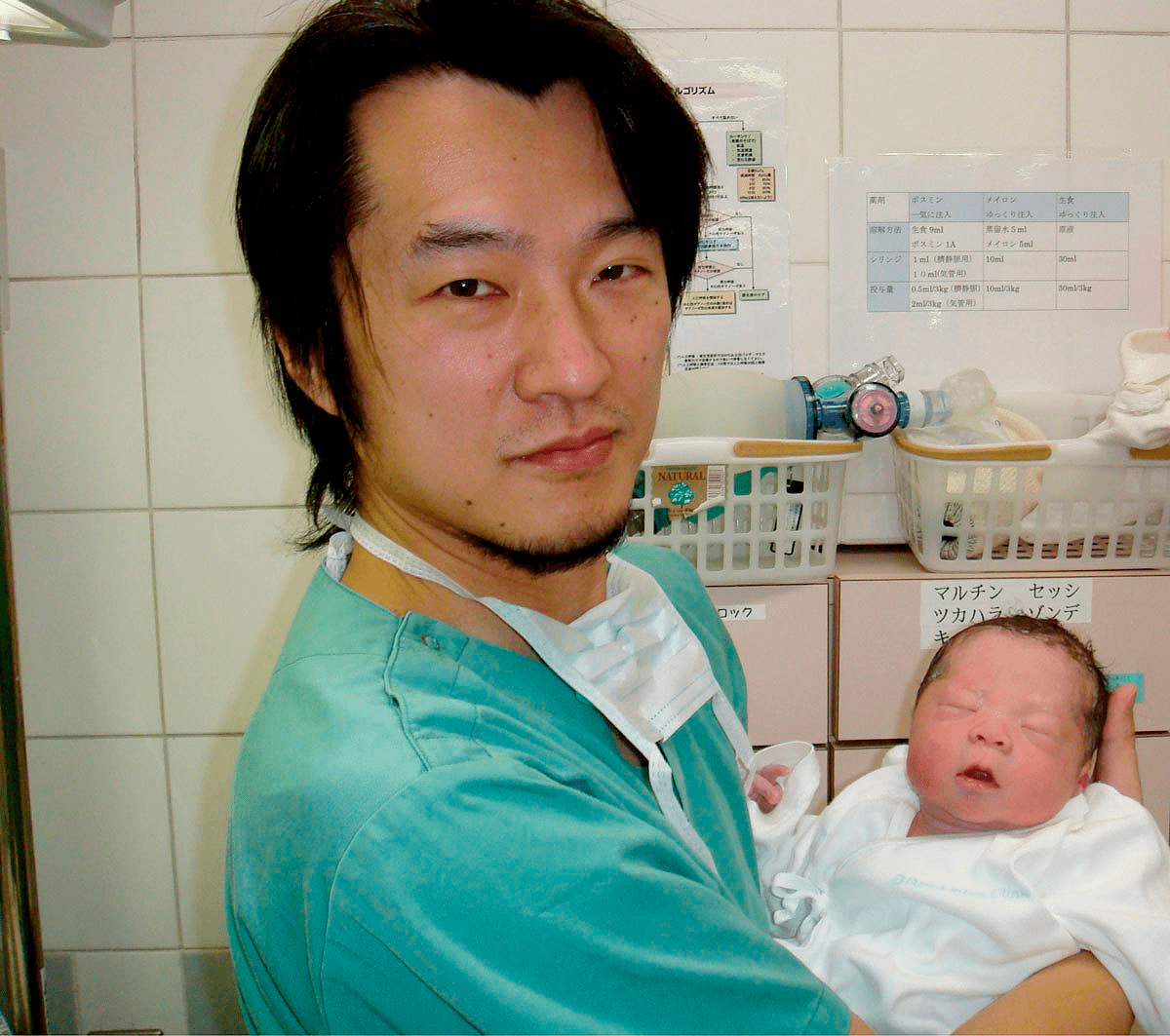
В результате зрелые яйцеклетки были получены у пяти женщин и использованы для ЭКО. Одна из пациенток в возрасте 29 лет во время курса лечения на 37 неделе беременности родила ребенка весом 3,3 кг (рис. 6). Научная группа надеется, что эффективность нового метода лечения достигнет 30%. И, более того, по их словам, этот метод может также помочь женщинам, перенесшим лучевую или химиотерапию, и пациенткам в возрасте лет с нерегулярным менструальным циклом [11].
Рисунок 6. Казухиро Кавамура (Kazuhiro Kawamura) — один из ученых, участвовавший в исследовании — держит на руках новорожденного мальчика, которого родила первоначально бесплодная женщина
Мнения и прогнозы
По мнению Марчелле Цедарса (Marcelle Cedars) — специалиста в области репродуктивной онкологии из Университета Калифорнии в Сан-Франциско — исследователи поторопились апробировать новый метод лечения бесплодия на человеке: «Ученые продемонстрировали рождение здорового потомства при проведении предварительных исследований на мышах, но не было получено доказательств роста, развития и/или плодовитости этого поколения» [12].
Авторы исследования полагают, что метод подходит бесплодным женщинам среднего возраста, а также тем, кому диагностировали первичную недостаточность яичников, вследствие которой в более чем 50% случаев беременность не наступает. Однако не все эксперты разделяют их оптимизм. Руководитель врачебной группы, изучающей оплодотворение, из Университета Южной Калифорнии Ричард Паульсон (Richard Paulson) убежден, что ключевое условие эффективности разработанного механизма лабораторной «активации» фолликула — наличие в нем здоровой яйцеклетки. Кроме того, Паульсон заостряет внимание на том, что неразумно сопоставлять результаты лечения женщины в возрасте 29 лет с результатами лечения женщины в 40 лет, поскольку гормональная стимуляция роста и развития фолликулов в разные возрастные периоды происходит с различной интенсивностью.
Рассмотренный консервативный метод стимуляции овуляции путем блокировки сигнального пути Hippo в отдельных фрагментах ткани яичников может быть полезен женщинам, больным раком или проходящим процедуры стерилизации. Но все же главное достижение ученых — это рождение ребенка у женщины, которая без их участия никогда не смогла бы стать матерью.
Омоложение яичников
Синдром истощения яичников (СИЯ) – это преждевременное «выключение» функций яичников. Они перестают вырабатывать яйцеклетки, что приводит к бесплодию. Характеризуется данный синдром прекращением менструального цикла и началом ранней менопаузы.
Этой проблемой страдает небольшой процент женщин, но, тем не менее, её можно решить благодаря современным технологиям омоложения яичников.
Также с их помощью можно «отложить» старение организма женщины, дав ей шанс на долгожданное материнство.
Причины старения (истощения) яичников
В настоящее время причины раннего угасания яичников изучены не до конца. Существует несколько теорий возникновения этого недуга:
1) Генетическая предрасположенность. Согласно статистике, у значительной доли таких пациенток в семье есть нарушения менструального цикла и случаи ранней менопаузы.
2) Аутоиммунные заболевания тоже могут спровоцировать преждевременное истощение женских органов. Многие ученые сходятся во мнении, что, появляясь в организме, они вырабатывают антитела к ткани яичников.
3) Воздействие неблагоприятных факторов окружающей среды (радиоактивные соединения, химические соединения). Токсины и тяжелые металлы извне разрушительно действуют на все системы организма.
5) Неправильный рацион питания. Если женщина употребляет недостаточное количество белка и полезных жиров в виде рыбы, орехов, то у неё возникает дефицит полезных элементов, необходимых для поддержания репродуктивной функции.
6) Применения противоопухолевой терапии. Среди негативных последствий онкологии отмечают временное или постоянное бесплодие.
7) Оперативные вмешательства на яичниках. После удаления яичника в организме происходит гормональная перестройка, которая ведет к преждевременному старению.
8) Эндокринные заболевания (нарушения гипофиза, а также работы щитовидной железы и надпочечников). Ожирение, сахарный диабет вызывают гормональный дисбаланс, ведущий к дисфункции яичников.
Важно сказать, что даже если у женщины всю жизнь был регулярный менструальный цикл, это не защищает ее от раннего истощения яичников. Все вышеперечисленные причины снижают овариальный резерв женщины и могут ускорить старение ее репродуктивной системы.
Что происходит при старении яичников
Яичники – это парные половые железы, которые выполняют двойную функцию в женском организме. Во-первых, это репродуктивный орган, в котором созревают яйцеклетки. Во-вторых, это орган эндокринной системы, и в нем вырабатываются гормоны (тестостерон, прогестерон), которые «отвечают» за возможности деторождения и контролируют менструальный цикл. При преждевременном старении яичников нарушаются обе эти функции.
Овариальный резерв – это совокупность всех яйцеклеток женщины. Они созревают в каждом менструальном цикле в яичниках. К моменту рождения женщины количество яйцеклеток составляет около 1 миллиона. В процессе взросления их число снижается. К половому созреванию их остается уже около 300 тысяч.
В каждом менструальном цикле начинают развиваться сразу несколько фолликулов с яйцеклетками. Достигает же зрелости только один, доминантный. Именно в нем и происходит овуляция, остальные – погибают. Уменьшение количества яйцеклеток (снижение овариального резерва) происходит на протяжении всей жизни. Но иногда случается и раньше.
В норме старение яичников должно происходить после 50 лет. Это тот возраст, когда репродуктивная функция женщины, как правило, подходит к концу. Но ранний климакс (а за ним и преждевременное старение яичников) может начаться даже у 30-летних, что считается патологией, которую нужно лечить.
Симптомы истощения яичников
При выраженном снижении овариального резерва отмечаются симптомы, характерные для менопаузы, так как яичники перестают вырабатывать яйцеклетки. Только в одном случае это происходит преждевременно (около 40 лет), а во втором – как норма.
К симптомам преждевременного старения яичников относят:
— Менструальную дисфункцию (нарушение цикла, уменьшение выделений). Возможно даже наступление аменореи – прекращения менструации.
— Приливы (внезапные приступы жара).
— Частая тахикардия (учащенное сердцебиение).
— Повышенная утомляемость, слабость.
— Выпадение волос, ломкость ногтей.
— Сухость кожи, стремительное появление морщин.
— Остеопороз (кости становятся менее плотными, ломкими).
Разнообразие симптоматики обусловлено тем, что яичники связаны как с гормональной, так и с эндокринной системой. Если дает сбой одна из них, то это влияет и на другую.
Показания для омоложения яичников
Оптимизировать функцию яичников можно как в среднем (35-40 лет), так и в более зрелом возрасте (50+), в зависимости от цели.
Чаще всего омоложение требуется в следующих случаях :
— Бесплодие из-за ранней менопаузы;
— Неудачные попытки ЭКО;
— Болезненные половые контакты;
— Восстановление слизистой влагалища;
— Устранение сухости влагалища;
— Восстановление тонуса промежности;
— Омоложение аногенитальной области;
— Частые воспалительные процессы;
Таким образом, омоложение яичников показано при множестве симптомов.
Омоложение яичников в Expert Clinics
Диагностика начинается со сбора анамнеза и осмотра на гинекологическом кресле. Далее пациентке нужно сдать анализ крови, чтобы исключить воспалительные реакции, а также анализы, определяющие уровень различных гормонов.
Показательным в этом смысле будет, например, анализ на определение уровня ФСГ (фолликулостимулирующего гормона). Делать его стоит по назначению врача, в определенные дни цикла.
Кроме того, доктор назначит ультразвуковое исследование органов малого таза, чтобы оценить состояние матки и яичников, а также количество и размер фолликулов.
Лечение при синдроме истощенных яичников, как правило, включает восстановление баланса гормонов. Для этого может быть назначена заместительная гормональная терапия – в минимальных, но эффективных дозировках.
В клинике Expert Clinics в Москве также применяются такие действенные современные методы как плазмотерапия и омоложение яичников с помощью пептидов.
| Услуга | Цена, руб. |
|---|---|
| Прием врача акушера-гинеколога первичный | 7000 |
| Прием врача акушера-гинеколога повторный | 5000 |
| Консультация врача-гинеколога Anti-Age (продолжительностью 60 мин.) | 10000 |
| Консультация врача-гинеколога Anti-Age (продолжительностью 120 мин.) | 20000 |
| Плазмотерапия в гинекологии | 6000 |
Основатель и руководитель сети Expert Clinics,
К.м.н., врач акушер-гинеколог, врач биорегенеративной и антивозрастной медицины, пластический хирург.
К.м.н, врач-дерматокосметолог, сертифицированный тренер по нитевым технологиям Luxeface (by A Swiss Group), врач антивозрастной медицины.
Врач-уролог, андролог, врач УЗ-диагностики, врач антивозрастной медицины.
Врач акушер-гинеколог, гинеколог-эндокринолог, врач УЗ-диагностики, специалист эстетической гинекологии.
К.м.н, врач-дерматовенеролог, косметолог, главный редактор журналов «Эстетическая медицина» и «Les Nouvelles Esthetiques».
PRP-терапия яичников и матки
Технология использования аутологичной плазмы в гинекологии основывается на запатентованном методе обработки крови, позволяющий выделять из нее аутологичную плазму. Аутологичная плазма содержит в себе: аминокислоты, факторы роста, гормоны и микроэлементы, витамины и белки в их естественной комбинаторике.
Современный ритм жизни сделал нормальным ситуацию, когда успешные достижения в карьере являются основой материального формирования стабильной семьи. Именно поэтому бόльшая часть женщин реализует планы материнства после достижения материальной стабильности, и эта стабильность более независима при успешной реализации собственных усилий. Совершенно понятно, что для этого, чаще всего, нужно больше времени и стабильность наступает в позднем репродуктивном возрасте.
Эволюционная адаптация организма к таким условиям жизни происходит намного медленнее. Возможно, в будущем овариальный резерв начнёт снижаться в более позднем возрасте, но сейчас, по первобытной «привычке» юного размножения, он вспыхивает в молодом репродуктивном возрасте и угасает с 35 лет. Поэтому пока нарастает количество женщин среднего возраста обращающихся в репродуктивные клиники с нарушениями менструального цикла, отсутствием менструаций, бесплодием.
Вспомогательные репродуктивные технологии помогают с помощью гормональной стимуляции получить яйцеклетки для использования в циклах ЭКО, однако, с низким овариальным резервом сложно получить хороший ответ яичников на стимуляцию гонадотропинами. Многочисленные безуспешные попытки ЭКО становятся тяжелым физиологическим и психологическим испытанием. Поэтому врачи репродуктологи продолжают исследования и поиск методов стимуляции яичников, в том числе негормональной, о которой мы вам сейчас расскажем.
Что такое аутоплазмотерапия?
В основе PRP-терапии лежит применение плазмы. Ее получают из венозной крови пациента, что позволяет исключить инфицирование и другие неблагоприятные эффекты во время лечения. Из такой венозной крови путем центрифугирования по специальной методике делают обогащенную тромбоцитами аутоплазму (Platelet Rich Plasma — PRP). Такая обработка увеличивает содержание тромбоцитов от 150-350 тысяч в 1 мл крови до 1 миллиона в том же объеме. Аутоплазма, полученная таким способом, при введении в пораженную область активирует факторы роста и регенерацию тканей. Кроме того, она обладает противовоспалительным, анальгезирующим эффектом, стимулирует пролиферацию клеток.
Применение аутоплазмотерапии
Аутоплазматерапию применяют в различных областях медицины (гинекология, неврология, урология, травматология и др.) и косметологии. Ее регенерационное, противовоспалительное, стимулирующее восстановление клеток воздействие дает хорошие результаты при терапии различных заболеваний. Воздействие PRP на яичники называют даже негормональной стимуляцией яичников.
Показанием для использования PRP-терапии являются:
Способность аутоплазмотерапии усиливать регенерацию тканей позволяет их успешно использовать:
Аутоплазмотерапию используют при комплексном лечении патологий половых органов. Ее комбинируют с:
Совместное использование этих методов лечения позволяет уменьшить дозы применяемых препаратов, усилить их эффективность.
Действие, оказываемое PRP-терапией:
Введение аутоплазмы не имеет побочных эффектов, поскольку применяется собственный биологический материал