Миастенический синдром у детей что это
Миастения у детей
Содержание статьи
Миастения является аутоиммунным заболеванием, которое проявляется необычной для ребенка утомляемостью и преходящей слабостью мышц. Данной болезни чаще подвержены девочки, средний возраст больных составляет 7 лет. Однако клинически подтверждено, что недуг может поражать и подростков (до 15% всех случаев), и взрослых.
Каковы причины миастении?
Болезнь бывает врожденной и приобретенной. Врожденная форма провоцируется мутацией в генах некоторых белков, участвующих в процессе сокращения мышечных волокон. В большинстве случаев, когда болезнь проявилась в возрасте от года до 17 лет, выявляются нарушения в вилочковой железе, являющейся главным органом иммунной системы человека. Для лечения необходима операция по ее удалению. Источник:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC3206364/
Maria F. Finnis and Sandeep Jayawant
Juvenile Myasthenia Gravis: A Paediatric Perspective
// Autoimmune Dis. 2011; 2011: 404101
Приобретенная форма часто развивается на фоне стресса, нарушений функции иммунной системы, вирусов. Из всего числа больных данной формой на детский возраст приходится 1-3%.
Течение и особенности заболевания
Если у матери имеется миастения, то существует 10-20% шанс рождения ребенка с этим недугом. Однако миастенический синдром в этом случае имеет преходящую форму (длится от нескольких дней до 1,5 месяцев).
У новорожденных болезнь проявляется следующим образом:
Также могут развиваться:
Врожденная миастения у детей раннего возраста может провоцировать следующие типы расстройств:
Миастения классифицируется по нескольким признакам:
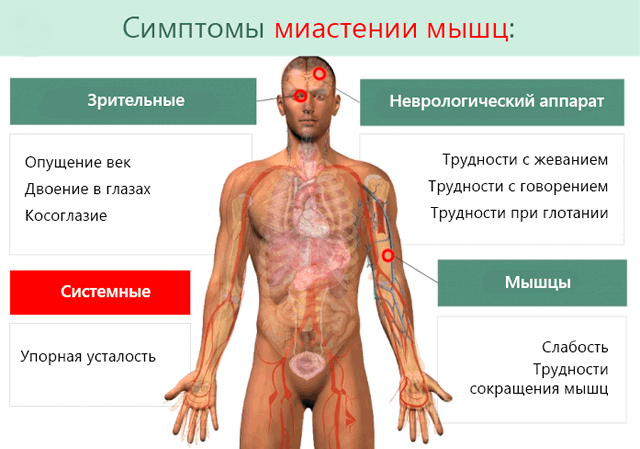
Симптомы у детей
Для малышей характерны следующие проявления заболевания:
В основном болезнь начинается с одного симптома, но к нему присоединяются другие довольно стремительно. Первые несколько месяцев процесс распространяется на весь организм. Также встречаются локальные формы, которые у детей протекают тяжелее, чем у взрослых.
Для общей формы характерно вовлечение мышц туловища, шеи, конечностей, быстрая утомляемость и слабость, усиливающиеся после нагрузки.
Локальные формы подразделяются по пораженным отделам:
Методы диагностики
Лечение миастении у детей
Для лечения детей применяются консервативные и радикальные методы. К консервативным относится применение ряда препаратов. Они подбираются индивидуально на основе клинической картины и тяжести заболевания.
В ходе же хирургического вмешательства удаляется вилочковая железа. Именно она вызывает миастению в 70-80% случаев. Такое лечение показано при средней или тяжелой форме заболевания.
Для родителей крайне важно как можно скорее обратиться к специалисту – неврологу – для своевременной диагностики и назначения терапии. Это связано с тем, что при малой продолжительности миастении прогноз гораздо лучше, чем в том случае, когда болезнь длится более пяти лет.
В медицинском центре «СМ-Клиника» Вас готовы принять одни из лучших детских врачей Санкт-Петербурга. Запишитесь на прием как можно скорее, и Ваш ребенок будет здоров и счастлив.
Maria F. Finnis and Sandeep Jayawant. Juvenile Myasthenia Gravis: A Paediatric Perspective // Autoimmune Dis. 2011; 2011: 404101.
Врожденные миастенические синдромы
Это группа редких генетических заболеваний, которые наследуются по аутосомно-рецессивному типу. При данной патологии в разной степени изменяются механизмы, ответственные за регулирование мышечной активности, что приводит к нарушению функций последних. Несмотря на низкую частоту встречаемости, врожденные миастенические синдромы трудно выявить на ранних стадиях и эффективно вылечить. Поэтому данная группа заболеваний в настоящее время представляет большой интерес для врачей и находится под пристальным наблюдением ученых.
Механизм развития врожденных миастенических синдромов
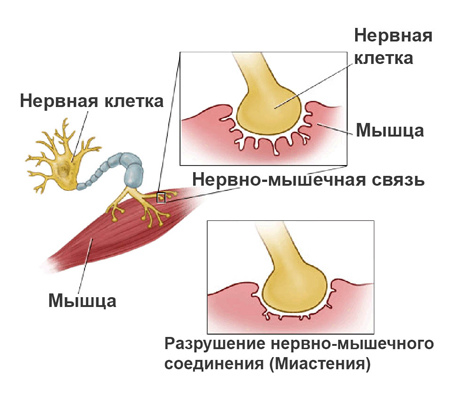
Врожденные миастенические синдромы могут развиваться в результате пресинаптических и постсинаптических дефектов. В первом случае изменяются процессы синтеза и секреции ацетилхолина – важнейшего нейромедиатора, который обеспечивает передачу сигнала с нервных окончаний в саму мышцу. При этом механизме также возможно уменьшение пузырьков (везикул), в которых накапливается ацетилхолин, что также приводит к его недостаточному выделению. Постсинаптические дефекты могут приводить к дефициту специфического фермента (ацетилхолинэстеразы), который участвует в синтезе ацетилхолина. Возможно нарушение функций или изменение строения рецепторов, которые взаимодействуют с нейромедиатором.
Клинические проявления врожденных миастенических синдромов
Точная симптоматика зависит от конкретного вида врожденного миастенического синдрома:
Миастения может развиваться при приеме определенных лекарственных препаратов. Данная форма не относится к врожденным миастеническим синдромам, однако возникает в любом возрасте. При применении высоких доз антибиотиков может нарушаться нервно-мышечная передача. Пациенты жалуются на слабость в мышцах конечностей, быстрое утомление, нарушение глотания, глазодвигательные расстройства. После отмены препарата эти симптомы исчезают.
Диагностика и лечение
Как уже было отмечено, врожденные миастенические синдромы сложно выявить на ранних стадиях из-за недостаточно выраженной клинической картины. Пациенты часто не придают значения начальным признакам болезни и списывают появление слабости в мышцах на тяжелую работу, активное передвижение в течение дня, неправильное питание и другие причины. Поводом обратиться к врачу являются выраженные состояния, например, расстройства зрения или нарушение глотания. Для того чтобы достоверно подтвердить врожденный миастенический синдром, может потребоваться комплексное обследование:
Лечение врожденных миастенических синдромов не всегда оказывается успешным. Из-за недостаточной изученности механизмов, которые приводят к развитию нарушений, не всегда удается подобрать эффективную терапию. Однако некоторые формы все же поддаются коррекции. Например, лечение синдрома Ламберта-Итона подразумевает назначение антихолинэстеразных препаратов, цитостатиков, глюкокортикоидов, плазмафереза и проводится под строгим контролем врача. Точный план лечения врожденных миастенических синдромов всегда составляется индивидуально. Если заболевание не удается устранить, то специалист при возможности назначит симптоматическую терапию, которая поможет повысить качество жизни пациента.
Миастения у детей
Общая информация
Краткое описание
Союз педиатров России
Клинические рекомендации: Миастения у детей
Год утверждения (частота пересмотра): 2016 (пересмотр каждые 3 года)
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Наиболее удобна для практического врача классификация, предложенная в 1965 г. Б.М. Гехтом. В ней учитывается характер течения заболевания, степень генерализации миастенического процесса, тяжесть двигательных расстройств и степень их компенсации на фоне ингибиторов ацетилхолинэстеразы (АХЭ), что помогает достаточно полно и точно сформулировать диагноз.
4. Злокачественная форма – острое начало и быстрое нарастание нарушения функции мышц (25%).
Этиология и патогенез
Эпидемиология
Диагностика
При сборе анамнеза и жалоб обращают внимание на изменчивость симптомов в течение суток, связь их с нагрузкой, наличие частичных или полных ремиссий, обратимость симптомов на фоне приема ингибиторов АХЭ (на время их действия) и на фоне адекватной иммуносупрессивной терапии.
Клинический осмотр должен включать исследование общего неврологического статуса, а также проверку силы произвольных мышц лица, шеи, туловища и конечностей до и после нагрузки (оценка силы в баллах, где 0 – отсутствие силы, 5 – сила данной группы мышц здорового человека). Одним из самых важных клинических тестов для диагностики миастении является наличие синдрома патологической мышечной утомляемости: нарастание симптомов после нагрузки. Например, нарастание птоза, глазодвигательных нарушений при фиксации взора, после зажмуривания; снижение силы в отдельных группах мышц после повторных активных движений в исследуемой конечности, приседаний или ходьбы; появление или нарастание речевых нарушений при счете, чтении вслух и т.д. При этом не выявляется никаких симптомов органического поражения нервной и нервно-мышечной системы (при отсутствии сопутствующих заболеваний): нет нарушений в рефлекторной и координаторной сфере, сохранена чувствительность, в типичных случаях отсутствуют мышечные атрофии, сохранен мышечный тонус.
Первоначально мышечная сила может быть нормальной или почти нормальной, и поэтому мышечную силу нужно оценивать до и после физической нагрузки. Частота случаев, при которых поражение ограничено только глазодвигательными мышцами (глазная миастения), существенно отличается в различных публикациях, но, вероятно, составляет 20-50%, и до 80% у маленьких детей в Китае. МуСК-МГ чаще встречается у женщин, в клинической картине преобладает слабость глазодвигательных мышц и мышц черепа, отмечаются частые респираторные кризы. Различия между МуСК-МГ и АХР-МГ еще предстоит выяснить.
Таким образом, отличием всех симптомов миастении является динамичность в течение суток, усиление после нагрузки, обратимость или уменьшение степени их выраженности после отдыха.
Смешанные (миастенический + холинергический) кризы встречаются у больных миастенией при неправильном приеме и / или изначально узком диапазоне терапевтических доз ингибиторов АХЭ, а также на фоне состояний, вызывающих общую или мышечную слабость различного генеза (интеркуррентные инфекции, соматические, гормональные нарушения, прием препаратов, влияющих на сократительную функцию произвольных мышц и др.).
Комментарии: Этот тест вызывает стресс, особенно у маленьких детей, и поэтому должен выполняться щадяще. Технические трудности у маленьких детей также составляют проблему, и поэтому перед тем, как объявлять тест положительным, нужно быть полностью уверенным, что снижение амплитуды происходит по миастеническому типу. Суммарные потенциалы действия мышцы фиксируются с поверхностных электродов, лучше над слабой мышцей; частота стимуляции нерва 3Гц и 5Гц. Снижение амплитуды более чем на 10% в промежутке с третьего по пятый потенциал считается положительным результатом. Одноволоконная ЭМГ, позволяющая выявить усиленное «дрожание» при сокращении пар волокон, является более чувствительным, чем классическая ИСН, но трудновыполнимым у детей методом. Нормальная ИСН не исключает диагноза ЮМГ.
Комментарии: Основные качественные и количественные изменения при миастении обнаруживаются в постсинаптической мембране, которая содержит АХР, и в стадии развернутой клинической картины число АХР снижается до 10-30% от нормальных значений, падает их плотность.
Комментарии: Положительной полной проба считается при восстановлении мышечной силы до 5 баллов с компенсацией бульбарных и глазодвигательных нарушений, положительной неполной – при нарастании силы на 1-2 балла, но без полного ее восстановления и (или) сохранении редуцированного бульбарного или глазодвигательного дефекта. Частичная компенсация заключается в избирательном действии ингибиторов АХЭ на отдельные группы мышц, как правило, с нарастанием силы произвольных мышц на 1балл. Выделяется сомнительная прозериновая проба, когда отмечается некоторая положительная динамика в отношении отдельных симптомов (уменьшение птоза на 1-2мм, некоторое увеличение объема движений глазных яблок, несколько более звонкий голос, впечатление о некотором нарастании силы мышц конечностей и т.д.
Миастения у детей
Миастения относится к аутоиммунным заболеваниям, с преходящей мышечной слабостью и патологической утомляемостью. Иммунологические нарушения при миастении имеют генетическую обусловленность.
Распространенность миастении составляет 1-5 случаев на 100 тыс. населения, имеется тенденция к увеличению числа больных. Дети и подростки до 17 лет составляют 9-15% больных миастенией, чаще болеют девочки. Средний возраст к началу болезни – 7,2 года. Клинические наблюдения показывают, что миастения может начаться в любом возрасте.
Что провоцирует / Причины Миастении у детей:
Основой происхождения миастении является аутоиммунная реакция на ацетилхолиновые рецепторы (АХР) скелетных мышц. Антитела к ацетилхолиновым рецепторам являются причиной нервно-мышечного блока.
Проявлением иммунопатологических реакций у больных миастенией считают изменения в тимусе, или вилочковой железе, (центральный орган иммунной системы). Это отмечается у большинства больных, у которых заболевание развилось в возрасте от 1 года до 17 лет. Иммунологические методы исследования позволяют определить у больных миастенией изменения структур постсинаптической мембраны.
Патогенез (что происходит?) во время Миастении у детей:
У детей, рожденных от матерей с миастенией, в 10-20% случаев диагностируют миастению новорожденных, при которой миастенический синдром имеет преходящий характер. Клинические проявления включают общую мышечную гипотонию, слабый крик, затрудненное дыхание и сосание, возможно развитие птоза (опущения какого-либо органа), амимии, глазодвигательных нарушений, расстройств глотания, снижение глубоких рефлексов. Доказано, что преходящий миастенический синдром, проявляющийся у таких детей в первые дни жизни и продолжающийся в течение 1-1,5 мес., обусловлен переносом через плацентарный барьер антител к АХР от матери.
Различают 6 форм врожденной миастении с разными типами наследования, которые следует рассматривать как врожденные миастенические синдромы. Среди них выделяют:
Следует подчеркнуть, что врожденные миастенические синдромы возникают обычно у детей, матери которых не страдают миастенией, миастенические симптомы определяются при рождении.
Выделяют следующие типы расстройств миастении:
Симптомы Миастении у детей:
В детском возрасте чаще встречается ювенильная форма миастении. Первыми симптомами могут быть глазодвигательные нарушения: птоз, ограничение объема движений глазных яблок, двоение. Последний симптом иногда трудно выявить, так как маленькие дети не могут часто объяснить свои ощущения. Отмечаются нарушения жевательных мышц, мимической мускулатуры, расстройства глотания, дисфония, дизартрия. Часто появляется патологическая утомляемость в мышцах тазового пояса, шеи, верхних конечностей. Лицо больного ребенка может иметь безжизненное выражение лица, часто верхние веки опущены, взор неподвижный. Отмечаются усиление птоза, невнятность речи, появление носового оттенка голоса – в конце продолжительного разговора; наблюдается утомляемость при повторных активных движениях. Мышечная слабость и утомляемость обычно нарастают к вечеру.
Нарастание мышечной слабости отмечается после физических усилий. Так, появляется птоз при повторном приседании, сжатии рук в кулак, при повторных горизонтальных движениях глазных яблок.
У детей миастения чаще начинается моносимптомно, но очень быстро присоединяются другие симптомы; характерна генерализация процесса в течение первых месяцев. Течение обычно прогрессирующее, у большинства детей выявляются генерализованные формы с тяжелыми проявлениями. Локальные формы миастении у детей встречаются в 12% случаев, течение их более тяжелое, чем у взрослых.
При глоточно-лицевой и скелетно-мышечной форме быстро развиваются нарушения дыхания и сердечной деятельности.
При генерализованной форме миастении в патологический процесс вовлекаются, прежде всего, мышцы краниального отдела, шеи, конечностей, туловища. Утомляемость и слабость мышц усиливаются после физической нагрузки, к концу дня. Двигательные расстройства обусловливаются преимущественным поражением мышц отделов рук, ног, слабостью мышц шеи.
При глазной форме в клинической картине доминируют глазодвигательные расстройства: птоз, односторонний или двухсторонний, двоение, косоглазие; выраженность симптомов бывает непостоянной, усиливаясь к вечеру, уменьшаясь после отдыха, отмечается своеобразный «нистагм» за счет слабости и утомления наружных мышц глаза.
При глоточно-лицевой форме миастении слабость мимических мышц сочетается со слабостью мышц гортани, мягкого неба и языка, возможно возникновение неподвижности языка, неба. Это проявляется нарушением речи (фонации и артикуляции), глотания.
Диагностика Миастении у детей:
Диагностика миастении у детей представляет значительную трудность в связи с вариабельностью клинических симптомов и особенностями обследования ребенка.
Задача клинического обследования – выявить главный признак заболевания – патологическую утомляемость мышц. Для подтверждения диагноза используются прозериновая проба, электромиография, сцинтиграфия вилочковой железы, исследование иммунного статуса.
Прозериновая проба с оценкой силы и утомляемости пораженных мышц проводится до и спустя 30 мин после внутримышечного введения 0,05% раствора прозерина в разовой возрастной дозе. Различают:
О постановке диагноза миастении можно судить, имея один из первых трех вариантов прозериновой пробы.
Электрофизиологические исследования при миастении проводятся с целью определения феномена «миастенической реакции» – прогрессирующего снижения силы мышечного сокращения при стимуляции нерва. В настоящее время у детей используют глобальную электромиографию, при которой после физической нагрузки отмечается значительное снижение амплитуды, уменьшение времени электроактивности, снижение частоты токов действия. Для уточнения характера патологии тимуса исследуют не только функциональную активность тимуса, но и проводят томографию переднего средостения, пневмомедиа-стинографию, компьютерную томографию грудной клетки. Известно, что у 8-9% больных миастенией диагностируют опухоль тимуса – тимому, характеризующуюся быстрым развитием с преимущественным поражением мышц, осуществляющих акт глотания, мимических мышц.
Наряду с оценкой иммунного статуса, делают серологический анализ на определение антител к АХР, количество которых у большинства больных повышено. При локализованных формах миастении эти показатели и электрофизиологические данные могут быть не изменены, поэтому дифференциальная диагностика локализованных форм миастении достаточно сложна. Дифференциальная диагностика необходима для исключения заболеваний, в структуре которых имеет место миастенический синдром. К ним относятся ботулизм, отравление антибиотиками из группы аминогликозидов, болезнь Иценко-Кушинга, болезнь Аддисона, гипо- и гипертиреоз, полимиозит.
Лечение Миастении у детей:
В лечение миастении используют консервативные и оперативные методы.
Основу консервативной терапии составляют антихолинэстеразные препараты (АХЭП). Используют прозерин (неостигмин), калимин (пиридостигмина бромид), оксазил. Доза АХЭП подбирается индивидуально и зависит от возраста ребенка, формы заболевания, результатов прозериновой пробы, позволяющей оценить реакцию на препарат, достигнутую степень компенсации, наличие или отсутствие побочных эффектов. При выборе АХЭП учитывается свойственная им фармакокинетика:
Прозерин при подкожном введении в дозе 1-2 мл 0,05% раствора действует уже через 15-20 мин, максимальный эффект проявляется спустя 30-40 мин после инъекции. Продолжительность действия – 2-3 ч.
Калимин при приеме внутрь вызывает эффект через 40-90 мин, который продолжается до 5-6 ч.
Оксазил начинает действовать через 45-50 мин в течение 6-8 ч.
При нарушении глотания часто применяют сочетание АХЭП: за 30 мин до еды внутримышечно вводят 1 мл 0,05% раствора прозерина, а через 1 ч после него назначают внутрь калимин, дающий более продолжительный эффект.
Также у больных может наблюдаться миастенический криз, при котором утяжеление состояния больного обусловлено недостаточной дозой АХЭП. В лечении миастенического криза используют прозерин или калимин в более высоких дозах.
Некоторые лекарственные препараты утяжеляют течение миастении: антибиотики (неомицин, стрептомицин, те-трациклины), d-пеницилламин, гидантоин, магнийсодержащие препараты, хинин, хинидин, клоназепам, а также миорелаксанты, полимиксин, канамицин, гентамицин, линкомицин, клиндамицин, фенитоин, карбонат лития, трициклические антидепрессанты, новопассит.
При тяжелой форме миастении назначают кортикостероидные препараты: преднизолон 1,5 мг/кг в сутки и более, ориентируясь на клиническое состояние больного.
Заслуживает внимания метод энтеросорбции, в частности с использованием полифепана. Данный метод приводит к улучшению нервно-мышечной передачи. Имеются данные об успешном применении у детей с миастенией плазмафереза как компонента комплексной терапии.
При миастении могут быть использованы иммуноглобулины для внутривенного введения (интраглобин, иммуноглобулин, пентаглобин). Их вводят в дозе 400-1000 мг/кг в сутки в течение 2-5 дней. Индивидуальная непереносимость иммуноглобулинов может проявляться головной болью, тошнотой, головокружением, рвотой, диареей, тахикардией, цианозом, одышкой, гипертермией, ознобом, повышенным потоотделением, болью в спине, миалгией и др. Перечисленные симптомы могут проявляться через 30 мин после начала инфузии и наблюдаться в течение первых суток.
Оперативное лечение миастении в детском возрасте заключается в тимэктомии (удаление вилочковой железы), которая при миастении дает положительный эффект в 70-80% случаев. Основные показания к тимэктомии:
У детей оперативное лечение показано при тяжелых и средней тяжести формах заболевания. Лучшие результаты наблюдают у больных с наименьшей продолжительностью заболевания. Дети, которые были больны миастенией менее 5 лет, имеют улучшение после операции в 98% случаев, больше 5 лет – только в 71%.
После операции тимэктомии больных переводят в диспансер. Лечение продолжается сниженной дозой препаратов АХЭП, дополнительно назначают витамины группы В, витамин Е, АТФ. Длительное наблюдение за детьми с миастенией, перенесшими операцию тимэктомию, показывает, что отличные и хорошие результаты (полное выздоровление, значительное улучшение) наблюдаются у 75-80% больных.
Кортикостероиды (преднизолон и др.) назначают:
В настоящее время, несмотря на достигнутые успехи в терапии, продолжается совершенствование методов лечения миастении у детей.
Профилактика Миастении у детей:
Если ребенку поставлен диагноз миастения, ему запрещены чрезмерные физические нагрузки и долгое нахождение на солнце. Питание ребенка должно содержать малокалорийные продукты. В целях профилактики необходимо принимать препараты, укрепляющие иммунитет. Во время лечения и профилактики при миастении есть ряд препаратов, которые не показаны к применению, к ним относятся: нейролептики, мочегонные, транквилизаторы, антибиотики групп фторохинолонов. Поэтому при выборе лекарственного средства стоит быть осторожными.
К каким докторам следует обращаться если у Вас Миастения у детей:
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Миастении у детей, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору – клиника Euro lab всегда к Вашим услугам! Лучшие врачи осмотрят Вас, изучат внешние признаки и помогут определить болезнь по симптомам, проконсультируют Вас и окажут необходимую помощь и поставят диагноз. Вы также можете вызвать врача на дом. Клиника Euro lab открыта для Вас круглосуточно.
Как обратиться в клинику:
Телефон нашей клиники в Киеве: (+38 044) 206-20-00 (многоканальный). Секретарь клиники подберет Вам удобный день и час визита к врачу. Наши координаты и схема проезда указаны здесь. Посмотрите детальнее о всех услугах клиники на ее персональной странице.
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу. Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Euro lab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.