Миастения это что такое симптомы у женщин
Что такое миастения? Причины возникновения, диагностику и методы лечения разберем в статье доктора Попович Анны Мироновны, невролога со стажем в 33 года.
Определение болезни. Причины заболевания
Считается, что эта болезнь впервые была описана британским учёным-медиком Томасом Уиллисом в 1672 году, а первое доказательство её аутоиммунной природы появилось спустя более 200 лет.
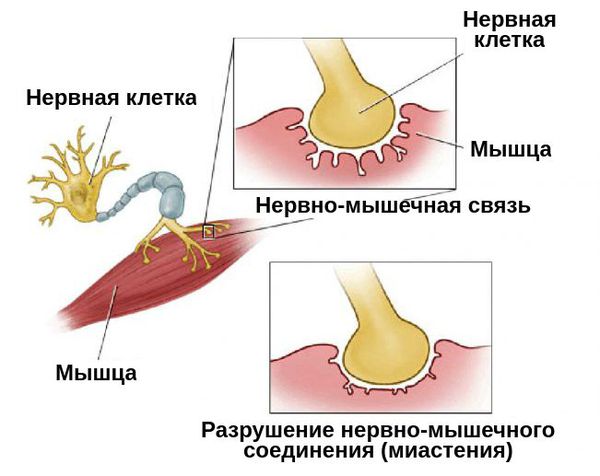
Миастения — это хроническое аутоиммунное заболевание с прогрессирующим течением. Оно связано с разрушением рецепторов, которые участвуют в передаче нервных импульсов. При миастении эти рецепторы атакуются антителами, в результате чего нервно-мышечная передача нарушается.
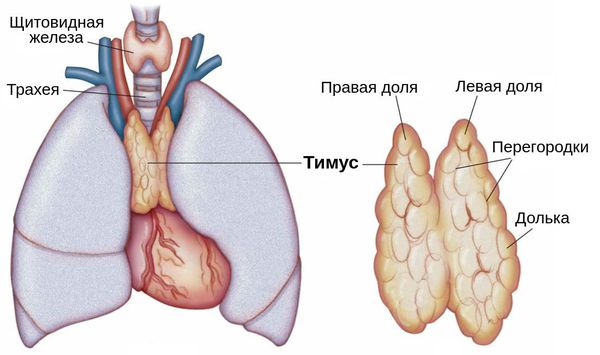
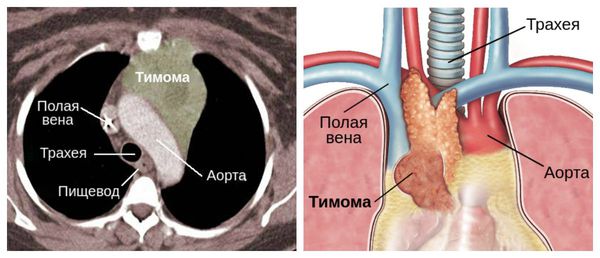
Также причиной миастении может стать патология тимуса (вилочковой железы) — главного органа иммунной системы. В частности её развитие может быть связано с тимомой — группой опухолей вилочковой железы. В 30 % случаях он и являются злокачественными.
Провоцирующими факторами развития миастении являются:
Симптомы миастении
В целом симптомы миастении яркие и многообразные. Они зависят от формы патологии:
Патогенез миастении
Патогенез миастении до конца не выяснен. Но известно, что в развитии патологической утомляемости мышц главную роль играют аутоантитела. Они блокируют постсинаптические холинергические рецепторы нервно-мышечных соединений. В результате этой блокады развиваются структурные изменения и часть рецепторов гибнет.
Также на развитие миастении влияет вилочковая железа. При нарушении её функции в организме начинают синтезироваться антитела к холинергическим рецепторам, что в дальнейшем ведёт к развитию миастении.
Имеются данные о возможной роли персистирующей (постоянной хронической) инфекции вилочковой железы. Например, при миастении выявлено повышение титра комплемент-связывающих антител к цитомегаловирусу. У больных, которым проводилось лечение стероидами или тимэктомия (операция по удалению вилочковой железы), этот признак отсутствовал.
Классификация и стадии развития миастении
Миастения делится на генерализованные и локальные формы.
К локальным формам относятся :
К генерализованным формам относятся:
Последнюю форму генерализованной миастении можно разделить по стадиям:
Также миастению можно разделить по характеру течения. Выделяют:
Осложнения миастении
К наиболее значимым осложнениям миастении относятся холинергический и миастенический криз.
Чаще всего причинами возникновения миастенического криза становятся:
Отдельно стоит сказать о тимоме, при которой риск миастенического криза увеличивается в два раза.
Также существует ряд лекарственных препаратов, провоцирующих развитие осложнений миастении. К ним относятся:
Особенное внимание при подозрении на миастению следует уделять жалобам ребёнка, так как он не всегда может правильно сформулировать их. Это приводит к поздней диагностике заболевания и нарушению дыхания.
Диагностика миастении
При сборе анамнеза (истории болезни) следует обращать внимание:
При физикальном обследовании необходимо обращать внимание на птоз век, бульбарные расстройства (проблемы, связанные с глотанием пищи) и быструю мышечную утомляемость во время и после физической нагрузки.
Так как в большинстве случаев патогенез миастении связан с выработкой антител к холинергическим рецепторам, для подтверждения клинического диагноза достаточно выполнить иммунологический тест — анализ крови на наличие антител. В случае отрицательного результата могут потребоваться дополнительные методы диагностики.
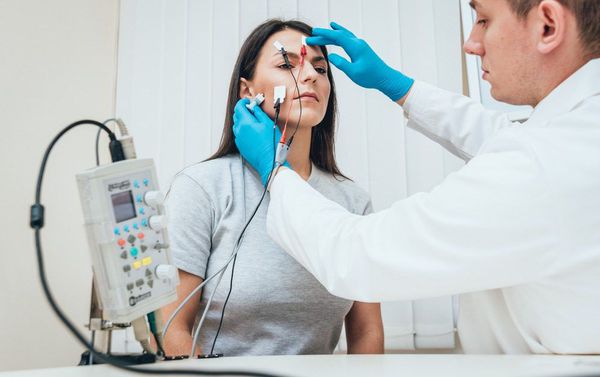
Наиболее современным и решающим методом диагностики при подозрении на миастению является электронейромиография (ЭНМГ) с проведением декремент-теста (исследования нервно-мышечной передачи). Для выполнения теста на области поражённых мышц фиксируются специальные электроды, через которые к мышцам ритмично поступают электрические импульсы. Получаемые мышечные ответы отображаются на нейромиографе в виде графика амплитуд.
Заподозрить миастению позволяет постепенное снижение амплитуд мышечной реакции более чем на 10 % от изначального мышечного ответа. Чтобы убедиться в диагнозе, после текста пациенту подкожно вводят прозерин 0,05 % и снова выполняют тестирование. В случае миастении данный препарат временно устранит нарушение нервно-мышечной передачи, тем самым увеличит амплитуду мышечных ответов.
Дифференциальная диагностика
Миастению необходимо отличать от следующих заболеваний:
Миастенические синдромы также возникают при:
Особое внимание следует уделять дифференциальной диагностике между холинергическим и миастеническим кризом. Первый тип криза встречается всего лишь у 3 % больных и начинается медленнее, чем миастенический криз. Он всегда связан с передозировкой антихолинэстеразными препаратами. В течение суток или более у пациента нарастает слабость и утомляемость, он не выдерживает прежнего интервала между приёмами данных средств, мышечная сила в ответ на стандартную или увеличенную дозу препарата снижается даже без предшествующей физической нагрузки.
Важное диагностическое значение при определении типа криза имеет прозериновая проба : пациенту подкожно вводят 2 мл 0,05 % прозерина. В течение 30 минут после введения препарата при холинергическом кризе отмечается уменьшение мышечной слабости, тогда как при миастеническом кризе мышечная сила увеличивается.
Лечение миастении
Методы лечения миастении делятся на две группы:
К средствам медикаментозного лечения относятся: антихолинэстеразные препараты, анаболические стероиды, АКТГ (адренокортикотропный гормон) и кортикостероиды. Как правило, применяется только один препарат, так как использование нескольких средств чревато холинергическим кризом.
Для лечения миастении также применяется внутривенное ведение иммуноглобулинов G 5 % и 10 %. Они быстро, но временно улучшают течение заболевания. Так как использование высоких доз человеческих иммуноглобулинов способно подавлять иммунные процессы, иммуноглобулины G позволяют снижать выработку антител к холинергическим рецепторам.
Прогноз. Профилактика
Миастения является достаточно тяжёлым заболеванием. Если пациент вовремя не обратится к врачу и диагноз не будет установлен, то возможен быстрый переход болезни в генерализованую форму и миастенический криз с летальным исходом.
При своевременной постановке диагноза и правильно подобранном лечении возможно наступление ремиссии. При нарушении режима приёма препаратов, после перенесённых инфекций, черепно-мозговых травм и стрессов возможно развитие миастенических кризов с острой дыхательной недостаточностью, нередко приводящих к гибели.
Пациентам с миастенией необходимо ограничить приём препаратов магния, миорелаксантов, петлевых диуретиков, D пеницилламина, нейролептиков, транквилизаторов, хинина, аминогликозидов, фторхинолонов, Стрептомицина, Арбидола и Дексаметазона. Данные средства способствуют развитию миастенических симптомов и усиливают слабость скелетных мышц, т. е. ведут к прогрессированию заболевания.
Больным миастенией следует избегать стрессов, интенсивных физических нагрузок, длительного нахождения на солнце, т. к. это может привести к усугублению дисфункции иммунитета и ухудшению состояния. Особое внимание следует уделять возрастной группе до 18 и старше 60 лет, которые длительно принимают антихолинэстеразные препараты.
Миастения
Миастения – это аутоиммунное заболевание, вызывающее слабость мышц из-за нарушения в работе нервно-мышечной передачи. Чаще всего нарушается работа мышц глаз, лицевых и жевательных мышц, иногда – дыхательной мускулатуры. Это определяет характерные для миастении симптомы: опущение нижнего века, гнусавость голоса, нарушения глотания и жевания. Диагноз миастении устанавливается после прозериновой пробы и анализа крови на наличие антител к рецепторам постсинаптической мембраны. Специфическое лечение миастении заключается в назначении антихолинэстеразных препаратов, таких как амбенония хлорид или пиридостигмин. Эти средства восстанавливают нервно-мышечную передачу.
Общие сведения
Миастенией (или ложным/астеническим бульбарным параличом, или болезнью Эрба-Гольдфлама) называют заболевание, основным проявлением которого является быстрая (болезненно быстрая) утомляемость мышц. Миастения – это абсолютно классическое аутоиммунное заболевание, при котором клетки иммунной системы, по той или иной причине уничтожают другие клетки собственного же организма. Такое явление можно считать обычной реакцией иммунитета, только направлена она не на чужеродные клетки, а на свои.
Патологическая утомляемость мышц была описана клиницистами в середине XVI века. С тех пор заболеваемость миастенией стремительно растет и выявляется у 6-7 человек на каждые 100 тыс. населения. Женщины болеют миастенией в три раза чаще мужчин. Самое большое количество случаев развития заболевания наблюдается у людей в возрасте от 20 до 40 лет, хотя болезнь может развиться в любом возрасте или быть врожденной.
Причины миастении
Как уже упоминалось, миастения – это заболевание аутоиммунной природы. Механизм развития болезни основан на выработке организмом антител к белкам-рецепторам, которые находятся на постсинаптической мембране синапсов, осуществляющих нервно-мышечную передачу.
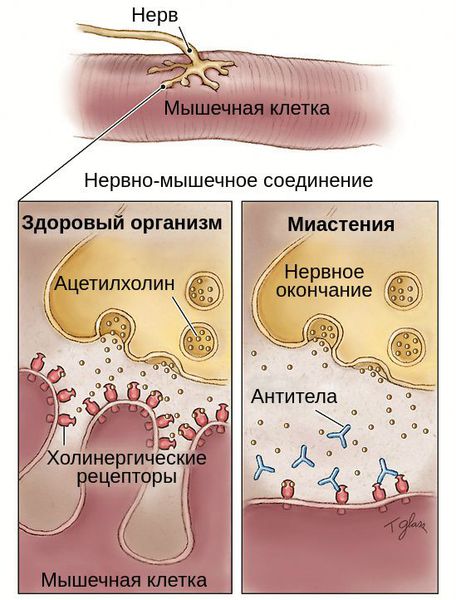
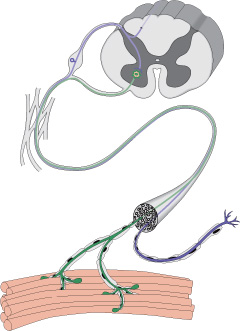
Схематически это можно описать так: отросток нейрона имеет проницаемую мембрану, через которую могут проникать специфические вещества – медиаторы. Они нужны для передачи импульса от нервной клетки к мышечной, на которой есть рецепторы. Последние на мышечных клетках теряют способность связывать медиатор ацетилхолин, нервно-мышечная передача значительно затрудняется. Именно это и происходит при миастении: антитела разрушают рецепторы на «второй стороне» контакта между нервом и мышцей.
Симптомы миастении
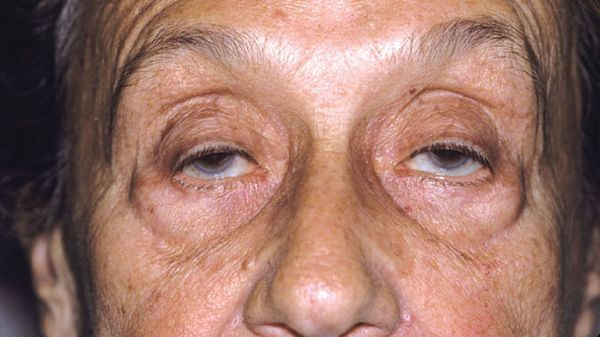
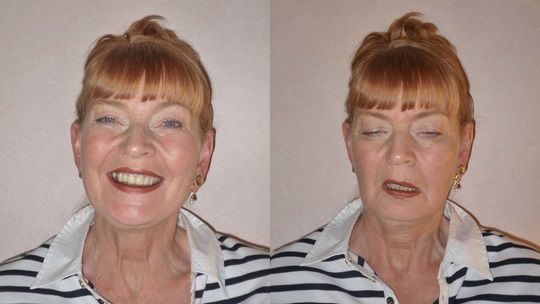
При глазной форме миастении болезнь затрагивает только глазодвигательные мышцы, круговую мышцу глаза, мышцу, поднимающую верхнее веко. Как следствие, основными проявлениями будут: двоение в глазах, косоглазие, сложность в фокусировке взгляда; невозможность долго смотреть на объекты, расположенные очень далеко или очень близко. Кроме этого, почти всегда присутствует характерный симптом – птоз или опущение верхнего века. Особенность этого симптома при миастении заключается в том, что он появляется или усиливается к вечеру. Утром же его может не быть вовсе.
Патологическая утомляемость лицевой, жевательной мускулатуры и мышц, ответственных за речь, приводит к изменению голоса, трудностям с приемом пищи и речью. Голос у больных миастенией становится глухим, «носовым» (такая речь звучит примерно так же, как если бы человек просто говорил, зажав нос). При этом говорить очень тяжело: короткий разговор может настолько утомить больного, что ему необходимо будет несколько часов на восстановление. То же самое касается и слабости жевательных мышц. Жевание твердой пищи может оказаться для человека с миастенией физически непосильной задачей. Больные всегда стараются четко планировать время еды, чтобы принимать пищу в момент максимального действия принимаемых лекарств. Даже в периоды относительного улучшения самочувствия, больные предпочитают есть в первой половине дня, поскольку к вечеру симптомы усиливаются.
Поражение мышц глотки – более опасное состояние. Здесь проблема, напротив, состоит в невозможности принимать жидкую пищу. При попытке выпить что-то больные часто поперхиваются, а это чревато попаданием жидкости в дыхательные пути с развитием аспирационной пневмонии.
Все описанные симптомы заметно усиливаются после нагрузки на ту или иную группу мышц. Например, длительный разговор может стать причиной еще большей слабости, а жевание твердой пищи часто приводит к дополнительному ухудшению работы жевательных мышц.
И, наконец, несколько слов о самой опасной форме миастении – о генерализованной. Именно она обеспечивает стабильный 1% смертности среди больных данной патологией (за последние 50 лет показатель смертности снизился с 35% до 1%). Генерализованная форма может проявляться слабостью дыхательных мышц. Расстройство дыхания, которое возникает по этой причине, приводит к возникновению острой гипоксии и смерти, если больному вовремя не была оказана помощь.
Миастения со временем неуклонно прогрессирует. Темп ухудшения может существенно различаться у разных больных, возможно даже временное прекращение прогрессирования болезни (впрочем, это встречается достаточно редко). Ремиссии возможны: как правило, они возникают спонтанно и заканчиваются так же – «сами по себе». Обострения миастении могут носить эпизодический или длительный характер. Первый вариант называется миастеническим кризом, а второй – миастеническим состоянием. При кризе симптомы проходят достаточно быстро и полностью, то есть во время ремиссии никаких остаточных явлений не наблюдается. Миастеническое состояние – это длительно существующее обострение с наличием всех симптомов, которые, тем не менее, не прогрессируют. Продолжаться такое состояние может в течение нескольких лет.
Диагностика миастении
Наиболее показательное при миастении исследование, которое может дать неврологу массу информации о заболевании – это прозериновая проба. Прозерин блокирует работу фермента, расщепляющего ацетилхолин (медиатор) в пространстве синапса. Таким образом, количество медиатора увеличивается. Прозерин обладает очень мощным, но кратковременным эффектом, поэтому для лечения этот препарат почти не используется, а вот в процессе диагностики миастении прозерин необходим. При помощи последнего проводится несколько исследований. Сначала больного осматривают, чтобы оценить состояние мышц до пробы. После этого подкожно вводится прозерин. Следующий этап исследования производится через 30-40 минут после приема препарата. Врач повторно осматривает больного, выясняя тем самым реакцию организма.
Кроме того, подобная же схема применяется для электромиографии – регистрации электрической активности мышц. ЭМГ проводится дважды: до введения прозерина и через час после него. Исследование позволяет определить, действительно ли проблема заключается в нарушении нервно-мышечной передачи или нарушена функция изолированно мышцы или нерва. Если даже после ЭМГ остаются сомнения в природе заболевания, может понадобиться проведение ряда исследований проводящей способности нервов (электронейрографии).
Важно исследование анализа крови на наличие в ней специфических антител. Их обнаружение – достаточный повод для постановки диагноза миастении. При необходимости делают биохимический анализ крови (по индивидуальным показаниям).
Ценную информацию может дать компьютерная томография органов средостения. В силу того, что большой процент случаев миастении можно связать с объемными процессами в вилочковой железе, КТ средостения таким больным проводят достаточно часто.
В процессе диагностирования миастении необходимо исключить все прочие варианты – заболевания, которые имеют сходную симптоматику. В первую очередь это, конечно, уже описанный выше бульбарный синдром. Помимо этого, проводится дифференциальная диагностика с любыми воспалительными заболеваниями (энцефалит, менингит) и опухолевыми образованиями в области ствола мозга (глиома, гемангиобластома и др.), другой нейро-мышечной патологией (БАС, синдром Гийена, миопатии). В ряде случаев похожие на миастению симптомы может давать нарушение мозгового кровообращения (ишемический инсульт) в бассейне позвоночной артерии.
Лечение миастении
Цель лечения при миастении – увеличить количество ацетилхолина в нервно-мышечных синапсах. Это делается не путем увеличения синтеза этого вещества (это достаточно сложно), а путем угнетения его разрушения. Для этого в практической неврологии используются препараты из той же группы, в которую входит неостигмин. Для длительного лечения выбираются препараты другого типа: оптимальным вариантом здесь считается средство с мягким и длительным действием. Наиболее часто сейчас используются производные пиридостигмина и амбенония.
В случае тяжелого течения и стремительного прогрессирования болезни назначаются препараты, угнетающие иммунный ответ. Как правило, используют глюкокортикоиды, реже – классические иммунодепрессанты. При подборе стероидов всегда стоит проявлять максимальную осторожность. Больным с миастенией противопоказаны препараты, содержащие фтор, поэтому спектр лекарств для выбора оказывается не очень большим. Всем больным миастенией старше 69 лет проводится удаление вилочковой железы. Также к этому методу прибегают при обнаружении в тимусе объемного процесса и в случае резистентной к лечению миастении.
Прогноз и профилактика
Прогноз при миастении зависит от массы факторов: от формы, времени начала, типа течения, условий, пола, возраста, качества или наличия/отсутствия лечения и т. д. Легче всего протекает глазная форма миастении, тяжелее всего – генерализованная. На данный момент при строгом соблюдении рекомендаций врача почти все больные имеют благоприятный прогноз.
Миастения
Симптомы
Мышечная слабость вызванная миастенией увеличивается в больных мышцах при повторных нагрузках на эти мышцы. Так как симптомы обычно уменьшаются после отдыха, мышечная слабость может появляться и исчезать. Симптомы миастении прогрессируют с течением времени и, как правило, наибольшего пика достигают через несколько лет после дебюта заболевания. Несмотря на то, что миастения может поразить любые из поперечно-полосатых мышц, определенные группы мышц вовлекаются в процесс чаще, чем другие.
Глазные мышцы
У более чем половины пациентов, у которых развилась миастения, первые симптомы связаны со зрением:
Примерно у 15 процентов пациентов с миастенией, первые симптомы затрагивают мышцы лица, и гортани что будет проявляться:
Мышцы конечностей и шеи
Причины
Нервы передают импульсы мышцам с помощью выброса химических веществ, называемых нейротрансмиттерами, которые попадают точно в рецепторы на мышечных клетках. При миастении, иммунная система вырабатывает антитела, которые блокируют или уничтожают много мышечных рецепторов нейротрансмиттера ацетилхолина. С уменьшением количества действующих рецепторов, мышцы получают меньше нервных сигналов, в результате это приводит к мышечной слабости.
Факторы, которые могут ухудшить течение миастении
Осложнения
Осложнения миастения обычно поддаются лечению, но некоторые из них могут быть опасны для жизни.
Миастенический криз
Миастенический криз является угрожающим жизни состоянием, которое возникает, когда мышцы, которые контролируют дыхание, становятся слишком слабыми для выполнения своих функций. В таких случаях требуется неотложная помощь для обеспечения дыхания и с использованием аппаратного дыхания. Медикаментозное лечение и фильтрация крови помогают пациентов выйти из миастенического криза и тогда они могут дышать самостоятельно
Опухоли тимуса
У приблизительно 15 процентов пациентов с миастенией отмечается наличие опухоли в вилочковой железы. Большинство этих опухолей доброкачественные.
Другие нарушения
У пациентов с наличием миастении, также нередко встречаются следующие проблемы:
Диагностика
Прежде всего, при подозрение на миастению пациента направляют на консультацию невролога. Врача-невролога могут интересовать подробное описание симптомов, наличие в анамнезе приема лекарств (дозировок), связь симптомов с физическими нагрузками. Врач-невролог проведет изучение неврологического статуса (рефлекторную активность, мышечную силу, мышечный тонус, координацию, зрение и осязание).
Основным признаком того, что указывает на возможность миастении, является слабость мышц, которая регрессирует после отдыха. Тесты, которые могут помочь подтвердить диагноз могут включать:
КТ или МРТ может быть назначено для исключения опухоли вилочковой железы.
Лечение
Врачи используют различные методы лечения, по отдельности или в комбинации, чтобы уменьшить симптомы миастении.
Лекарственные препараты
Хирургическое лечение
У 15 процентов людей, у которых есть миастения, также отмечается наличие опухоли в вилочковой железе. В таких случаях рекомендуется оперативное лечение и удаление опухоли.
Для пациентов с миастенией, у которых нет опухоли в вилочковой железе, удаление железы является достаточно спорным методом лечения.
Хирургическое вмешательство не рекомендуется большинством врачей, если:
Образ жизни
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Лечение миастении в Юсуповской больнице
Миастения – аутоиммунное заболевание, которое проявляется слабостью мышц. Болезнь развивается вследствие нарушения передачи импульса между нейронами и мышечными волокнами. Патологический процесс развивается одновременно с гиперплазией вилочковой железы. Чаще заболевание диагностируют у женщин после двадцати лет, но в отдельных случаях оно встречается у детей, юношей и лиц престарелого возраста.
Причины
Учёные выделяют две основные причины миастении: врождённую генную патологию и воздействие провоцирующих факторов. Врождённая форма заболевания связана с мутацией в геноме пациента, в результате которой по синапсам (специальным переходникам, которые доставляют импульс по назначению) прекращается передача информации.
Приобретенная форма заболевания возникает под воздействием следующих провоцирующих факторов:
Механизм развития заболевания следующий: в организме человека начинается синтез специальных белков, которые уничтожают себе подобные структуры. Это вызывает сбои в передаче нервно-мышечного импульса. Миастенический криз развивается под воздействием следующих факторов:
Во время беременности симптоматика заболевания у женщин может усугубиться или исчезнуть.
Пациенты с миастенией становятся инвалидами 1 или 2 группы в 30% случаев. В России на долю болезни приходится 2,5% случаев. Точные причины развития миастении до сих пор неизвестны. Врачи выделяют предрасполагающие факторы, наличие которых повышает риск развития заболевания.
Признаки заболевания у взрослых
Клинические признаки миастении могут проявляться эпизодически. В остальное время пациент находится в состоянии ремиссии (симптомы заболевания не выражены). Это характерно для глазной формы миастении.
Записаться на приём к неврологу Юсуповской больницы следует при наличии следующей неврологической симптоматики:
В дебюте заболевания клиническая картина настолько не выражена, что человек не обращает особого внимания на имеющиеся отклонения. Из-за постоянной занятости и сильной загруженности дома, на работе больные обращаются к врачу, когда проявления болезни становятся заметными.
Неврологи выделяют 3 группы симптомов миастении у взрослых:
К глазным проявлениям болезни относится птоз (опущение века), диплопия (двоение в глазах), отклонение в сторону глазных яблок при их движении. При увеличении нагрузки нервная симптоматика усугубляется, пациент ощущает головную боль, болезненность в глазах.
Мышечные признаки миастении проявляются слабостью в различных группах мышц:
Формы болезни
Неврологи выделяют следующие формы миастении у взрослых:
Для бульбарной формы миастении характерно нарушение процесса пережевывания пищи, глотания, речи. Голос пациента становится охриплым, гнусавым. Поскольку мимика выражена минимально, создаётся впечатление, что человек внешне выглядит значительно моложе своих лет. Его улыбка напоминает оскал.
Редкая разновидность миастении – синдром Ламберта-Итона. Заболевание характеризуется нарушением нервно-мышечной передачи. Это приводит к утомляемости, миалгии (боли в мышцах), параличу глазодвигательной мышцы, вегетативным расстройствам. Этот синдром развивается у больных мелкоклеточным раком лёгких, другими злокачественными опухолями. У пациентов часто возникает затруднение при подъеме из сидячего или лежачего положения.
Миастения Гравис
Миастения Гравис — аутоиммунное заболевание, характеризующееся эпизодической мышечной слабостью и быстрой утомляемостью. В основе такого патологического состояния лежит деструкция ацетилхолиновых рецепторов. Чаще всего встречается у женщин после 20 лет, но может возникнуть и у мужчин, престарелых людей и детей.
До сих пор не установлена точная причина возникновения отклонений, ученые лишь выдвигают предположения. Выделяют две этиологические подгруппы недуга:
К частым причинам появления патологии относят:
Миастения связана со сбоями в аутоиммунной системе в организме человека, по МКБ-10 она имеет код G70. Механизм развития патологических изменений связывают с выработкой организмом специфических антител к белкам-рецепторам. Именно они являются основными передатчиками нервных импульсов к клеткам.
Из-за отклонения от нормы защитные функции начинают работать неправильно, вырабатываются антитела против подобных белков, которые из-за сбоя ошибочно принимаются как чужеродные элементы в кровеносном русле.
Миастения Гравис может иметь различный характер развития, что в значительной степени отразится на симптоматике. На первых этапах у пациента может проявляться:
Основной признак — это усталость, она может появляться от долгого чтения, сидения за компьютерным монитором, из-за длительного пережевывания пищи, пеших прогулок.
Подавление ацетилхолиновых рецепторов может приводить к разным формам выражения недуга, все будет зависеть от той группы скелетных мышц, которая поражается в первую очередь. Отсюда и образуются патологические симптомы у человека:
У людей с таким заболеванием может появиться проблема со сгибанием и разгибанием конечностей, им трудно вставать из положения лежа или сидя, у них нарушается координация движений.
В детском возрасте клиническая картина немного отличается. При врожденном дефекте во время проведения УЗИ у плода отчетливо заметна низкая подвижность, после рождения существует большой риск смерти новорожденного из-за удушья.
У новорожденных может наблюдаться:
При ранней детской миастении ребенок может отказаться долго бегать или ходить, быстро устает при выполнении каких-либо физических действий. У него появляются проблемы со зрением: паралич взора, косоглазие, опущение века.
Генерализованная миастения
Генерализованная миастения является разновидностью аутоиммунных нервно-мышечных заболеваний. Для нее свойственно поражение мышечных структур в органах зрения, в гортани, глотке, в мимической мускулатуре.
Выделяют две основные причины, способствующие неправильному поведению антител:
Стоит перечислить основные причины, которые приводят к развитию недуга:
Согласно статистическим данным, такой аутоиммунный дефект чаще диагностируется у женщин после 20 лет. Это связывают с тем, что в период беременности в организме женщины происходят перестройки, которые и могут вызвать отклонения.
Миастения генерализованная форма проявляется по-разному и отличается от других разновидностей обширностью области поражения. Развитие заболевания начинается с глазной симптоматики, когда у пациента появляется:
Появление признаков будет зависеть от степени течения аутоиммунных изменений. Выделяют несколько степеней:
Первые симптоматические проявления в детском возрасте связаны со следующими клиническими формами патологии:
В пожилом возрасте наиболее часто болеют мужчины, симптоматика усугубляется быстро, а течение — прогрессирующее.
Указанный тип патологии встречается чаще, чем другие. Генерализованная форма характеризуется обширностью процесса, зоны поражения могут быть по всему телу.
К клиническим признакам стоит отнести проблемы:
При тяжелой степени течения пациент часто испытывает сильные боли в процессе выполнения тех или иных действий. Помимо внешних нарушений, происходят и внутренние:
Острая миастения приводит к дефектам во внешнем дыхании. Под воздействием неблагоприятных факторов — вирусных заболеваний, интоксикации, физического или психического перенапряжения, эндокринных или метаболических сбоев — у больных наступает миастенический криз. Клинически он проявляется ухудшением самочувствия, увеличением выраженности бульбарных и глазных расстройств.
Во время криза происходит грубое блокирование нервно-мышечной проходимости, что может привести:
На этом этапе усиливается чувство тревожности, наблюдается психомоторное возбуждение, которое сменяется вялостью и апатией. К основным признакам добавляются:
Стоит отличать криз миастенический и холинергический. Развитие последнего связано с передозировкой медикаментозными средствами, в основе которых имеется антихолинэстеразное вещество. Ухудшение состояния появляется после приема лекарственных препаратов, это может приводить к остановке дыхания.
Глазная миастения
Глазная миастения относится к аутоиммунным заболеваниям человека и характеризуется патологической мышечной утомляемостью. При увеличении нагрузки на органы зрения симптоматические проявления усугубляются, а при снижении — уменьшаются. Эта разновидность болезни приводит к ослабеванию мышц век и органов зрения, из-за чего у пациента наблюдается двоение, косоглазие, плохая фокусировка взгляда, опущение верхнего века.
Специалисты выделяют ряд определенных факторов, способствующих появлению болезни:
В медицинской практике встречается достаточно много случаев, когда миастеническая слабость мышц проявляется при онкологических аномалиях, локализованных в следующих органах:
К дополнительным причинам возникновения приобретенной миастении относят:
Миастения глазная форма встречается намного чаще, чем все остальные разновидности болезни. Первичным сигналом к действию выступают следующие симптомы:
Впоследствии патологические изменения нарастают:
В 50% случаев заболевание вначале захватывает мышечные структуры органов зрения, после чего оно прогрессирует и переключается на другие системы.
Лечение напрямую зависит от симптоматики, степени запущенности недуга, учитываются сопутствующие отклонения, возраст.
Основные клинические признаки миастении:
Если патология начинает разрастаться, то у человека появляется:
Наличие одного из признаков — это причина незамедлительно обратиться за врачебной консультацией с назначением терапии.
Детская миастения
Симптомы миастении у детей отличаются от признаков заболевания у взрослых. Врождённую миастению определяют уже на этапе внутриутробного развития плода: он почти или совсем неактивен. После рождения вследствие того, что ребёнок не может дышать, он погибает. Миастения новорожденных проявляется следующими признаками:
Ранняя детская миастения диагностируется у детей в возрасте до двух лет. Симптомы заболевания схожи с проявлениями миастении у взрослых:
При вовлечении в патологический процесс дыхательных мышц ребёнок становится пассивным. Если поражаются жевательные мышцы, он может полностью отказаться от еды.
Детская и юношеская миастения поражает детей в возрасте от двух до десяти лет. Заболевание чаще выявляют у девочек. Симптомы схожи с ранним детским типом болезни. Отличие заключается в диагностике: ребёнка старшего возраста проще расспросить о симптомах, что позволяет скорее начать терапию.
Методы диагностики
Чтобы установить точный диагноз и выяснить причины возникновения нарушений нервных функции, неврологи Юсуповской больницы проводят комплексное обследование пациента. Оно включает:
При выявлении одного или нескольких соответствующих признаков стоит обратиться в клинику и пройти консультацию с комплексным обследованием. Основанием для постановки диагноза будет служить:
Для подтверждения аутоиммунных изменений невролог проводит небольшое тестирование, которое включает в себя определенные мероприятия:
Кроме этого, врач может направлять больного на следующие обследования:
В обязательном порядке проводится дифференциация от похожих отклонений: воспалительных заболеваний (энцефалита, менингита), опухолевидных образований (глиомы, гемангиобластомы), от нейромышечных дефектов (миопатии).
Декремент-тест представляет собой метод исследования процесса передачи нервно-мышечного импульса. Он направлен на изучение пяти групп мышц. На каждую из них воздействуют искусственным провокатором, вызывающим ритмическое сокращение мышечных волокон. При любой форме миастении частота ответов будет низкой.
Для проведения серологического теста пациент за 4 часа до приёма пищи сдаёт кровь для получения сыворотки. Лаборанты проводят иммуноферментный анализ. С помощью этого теста у 90% больных миастенией обнаруживают антитела к ацетилхолиновому рецептору.
К фармакологическим критериям диагностики относится прозериновая проба. Врачи для её проведения используют прозерин или калимин-форте. У 15% больных миастенией при проведении процедуры полностью компенсируются двигательные расстройства.
Комплексная терапия
Неврологи Юсуповской больницы проводят терапию миастении новейшими лекарственными препаратами, которые оказывают эффективное действие и обладают минимальным спектром побочных эффектов. Все медикаменты зарегистрированы в РФ. Благодаря сотрудничеству врачей Юсуповской больницы с научно-исследовательскими институтами пациенты клиники неврологии имеют уникальную возможность получать новейшие препараты, которые проходят последний этап клинического исследования.
Неврологи для лечения миастении применяют следующие фармакологические препараты:
В большинстве случаев врачи клики неврологии избирают трёхступенчатую тактику лечения миастении. Она включает компенсацию нервно-мышечной передачи, коррекцию аутоиммунных нарушений, воздействие на вилочковую железу. Компенсацию нервно-мышечной передачи осуществляют препаратами калия. Они усиливают синтез ацетилхолина. Лекарства этой фармакологической группы могут использоваться на всех этапах терапии. При длительных периодах ремиссии их назначают с целью профилактики обострения.
Также для лечения миастении применяют иммуносорбцию (извлечение антител из крови), гамма-облучение тимуса (воздействие на вилочковую железу радиоактивным излучением), физиотерапевтические процедуры:
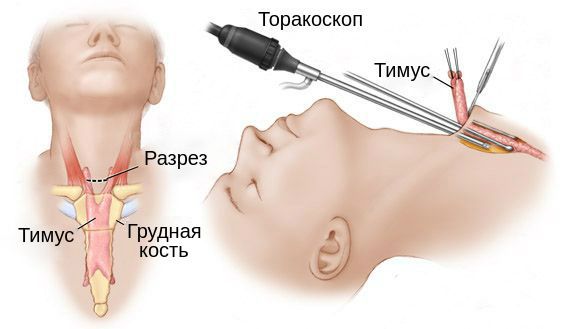
При неэффективности консервативной терапии хирурги выполняют операцию тимэктомию – удаление вилочковой железы. Существуют три основных метода проведения данного хирургического вмешательства:
У 75% пациентов после хирургического вмешательства отмечается значительное улучшение состояния здоровья.
Диетотерапия и коррекция образа жизни
Больным миастенией неврологи назначают специальную диетотерапию. Её цель – повышение защитной функции организма. Блюда должны содержать большое количество калия, фосфора, кальция и витаминов.
Из меню исключают жирные и жареные блюда, копчения, консервы. Пациентам рекомендуют отказаться от употребления спиртных напитков. Также пациентам следует выполнять следующие рекомендации врача:
Без консультации с лечащим врачом больным миастенией не следует употреблять следующие лекарства: мочегонные препараты, фторхинолы, транквилизаторы, нейролептики, препараты, содержащие фтор, магний, хинин.
Мнение эксперта
Автор: Ольга Владимировна Бойко
Врач-невролог, доктор медицинских наук
Миастения относится к числу аутоиммунных заболеваний. Нарушения затрагивают различные группы мышц. Врачи отмечают ежегодный прирост новых случаев заболеваемости. По данным статистики, 5-7 человек из 100 тысяч населения страдают от данной болезни. У женщин миастения диагностируется в 2-3 раза чаще по сравнению с мужчинами. Дебют болезни приходится на возраст 20-30 лет. Точные причины возникновения аутоиммунного расстройства до сих пор не выявлены.
Глазная форма миастении встречается не так часто, в отличие от других видов заболевания. Болезнь имеет схожие симптомы с другими патологиями, что затрудняет диагностику. Для выявления миастении в Юсуповской больнице проводятся КТ и МРТ. Новейшие медицинские установки быстро определят локализацию патологического очага в головном мозге. Анализ крови на антитела к ацетилхолиновым рецепторам проводится в условиях современной лаборатории. На основании данных диагностики назначается соответствующее лечение. Терапевтический план прорабатывается для каждого пациента в индивидуальном порядке. Назначаемые препараты отвечают европейским стандартам качества и безопасности.
Профилактика миастении
Заболевание протекает хронически, но врачи клиники неврологии Юсуповской больницы проводят адекватную терапию, позволяющую предотвратить прогрессирование болезни и развитие осложнений:
Физическая активность должна быть умеренной. Пациенту рекомендуют делать зарядку, осуществлять пешие прогулки на свежем воздухе. Важно придерживаться прописанной врачом схемы лечения, вовремя принимать лекарственные препараты, соблюдать рекомендованные неврологом дозы медикаментов.
Миастения: продолжительность жизни и прогноз
При миастении существует несколько основных противопоказаний, которые необходимо соблюдать для исключения осложнения заболевания:
Для поддержания организма в норме человек с миастенией должен придерживаться правил здорового образа жизни, правильного питания, регулярно заниматься оздоровительной физической культурой (утренняя зарядка, легкая гимнастика, йога), полноценно отдыхать, стараться исключить стрессы. В некоторых случаях положительный эффект оказывает смена климата на более прохладный.
Больным миастенией очень важно следить за своим здоровьем и вовремя пролечивать сопутствующие заболевания и не допускать их прогрессирования. Миастения достаточно часто сопровождается следующими патологиями:
Прогрессирование подобных заболеваний в сочетании с миастенией может спровоцировать ухудшение самочувствия человека и привести к состоянию, опасному для жизни.
Среди наиболее распространенных причин смертности больных миастенией выделяют острую дыхательную недостаточность при миастеническом кризе. Это опасное состояние может возникнуть при несоблюдении приема медикаментов, при нерационально подобранной терапии, а также в случае внезапного молниеносного прогрессирования заболевания. Поэтому больным миастенией очень важно регулярно посещать врача.