Микоз гладкой кожи что это
Микоз кожи: виды, симптомы и лечение
Микоз кожи — одно из самых популярных дерматологических заболеваний. Заразиться очень легко, и во время лечения нужно запастись терпением. Лечебный процесс длительный и на начальном этапе часто не приносит ожидаемых результатов.
Виды микозов кожи
Классификация микозов по происхождению:
Разделение микозов кожи по месту возникновения:
Классификация микозов по типу грибка, вызывающего инфекцию:
Симптомы и причины появления
Характерные симптомы микоза кожи — круглые или овальные эритематозные образования с сильно покрасневшими краями, на которых могут появиться комочки, прыщики или волдыри. Центральная часть грибковых пятен бледнее и выглядит как заживающая кожа. Чаще всего грибковые поражения появляются на лице, шее, затылке или руках.
Дерматофития обычно возникает при прямом контакте с животными или инфицированными людьми. Наиболее частыми причинами кожных микозов являются:
Факторы, способствующие развитию
Стригущий лишай может поразить кого угодно, но есть много факторов, которые увеличивают риск заражения.
В группу людей с повышенным риском развития микоза кожи входят:
Лечение микоза кожи
Лечение микоза кожи следует начинать с посещения дерматолога, который исключит другие кожные заболевания и проведет микологическое обследование, благодаря которому он распознает вид болезнетворного грибка и подберет соответствующее лечение. Лечение микоза обычно начинается с использования противогрибковых препаратов местного действия — в виде мазей, кремов, спреев или порошков, которые не только подавляют развитие грибков, но и уменьшают симптомы, сопровождающие заболевание (зуд, сухость кожи, жжение).
Если местное лечение не увенчалось успехом, дерматолог может назначить системные препараты для приема внутрь. Излеченный микоз имеет тенденцию к рецидиву, поэтому после победы над болезнью следует принять соответствующую профилактику, чтобы предотвратить повторное заражение.
Диагностика и лечение микозов кожи и ногтей
Каковы клинические признаки наиболее распространенных микозов кожи и ногтей? Каковы подходы к их лечению? Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения
Каковы клинические признаки наиболее распространенных микозов кожи и ногтей?
Каковы подходы к их лечению?
 |
Грибковые инфекции кожи, волос и ногтей относят к группе поверхностных микозов. В то же время поражения кожи могут наблюдаться и при подкожных, и при глубоких микозах, что происходит намного реже. Около половины из 400 с лишним возбудителей микозов вызывают инфекции кожи.
По данным наиболее крупного эпидемиологического исследования «Ахиллес», проводившегося в 1997-1998 годах и охватившего 11 европейских стран, включая Россию, микозы гладкой кожи составляют около 2%, а микозы стоп и онихомикозы (микозы ногтей) — 22% причин обращения к врачу. Около трети пациентов врачей-дерматологов приходят на прием по поводу микозов стоп, а почти половина обращается по поводу онихомикозов.
Современные классификации выделяют различные поверхностные микозы в зависимости от локализации поражения либо от вида (группы) возбудителя.
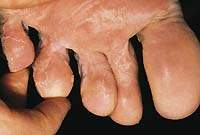
Микозы стоп
Микозы стоп (Tinea pedis) распространены повсеместно и встречаются чаще, чем любые другие микозы кожи. По разным данным, ими страдает до 1/5 всего населения. Главным возбудителем микоза стоп является T. rubrum, гораздо реже микоз стоп вызывают T. mentagrophytes var.interdigitale, еще реже — другие дерматофиты. Микозы стоп, обусловленные T. rubrum и T. Mentagrophytes, имеют особенности эпидемиологии и клинической картины. В то же время возможны варианты микоза стоп, типичные для одного возбудителя, но вызванные другим.
Заражение микозом стоп, вызываемым T. rubrum (руброфития стоп), чаще происходит в семье, при непосредственном контакте с больным, а также через обувь, одежду или общие предметы обихода. Инфекция отличается хроническим течением, поражением обеих стоп, частым распространением на гладкую кожу и ногтевые пластинки. При длительном течении характерно вовлечение кожи ладоней, как правило, правой (рабочей) кисти — синдром «двух стоп и одной кисти» (Tinea pedum et manuum). Обычно T. rubrum вызывает хроническую сквамозно-гиперкератотическую форму микоза стоп, так называемый «мокасиновый тип». При данной форме поражается подошвенная поверхность стопы. В пораженной области отмечается легкая эритема, умеренное или выраженное шелушение, а в ряде случаев — и толстый слой гиперкератоза. Гиперкератоз наиболее выражен в точках, несущих наибольшую нагрузку. В тех случаях, когда очаг сплошной и покрывает всю поверхность подошвы, стопа становится как бы одетой в слой эритемы и гиперкератоза наподобие мокасины. Заболевание, как правило, не сопровождается субъективными ощущениями. Иногда проявления руброфитии стоп минимальны, представлены легким шелушением и трещинами на подошве — так называемая стертая форма.
Заражение микозом стоп, обусловленным T. mentagrophytes (эпидермофития стоп), чаще происходит в местах общественного пользования — спортивных залах, банях, саунах, бассейнах. При эпидермофитии стоп обычно наблюдается межпальцевая форма Tinea pedis. В 3-й, 4-й, иногда в 1-й межпальцевой складке появляется трещина, по краям окаймленная белыми полосками мацерированного эпидермиса, на фоне окружающей эритемы. Эти явления могут сопровождаться неприятным запахом (особенно при присоединении вторичной бактериальной инфекции) и, как правило, болезненны. В ряде случаев поражается окружающая кожа и ногти ближайших пальцев стопы (I и V). T. mentagrophytes является сильным сенсибилизатором и иногда вызывает везикулезную форму микоза стоп. В этом случае на пальцах, в межпальцевых складках, на своде и боковых поверхностях стопы образуются мелкие пузырьки. В редких случаях они сливаются, образуя пузыри (буллезная форма).
В лечении микоза стоп используют как местные, так и системные противогрибковые средства. Местная терапия наиболее эффективна при стертой и межпальцевой формах микоза стоп. Современные антимикотики для местного применения включают кремы (например, ламизил, экзодерил, низорал), аэрозоли (ламизил, дактарин), мази (например, различные препараты клотримазола). Если эти средства недоступны, используют местные антисептики (жидкость Кастеллани, фукорцин и пр.). Продолжительность лечения составляет от двух недель при использовании современных препаратов до четырех — при использовании традиционных средств. При хронической сквамозно-гиперкератотической форме микоза стоп, вовлечении кистей или гладкой кожи, поражении ногтей местная терапия зачастую обречена на неудачу. В этих случаях назначают системные препараты — тербинафин (ламизил, экзифин) — по 250 мг в сутки в течение не менее двух недель, итраконазол (орунгал) — по 200 мг два раза в день в течение одной недели. При поражении ногтей сроки терапии продлеваются. Системная терапия показана и при островоспалительных явлениях, везикуло-буллезных формах инфекции. Наружно в этих случаях используют примочки, растворы антисептиков, аэрозоли, а также комбинированные средства, сочетающие в себе кортикостероидные гормоны и антимикотики (тридерм, лоринден С, кандид Б, микозолон). Показана десенсибилизирующая терапия.
Онихомикозы
Онихомикозы поражают около 1/10 всего населения и распространены повсеместно. Заболеваемость повышается с возрастом (до 30% после 65 лет), что связано прежде всего с патологией сосудов, ожирением, остеоартропатиями стопы, а также с сахарным диабетом. Основным провоцирующим фактором являются повреждения ногтей и кожи стопы, чаще всего при ношении тесной обуви. Онихомикозы на стопах встречаются в три–семь раз чаще, чем на кистях. Основной возбудитель онихомикозов — T. rubrum. Однако до 1/4 инфекций ногтей может быть вызвано плесневыми и дрожжевыми грибами, устойчивыми к ряду противогрибковых средств.
Кандидоз ногтей обычно сопровождается паронихией — воспалением околоногтевого валика. В результате периодических обострений паронихии возникают дистрофические изменения ногтя, проявляющиеся поперечными бороздами на ногтевой пластинке.
Основным средством подтверждения диагноза является микроскопия патологического материала (фрагменты ногтевой пластинки и выскобленный из-под нее материал) и его посев с выделением культуры. Последнее удается далеко не всегда и доступно не всем отечественным лабораториям.
В лечении онихомикозов также используют местную и системную терапию или их сочетание — комбинированную терапию. Местная терапия применима в основном только при поверхностной форме, начальных явлениях дистальной формы или поражениях единичных ногтей. В прочих случаях более эффективна системная терапия. Современные местные средства для лечения онихомикозов включают противогрибковые лаки для ногтей, в частности препарат лоцерил с удобной схемой применения (один раз в неделю). Местная терапия ведется до клинико-микологического излечения. Системная терапия включает препараты тербинафина (ламизил, экзифин в таблетках), итраконазол (орунгал в капсулах) и флуконазол (дифлюкан в капсулах). Препараты тербинафина эффективны при онихомикозе, вызванном дерматофитами T. rubrum и T. mentagrophytes, дифлюкан — дерматофитами и дрожжевыми грибами Candida, а орунгал — при онихомикозе любой этиологии. Ламизил или экзифин назначают по 250 мг в сутки в течение 6 недель и более при онихомикозе кистей и от 12 недель — при онихомикозе стоп. Орунгал назначают в режиме пульс-терапии по 200 мг два раза в сутки в течение одной недели с трехнедельным интервалом, а затем повторяют этот цикл один раз при онихомикозе кистей и не менее двух раз при онихомикозе стоп. Продолжительность лечения любым препаратом зависит от клинической формы онихомикоза, распространенности поражения, степени подногтевого гиперкератоза, пораженного ногтя и возраста больного. Для расчета продолжительности в настоящее время используется специальный индекс КИОТОС [Сергеев А. Ю., 1999]. Комбинированная терапия может быть назначена в тех случаях, когда только системной терапии недостаточно или она имеет большую продолжительность. Эффективной и удобной схемой комбинированной терапии является сочетание препарата дифлюкан (по 150 мг один раз в неделю) с одновременным или последующим назначением лака лоцерил, также один раз в неделю, до клинического излечения.
Микозы гладкой кожи и крупных складок
Микозы гладкой кожи (Tinea corporis s. circinata) встречаются реже, чем микозы стоп или онихомикозы. Как правило, в России они вызываются T. rubrum (руброфития гладкой кожи) или Microsporum canis (микроспория гладкой кожи). Встречаются также зоонозные микозы гладкой кожи, вызванные более редкими видами дерматофитов. Микозы крупных складок (Tinea cruris) вызываются обычно T. rubrum и Epidermophyton floccosum, встречается также кандидоз крупных складок.
Очаги микоза гладкой кожи имеют характерные особенности — кольцевидный эксцентрический рост и фестончатые очертания. За счет того, что в инфицированной коже постепенно сменяются фазы внедрения гриба в новые участки, воспалительной реакции и ее разрешения, рост очагов от центра к периферии выглядит как расширяющееся кольцо. Кольцо образовано валиком эритемы и инфильтрации, в центре его отмечается шелушение. При слиянии нескольких кольцевидных очагов образуется один большой очаг с полициклическими фестончатыми очертаниями. Для руброфитии как правило, поражающей взрослых, характерны распространенные очаги с умеренными явлениями эритемы, при этом у больного можно обнаружить и микоз стоп или кистей, онихомикоз. Для микроспории, как правило поражающей детей, заражающихся от домашних животных, характерны небольшие монетовидные очаги на закрытых участках кожи, нередко — очаги микроспории волосистой части головы.
В некоторых случаях врачи, не распознав микоз гладкой кожи, назначают на очаг эритемы и инфильтрации кортикостероидные мази. При этом воспалительные явления стихают, и микоз принимает стертую форму (так называемый Tinea incognito).
Микозы крупных складок, обусловленные дерматофитами (Tinea cruris), также сохраняют характерные черты: периферический валик, разрешение в центре и полициклические очертания. Наиболее типичная локализация — паховые складки и внутренняя сторона бедра.
Для кандидоза в этой локализации характерны трещины, эрозии и участки мацерированной кожи в глубине складки, сливающиеся эрозии, папулы и пустулы, составляющие очаг поражения, и аналогичные элементы-отсевы по краям очага. Все высыпания в паховой области, как правило, сопровождаются зудом.
В лечении микозов гладкой кожи и складок используют те же принципы, что и в лечении микозов стоп. На изолированные очаги назначают местные противогрибковые средства, при распространенных очагах назначают системные препараты по аналогичным схемам, а при сочетании с поражениями ногтей или волос назначают системную терапию по схемам, принятым для этих локализаций. Лечение местными препаратами ведется до клинико-микологического излечения, после чего добавляется еще одна неделя.
Разноцветный лишай
Разноцветный (отрубевидный) лишай вызывает гриб Pityrosporum orbiculare (син. Malassezia furfur). Заболевание распространено в жарких странах, а в нашем климате поражает до 5-10% населения. Разноцветный лишай развивается чаще у лиц с повышенной потливостью, характерны обострения в жаркое время года.
Элементы разноцветного лишая располагаются на коже груди, верхней части спины, плечах. В этой области появляются мелкие пятна сначала розового, а затем желтого или кофейного, светло-коричневого цвета. На фоне загорелой кожи пятна выглядят более светлыми. Пятна склонны к слиянию с образованием крупных очагов, но могут существовать изолированно. Воспалительные явления отсутствуют, имеется незначительное отрубевидное шелушение.
В диагностике разноцветного лишая используется йодная проба Бальзера: пятна смазывают настойкой йода, после чего они приобретают темно-коричневую окраску. Под лампой Вуда очаги разноцветного лишая дают желтое свечение.
Лечение разноцветного лишая обычно проводится местными антимикотиками: кремами (низорал, ламизил), аэрозолями (ламизил, дактарин). Эти средства используют два раза в день в течение двух недель. Удобной формой является противогрибковый шампунь низорал. Его используют один раз в день в течение 5-7 дней. При распространенных поражениях и частых рецидивах разноцветного лишая назначают системные антимикотики: низорал или орунгал по 200 мг в сутки в течение одной недели.
Литература
1. Родионов А. Н. Грибковые заболевания кожи. СПб: Питер, 1998.
2. Рукавишникова В. М. Микозы стоп. М.: МСД, 1999.
3. Сергеев Ю. В., Сергеев А. Ю. Онихомикозы: грибковые инфекции ногтей. М.: Гэотар-медицина, 1998.
4. Сергеев А. Ю., Сергеев Ю. В. Кандидоз: природа инфекции, механизмы агрессии и защиты, диагностика и лечение. М.: Триада-Х, 2000.
5. Степанова Ж. В. Грибковые заболевания. М.: Крон-Пресс, 1996.
Содержание
Дерматология в России
Зарегистрируйтесь!
Если Вы врач, то после регистрации на сайте Вы получите доступ к специальной информации.
Если Вы уже зарегистрированы, введите имя и пароль (форма в верхнем правом углу или здесь).
Ведение больных с микозами гладкой кожи, складок, кистей и стоп
Ведение больных с микозами гладкой кожи, складок, кистей и стоп
Введение
Несмотря на растущую заболеваемость дерматофитиями во всем мире, особенно в тропиках, исследованиями в этой области часто пренебрегали. В самом деле, чтобы найти руководство по лечению микозов гладкой кожи туловища и паховых складок нужно обратиться к исследованиям двадцатилетней давности (по данным Американской Академии Дерматологии), да и те в современном мире утратили актуальность. Более современные руководящие принципы лечения, опубликованные Британской Ассоциацией Дерматологии и в British Medical Journal, в основном посвящены лечению микозов кожи головы и ногтей, с редкими упоминаниями микозов кожи туловища/паха. Обновленные Кокрейновские обзоры по применению топической терапии микозов гладкой кожи туловища, паха и стоп, и некоторые другие о пероральной терапии помогли восполнить пробелы в знаниях, но хорошо организованные исследования, национальные или международные руководства, основанные на принципах доказательной медицины, рекомендации по дозировкам и продолжительности лечения системными антимикотиками при микозах кожи туловища и паховых складок все еще отсутствуют. Данный обзор нацелен на то, чтобы еще раз осветить эту важную тему, и детально рассматривает новейшие подходы к изучению патофизиологии и лечению микозов гладкой кожи, подчеркивая отсутствие ясности в некоторых аспектах терапии.
Изменяющаяся эпидемиология дерматофитий
Дерматофиты – наиболее частые возбудители поверхностных грибковых инфекций во всем мире, распространенные в развивающихся странах, особенно тропических и субтропических, таких как Индия, где температура воздуха и относительная влажность высоки. Другие факторы, такие как рост урбанизации, ношение тесной обуви и обтягивающей одежды тоже увеличивают риск заболевания. За последние несколько лет исследования эпидемиологии дерматофитий в разных регионах Индии выявили тенденцию к учащению заболеваемости кожными дерматофитиями в связи с изменением спектра инфекции и выделением некоторых редких видов. Trichophytonrubrum остается самым распространенным изолятом, а микозы кожи туловища и паховой области – наиболее распространенными заболеваниями, согласно относительно масштабным исследованиям из Ченнаи и Раджастана. Впрочем, по результатам исследований из Лакхнау и Нью Дели, Trichophytonmentagrophytes и Miscrosporum audouinii являются наиболее часто встречающимися изолятами. Некоторые исследования также сообщают о выделении редких видов, таких как Microsporum gypseum, в неэндемичной части света.
Патогенез дерматофитий
Генетика дерматофитий
Не все люди одинаково предрасположены к грибковым инфекциям даже при совпадении факторов риска. Доказано существование семейной или генетической предрасположенности, которая может быть опосредована специфическими дефектами врожденного и адаптивного иммунитета. Одной из первых грибковых инфекций, генетическая склонность к которым была установлена, была Токелау, или черепитчатый лишай. Согласно Jaradat et al., пациенты с низким уровнем дефензина бета 4 предрасположены ко всем видам дерматофитий.
Патогенез дерматофитий включает в себя сложные взаимодействия между организмом пациента, возбудителем заболевания и окружающей средой. Факторы которые располагают к такой инфекции – сопутствующие заболевания, такие как сахарный диабет, лимфомы, иммунокомпрометированный статус или синдром Кушинга, пожилой возраст, что может привести к тяжелой, захватывающей обширные участки кожи и трудно поддающейся лечению дерматофитии. Некоторые зоны кожи более подвержены развитию дерматофитии, например области, склонные к опрелости (складки), где обильное потоотделение, мокнутие и щелочной pH способствуют росту грибка. После попадания на кожу больного, инфекция развивается, пользуясь подходящими условиями среды, постепенно внедряется в кожу – этот процесс опосредован протеазами, сериновыми субтилиназами и фунголизином, которые вызывают расщепление кератиновой сети до олигопептидов или аминокислот и являются мощными иммуногенными стимулами. К тому же, маннаны, выделяемые T. rubrum, приводят к ингибированию лимфоцитов. Сниженное функционирование клеток Th17 приводит к уменьшению выделения интерлейкина-17 (IL-17), IL-22 (ключевого цитокина для борьбы с микозами слизистых оболочек), что в свою очередь ведет к персистированию заболевания.
Иммунология дерматофитий
Иммунный ответ на инфекцию, вызванную дерматофитами варьируется от неспецифического механизма до гуморального и клеточного иммунного ответа. Принятое сегодня мнение заключается в том что клеточно-опосредованный механизм иммунного ответа отвечает за контроль над дерматофитиями.
Врожденный иммунный ответ
Дерматофиты содержат в клеточной стенке молекулы углеводов (бета-глюкан), которые узнаются врожденными иммунными механизмами, такими как дектин-1 и дектин-2, которые активируют толл-подобные рецепторы 2 и 4 (TLR-2 и TLR-4). Дектин-1 амплифицирует синтез фактора опухолевого некроза – фактора-альфа и IL-17, IL-6 и IL-10, каждый из которых стимулирует адаптивный иммунитет. Кератиноциты в присутствии антигенов дерматофитов, таких как трихофитин, высвобождают IL-8, сильный нейтрофильный хемоаттрактант. Новейшие исследования указывают на участие TLR-2 и TLR-4 в локализованныз и рассеянных дерматофитиях из-за T.rubrum. Сниженная экспрессия TLR-4 в нижних и верхних слоях эпидермиса у пациентов с локализованной и рассеянной дерматофитией являлась отличием больных от контрольной группы. Экспрессия TLR-2 была сохранена в эпидермисе всех трех групп.
Адаптивный иммунный ответ
Неспецифический ответ
Было установлено, что ненасыщенный трансферрин ингибирует дерматофиты, связывая их гифы. Комменсальный питироспорум способствует липолизу и увеличивает запас жирных кислот доступных для ингибирования роста грибка.
Диагноз дерматофитий
Лабораторные исследования
Для точности результатов лабораторных исследований критическое значение имеет качество и количество исследуемого материала. Соскоб должен быть взят на границе здоровой и пораженной кожи и транспортирован в предварительно стерилизованной черной диаграммной бумаге, которая предотвращает намокание материала, а следовательно и рост бактерий. Ниже приведены различные лабораторные анализы, которые могут быть проведены для подтверждения диагноза дерматофития.
1. Прямое микроскопическое исследование: Обработка образца кожи 10–20% раствором гидроксида калия (KOH) – быстрый и недорогой подручный метод, позволяющий подтвердить наличие инфекции, вызванной дерматофитами. Положительный результат на соскобе характеризуется наличием преломляющих свет, длинных, гладких, ундулирующих, ветвящихся и септированных гифальных нитей с (или без) артроконидиоспорами. Ложноотрицательный результат наблюдается в 15% случаев. Окрашивание флюоресцентными красителями (диаминостилбен) является наиболее точным методом позволяющим микроскопически определить наличие грибка в кожных чешуйках и образцах ногтей и кожи. Эти вещества связываются с хитином, основным компонентом клеточной стенки гриба.
2. Культура и чувствительность к противогрибковым препаратом:: Декстрозный агар Сабуро (SDA, 4% пептон, 1% глюкоза, агар, вода) наиболее часто используемая элективная среда для дерматофитов, на этой среде основано большинство морфологических описаний. Развитие колонии занимает 7–14 дней. Модифицированный, с добавлением гентамицина, хлорамфеникола и циклогексамида ингибирует рост грибов-сапрофитов. Селективная среда дерматофитов – альтернатива элективным средам, содержащим pH индикатор феноловый красный. Она инкубируется при комнатной температуре в течение 5–14 дней. Дерматофиты утилизируют белок, приводя к выделению избытка ионов аммония и щелочной среде, из-за чего среда меняет цвет с желтого на ярко-красный.
Определение чувствительности к антимикотикам
1. Метод микродилюции: Метод микродилюции бульона для определения чувствительности к антимикотикам был изначально разработан как модификация стандартного метода Clinical and Laboratory Standards Institute M38-A2. Конечная концентрация используемого тербинафина и итраконазола – 0.06–32.0 μг/мл, флюконазола – 0.13–64.0 μг/мл. Стандартизированный инокулюм готовится путем микроскопического подсчета микроконидий. Культура растет на скошенном SDA в течение 7 дней при температуре 35°C для получения конидий. Стерильный нормальный солевой раствор (85%) добавляется на скошенный агар, и по культуре аккуратно проводят аппликатором с ватным кончиком для отделения конидий от гиф. Суспензия переносится в стерильную колбу для центрифугирования, и объем доводят до 5 мл стерильным нормальным солевым раствором. Полученную суспензию измеряют гемацитометром и разводят на среде RPMI 1640 до необходимой концентрации. Чашки засеваются в соответствии с эталонным методом. Чашки инкубируются при температуре 35°C и визуально оцениваются на 4 день инкубации. Минимальная ингибирующая концентрация определяется по той концентрации, при которой рост организмов ингибируется на 80% по сравнению с контролем.
2. Определение минимальной фунгицидной концентрации (MFC): Для определения MFC, 100-μл аликвоты забираются из лунок, где не наблюдается роста после конца периода инкубации, и высеваются на чашки с SDA. Чашки инкубируются при температуре 30°C в течение 7 дней. MFC определяется по наименьшей концентрации лекарства, при которой не наблюдается видимого роста грибка или образования колоний
Гистопатология
Гистологическое исследование можно использовать в диагностике гранулемы Майокки, при которой KOH-тест поверхностных чешуек чаще дает отрицательный результат. При наличии, гифы могут быть заметны в роговом слое при окраске гематоксилин-эозином. Наиболее часто используемые специальные красители это краситель Шиффа и метенамин-серебро Гомори, которые помогают окрасить гифы.
Дерматоскопия
Волосы в форме запятой, слегка изогнутые, разрушенные стержни волос, штопорообразные волосы являются дерматоскопическими маркерами микозов кожи головы. Также наблюдаются сломанные и дистрофичные волосы. При микозах кожи туловища, поражение волосяного покрова туловища заметное при дерматоскопии указывает на необходимость проведения системной терапии.
Полимеразная цепная реакция и амплификация последовательностей аминокислот
Эти пробы не только помогают быстро диагностировать инфекцию на ранней стадии, дно и способствуют определению устойчивости к лекарственным препаратам, и включают в себя:
· Униплексная ПЦР для прямой детекции дерматофитов в клинических образцах: ПЦР для прямого определения наличия в образце кожи дерматофитов доступна в виде анализа PCR-ELISA, который отдельно идентифицирует множество видов дерматофитов. В пилотном исследовании, чувствительность и специфичность теста в сравнении с культурами была 80.1% и 80.6%
· Мультиплексная ПЦР для определение грибковой ДНК дерматофитов: Коммерчески доступные мультиплексные ПЦР исследования позволяют одновременно амплифицировать 21 патоген дерматомикозов с последующей детекцией ДНК путем гелевого электрофореза.
Новейшие молекулятрые методы, такие как матрично-активированная лазерная дезорпция/ионизация и массовая спектрометрия
Основаны на определении биохимических свойств продуктов протеолитического разложения, которые являются результатом жизнедеятельности грибковых инфекционных агентов или неинфекционных заболеваний. Таковые представлены продуктами протеолитического разложения собственных белков организма. Пептидные паттерны взятых образцов идентифицируются путем сравнения с известными пептидными спектрами заболеваний кожи, хранящимися в существующей базе данных. Эта процедура позволяет значительно сэкономить время, поскольку становится возможной одномоментная идентификация до 64 штаммов дерматофитов, а результат бывает доступен в течение 24 ч.
Отражающая конфокальная микроскопия
Предоставляет изображение эпидермиса и поверхностных слоев дермы in vivo на клеточном уровне и может быть использована для обнаружения кожных микозов и паразитарных инфекций. Ветвящиеся гифы грибка могут быть обнаружены в области покраснения и шелушения на коже. Преимущество пробы заключается в неинвазивности; при ретроспективном анализе метода Friedman et al. Чувствительность была оценена как 100%.
В заключение следует сказать что при клинической диагностики дерматофитий кожи стоит подтверждать диагноз микологическим исследованием. Несмотря на то что традиционные методы, такие как прямое обнаружение грибка с помощью раствора KOH предоставляют более или менее чувствительный и доступный результат, новые неинвазивные методы такие как дерматоскопия обладают значительными преимуществами, такими как простота в использовании, способность оценить поражение волосяного покрова туловища и следовательно возможность сделать выбор в пользу системной или топической терапии. Культуральные исследования и исследования чувствительности штамма к антимикотикам являются более дорогостоящими и специализированными методами, но в большинстве клинических центров стоит установить необходимое оборудование для их проведения, особенно учитывая сегодняшнюю тенденцию к учащению случаев устойчивых к терапии дерматофитий. Другие методы, такие как ПЦР и отражающая конфокальная микроскопия, по-прежнему используются главным образом в научных целях.
Лечение дерматофитий кожи
Нефармакологические меры
Пациентам следует рекомендовать носить свободную одежду из хлопка или синтетических материалов, промакивающую влагу с поверхности кожи. Такими же должны быть носки. Области, наиболее предрасположенные к проникновению инфекции, должны быть полностью высушены прежде чем пациент наденет одежду. Пациентам следует избегать хождения босиком и обмена одеждой с другими людьми.
Лечение противогрибковыми препаратами
Все еще используется ряд традиционных агентов без специфической антимикробной функции, включая мазь Уитфилда и краситель Кастеллани (раствор карболового фуксина). Эффективность этих препаратов не оценивалась должным образом. таблице 1 представлена классификация часто используемых антимикотиков. Обширные поражения кожи, которые не поддаются лечению повторными курсами различных препаратов местного действия следует подвергнуть системной терапии. До сих пор не проведено сравнительного исследования комбинации системного и топического подхода и монотерапии системными противогрибковыми препаратами. Топические препараты обладают лучшей фармакокинетикой, чем их системные аналоги. Таким образом, комбинация методов должна лучше бороться с грибковой инфекцией чем только системная или только топическая терапия. Комбинировать следует препараты из разных групп для обеспечения более широкого спектра действия и предотвращения развития резистентности. Лекарства, назначаемые на более короткий промежуток времени, но в большей дозировке обеспечивают меньший риск развития резистентности по сравнению с препаратами, назначаемыми в маленькой дозировке на долгое время. Лекарственные средства с кератофильными и липофильными свойствами, при назначении в высоких дозах, имеют накопительный эффект и способствуют лучшему излечению от грибковой инфекции.
Таблица 1
Классификация вариантов терапии противогрибковыми препаратами в зависимости от их структуры
Класс антимикотиков
Примеры
Амфотерицин B, нистатин, натамицин
Топические – клотримазол, эконазол, миконазол, бифоназол, фентиконазол, оксиконазол, тиоконазол, сертаконазол, берконазол, люликоназол, эберконазол
Итраконазол, флюконазол (также топический), вориконазол, позаконазол, равуконазол, прамиконазол, альбаконазол
Тербинафин, бутенафин, нафтифин
Капсофунгин, анидулафунгин, микафунгин, аминокандин
Антагонисты клеточной стенки
Толнафтат, циклопрокс, аморолфин, ундециленовая кислота, буклозамид, мазь Уитфилда, бензоиловый пероксид, пиритион цинка, сульфид селена, азелаиновая кислота, никкомицины, икофунгипен
Новая и потенциальная терапия
Демцидин, макрокарпал С
Показания к системной терапии при дерматофитии
Топическая терапия антимикотиками при микозах паховой области, туловища и стоп
Рассмотрение данных об использовании существующих топических антимикотиков
Для лечения локализованных форм микозов кожи головы, паховой области, туловища, лица и стоп доступны различные топические противогрибковые препараты. Они могут также быть использованы в комбинации с оральными антимикотиками при более тяжелом течении заболевания. Большинство исследований в области лечения микозов кожи туловища и паховой области рассматривает эффективность именно топических притовогрибковых препаратов, и лишь немногие исследования посвящены терапии оральными антимикотиками. Мета-анализ Rotta et al. оценивает эффективность терапии 14 различными топическими противогрибковыми препаратами и включает в себя 65 рандомизированных контролируемых испытаний (РКИ), сравнивающих топические антимикотики друг с другом или с плацебо. Эффективность оценивается достижением излечения от грибковой инфекции и длительностью излечения. В результате исследования не было найдено значительных различий между противогрибковыми препаратами в плане достижения микологического излечения по завершении терапии. Относительно длительности излечения, бутенафин и тербинафин оказались эффективнее клотримазола. Попарное сравнение топических антимикотиков показало, что бутенафин и тербинафин обеспечивают лучшее излечение, чем клотримазол, оксиконазол и сертаконазол; тербинафин эффектикнее циклопирокса, нафтифин – оксиконазола.
Кокрейновские обзоры терапии микозов паховой области и кожи туловища топическими антимикотиками также указывают на то что индивидуальная терапия тербинафином и нафтифином эффективна и имеет мало побочных эффектов. Другие топические антимикотики, такие как азолы, тоже эффективны в плане клинического и микологического излечения. Относительно комбинированной терапии топическими стероидами и антимикотиками не существует отдельных руководств. Достаточного количества данных для точной оценки случаев повторного заболевания после курса индивидуальной или комбинированной терапии нет. Различия между разными противогрибковыми препаратами связаны в основном с меньшей дозировкой и более коротким курсом терапии одних препаратов относительно других. Топические антимикотики обычно применяются один или два раза в день в течение 2–4 недель, как показано в Таблице 2. В конце курса в большинстве случаев достигается клиническое излечение.
Обзор топических антимикотиков, используемых для лечения микозов кожи туловища, паховой области и стоп
Форма
Место
Частота применения
Длительность применения
1 раз в сут-дважды в сут
1 раз в сут-дважды в сут
До 52 недель при сопутствующем микозе паха
1 раз в сут-дважды в сут
2 недели после исчезновения симптомов
1 раз в сут-дважды в сут
Амфотерицин В (1 мг) 0.1%
Гель на основе липидов
Moriarty et al., тоже подчеркивают значение топической терапии в лечении микозов кожи туловища, паховой области и стоп. Они также перечисляют частые причины неудовлетворительных результатов терапии, а именно низкую чувствительность к препарату, повторное заражение, резистентность к препарату и заражение других инфекционным агентом. Таких пациентов следует направлять в более высокоспециализированный центр для прохождения необходимой терапии. Они также предлагают местное применение гидрокортизона на короткое время для лечения воспалений в пораженной области. Исследования показали, что применение топических стероидов повышает биодоступность топических антимикотиков, главным образом группы имидазола, вдобавок обеспечивая симптоматическое лечение ранних стадий воспаления. Несмотря на то, что этот метод приносит облегчение больным с воспаленными образованиями, его использование следует строго пресекать в таких странах, как Индия, где легкая доступность безрецептурных топических стероидов и их неправильное использование часто выливается в развитие у больных такого заболевания как tinea incognito. Стероиды могут быть полезны для купирования симптомов на начальной стадии заболевания, но длительное их использование может привести к таким осложнениям как атрофия, телеангиэктазия, особенно часто встречающаюся у больных с поражениями в области сгибов. Топические антимикотики с сильным противовоспалительным действием, такие как сертаконазол или люликоназол, являются лучшим вариантом терапии чем комбинации антимикотиков и стероидов.
Микозы стоп обычно лечатся топическим противогрибковым кремом в течение 4 недель; межпальцевые микозы требуют лечения в течение всего 1 недели. Различные топические антимикотики, эффективные в борьбе с микозами стоп, это азоны, аллиламины, бутенафин, циклопрокс, толнафтат и аморолфин, что доказано мета-исследованием, предоставившим свидетельство о большей эффективности топических противогрибковых средств в сравнении с плацебо. Мета-анализ 11 рандомизированных испытаний выявил более высокий процент излечения при терапии тербинафином и нафтифином в сравнении с азолами. Нистатин не пригоден для лечения дерматофитий. Также была доказана эффективность геля гидрохлорида нафтифина в лечении межпальцевого и мокасинового типов грибка.
Новейшие топические антимикотики
Люликоназол, азоловый антимикотик, обладает фунгицидным действием, аналогичным или более сильным чем у тербинафина, против различных видов трихофитов. Доступный в форме 1% крема, он эффективен для лечения дерматофитий при применении раз в день в течение 1–2 недель. Одобрен US Food and Drug Administration для лечения межпальцевых микозов стоп, микозов паховой области и кожи туловища, безопасен. Также была доказана эффективность пенка нитрата эконазола. Тем не менее, эти препараты более дорогостоящие, а значит могут привести к проблемам приверженности к лечению в бедных странах и способствовать выработке резистентности.
В заключение следует сказать, что использование специальной системы переносчиков, где лекарственное средство переносится мицеллами или использование наноструктурного переносчика на основе липидов, микроэмульсий и везикулярных систем, таких как липосомы, ниосомы, трансферосомы, этосомы или везикул способствующих пенетрации является многообещающим методом так как повышает биодоступность лекарства, способствуя достижению наилучшего терапевтического результата. В последнее время, липидный гель амфотерицина B показал впечатляющие фарамакологические свойства и хорошие клинические результаты в лечении различных грибковых заболеваний кожи и слизистых, в том числе и дерматофитий, при полном отсутствии побочных эффектов. Амфотерицин B, встроенный в микроэмульсию, обеспечивает 100% уменьшение распространения поражения и обладает высокой противогрибковой активностью против T. rubrum. Одна из актуальных проблем заключается в том, может ли использование топического амфотерицина способствовать развитию резистентности, ограничивая его использование для лечения более инвазивных грибковых инфекций. Микроэмульсии гризеофульвина имеют высокий показатель излечения дерматофитий. Новая формула тербинафина, известная как раствор тербинафина, образующий пленку, образует тонкую пленку для топического применения, обладающую фунгицидным эффектом, который держится около 13 дней с момента аппликации. Также зафиксированы случаи успешного излечения микозов кожи туловища комбинацией топического изоконазола и дифлюкотолона (сильного топического стероида).
Оральная противогрибковая терапия микозов кожи туловища, паховой области и стоп
Рассмотрение данных об использовании существующих оральных антимикотиков
Системные антимикотики назначают в случае обширных поражений кожи и при отсутствии излечения в ходе топической терапии. Из множества различных системных антимикотиков наиболее часто назначаются тербинафин и итраконазол. Гризеофульвин и флюконазол также эффективны, но требуют долгого курса лечения. РКИ подтверждают эффективность системных антимикотиков. [Таблица 3]. Сравнительное испытание итраконазола 100 мг/день и ультрамикронизированного гризеофульвина 500 мг/день при лечении микозов кожи туловища или паховой области показали лучший клинический и микологический результат при лечении итраконазолом после терапии в течение 2 недель. Подобное исследование, сравнивающее тербинафин с гризеофульвином (оба по 500 мг ежедневно в течение 6 недель) для лечения микозов кожи туловища выявило показатель микологического излечения равный 87% в первой группе и 73% в последней. Двойное слепое исследование итраконазола (100 мг/день) и гризеофульвина (500 мг/день) показало большую эффективность итраконазола.