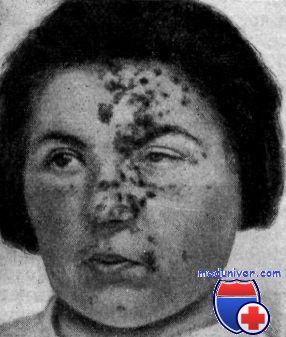
Миоз что это такое
Миоз что это такое
Управляют размерами зрачка две мышцы: сфинктер, а также дилататор, которые имеют различную иннервацию, симпатическую и парасимпатическую.
В медицинской практике принято различать две формы данного состояния: двусторонний миоз и односторонний.
Двусторонний миоз может быть:
• доброкачественной особенностью (в пожилом возрасте) или при дальнозоркости;
• нормальной реакцией на яркое освещение;
• при местном использовании лекарственных препаратов (например, пилокарпина у больных глаукомой) либо при введении препаратов (производных морфина);
• при некоторых заболеваниях (сифилисе, диабете).
Также двусторонний миоз имеет место во время сна, в глубокой коме, при повышенном внутричерепном давлении с двухсторонней вовлеченностью волокон m.dilatator.
Односторонний миоз может встречаться при:
• одностороннем местном применении миотических препаратов;
• односторонних локальных поражениях в передних камерах глаз (например, при инородном теле, находящемся в роговице);
• ирритации (раздражении) III пары черепных нервов;
• сифилисе (редко бывает односторонним).
Виды миоза
Миоз бывает следующих видов:
Вызывается, как правило, при применении ряда лекарственных веществ:
1. понижающих активность адренергической системы (адреноблокаторов);
а) М-холиномиметики (мускарин, пилокарпин);
б) Антихолинэстеразные имеющие М-холинпотенциирующее действие (аминостигмин, фосфорорганические соединения, пр.);
в) Резерпин, сердечные гликозиды, барбитураты, опиаты и др.
Также медикаментозный миоз может возникать в ответ на отравление морфином, алкоголем, никотином, мускарином, хлоралгидратом, бромом, анилиновыми красителями, фосфорорганическими соединениями, кофеином, грибами, боевыми, соединениями нервно-паралитического действия (зарин, заман).
Подобный вид миозов развивается вследствие паралича дилататора зрачка, обусловленного двусторонним патологическим процессом в шейном отделе симпатического ствола, сплетении сонной артерии, цилиоспинальном центре.
Спастический миоз может появиться при спазме зрачкового сфинктера, вследствие поражения нервной системы при некоторых заболеваниях (энцефалит, менингит, сирингомиелия, опухоли головного мозга, уремия, рассеянный склероз, в тонической фазе эпилептического приступа).
Вместе с тем, миоз может возникнуть при: инородном теле в роговице, остром ирите, язве роговицы, переднем и заднем увеите, синдроме Горнера (миоз, птоз, энофтальм), травматической гифеме.
Причиной сужения зрачков могут быть различные глазные заболевания, требующие участия в лечение врача офтальмолога. В этом случае, важно выбрать такую глазную клинику, где Вам действительно помогут, а не «отмахнутся» или будут «тянуть» деньги, не решая проблему. Далее приводим рейтинг специализированных офтальмологических учреждений, где можно пройти обследование и лечение, если у Вас диагностировали сужение зрачков.
Миозит причины, симптомы, методы лечения и профилактики
Миозит — поражение мышечных тканей в результате воспаления или интоксикации. Характеризуется ослаблением мышц, возможна атрофия. Болезнь затрагивает мышечные ткани скелета. Миозит влияет на состояние кожных покровов и костные ткани. Требует консультации врача.
Симптомы миозита
Заболевание имеет следующую симптоматику:
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 17 Декабря 2021 года
Содержание статьи
Причины
Существует несколько факторов, увеличивающих риск прогрессирования миозита:
Стадии развития миозита
Врачи выделяют несколько стадий:
Разновидности
Шейный миозит
Чаще развивается вследствие инфекционного заболевания, например после ОРВИ. Воспалительный процесс затрагивает длинные мышечные ткани головы и шеи. Болезненные ощущения имеют ноющий характер, постоянно сопровождают больного. При миозите мышц спины возможно сдавливание нервных отростков и сосудистых каналов.
Миозит мышц спины
Чаще развивается при невралгии межреберного характера или после физического повреждения. Характеризуется тупыми болезненными ощущениями, которые усиливаются при движении или вдохе. Объясняется изменением мышечных тканей грудной области. Чаще диагностируется миозит поясничных мышц, боли могут отдавать в нижние конечности.
Миозит плеча
Прогрессирует после интенсивной физической нагрузки или травмировании плечевой области. Характеризуется небольшой отёчностью, напряжением мышечных тканей, резкими болезненными ощущениями, которые усиливаются при движении верхними конечностями.
Миозит икроножных мышц
Развивается на фоне системных болезней, например красная волчанка. Основной симптом — слабость нижних конечностей. Возникает при физических нагрузках. По мере прогрессирования заболевания появляются болезненные ощущения. В тяжелых случаях возможно разрастание соединительной ткани и атрофия мышц.
Дерматомиозит
Заболевание затрагивает мышечные ткани кожи и внутренних органов. Патология отображается на работе всего организма. Характеризуется постепенным или резким ухудшением самочувствия больного. Врачи отмечают жалобы на дискомфорт во время движения. При отсутствии лечения развивается болезненность в состоянии покоя, атрофирование мышц.
Оссифицирующий миозит
Заболевание генетического характера, сопровождается окостенением мышечных тканей. Объясняется нарушением генов процесса формирования костей. Встречается редко.
Полимиозит
Подразумевает воспаление поперечно-полосатой мышечной ткани. Приводит к атрофированию мышц при отсутствии лечения.
Диагностика
Для постановки диагноза назначают общий анализ крови, биохимическое исследование кровеносных телец и урины. При необходимости используют инструментальные методы. Пациента направляют на рентгенографию, флюорографию, электромиографию. В сети клиник ЦМРТ для диагностики миозита используют следующие методы:
Мидриаз
Мидриаз — это расширение зрачка, которое может быть физиологическим и патологическим.
Причины возникновения мидриаза
Причиной расширенного зрачка может быть паралич (парез) сфинктера — круговой мышцы зрачка, а также спазм или повышенный тонус дилататора (мышцы, которая отвечает за расширение зрачка).
Мидриаз может возникнуть как ответная реакция на применение различных медицинских препаратов (эстрогенов, антидепрессантов, антигистаминных препаратов и т. д.) или вследствие заболеваний и травм глаза, операций на органах зрения, интоксикации организма и из-за неврологических нарушений.
Виды мидриаза
В офтальмологии принято выделять различные виды мидриаза, среди которых:
Диагностика и лечение мидриаза
Кратковременное расширение зрачков не нуждается в лечении, а вот стойкий мидриаз может быть симптомом серьезных заболеваний, поэтому консультация врача крайне необходима.
Главное в устранении мидриаза — лечение основного заболевания, которое вызвало этот симптом. Чаще всего лечащий врач назначает Пациенту препараты, которые усиливают работу сфинктера зрачка и ослабляют функции дилататора.
Как правило, в таком состоянии Пациента беспокоит фотофобия (чувствительность к свету), поэтому стоит избегать яркого освещения и носить солнцезащитные очки.
При подозрении на мидриаз вы можете обратиться в Глазную клинику доктора Беликовой. У нас работают только опытные врачи-офтальмологи, и используется только качественная современная аппаратура. Мы проведем полное обследование органов зрения для выявления причин расширения зрачков и подберем наиболее подходящее именно вам лечение, исходя из особенностей вашего организма.
Иридоциклит: причины, симптомы и лечение
Как и любой другой орган человеческого тела, глаз нуждается в постоянном питании, оксигенации (насыщении кислородом, который связывается и доставляется эритроцитами крови) и очистке от остаточных продуктов метаболизма (переработки и обмена веществ). Все эти функции эволюцией возложены на систему кровообращения.
Кровеносная система глаза достаточно сложна. Сосудистая оболочка, включающая «стандартные» артерии (свежая кровь), капилляры (непосредственное кровоснабжение тканей) и вены (отток отработанной крови) включает три относительно самостоятельных функциональных блока. К переднему отделу относят радужку, далее следует цилиарное, или ресничное тело (сложное образование, отвечающее также за процессы аккомодации) и, наконец, задний блок образован хориоидеей – собственно сосудистой оболочкой, питающей структуры глазного дна (сетчатка, диск зрительного нерва).
При особых неблагоприятных условиях глазная сосудистая система воспаляется. К патогенным факторам относятся, прежде всего инфекции (вирусные, бактериальные, грибковые), системные заболевания (ревматизм, болезнь Бехтерева и пр.), перенесенные травмы глаза. Определенную роль играет также наследственная предрасположенность. В значительной части случаев (до 30%) причина остается неустановленной.
Общее название воспалений в кровеносной системе глаза – увеит (от древнегреч. «увеа» – виноградина, гроздь). Выделяют также частные случаи увеита, – руководствуясь, прежде всего, критерием преимущественной локализации процесса. Так, воспаление сосудистой оболочки глазного дна носит название хориоидит, воспаление ресничного тела – циклит, воспаление радужки – ирит. Однако, воспаление редко остается изолированным, обычно успевая до выявления и лечения распространиться на соседние структуры.
Таким образом, иридоциклит, – один из наиболее частых вариантов переднего увеита, – представляет собой смешанную форму воспаления глазных кровеносных сосудов с вовлечением как цилиарного тела, так и радужной оболочки. Такой процесс может развиваться в любой возрастной категории, однако наиболее подверженную группу, как показывается статистика, составляют лица в возрасте 20-40 лет, т.е. самая активная и трудоспособная часть популяции.
Причины и провоцирующие факторы иридоциклита
Как правило, иридоциклиты развиваются на фоне хронических инфекций, как общих, так и локальных (особенно при наличии очагов в носоглотке и полости рта). Патогенным возбудителем могут выступать вирусы (герпес, цитомегаловирус, корь, грипп), болезнетворные бактерии (бруцеллез, сифилис, туберкулез и мн.др.), простейшие микроорганизмы и внутриклеточные паразиты (хламидиоз, токсоплазмоз, малярия), грибковые культуры (кандидоз и др.).
Нередко провоцирующим фоном развития иридоциклита становятся системные воспаления суставов (ревматоидный артрит, анкилозирующий спондилоартрит). Перечисленные формы иридоциклита называют эндогенными (обусловленными внутренними причинами).
Экзогенные (привнесенные извне) варианты иридоциклита обычно оказываются осложнениями травм, в том числе офтальмохирургических, и острых инфекционно-воспалительных процессов в роговой оболочке или склере. Факторами-провокаторами в таких случаях обычно выступают переохлаждение, физическая или эмоциональная перегрузка, эндокринные расстройства.
Виды иридоциклитов
По этиологическому критерию, т.е. в зависимости от причин иридоциклита, различают следующие его варианты:
Как и любой воспалительный процесс, иридоциклит может обретать различные типы течения, в т.ч. острый или подострый, хронический, рецидивирующий. В зависимости от характера симптоматики и особенностей развития клинической картины, выделяют серозный и экссудативный (гнойный, сопровождающийся слизисто-жидкостным отделяемым), геморрагический (кровоточивый), фибринозно-пластический (рубцующий) варианты.
Клиника и диагностика
Острые инфекционные иридоциклиты поражают, как правило, один глаз (и при отсутствии своевременного адекватного лечения могут распространяться на второй).
При системных заболеваниях, напр., аутоиммунных, обычно поражаются оба глаза одновременно.
Типичная симптоматика включает интенсивные болевые ощущения в больном глазу (особенно резкой болью отзывается пальпация), покраснение, усиленное слезотечение, болезненная реакция на яркий свет. Боли могут иррадиировать в висок или надбровные дуги. Возможно также относительно легкое снижение четкости и остроты зрения.
При офтальмоскопическом обследовании выявляется расширение перикорнеальных (расположенных вокруг лимба) сосудов, чем и обусловлено характерное покраснение.
Прозрачность роговичного слоя обычно не утрачивается, однако на тыльных слоях иногда обнаруживаются преципитаты – своеобразные осадочные мелкозернистые скопления клеток, отмерших вследствие воспаления; если они есть, преципитаты рассматриваются как один из наиболее специфичных для иридоциклита объективных симптомов.
При серозных и экссудативных формах зачастую отмечается помутнение жидкости в передней глазной камере, иногда с кровяными включениями, а также с присутствием собственно экссудата, гноя или фибринозных волокон; оседая, такие включения образуют на дне передней камеры характерный полумесяц или полосу с серой или желтоватой поверхностью (т.н. гипопион). Возможно появление гифемы – кровоизлияния в передней камере из-за прободения стенки какого-либо сосуда.
Изменяется внешний вид радужной оболочки: рисунок становится стертым и словно тонируется в зеленый или коричнево-красный оттенок. В большинстве случаев выражен миоз (сужение зрачка) и резко ослаблена реакция на свет. При длительном отсутствии лечения может начаться спаечный процесс – между воспаленной радужкой и передней хрусталиковой капсулой возникают синехии (сращения). Спайка может образоваться также по периметру зрачка, деформируя его или даже полностью заращивая. Секреция внутриглазной жидкости цилиарным телом при иридоциклите ингибируется (угнетается), поэтому внутриглазное давление чаще понижено. Однако при далеко зашедшем спаечном процессе механически затрудняется дренирование (отвод жидкостей), вследствие чего на этом этапе ВГД может оказаться повышенным.
В целом, клиника, динамика и прогноз при иридоциклите определяются характером патогенного фактора и, в значительной степени, общим иммунным статусом больного.
Иридоциклит диагностируется по наличию и сочетанию перечисленных выше субъективных и объективных симптомов. Такое воспаление необходимо дифференцировать от аналогичных вариантов увеита и других внутриглазных инфекционных или инфекционно-аллергических заболеваний, поскольку симптоматика может быть очень похожей.
Для целей констатирующей, уточняющей и дифференциальной диагностики информативными являются как лабораторные, так и инструментальные методы (клинический и биохимический анализ крови, визуализирующие обследования челюстно-лицевой области и/или грудной клетки для выявления инфекционных очагов, и т.д.). В ряде случаев необходима консультация смежных специалистов, в частности, эндокринолога, инфекциониста, ЛОР-врача, стоматолога, фтизиатра и др.
Лечение и профилактика
Иридоциклит относится к достаточно редким для современной офтальмологии заболеваниям, требующим стационарного лечения. Однако купирование воспалительной симптоматики, предотвращение спаечных образований, рассасывающие меры (при экссудативных формах) должны проводиться под постоянным специализированным контролем и наблюдением.
При установленной бактериальной или вирусной этиологии иридоциклита назначаются, соответственно, антибиотические или иммуностимулирующие препараты; при туберкулезе – специфическая для этой системной инфекции терапия. В качестве противовоспалительных средств используется широкий спектр нестероидных и гормонсодержащих препаратов; в качестве рассасывающих – современные препараты «ферментной» группы.
Для предотвращения образования задних синехий (спаек, сращений) необходимы препараты, блокирующие постоянное сужение зрачка и обеспечивающие его стабильно-расширенное состояние, т.е. капли-мидриатики. Перечисленные средства производятся и применяются в самых разных фармакологических формах; в каждом случае форма оптимальна в плане максимально быстрой и прицельной доставки терапевтической концентрации активного вещества к очагу поражения. Это могут быть глазные капли, мази, гели, таблетированные препараты, инъекции (парабульбарные, внутримышечные, внутривенные).
Широко используется и обычно оказывается эффективной физиотерапия, – в частности, электрофорез, которым обеспечивается именно транспортировка лекарственных соединений. Иногда по показаниям назначается аутогемотерапия (переливание собственной крови), известная своим противовоспалительным и иммунокорригирующим эффектом. В тех случаях, когда иридоциклит сопровождается повышением ВГД, к терапевтической схеме добавляют гипотензивные препараты (как местные, в форме глазных капель, так и общие – диуретики, т.е. мочегонные).
Следует вновь и вновь акцентировать критически важное значение фактора времени. При первых субъективных симптомах воспалительного процесса в глазу (это касается не только иридоциклита с описанной выше симптоматикой) следует немедленно обратиться к офтальмологу – вместо того, чтобы заниматься причудливым и небезопасным самолечением или предаваться надеждам на то, что «оно само пройдет».
Часты случаи, когда иридоциклит, который при своевременном вмешательстве мог быть радикально излечен раз и навсегда, в запущенной форме хронифицируется, рецидивирует и, что самое опасное, приводит к тяжелейшим осложнениям, среди которых – вторичная глаукома, атрофия и отслоение сетчатки, атрофия зрительного нерва, катаракта, дистрофические изменения в роговичной ткани; такого рода последствия либо требуют сложного офтальмохирургического вмешательства, либо результируют полной необратимой слепотой.
Лучшей профилактикой иридоциклитов служит поддержание достаточно высокого иммунного статуса (что предполагает, в первую очередь, здоровый образ жизни и оптимальное чередование нагрузок и отдыха), своевременная санация острых и хронических инфекционных очагов в организме (прежде всего, в полости рта, носоглотке, придаточных пазухах), а также регулярные профилактические осмотры у офтальмолога, в отношении которых давно доказана и подтверждена высокая эффективность в выявлении целого ряда опасных заболеваниях на самой ранней, легко купируемой стадии.
Миоз что это такое
Неврологическая анизокория. Размер зрачка регулируют две мышцы радужки. Сфинктер (мышца, суживающая зрачок) иннервируется парасимпатической системой, а дилататор (мышца, расширяющая зрачок) — симпатической системой. Определите, является ли анизокория большей в темноте (затруднено расширение в глазе с меньшим зрачком) или на свету (затруднено сужение в глазе с большим зрачком).
А. Анизокория, более выраженная в темноте
1. Синдром Горнера (поражение симпатической иннервации глаза)
а. Клинические характеристики
— Птоз. Имеется птоз верхнего века и «перевернутый» птоз нижнего века (нижнее веко приподнято). Вместе они создают впечатление энофтальма, но истинный энофтальм отсутствует. Птоз верхнего века при синдроме Горнера умеренный. Особенно малозаметен он у пожилых пациентов, когда нижнее веко опущено в связи с возрастными изменениями кожи.
— Сужение зрачка. Анизокория обычно не отмечается, она более очевидна в темноте. Помните, что относительный миоз связан со слабостью расширения зрачка, а не с избыточностью сужения.
— Задержка расширения зрачка. При включении света нормальный зрачок расширяется быстро, а меньший зрачок при синдроме Горнера расширяется более медленно, то есть с «задержкой». Осветите лицо пациента снизу карманным фонарем. Выключите в комнате свет и наблюдайте за медленным изменением анизокории. Анизокория будет видна только в ярком свете, затем максимально видима в течение 5 секунд в темноте, и затем уменьшится после 15—20 секунд темноты, поскольку зрачок наконец расширится. Дремота вызывает миоз и затушевывает задержку расширения зрачка. Разбудите спящего пациента перед исследованием задержки расширения зрачка.
— Гомолатеральный лицевой ангидроз. Это проявление не связано с постганглионарным симпатическим повреждением.
— Гетерохромия радужки (различный цвет радужки) сопровождает врожденный синдром Горнера.

Анатомия пути симпатической иннервации глаза (окулосимпатический путь)
— Центральный окулосимпатический нейрон берет начало в заднебоковых отделах гипоталамуса и спускается в латеральных отделах ствола мозга к спинному мозгу.
— Преганглионарный нейрон начинается в боковом роге спинного мозга (С8-Т2) в так называемом «цилиоспинальном центре». Его волокна проходят вд края верхушки легкого и под подключичной артерией, а затем поднимаются по передней поверхности шеи.
— Постганглионарный нейрон начинается в верхнем шейном ганглии, и его пупиллярные волокна в тесной связи с внутренней сонной артерией следуют через шею, основание черепа и кавернозные синусы. (Вазомоторные симпатические волокна следуют отдельно с наружной сонной артерией В глазницу окулосимпатические волокна входят в составе длинных реснитчатых нервов.
Этиология синдрома Горнера. Центральный синдром Горнера обычно связан с инсультом. Преганглионарные повреждения могут иметь опухолевое происхождение, а постганглионарные повреждения обычно легко выражены. Постганглионарный синдром Горнера, сопровождающийся болевыми ощущениями, требует исключения расслоения внутренней сонной артерии.
Исследование синдрома Горнера
Центральный синдром Горнера обычно сопровождается другими симптомами нарушения функции ствола мозга (например, синдром Валленберга). Наблюдается также гомолатеральный ангидроз лица, шеи и туловища.
Преганглионарный синдром Горнера сопровождается гомолатеральным ангидрозом только лица. Слабость и атрофия мышц гомолатеральной руки обусловлены повреждением С8-Т2 корешков спинного мозга или плечевого сплетения. Если имеется также боль в надключичной ямке, необходимо исключить опухоль верхушки легкого. Соберите анамнез относительно любых имевшихся хирургических вмешательств и травм шеи или грудной клетки, например, катетеризации центральных сосудов, тиреоидэктомии, а также случаев физического насилия, удушения.
Синдром Горнера у пациента с сосудистыми головными болями обычно имеет постганглионарное происхождение. При этом клинически значимый ангидроз лица отсутствует. Внезапная боль в челюсти, ухе, горле или перитонзиллярной области характерна для расслоения сонной артерии. Болезненный постганглионарный синдром Горнера с гомолатеральной тригеминальной дисфункцией (дизестезия, онемение) называется паратригеминальным синдромом Редера и связан с разнообразными повреждениями в области параселлярного и кавернозного синусов.