Мкд что это в медицине расшифровка диагноза
Нарушение ритма сердца и проводимости (аритмии сердца)
Тел.: 8-800-25-03-03-2
(бесплатно для звонков из регионов России)
Санкт-Петербург, наб. реки Фонтанки, д. 154
Тел.: +7 (812) 676-25-25
Санкт-Петербург, В.О., Кадетская линия, д. 13-15
Тел.: +7 (812) 676-25-25
Санкт-Петербург, ул. Циолковского, д.3
Тел.: +7 (812) 676-25-10
Практически у 80% пациентов с ишемической болезнью сердца регистрируются аритмии различного характера и до 65% из них угрожают жизни. НРС могут быть самостоятельными или являться осложнением заболеваний сердечно-сосудистой системы и других органов и систем
С учетом частоты сердечных сокращений их можно подразделить на две большие группы:
1. Брадиаритмии:
2. Тахиаритмии:
Важно отличать нарушения ритма сердца, вызванные органическим (необратимым) поражением миокарда, и функциональные нарушения. Как правило, функциональные нарушения встречаются при здоровом сердце и могут быть вызваны психогенными, рефлекторными и гуморальными расстройствами. Функциональные нарушения ритма сердца встречаются достаточно часто, важно выявить и исключить вызывающие их причины, что позволит избавить человека от аритмии.
Органические нарушения возникают при: коронарной ишемии, гемодинамических пороках сердца и крупных сосудов, сердечной недостаточности, гипертонии. Они могут появляться при токсическом воздействии (медикаментозных препаратов, алкоголя и др.) или инфекционно токсическом (ревматизм, вирусные инфекции, миокардиты различной этиологии и др.), гормональных сдвигах. Аритмии бывают врожденные (синдром WPW, врожденная АВ блокада и др.) и приобретенными, вызванные внешними воздействиями (миокардит,операции и травмы сердца и др.).
Основные симптомы (проявления аритмий)
Брадиаритмии:
Тахиаритмии:
Обычно диагностика аритмий осуществляется врачом поликлиники, кардиологом или врачом скорой помощи. Имеет значение сбор анамнеза, физикальное обследование, и различные инструментально-диагностические методы. Наиболее важным является регистрация НРС на ЭКГ (для предъявления аритмологу).
На сегодняшний день в специализированных или многопрофильных клиниках пациентов консультирует врач кардиохирург-аритмолог и определяет необходимость и возможность эндоваскулярного интервенционного (малотравматичного) лечения нарушения ритма сердца. В нашей Клинике есть все необходимые ресурсы для диагностики и лечения аритмий
К методам диагностики нарушения ритма сердца относят:
Тилт-тест – проба с пассивным ортостазом. Проводится на специальном поворотном столе. Позволят выявить или исключить связь между развитием обморочных состояний и нарушениями сердечного ритма.
Лечение аритмий: хирургическая коррекция нарушений ритма сердца
В нашей Клинике выбор способа лечения нарушения ритма сердца осуществляется специа-листом с учетом клинической картины заболевания, данных инструментально-диагностических исследований и рекомендаций Российского кардиологического обще-ства, Всероссийского научного общества аритмологов.
Самостоятельный прием препаратов, самолечение различными методами является крайне не желательным и не безопасным, если неизвестен и не учитывается характер, механизм и причина аритмии.
Существует несколько способов лечения нарушения ритма сердца:
Операция выполняется под местной анестезией в условиях рентгеноперационной длительностью до 40-55 минут.
Эффективным и радикальным методом лечения тахиаритмий является катетерная аблация (деструкция) очага аритмии. Операция, в среднем, длится не более 1 часа, и через сутки пациент может быть выписан из стационара.
Состояние здоровья человека напрямую зависит от количества данных форменных элементов. Для того чтобы определить их количество, назначают общий анализ крови. С помощью полученных результатов можно наблюдать течение болезни и характер воспалительных процессов, которые могут протекать в организме. Также общий анализ крови назначают при появлении таких симптомов, как усталость, постоянные головные и мышечные боли, утомляемость.
Для чего назначают общий анализ крови?
Кровь в организме человека выполняет ряд важных функций, поэтому ее состав очень информативен при диагностике возможных заболеваний. Чаще всего во время планового обследования назначается общий анализ крови. При подозрительных результатах назначается развернутый биохимический анализ.
Процедура сдачи общего анализа крови
Перед визитом в клинику не рекомендовано принимать пищу. Также в течение нескольких дней следует прекратить прием медикаментов (только по рекомендации врача). Процедура проводится утром. Забор крови делают из пальца или вены.
Таблица – Нормы общего анализа крови для взрослых
Из таблицы выше следует что, нормы анализа крови у мужчин и женщин отличаются. Во время беременности также изменяются показатели анализа крови.
Гемоглобин
Гемоглобин – это белок, в составе которого имеются ионы железа. Он отвечает за дыхательную функцию крови и производит газообмен между клетками организма.
Если у человека обезвоживание организма, сердечная недостаточность; имеются проблемы с пищеварением, вследствие чего была рвота и диарея – то анализ покажет пониженный уровень гемоглобина.
При повышенном уровне речь идет о закупорке сосудов за счет того, что кровь становится гуще. Из-за этого образуются тромбы, что повышает риск развития сердечно-сосудистых заболеваний.
После рассмотрения результатов анализов должно быть подобрано соответствующее лечение для улучшения показателей. Самолечение в данном случае недопустимо.
Эритроциты
Если человек испытывает стресс, сидит на изнуряющих диетах, которые сочетаются с высокими физическими нагрузками, то уровень эритроцитов будет понижен.
Для коррекции происходящих в организме нарушений назначаются лекарства. Препарат должен быть подобран врачом с учетом результатов проведенных исследований и особенностей организма пациента.
Если при расшифровке биохимического анализа крови СОЭ выше нормы, то это говорит о том, что в организме идут инфекционные и воспалительные процессы, также возможны онкологические заболевания.
Снижение уровня СОЭ свидетельствует о болезнях, сопровождающиеся изменениями формы эритроцитов, например серповидно-клеточная анемия.
Лейкоциты
В норме общее количество лейкоцитов в крови находится в диапазоне 4х109/л до 1,1х1010 /л. Лейкоциты – это форменные элементы крови. Если количество выше нормы, то это указывает на то, что в организме происходит воспалительный процесс. Причины повышения лейкоцитов могут быть следующие: острые инфекции, онкологические заболевания, острое и хроническое воспаление.
Чтобы осуществить подсчет процентного соотношения лейкоцитов разных видов в лабораторной диагностике используют лейкоцитарную формулу. Если из результатов биохимического анализа крови видно, что идет сдвиг лейкоцитарной формулы влево, это значит, что в крови находятся незрелые нейтрофилы. Хотя в норме они должны быть только в костном мозге.
Тромбоциты
Образование тромбоцитов идет в красном костном мозге. Норма у женщин составляет 170,0-320,0х109/л и у мужчин 180,0-320,0х109/л.Туберкулез, рак печени и почек, острые инфекции, отравления, стресс провоцируют повышенное содержание тромбоцитов при расшифровке общего анализа крови.
Пониженное содержание тромбоцитов при расшифровке анализа наблюдается при частом приеме лекарственных препаратов. Низкий уровень тромбоцитов наблюдается также у людей, страдающих алкоголизмом. Если при расшифровке показателей анализа у женщин наблюдается низкий уровень тромбоцитов, то это может говорить о затяжных менструациях.
Гематокрит
При расшифровке биохимического анализа крови особое место выделяют такому показателю, как гематокрит. Он указывает на отношение объема клеток крови к общему объему крови и выражается в процентах.
У женщин низкий уровень гематокрита может говорить о наступлении беременности. Биохимические исследования крови являются важным показателем при установке диагноза пациента и назначении лечения. Сдавать общий анализ крови рекомендовано не только при возникновении недомоганий, но и в целях диагностики организма на отсутствие болезней.
Интерпретация полученных результатов проводится на приеме у врача, который назначил анализ. Специалист учитывает половую принадлежность и возраст пациента. На основании полученных данных врач разрабатывает индивидуальную схему лечения.
Самостоятельная расшифровка полученных результатов может привести к получению ложного представления о диагнозе. Без определенных знаний невозможно определить состояние здоровья даже при наличии результатов анализа крови. Доверяйте расшифровку результатов лабораторных исследований опытным специалистам.
Гипертоническая болезнь
Это заболевание лечат:
Отделение кардиологии
Запись на приём Задать вопрос
Гипертоническая болезнь — патология сердца и сосудов, проявляющаяся повышением артериального давления. В патогенетическом механизме формирования заболевания огромную роль играют нарушения нейрогуморального, центрального и почечного механизмов регуляции кровяного давления.
Артериальная гипертензия относится к основополагающим факторам риска развития потенциально летальных заболеваний — инсульта и инфаркта. Именно поэтому важно знать, почему возникает гипертония, как ставится диагноз и какие лекарства используют в лечении.
Причины гипертонической болезни
Истинная гипертоническая болезнь или, как ее еще называют, эссенциальная гипертензия возникает как результат перенапряжения деятельности нервной системы. Итогом этого процесса становится нарушение процессов регуляции и поддержания оптимального кровяного давления.
Учеными установлено множество факторов, способствующих возникновению гипертензии:
чрезмерное эмоциональное перенапряжение;
ненормированный рабочий день;
злоупотребление алкоголем и табакокурением.
Доказана наследственная зависимость формирования гипертонической болезни — определено более 20 генов, которые ответственны за развитие патологии.
Симптомы гипертонии
Выраженность клинических симптомов зависит от уровня повышения давления и вовлеченности в процесс так называемых органов-мишеней. Под этим термином понимаются те органы, на которых длительное повышение давления сказывает самым неблагоприятным образом: сетчатка глаз, головной мозг, почки, сердце.
На начальной стадии пациентов обычно беспокоит головокружение и периодические головные боли. Повышение давления обычно сопровождается шумом в ушах, тошнотой, ощущением сердцебиения, пульсацией в голове.
Прогрессирование заболевания приводит к явлениям сердечной недостаточности: одышка при физической нагрузке, чувство нехватки воздуха. Хронический характер патологии сопровождается отеками ног, одутловатостью лица.
При скачках артериального давления может отмечаться расстройство зрительной функции в виде “мушек” перед глазами и снижения остроты зрения. Самый главный симптом — это повышение давления, подтвержденное инструментально!
Степени и стадии гипертонической болезни
Классифицируют гипертоническую болезнь по стадиям и степеням. Разделение на степени основано на уровне подъема давления:
I степень — подъем систолического давления свыше 139 вплоть до 159 мм рт. ст (диастолическое колеблется в интервале 90-99 мм рт. ст);
II степень — от 160 до 170 мм рт. ст. (интервал колебаний диастолического — 100-109);
III степень — давление поднимается выше 180 мм рт. ст.
Стадия гипертонии учитывает еще и степень поражения органов-мишеней:
1 стадия (низкий риск) — мягкая гипертония, при которой отсутствует поражение органов-мишеней;
2 стадия (высокий риск) — среднетяжелое или тяжелое течение болезни, при котором отмечается вовлеченность в процесс органов мишеней: гипертрофия сердца, спазм артерий сетчатки, ухудшение почечного кровотока;
3 стадия (очень высокий риск) — крайне тяжелое течение, сопровождающееся частыми гипертоническими кризами и опасными поражениями органов-мишеней в виде инсульта, инфаркта, кровоизлияний в сетчатку.
Особенности течения гипертонической болезни с поражение сердца
Длительное или особо злокачественное течение болезни сказывается на сердечной мышце. Изначально развивается гипертрофия миокарда — с помощью этого сердце пытается компенсировать избыточную нагрузку. Без лечения или при его недостаточной эффективности, а также при нерегулярном приеме лекарственных препаратов возможно развитие следующих видов поражения сердца:
стенокардия — острые боли в сердце, вызванные недостатком кислорода;
инфаркт — крайняя степень ИБС, проявляется некрозом сердечной мышцы;
острая левожелудочковая недостаточность — проявляется отеком сердца.
Лечение гипертонической болезни
В терапии артериальной гипертензии используется комплексный подход. Сначала пациент проходит тщательное обследование, которое позволит исключить симптоматическую гипертонию, то есть вызванную каким-либо другим заболеванием.
Полностью излечиться от гипертонической болезни невозможно — препараты приходится в большинстве случаев принимать пожизненно под регулярным контролем АД. В лечении используются несколько групп препаратов:
Хроническая ишемическая болезнь сердца
программа диагностики Здоровое сердце!
Хроническая ишемическая болезнь сердца – патология, при которой нарушено кровоснабжение миокарда. Происходит это из-за атеросклеротических отложений на стенках коронарных артерий и/или образовавшихся бляшек. Поскольку просвет сосудов сужен, приток крови к сердцу снижается. В результате, чтобы обеспечить должное снабжение кислородом, сердце начинает усиленно работать. Это приводит к расширению сердечной мышцы. Состояние чревато внезапной аритмией, окклюзией (нарушением проходимости) коронарных артерий, инфарктом. ХИБС – основной виновник смерти от сердечного приступа. Мужчины страдают ИБС чаще: даже в возрастной группе старше 70 лет сохраняется соотношение 2:1.
В группу риска риска по ХИБС входят люди:
Причины хронической ишемической болезни сердца (ХИБС)
Исследования показывают, что ИБС начинается, когда определенные агенты повреждают внутренние слои коронарных артерий.
Основные причины способствующие развитию ХИБС:
Также продолжаются изучения влияния других возможных факторов риска развития ХИБС:
Симптомы ХИБС
На ранних стадиях ИБС протекает практически бессимптомно. Дискомфорт и/или боль в груди (стенокардия) – наиболее распространенный симптомом ХИБС. Боль ощущается, когда сердце не получает достаточного количества крови и кислорода. Боль под грудиной, в области верхней части спины, шеи, рук, живота, чувство тяжести, как будто кто-то сжимает сердце, – эти симптомы обычно связаны с активностью или эмоциями. Состояние нормализуется при отдыхе, боль снимается нитроглицерином.
Лечение хронической ишемической болезни сердца
При ИБС важна ранняя диагностика. Поскольку первые «звоночки» ХИБС сходны с симптомами других сердечно-сосудистых патологий, то необходима дифференциальная диагностика. Опытный кардиолог обязательно направит пациента на ЭКГ, УЗИ сердца, коронарографию, назначит холтеровское мониторирование и другие необходимые исследования и анализы. Только после этого составит схему лечения, даст правильные рекомендации.
Терапию обычно начинают с лекарственных препаратов и изменения образа жизни. Пища с низким содержанием жиров, регулярные умеренные физические нагрузки, потеря веса, отказ от курения – это только часть сражения за здоровые коронарные артерии. Чтобы предотвратить развитие ИБС и не допустить ухудшения, доктор назначит лекарства: нитраты, снимающие боль, антиагреганты, разжижающие кровь, статины, снижающие уровень холестерина, антоганисты кальция, бета-блокаторы и другие препараты, необходимые конкретному пациенту.
Для предотвращения внезапных угрожающих жизни аритмий может потребоваться имплантация дефибриллятора. Если врачи считают, что ХИБС у пациента достаточно серьезна, они предлагают хирургические или неинвазивные процедуры для улучшения состояния и спасения жизни.
Для получения подробных консультаций записывайтесь к кардиологам медицинских центров Президент-Мед
Острая сердечная недостаточность: определение понятия, стратификация риска, классификация, формулировка диагноза
Острую сердечную недостаточность (ОСН) можно определить как осложнение болезни системы кровообращения, выражающееся в быстром возникновении или нарастании жалоб (трудно переносимых больным) и объективных расстройств (опасных для жизни, особенно при отсутствии срочного лечения), вызванных сердечной недостаточностью. Проблема ОСН приобретает все большую актуальность в связи с улучшением возможностей поддержания жизни больных c наиболее тяжелыми формами острых и хронических заболеваний сердца. Для эффективного лечения, правильного ведения этих пациентов важно ясно понимать определения ключевых понятий острой сердечной недостаточности, классификацию, принципы формулировки диагноза, а также возможности стратификации риска и прогнозирования. Названные аспекты критически рассмотрены в настоящей статье.
Впоследние десятилетия внимание многих кардиологов – исследователей и практических врачей было поглощено проблемой сердечной недостаточности (СН), точнее хронической СН (ХСН). Причин этому было достаточно: с одной стороны, эпидемический масштаб заболеваемости, с другой стороны, улучшившиеся возможности диагностики, значительный прогресс в лекарственном и хирургическом лечении, появление полезных имплантируемых устройств. Для врачей разрабатывались рекомендации и руководства, им на смену приходили новые – уточненные, более совершенные версии. В конце 20-го – начале 21-го века «Школы сердечной недостаточности» были в России популярнейшей формой врачебного всеобуча. Все это обеспечило значительный прогресс в лечении больных ХСН.
Тем временем, в результате более эффективного лечения, увеличения продолжительности жизни произошло парадоксальное увеличение числа больных с поздними стадиями и наиболее тяжелыми формами ХСН, для которых характерна острая декомпенсация СН, образующая большую часть случаев острой сердечной недостаточности (ОСН).
Проблема ОСН долгое время пребывает в информационной тени, да и изучается значительно меньше, нежели ХСН. И все же появляются новые идеи, полезные для фундаментального осмысления ОСН, а, кроме того, последовательно совершенствуются приемы ее диагностики и лечения. В этой ситуации важно критически пересмотреть некоторые базисные для клинической практики аспекты: определение понятия ОСН, классификацию, принципы формулировки диагноза, а также возможности стратификации риска и прогнозирования, что чрезвычайно важно для эффективного лечения и правильного ведения больных.
Определение понятия «острая сердечная недостаточность»
Однако спустя всего одно десятилетие именно этот «нерекомендованный» термин и стал заглавным для нового издания документа. «Руководство по диаг но стике и лечению ОСН» было подготовлено экспертами Европейского общества кардиологов и Европейского общества интенсивной медицины [2]. В нем и было сформулировано новое развернутое определение ОСН:
ОСН – это быстрое возникновение жалоб и объективных расстройств, связанных с нарушением функции сердца как на фоне предшествующего заболевания сердца, так и при его отсутствии. Нарушения могут затрагивать систолическую и/или диастолическую функции миокарда, ритм сердца, пред- или посленагрузку на него. Они часто означают угрозу для жизни, необходимость срочного лечения. ОСН может быть самостоятельным, вновь возникшим (de novo) состоянием или острой декомпенсацией ХСН.
Это определение было принято за основу и фактически широко применяется на протяжении уже 15 лет, хотя в последних двух версиях Руководства ESC по диагностике и лечению острой и хронической сердечной недостаточности (2012 и 2016 гг.) [3,4] оно выглядит более лаконичным и полностью клиническим определением (патофизиологические аспекты оставлены в стороне), но по существу изменилось мало:
ОСН – термин, описывающий быстрое возникновение или нарастание жалоб и объективных расстройств, свойственных сердечной недостаточности. Это опасное для жизни состояние, требующее неотложного внимания и обычно приводящее к госпитализации.
Однако и новая версия определения не вполне безупречна. Во-первых, что касается быстрого появляющихся или нарастающих симптомов, то весьма свойственные ОСН одышка и отеки не являются для нее строго специфичными. Например, причиной внезапно возникшей одышки может быть не ОСН, а пневмония, пневмоторакс, иная патология легких, почек, головного мозга. Увеличение отеков на ногах также не всегда вызвано ОСН, причинами могут быть нефротический синдром, флеботромбоз и т.д. Поэтому определения СН должно основываться не на симптомах, свойственных ей, а на симптомах, вызванных ею. Установление этой взаимосвязи является важнейшей задачей диагностики и дифференциальной диагностики.
Наряду с выяснением принадлежности симптомов к ОСН имеет значение оценка динамики, субъективной тяжести и прогностической значимости симптомов. Для больных ХСН характерно волнообразное или неуклонное и довольно быстрое (за часы или дни, но может быть и недели) нарастание одышки и отеков, которое означает декомпенсацию ХСН, являющуюся наиболее частой разновидностью ОСН. ОСН соответствует такая выраженность субъективных симптомов, которую можно охарактеризовать как нестерпимость для больного (например, субъективное удушье). В остальном симптомы – субъективные (жалобы больного) или объективные (физические, лабораторные, инструментальные параметры) – для установления их принадлежности к ОСН должны оцениваться с точки зрения того, какую опасность они представляют, т.е. их прогностической значимости.
ОСН – осложнение болезни системы кровообращения, выражающееся в быстром возникновение или нарастании жалоб (трудно переносимых больным) и объективных расстройств (опасных для жизни, особенно при отсутствии срочного лечения), вызванных СН.
Классификации ОСН. Клинические формы
Традиционно основанием для суждения о риске служит классификация – выделение клинических форм, стадий, степеней тяжести. В настоящее время наиболее общим, первоначальным классификационным принципом является разделение случаев ОСН, возникших впервые (de novo), и эпизодов острой декомпенсации сердечной недостаточности (ОДСН), существовавшей ранее (т.е. декомпенсации ХСН). В основе ОСН de novo обычно лежат внезапно возникшие патологические состояния (инфаркт миокарда, тахиаритмия, миокардит, острая дисфункция клапана и т.д.), при которых возможно и зачастую эффективно лечение этих заболеваний, наряду с коррекцией ОСН. В популяции значительно чаще встречаются случаи ОДСН (в совокупности ОСН их доля составляет около 80-90% [5]), в лечении которых ставку в большинстве случаев следует делать на средства лекарственной коррекции СН, если лежащие в ее основе заболевания не поддаются радикальной коррекции.
Классификации ОСН при остром коронарном синдроме и инфаркте миокарда
Наиболее известны и изучены с точки зрения обоснованности применения (валидности) две системы оценки тяжести ОСН, использующиеся в отделениях интенсивной терапии для коронарных больных – классификации Киллипа и Форрестера.
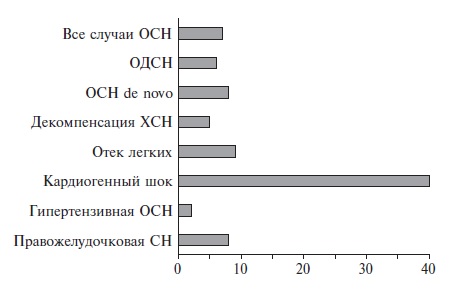
Классификация ОСН, известная под именем Killip, была предложена и апробирована Томасом Киллипом и Джоном Кимбалом для оценки тяжести и динамики поражения миокарда у больных инфарктом в 1967 году [8], когда еще отсутствовали возможности эффективного лечения этого заболевания, т.е. восстановления проходимости пораженной артерии. Основанная на учете клинических (и, возможно, рентгенологических) симптомов, она оказалось простой, удобной и востребованной в клинической практике и традиционно используется во многих клиниках нашей страны. Важным достоинством классификации является также доказанная валидность в условиях современного лечения. Наличие ОСН и ее стадия (по Киллипу) являются сильным независимым предиктором смерти как в ближайшем, так и в отдаленном периоде после инфаркта миокарда (как с подъемом, так и без подъема сегмента ST, при выполнении тромболизиса и при катетерных вмешательствах) [9,10].
Классификация Форрестера появилась на 10 лет позже и также была предназначена для стратификации ОСН у больных инфарктом миокарда [11]. Больные подразделяются на 4 группы (рис. 2) на основании, с одной стороны, клинических признаков (гипоперфузия периферических тканей – нитевидный пульс, холодная липкая кожа, периферический цианоз, артериальная гипотензия, тахикардия, спутанность сознания, олигурия, а также симптомы застоя в легких – хрипы, изменения на рентгенограмме), а, с другой стороны, гемодинамических данных – снижение сердечного индекса (≤2,2 л/мин/м2) и повышение давления в легочных капиллярах (>18 мм рт. ст.).
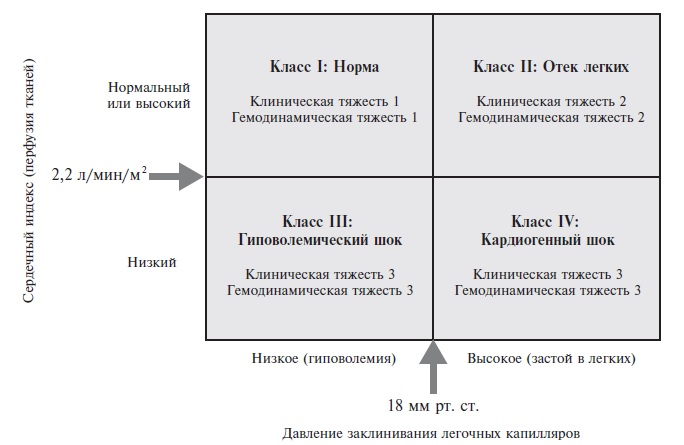
Имеются немногочисленные исследования применимости данной классификации. Некоторые подтверждают ее валидность (а именно, прогностическую значимость) в условиях современного (тромболитического) лечения инфаркта миокарда [12], а другие это отвергают, в частности, в связи отсутствием связи между показателями катетеризации правых камер сердца (давление заклинивания) и прогнозом [13]. Обращает на себя внимание усложненность данной классификации, ее зависимость от инвазивных измерений, малочисленность публикаций об исследованиях, в которых она так или иначе применялась, в том числе и крупных клинических испытаний. И если в оригинальной публикации предлагалось выбирать лечение в зависимости от гемодинамического статуса, то сейчас, спустя почти 4 десятилетия, невозможно судить о том, насколько эффективна такая стратегия. Наконец, следует отметить, что градации ОСН, установленные на основании рассмотренных альтернативных классификаций, вполне совпадают лишь в 42% случаев, т.е. они скорее не совпадают [13]
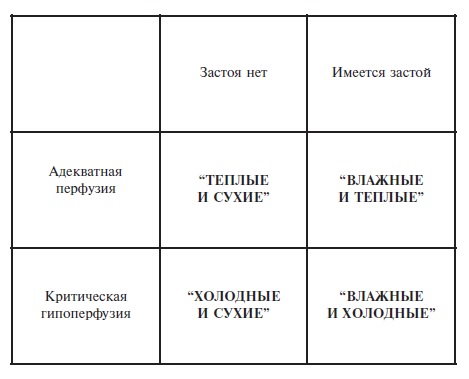
Существует также классификация клинической тяжести сердечной недостаточности, основанная на оценке состояния периферического кровообращения (перфузии периферических тканей) и данных аускультации легких (застойные явления) – она относится скорее к ОДСН (рис. 3). Эта классификация предполагает выделение класса I («теплые и сухие»), класса II («теплые и влажные»), класса III («холодные и сухие») и класса IV («холодные и влажные»). Правомерность этой классификации была изначально валидировна (с точки зрения связи с прогнозом) при кардиомиопатиях, и, хотя сведения о ее научной апробации крайне ограничены, по экспертному заключению может применяться у больных ХСН (ОДСН) – госпитализированных или амбулаторных и [2,14].
В целом рассмотрение имеющихся классификаций ОСН показывает их несовершенство – в большей или меньшей степени к ним можно отнести упреки в архаичности, недостаточной научной аргументированности, во фрагментарном подходе к сложным явлениям или, наоборот, в громоздкости.
Течение заболевания и стратификация риска при ОСН
Стратификация риска – одно из наиболее значимых в практическом отношении направлений научных исследований ОСН. В то же время на стратификацию риска как на систему медицинской оценки возлагаются функции, с выполнением которых с помощью традиционных классификаций справиться трудно: выбор типа медицинской помощи (например, решение вопроса о том, следует больного госпитализировать или нет, а если да – то в отделение интенсивной терапии или отделение общего типа), методов мониторинга за состоянием больных, средств лечения (из числа стандартных или резервных), планирования продолжительности пребывания в клинике, тактики ведения больного на амбулаторном этапе.
Число пациентов, доставляемых в клиники по поводу СН, очень велико. В США, например, оно составляет около 1 млн в год, однако примерно в половине этих случаев госпитализация не требуется [15]. Поэтому полезно выделять больных ОСН с наибольшим риском, явно нуждающихся в госпитализации (в отделения интенсивной терапии). Сопоставление соответствующих критериев, предлагаемых группами наиболее авторитетных международных экспертов в последние годы, показывает значительное сходство, а также тенденцию к упрощению и сокращению числа критериев с течением времени (табл. 1) 15.
Формулировка диагноза
Состоявшийся эпизод ОСН должен найти отражение в окончательном диагнозе. Документирование – важный пункт ведения таких больных, поскольку ОСН является сильным предиктором прогноза их жизни. При появлении (возобновлении) ОСН или ОДСН требуется внимательный анализ причин, выработка тактики наблюдения и лечения – сейчас и на отдаленную перспективу. Информация об эпизоде ОСН важна для обеспечения преемственности в ведении больного. Между тем она зачастую все же отсутствует или теряется в современном диагнозе, разрастающемся по мере расширения арсенала возможностей.
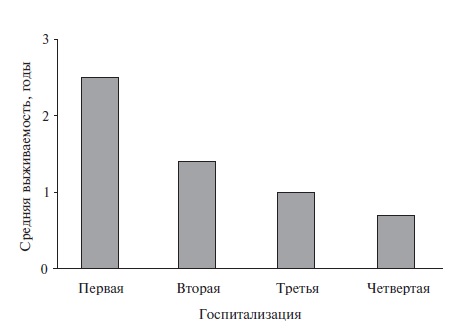
Преобладающую часть случаев ОСН составляют эпизоды ОДСН у немолодых пациентов, для подавляющего большинства из которых характерно наличие нескольких заболеваний сердца (гипертоническое сердце, ишемическая кардиомиопатия, постинфарктный кардиосклероз, дегенеративные поражения клапанов, фибрилляция предсердий и т.д.) и экстракардиальной коморбидности, также, как правило, множественной (хроническая болезнь почек, сахарный диабет, анемия, хроническая обструктивная болезнь легких, цереброваскулярная болезнь, апноэ во время сна, болезни щитовидной железы) и потенцирующей сердечную недостаточность и ее декомпенсацию [18,19]. По существующей традиции в начале диагноза указывают основное заболевание, а затем его следствия (их может быть немало, и они также могут конкурировать с сердечной недостаточностью – почечная недостаточность, дыхательная недостаточность, цереброваскулярная недостаточность). Так что затеряться диагнозу ОДСН в таких случаях есть где. С учетом прогностической важности ОДСН и того, которое по счету это обострение, (рис. 4), сколь долго оно длилось, запись об этом должна занимать заметное место в диагнозе (или сопроводительном эпикризе).
Что же касается вновь развившейся ОСН, то и в этом случае существует возможность не указать на это в выписном эпикризе (диагнозе). Например, во многих случаях инфаркта миокарда явления умеренно выраженной ОСН удается быстро купировать в отделении интенсивной терапии (после реваскуляризации), и к моменту выписки больного из общего (кардиологического) отделения врачи о ней в диагнозе не упоминают как о несущественной детали анамнеза, утратившей актуальность.
Заключение
Итак, многие важные аспекты феномена ОСН – определение понятия, систематизация клинических форм, подходы к классификации, стратификация риска и оформление диагноза – сформулированы к настоящему времени достаточно ясно и рационально, чтобы применяться в клинической практике. Это важно как для успешного лечения больных при данном эпизоде обострения заболевания, так и для планирования врачом стратегии ведения. Проблема ОСН выходит из тени забвения и требует к себе внимания практических врачей, лечебный арсенал которых заметно пополняется.



