Млу при туберкулезе что это
Что такое туберкулез с множественной лекарственной устойчивостью, и как мы боремся с ним?
Вопрос: Что такое туберкулез с множественной лекарственной устойчивостью, и как мы боремся с ним?
Ответ: У бактерии, вызывающей туберкулез (ТБ), может развиваться устойчивость к противомикробным препаратам, используемым для лечения болезни. Туберкулез с множественной лекарственной устойчивостью (МЛУ-ТБ) — это ТБ, который не реагирует, по меньшей мере, на изониазид и рифампицин, два самых мощных противотуберкулезных препарата.
Двумя основными причинами развития множественной лекарственной устойчивости является неправильное ведение ТБ и распространение от человека человеку. Большинство случаев туберкулеза излечимо при условии строгого соблюдения шестимесячного курса лекарственной терапии, предоставляемого пациентам при поддержке и под наблюдением. Ненадлежащее использование противомикробных препаратов или использование неэффективных лекарственных форм, а также преждевременное прекращение лечения могут приводить к развитию лекарственной устойчивости, которая затем может передаваться, особенно в стесненных условиях, например в тюрьмах и больницах.
В некоторых странах лечение МЛУ-ТБ становится все более проблематичным. Выбор лечения ограничен, рекомендуемые препараты дороги и не всегда доступны, а пациенты страдают от их многочисленных неблагоприятных последствий. В некоторых случаях может развиваться туберкулез с еще более тяжелой лекарственной устойчивостью. Туберкулез с широкой лекарственной устойчивостью (ШЛУ-ТБ) является формой туберкулеза с множественной лекарственной устойчивостью, реагирующей на еще меньшее число препаратов. Он зарегистрирован в 117 странах.
Лекарственную устойчивость можно выявить путем использования специальных лабораторных тестов, проверяющих чувствительность бактерий к лекарственным препаратам или выявляющих модели устойчивости. По типу эти тесты могут быть молекулярными (таких как Xpert MTB/RIF) или культуральными. Молекулярные технологии позволяют получать результаты через несколько часов и успешно используются даже в странах с ограниченными ресурсами.
Целью новых рекомендаций ВОЗ является ускорение выявления и улучшение результатов лечения МЛУ-ТБ с помощью использования новых диагностических экспресс-тестов и укороченной и менее дорогой схемы лечения. Новая схема лечения стоимостью менее 1000 долларов США на пациента рассчитана на 9-12 месяцев. Она не только дешевле схем, используемых в настоящее время, но и предположительно улучшит результаты лечения и потенциально снизит смертность. Это станет возможным благодаря улучшению соблюдения режима терапии и уменьшению числа пациентов, потерянных из вида для последующего наблюдения.
Для борьбы с лекарственно-устойчивым ТБ необходимо:
По оценкам, в 2016 г. МЛУ-ТБ развился у 490 000 человек в мире. Еще 110 000 человек с ТБ, устойчивым к рифампицину, также отвечают установленным недавно критериям для лечения МЛУ-ТБ. На Индию, Китай и Российскую Федерацию пришлось 47% от общемировой численности. По оценкам, около 6,2% из этих людей имели ШЛУ-ТБ.
Лекарственная устойчивость к туберкулезу
По инициативе ВОЗ с 1993 года туберкулез был объявлен национальным бедствием, а 24 марта стало ежегодным Всемирным днем борьбы с туберкулезом.
Терминология лекарственно-устойчивого туберкулеза.
Распространены 3 термина: ЛУТ, МЛУ-ТБ, ШЛУ-ТБ.
ЛУТ (лекарственно-устойчивый туберкулез) — туберкулез с устойчивостью высеянных микобактерий как минимум к 1 лекарственному препарату.
МЛУ-ТБ (множественная лекарственная устойчивость) — туберкулез с устойчивостью к 2 наиболее эффективным противотуберкулезным препаратам (изониазиду и рифампицину). МЛУ имеют 32% впервые заболевших и 76% больных с рецидивом туберкулеза.
ШЛУ-ТБ (широкая лекарственная устойчивость) — туберкулез с МЛУ и дополнительной устойчивостью ко всемфторхинолонам и к 1 из 3 антибиотиков группы аминогликозидов (капреомицину, канамицину или амикацину).
Абсолютный ЛУТ — устойчивость ко всем применяемым препаратам. В Беларуси диагностируется почти у 50% пациентов с ШЛУ-ТБ.
Причины устойчивости микобактерий.
Появление устойчивости к антибактериальным препаратам — естественный биологический процесс, возможный благодаря мутации генов бактерий. В итоге мутантная бактерия выживает и дает начало новой колонии устойчивых бактерий. Также бактерии способны обмениваться генами.
Распространению устойчивых микобактерий способствовали:
дефекты лечения (перерывы, прием в неполной дозе, прием только 1 препарата и т.д.),
«почивание на лаврах» в 1970-80 гг., когда туберкулез в Беларуси считался почти побежденным, а фармакологи прекратили поиск новых противотуберкулезных средств. В 1990-х годах это привело к большим проблемам.
Особенности лечения туберкулеза.
Лечение чувствительного туберкулеза длится 6-8 месяцев, в первые 2 месяца назначается 4 препарата.
Лечение МЛУ-ТБ длится от 20 до 36 месяцев (2-3 года), а ШЛУ-ТБ — минимум 36 месяцев. В обоих случаях изначально назначается по 5-6 препаратов сразу. Для лечения такого туберкулеза фтизиатры снова используют лекарства, от которых по разным причинам отказались в прошлые десятилетия.
Каждый случай лекарственно-устойчивого туберкулеза рассматривается на консилиуме врачей. Обычно у таких больных много сопутствующих болезней.
Профилактика возникновения лекарственной устойчивости у пациентов с МЛУ-ТБ заключается в строгом контроле лечения на всех этапах (дома, амбулаторно, в стационаре). Лечение одного пациента с МЛУ стоит от 5 тысяч долларов. Помогает Глобальный фонд по борьбе со малярией, туберкулезом и СПИДом.
Абсолютный ЛУТ лечится альтернативными методами. Например, с помощью коллапсотерапии: в грудную полость вводится воздух, легкое сжимается, сдавливается, в патологическом очаге происходит заживление. Хирургическое лечение — удаление пораженной части легкого.
Распространенность туберкулеза в Беларуси
Беларусь входит в число 18 европейских стран, неблагополучных по туберкулезу. Здесь относительно высокая распространенность МЛУ-ТБ, но ситуация лучше, чем в России и на Украине. В последние годы заболеваемость и смертность от туберкулеза снижаются.
Диагностика туберкулеза.
жалуется на кашель дольше 3 недель,
лихорадку (повышенную температуру),
то нужно обязательно взять анализ мокроты на микобактерии туберкулеза.
Быстрое обнаружение и диагностика устойчивости микобактерий проводится в противотуберкулезных учреждениях с помощью молекулярно-генетических методов (ПЦР, LPA, GeneXpert) в течение нескольких часов. Раньше на это требовалось около 3 месяцев, т.к. микобактерии растут очень медленно. В перспективе экспресс-методы будут доступны и в лабораториях общелечебной сети.
Задача врачей широкого профиля — заподозрить туберкулез и выявить его на начальном этапе. Благодаря гранту Глобального фонда совместно со специалистами РНПЦ пульмонологии и фтизиатрии проводится постоянное обучение врачей разного профиля.
Кто болеет туберкулезом.
В 2015 году в Беларуси заболело 3 тысячи 35 человек (в том числе 56 медработников, из них по Минской области 7 случаев).
Заболеть может любой. 80% больных — в трудоспособном возрасте, большинство — мужчины (это обусловлено частым употреблением алкоголя и курением). Особенно высок риск при ослаблении иммунитета, этому способствуют:
низкий уровень жизни,
тяжелые условия работы,
Риск возрастает также при сахарном диабете, ВИЧ-инфекции, приеме глюкортикоидов и цитостатиков.
Нужна ли вакцинация от туберкулеза?
Нужна из-за высокой распространенности туберкулеза. Вакцина живая, поэтому требуется точное соблюдение всех правил прививки. Вакцина защищает только от генерализованных (распространенных по организму) форм инфекции. В случае болезни привитый ребенок переболеет в более легкой форме.
Перспективы борьбы с ЛУТ
Разработаны качественно новые лекарства: бедаквелин,имипенем+циластатин,деламанид.
Создание более совершенных вакцин, создающих стойкий иммунитет.
| Туберкулез с множественной лекарственной устойчивостью | |
|---|---|
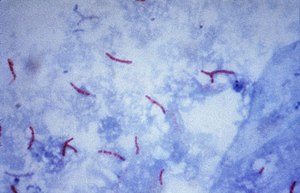 | |
| Бактерии Mycobacterium tuberculosis под микроскопом | |
| Специальность | Инфекционное заболевание |
Устойчивые штаммы туберкулеза уже присутствуют в популяции, поэтому МЛУ-ТБ может напрямую передаваться от инфицированного человека неинфицированному. В этом случае у человека, ранее не получавшего лечения, развивается новый случай МЛУ-ТБ. Это известно как первичный МЛУ-ТБ, и на него приходится до 75% случаев. Приобретенный МЛУ-ТБ развивается, когда человек с нерезистентным штаммом ТБ получает неадекватное лечение, что приводит к развитию устойчивости к антибиотикам у заражающих его бактерий ТБ. Эти люди, в свою очередь, могут заразить других людей МЛУ-ТБ.
По оценкам, МЛУ-ТБ стал причиной 600 000 новых случаев ТБ и 240 000 случаев смерти в 2016 году, а МЛУ-ТБ составляет 4,1% всех новых случаев ТБ и 19% ранее пролеченных случаев во всем мире. В глобальном масштабе большинство случаев МЛУ-ТБ встречается в Южной Америке, Южной Африке, Индии, Китае и бывшем Советском Союзе.
СОДЕРЖАНИЕ
Механизм лекарственной устойчивости
Бактерии ТБ обладают естественной защитой от некоторых лекарств и могут приобретать лекарственную устойчивость в результате генетических мутаций. Бактерии не обладают способностью передавать гены устойчивости между организмами через плазмиды ( см. Горизонтальный перенос ). Некоторые механизмы лекарственной устойчивости включают:
У некоторых бактерий ТБ приобретение этих мутаций можно объяснить другими мутациями в механизме рекомбинации, распознавания и восстановления ДНК. Мутации в этих генах позволяют бактериям иметь более высокую общую скорость мутаций и быстрее накапливать мутации, которые вызывают устойчивость к лекарствам.
ТБ с широкой лекарственной устойчивостью
В исследовании пациентов с МЛУ-ТБ с 2005 по 2008 год в различных странах 43,7% имели устойчивость как минимум к одному препарату второго ряда. Около 9% случаев МЛУ-ТБ устойчивы к препаратам обоих классов и классифицируются как ШЛУ-ТБ.
За последние 10 лет в Италии, Иране, Индии и Южной Африке появились штаммы туберкулеза, устойчивые ко всем доступным противотуберкулезным препаратам первого и второго ряда, классифицируемые как полностью лекарственно устойчивый туберкулез, хотя этот термин вызывает определенные споры. Повышение уровня устойчивости штаммов туберкулеза угрожает усложнить нынешние подходы глобального общественного здравоохранения к борьбе с туберкулезом. Новые лекарства разрабатываются для лечения форм с широкой устойчивостью, но потребуются значительные улучшения в обнаружении, диагностике и лечении.
Профилактика
Существует несколько способов предотвращения лекарственной устойчивости к туберкулезу и лекарственной устойчивости в целом:
ДОТС-Плюс
Однако врачи-фтизиатры выразили озабоченность по поводу программы DOTS, проводимой в Республике Грузия, поскольку она основана на пассивном выявлении случаев. Это означает, что система зависит от пациентов, обращающихся к поставщикам медицинских услуг, без проведения обязательных обследований. Как показали медицинские антропологи, такие как Эрин Кох, такая форма реализации не подходит для всех культурных структур. Они призывают к постоянному реформированию протокола DOTS с учетом местных практик, форм знаний и повседневной жизни.
Эрин Кох использовала концепцию «структурного» насилия Пола Фармера как перспективу для понимания того, как «институты, окружающая среда, бедность и власть воспроизводят, укрепляют и натурализуют неравномерное распределение болезней и доступ к ресурсам». Она также изучала эффективность протокола DOTS при широко распространенном заболевании туберкулезом в пенитенциарной системе Грузии. В отличие от пассивного выявления случаев заболевания DOTS, используемого для широкой грузинской общественности, многоуровневый надзор в пенитенциарной системе оказался более успешным в сокращении распространения туберкулеза при одновременном повышении показателей излечения.
Кох критически отмечает, что, поскольку протокол DOTS направлен на изменение поведения человека, не обращая внимания на необходимость изменения институционального, политического и экономического контекста, возникают определенные ограничения, такие как туберкулез с множественной лекарственной устойчивостью.
Обычно туберкулез с множественной лекарственной устойчивостью можно вылечить с помощью длительного лечения препаратами второго ряда, но они более дороги, чем препараты первого ряда, и имеют больше побочных эффектов. Лечение и прогноз МЛУ-ТБ больше похожи на лечение рака, чем на прогноз инфекции. Уровень смертности от МЛУ-ТБ достигает 80%, что зависит от ряда факторов, в том числе:
Исследование экономически эффективных стратегий борьбы с туберкулезом поддержало три основных направления политики. Во-первых, лечение больных с положительным мазком в программах ДОТС должно быть основой любого подхода к борьбе с туберкулезом и должно быть основной практикой для всех программ борьбы. Во-вторых, есть веские экономические основания для лечения больных с отрицательным мазком и внелегочных заболеваний в программах ДОТС наряду с лечением больных с отрицательным мазком и внелегочных заболеваний в программах ДОТС в качестве нового подхода ВОЗ «Остановить туберкулез» и второго глобального плана по борьбе с туберкулезом. борьба с туберкулезом. И последнее, но не менее важное: исследование показывает, что в ближайшие 10 лет необходимо значительно расширить масштабы всех вмешательств, если мы хотим достичь цели развития тысячелетия и связанных с ней целей по борьбе с туберкулезом. Если уровень выявления случаев может быть улучшен, это будет гарантировать, что люди, которые получают доступ к лечебным учреждениям, будут охвачены, и что покрытие будет широко распространено среди людей, которые в настоящее время не имеют доступа.
Как правило, курс лечения исчисляется месяцами или годами; МЛУ-ТБ может потребовать хирургического вмешательства, и уровень смертности остается высоким, несмотря на оптимальное лечение. Однако хорошие результаты для пациентов все же возможны.
Для пациентов с РУ-ТБ или МЛУ-ТБ, «не лечившихся ранее препаратами второго ряда и у которых устойчивость к фторхинолонам и инъекционным препаратам второго ряда была исключена или считается крайне маловероятной, более короткая схема лечения МЛУ-ТБ 9–12. можно использовать месяцы вместо более длительных схем (условная рекомендация, очень низкая достоверность доказательств) ».
Не существует периодического режима, утвержденного для использования при МЛУ-ТБ, но клинический опыт показывает, что введение инъекционных препаратов в течение пяти дней в неделю (потому что нет никого, кто мог бы вводить препарат по выходным), похоже, не приводит к худшим результатам. Терапия под непосредственным наблюдением помогает улучшить результаты лечения МЛУ-ТБ и должна считаться неотъемлемой частью лечения МЛУ-ТБ.
Ответ на лечение должен быть получен путем повторного посева мокроты (по возможности ежемесячно). Лечение МЛУ-ТБ должно продолжаться не менее 18 месяцев и не может быть прекращено до тех пор, пока у пациента не будет получен отрицательный результат посева в течение как минимум девяти месяцев. Нет ничего необычного в том, что пациенты с МЛУ-ТБ получают лечение в течение двух и более лет.
По возможности, пациенты с МЛУ-ТБ должны быть изолированы в палатах с отрицательным давлением. Пациенты с МЛУ-ТБ не должны размещаться в одной палате с пациентами с ослабленным иммунитетом (ВИЧ-инфицированные пациенты или пациенты, принимающие иммунодепрессанты). Тщательный мониторинг соблюдения режима лечения имеет решающее значение для ведения МЛУ-ТБ (и некоторые врачи настаивают на госпитализации хотя бы по этой причине). Некоторые врачи настаивают на том, чтобы эти пациенты оставались изолированными до тех пор, пока их мокрота не станет отрицательной по мазку или даже посевом (что может занять много месяцев или даже лет). Удержание этих пациентов в больнице в течение недель (или месяцев) подряд может оказаться практической или физической невозможностью, и окончательное решение зависит от клинической оценки врача, лечащего этого пациента. Лечащий врач должен в полной мере использовать терапевтический мониторинг лекарственных препаратов (в частности, аминогликозидов) как для контроля соблюдения, так и для предотвращения токсических эффектов.
Возрождение туберкулеза в Соединенных Штатах, появление туберкулеза, связанного с ВИЧ, и развитие штаммов туберкулеза, устойчивых к методам лечения первой линии, разработанным в последние десятилетия, служат подтверждением тезиса о том, что микобактерии туберкулеза, возбудитель болезни, делает свой льготный вариант для бедных. Простая правда заключается в том, что почти все случаи смерти от туберкулеза являются результатом отсутствия доступа к существующей эффективной терапии.
57 стран сообщили об исходах для пациентов, начавших лечение туберкулеза с крайней лекарственной устойчивостью, в том числе 9258 пациентов. 39% успешно завершили лечение, 26% пациентов умерли, а лечение 18% оказалось безуспешным. 84% когорты с крайней лекарственной устойчивостью составили всего три страны; Индия, Российская Федерация и Украина. Было обнаружено, что более короткие схемы лечения МЛУ-ТБ эффективны при более высоких показателях успешности лечения.
Скрытое лечение МЛУ-ТБ
Профилактическая терапия туберкулеза может также назначаться контактам с лекарственно-устойчивым туберкулезом. Лечение латентного МЛУ-ТБ можно начинать в первую очередь с схем лечения на основе фторхинолонов. Такие режимы должны быть индивидуализированы на основе модели лекарственной чувствительности исходного изолята лекарственно-устойчивого туберкулеза.
Эпидемиология
Случаи туберкулеза с множественной лекарственной устойчивостью зарегистрированы во всех исследованных странах. МЛУ-ТБ чаще всего развивается в процессе лечения ТБ и чаще всего происходит из-за того, что врачи проводят ненадлежащее лечение, или пациенты пропускают дозы или не завершают лечение. Поскольку туберкулез с множественной лекарственной устойчивостью передается воздушно-капельным путем, люди с активным туберкулезом легких, вызванным штаммом с множественной лекарственной устойчивостью, могут передавать болезнь, если они живы и кашляют. Штаммы туберкулеза часто менее приспособлены и менее передаются, а вспышки заболевания чаще возникают у людей с ослабленной иммунной системой (например, у пациентов с ВИЧ ). Вспышки среди здоровых людей без иммунодефицита случаются, но встречаются реже.
Сомали
МЛУ-ТБ широко распространен в Сомали, где 8,7% вновь выявленных случаев ТБ устойчивы к рифампицину и изониазиду, а у пациентов, которые лечились ранее, эта доля составила 47%.
Беженцы из Сомали привезли в Европу неизвестный ранее вариант туберкулеза с множественной лекарственной устойчивостью. Европейский центр профилактики и контроля заболеваний посчитал, что небольшое количество случаев в четырех разных странах не представляет опасности для коренного населения.
Российские тюрьмы
Способствующие факторы
Коморбидность ВИЧ среди заключенных также ухудшает состояние здоровья. Начега и Чейссон заявляют, что, хотя ВИЧ-инфицированные заключенные не более восприимчивы к инфекции МЛУ-ТБ, они с большей вероятностью разовьются до серьезного клинического заболевания в случае инфицирования. По словам Стерна, среди российских заключенных ВИЧ-инфекция в 75 раз больше, чем среди гражданского населения. Следовательно, заключенные с большей вероятностью изначально заразятся МЛУ-ТБ и испытают тяжелые симптомы из-за предыдущего контакта с ВИЧ.
Shin et al. подчеркивают еще один фактор распространенности МЛУ-ТБ в российских тюрьмах: употребление алкоголя и психоактивных веществ. Радди и др. показали, что риск МЛУ-ТБ среди потребителей наркотиков в три раза выше, чем среди лиц, не употребляющих наркотики. Исследование Shin et al. Показало, что употребление алкоголя связано с худшими результатами лечения МЛУ-ТБ; они также отметили, что большинство субъектов в их исследовании (многие из которых регулярно употребляли алкоголь), тем не менее, излечились благодаря их агрессивному режиму лечения.
Несоблюдение планов лечения часто считается одной из причин передачи и смертности от МЛУ-ТБ. Действительно, из 80 недавно освобожденных заключенных, инфицированных туберкулезом, в исследовании Фрая и др. 73,8% не сообщили о посещении амбулатории для дальнейшего лечения. Радди и др. называют освобождение из учреждения одной из основных причин прерывания лечения заключенного от туберкулеза в дополнение к несоблюдению режима в тюрьме и после реинтеграции в гражданскую жизнь. В исследовании Фрая и др. Также перечислены побочные эффекты лекарств для лечения туберкулеза (особенно у ВИЧ-инфицированных), финансовые проблемы, небезопасное жилье, семейные проблемы и страх ареста как факторы, мешающие некоторым заключенным должным образом соблюдать режим лечения от туберкулеза. Они также отмечают, что некоторые исследователи утверждали, что краткосрочные выгоды, которые получают заключенные с положительным диагнозом туберкулеза, такие как более качественное питание или отказ от работы, могут препятствовать их излечению. В своей статье Всемирной организации здравоохранения Гельманова и соавт. утверждают, что несоблюдение режима лечения туберкулеза косвенно способствует устойчивости бактерий. Несмотря на то, что неэффективное или непоследовательное лечение не «создает» устойчивые штаммы, мутации в условиях высокой бактериальной нагрузки у несвязанных заключенных могут вызвать устойчивость.
Начега и Чейссон утверждают, что неадекватные программы борьбы с туберкулезом являются самым сильным фактором заболеваемости МЛУ-ТБ. Они отмечают, что распространенность МЛУ-ТБ в 2,5 раза выше в районах с плохо контролируемым ТБ. Российская терапия (т.е. не ДОТС) подвергалась критике со стороны Кимерлинга и соавт. как «неадекватные» для надлежащего контроля за заболеваемостью и передачей туберкулеза. Bobrik et al. обратите внимание, что лечение МЛУ-ТБ также непоследовательно; у лекарств второго ряда, используемых для лечения заключенных, отсутствуют конкретные инструкции по лечению, инфраструктура, обучение или протоколы последующего наблюдения за заключенными, возвращающимися в гражданскую жизнь.
Влияние на политику
Как отмечает Радди и др. В своей научной статье отмечают, что недавние реформы пенитенциарной системы в России значительно сократят количество заключенных в пенитенциарных учреждениях и, таким образом, увеличат количество бывших заключенных, интегрированных в гражданское население. Поскольку заболеваемость МЛУ-ТБ во многом определяется прошлым тюремным заключением, это изменение сильно повлияет на здоровье российского общества. Русские, ранее находившиеся в заключении, вернутся в мирную жизнь и останутся в этой сфере; поскольку они живут как гражданские лица, они будут заражать других инфекциями, которым они подверглись в тюрьме. Исследователь Вивиан Стерн утверждает, что риск передачи инфекции от тюремного населения к населению требует интеграции тюремного здравоохранения и национальных служб здравоохранения для лучшего контроля как ТБ, так и МЛУ-ТБ. Хотя препараты второго ряда, необходимые для лечения МЛУ-ТБ, возможно, дороже, чем типичный режим терапии ДОТС, специалист по инфекционным заболеваниям Пол Фармер утверждает, что оставление инфицированных заключенных без лечения может вызвать массовую вспышку МЛУ-ТБ среди гражданского населения. тем самым нанося тяжелый урон обществу. Кроме того, по мере распространения МЛУ-ТБ угроза возникновения полностью лекарственно-устойчивого ТБ становится все более очевидной.
Млу при туберкулезе что это
В настоящее время одной из основных проблем фтизиатрии является множественная лекарственная устойчивость микобактерий туберкулеза (МЛУ МБТ) к противотуберкулезным препаратам (ПТП) основного ряда. В каждом регионе для организации успешной борьбы с туберкулезом, планирования и проведения мероприятий по сокращению резервуара туберкулезной инфекции необходимо иметь четкое представление о распространенности МЛУ штаммов возбудителя среди больных с бактериовыделением [1, 4, 5, 8, 13–15].
Известно, что наличие у больного туберкулезом легких лекарственной устойчивости МБТ существенно снижает эффективность лечения, приводит к формированию хронических форм, устойчивого бациллярного ядра, повышает показатель смертности [3, 4, 7, 9, 11, 12].
Неблагоприятные социальные и экономические условия жизни отдельных групп населения, а также обусловленная этими условиями социальная дезадаптация пациентов, нарушения и прерывания режима химиотерапии, отрывы от лечения и наблюдения создают благоприятные условия для формирования, размножения и распространения лекарственно-устойчивых штаммов МБТ. При наличии исходной первичной множественной устойчивости МБТ наблюдается высокая вероятность хронизации туберкулезного процесса. Накопление неэффективно пролеченных больных с МЛУ МБТ способствует дальнейшему распространению возбудителя туберкулеза среди населения, инфицированию и новым случаям заболевания [1, 5, 6, 10].
В последние годы введен новый термин «широкая лекарственная устойчивость» (ШЛУ), подразумевающий наличие у пациента культуры МБТ, устойчивой как минимум к изониазиду и рифампицину в сочетании с устойчивостью к фторхинолонам и одному из инъекционных препаратов (канамицин, амикацин, капреомицин). При наличии ШЛУ МБТ подобрать адекватную схему химиотерапии крайне затруднительно, так как набор противотуберкулезных препаратов резервного ряда ограничен [2, 8, 10, 11].
Внедрение новых подходов к регистрации больных туберкулезом для химиотерапии, изменение групп диспансерного наблюдения, стандартизация режимов этиотропной химиотерапии и другие аспекты являются важными организационными основами мониторинга туберкулеза. Необходимы достоверные сведения о характере процесса, также адекватная оценка результатов самого лечения. Приказом Минздрава России от 13 февраля 2004 г. № 50 «О введении в действие учетно-отчетной документации мониторинга туберкулеза» был регламентирован когортный метод регистрации больных с квартальной и годовой отчетностью по итогам основного курса химиотерапии. Такой подход позволяет оценивать результаты стандартных режимов химиотерапии как для контроля регулярности приёма ПТП, так и для определения категории пациентов, которым требуется индивидуальная коррекция лечебной тактики, особенно при выявлении у них МЛУ МБТ [1, 5, 6, 13, 15].
Для мониторинга лечения больных с МЛУ МБТ рекомендованные временные рамки анализа исходов химиотерапии должны отражать продолжительность соответствующих режимов, поэтому когортный анализ рекомендуют проводить через 24 мес.
Цель исследования: оценить результаты лечения и диспансерного наблюдения впервые выявленных в 2006–2010 гг. больных туберкулезом легких с МЛУ МБТ.
Материал и методы исследования
Для выполнения цели исследования на основе мониторинга новых случаев туберкулеза среди взрослых проведен углубленный клинико-бактериологический и социально-материальный анализ 147 впервые выявленных больных туберкулезом легких с множественной лекарственной устойчивостью, зарегистрированных в период 2006–2010 гг. в г. Якутске. Использованы персонифицированные компьютерные базы данных «Впервые выявленные» и «Контроль эффективности лечения», также «Журнал регистрации больных туберкулезом» и «Медицинская карта лечения больного туберкулезом».
Результаты исследования и их обсуждение
За последние годы в г. Якутске наблюдается заметное повышение частоты первичной множественной лекарственной резистетности среди впервые выявленных больных туберкулезом легких с бактериовыделением: от 17,6 % за 2008 г. до 28,3 % за 2010 г., т.е. в 1,6 раза. За период исследования в годовых когортах впервые выявленных больных с МЛУ МБТ наблюдалось всего 147 чел.: в 2006 г. – 16 больных, в 2007 г. – 34, в 2008 г. – 29, в 2009 г. – 26 и в 2010 г. – 42 чел., что свидетельствует о сохраняющейся тенденции к возрастанию лекарственно-устойчивого туберкулеза легких. В исследование включены взрослые больные туберкулезом легких, все ВИЧ-отрицательные.
При изучении возрастно-половой характеристики больных установлено, что среди впервые выявленных преобладают мужчины – 53 (69,4 %) чел. В распределении больных по возрасту как среди женщин, так и у мужчин установлено превалирование лиц в возрасте от 20 до 39 лет – 63 (42,8 %) чел., что говорит о том, что большинство заболевших ‒ люди трудоспособного возраста.
При оценке семейного положения выявлено, что состояли в браке или имели гражданскую семью на момент заболевания 39 (26,5 %) чел., разведенные лица составили 14 (9,5 %) чел., все остальные считают себя одинокими – 94 (63,9 %). По этнической характеристике больных с МЛУ МБТ существенной разницы не наблюдается: коренные жители составили – 67 (45,5 %), приезжие – 80 (54,5 %) чел.
При анализе профессионального состава больных с МЛУ МБТ обращало на себя внимание то, что большая часть лиц трудоспособного возраста не имеют постоянного места работы – 50,3 % (74 чел.), рабочие составили 12,3 % (18 чел.), служащие – 18,3 % (27 чел), студенты – 9,5 % (14 чел.), пенсионеры – 2,1 % (3 чел.) и инвалиды по соматическим заболеваниям – 7,5 % (11 чел.). У 1/4 больных в анамнезе отмечено пребывание в учреждениях пенитенциарной системы.
Новые случаи туберкулеза легких выявлялись как при обращении больных в лечебно-профилактические учреждения с изменениями в самочувствии – 44,3 % (65 чел.), так и при прохождении профилактического осмотра – 41,8 % (62 чел.), кроме того, при привлечении противотуберкулезным диспансером лиц, состоящих в контакте с туберкулезным больным, выявлено 13,9 % (20 чел.).
В клинической характеристике впервые выявленного туберкулеза легких с МЛУ преобладает инфильтративная форма – 89 (60,5 %) чел., диссеминированная составила 30 (20,4 %), очаговая – 20 (13,6 %), регистрировано по три случая казеозной пневмонии (2,0 %) и фиброзно-кавернозного туберкулеза легких (2,0 %) и два случая туберкуломы (1,5 %).
У всех больных туберкулезный процесс выявлен в фазе распада, у 40 (41,6 %) деструкции имелись в обоих легких, у 36 (37,5 %) больных они имели множественный характер, т.е. более двух полостей распада, в 20 (20,8 %) случаях имелись крупные полости, т.е. более 4 см в диаметре.
Характеристика резистентности возбудителя туберкулеза к антибактериальным препаратам приведена в табл. 1.
Характеристика лекарственной устойчивости у впервые выявленных больных туберкулезом легких с МЛУ МБТ

