Многоочаговый фибросклероз что такое
Фибросклероз молочной железы
Фибросклероз – это дисплазия соединительной ткани молочной железы, провоцирующим фактором развития котрой является некроз железистой ткани и преобразование его в соединительную, наступающий вследствие повышенной активности нерастворимого белка фибрина.
В участках патологии формируется плотное образование с неровными краями или диффузный узел доброкачественной природы. Опухоль чаще всего образуется в одной молочной железе, реже – одновременно в обоих. Фибросклероз диагностируют у женщин 30-50 лет. Риск онкоперерождения патологии незначителен, но симптоматика заболевания схожа с другими, более опасными патологиями, поэтому важна качественная дифференциальная диагностика опухолевых процессов в груди и их своевременное лечение.
Причины развития патологии
Основными причинами возникновения фиросклероза являются:
Признаки патологии
Фибросклероз молочной железы может сопровождаться следующими симптомами:
Диагностика заболевания
На начальной стадии болезнь протекает без выраженных симптомов и ее можно диагностировать только с помощью специальных исследований. Для диагностики применяются УЗИ и маммография молочных желез, МРТ, при наличии патологических выделений из соска проводится их анализ. Для выявления характера имеющихся новообразований проводится биопсия патологических участков и последующее гистологическое исследование полученных биоматериалов.
Лечение заболевания
Фиброзно-кистозные образования соединительной ткани молочной железы не перерождаются в рак молочных желез, но участки патологии могут затруднять диагностику патологических изменений грудных желез и приносить сильный дискомфорт пациенткам. Лечение патологии направлено на предотвращение увеличения опухоли, нормализацию гормонального фона, лечение сопутствующих патологий, стабилизацию нервно-психического состояния пациентки. Медикаментозными средствами избавиться от опухоли нельзя, но можно приостановить ее рост, а также удалить хирургическим путем.

При появлении признаков развития новообразований или для качественной диагностики состояния молочных желез обращайтесь в медицинский центр «Дом здоровья». У нас ведут прием высококвалифицированные специалисты в области онкологии и маммологии, специализирующиеся на лечении новообразовании молочных желез. В любое удобное время в клинике можно пройти весь спектр исследований молочных желез – УЗИ, маммографию, сделать биопсию измененных тканей, провести гистологические и цитологические исследования. По результатам обследования в клинике можно получить квалифицированную консультацию по характеру имеющихся нарушений.
Записаться на консультацию можно по телефону: + 7 (812) 407-10-17, + 7 (812) 701-20-44.
Фиброз легких: симптомы, лечение и профилактика
Фиброз легких — это процесс образования в легких фиброзной (рубцовой) ткани, что приводит к нарушениям дыхательной функции.
Зиновенкова Елена Алексеевна
Заведующая отделением профпатологии, врач общей практики (семейный врач), врач-терапевт, врач-пульмонолог
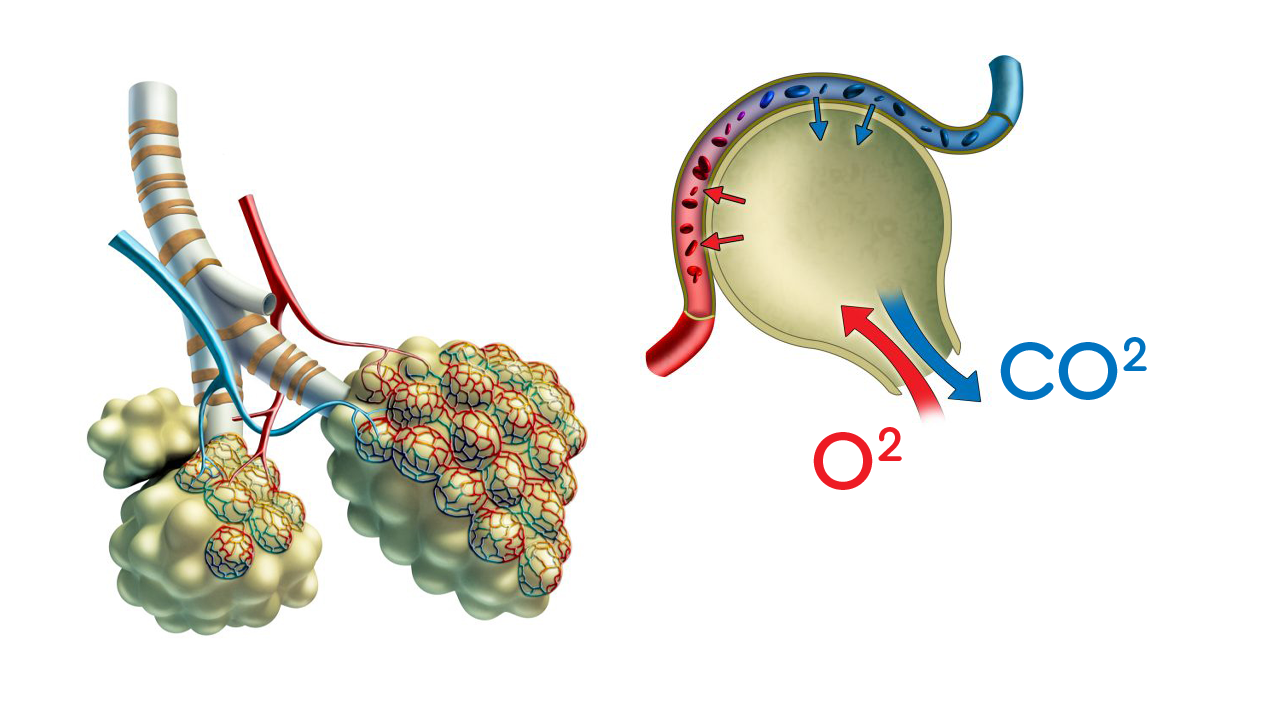
Фиброз легких — это процесс образования в легких фиброзной (рубцовой) ткани, что приводит к нарушениям дыхательной функции. При фиброзе снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью).
Причины заболевания
Фиброз легкого может возникнуть вследствие развития воспаления на альвеолах интерстициальных легочных тканей. В результате это становится причиной образования рубцов и дальнейшего разрастания тканей.
К основным причинам образования можно отнести:
• Наследственный фактор – первая и основная причина
• Курение
• Пребывание в загрязненной местности или в промышленном районе, на вредном производстве
• Осложнение таких заболеваний, как сахарный диабет, красная системная волчанка, ревматоидный артрит
• Осложнение заболеваний легких – такие как альвеолит, саркоидоз, асбестоз, туберкулез
• Длительное вдыхание частиц органических веществ или минералов
• Интоксикация химическими веществами
• Радиоактивное излучение на участке грудной клетки
Виды легочного фиброза
• Идиопатический легочный фиброз – когда определить болезнь, которая его вызвала, невозможно
• Интерстициальный легочный фиброз – когда причину заболевания можно обнаружить
Формы
Фиброз может быть односторонним и двусторонним, очаговым (поражается небольшой участок легкого) и тотальным (распространяется на все легкое).
• фиброз (пневмофиброз) – умеренное тяжистое разрастание соединительной ткани, чередующееся с неизмененной легочной тканью;
• склероз (пневмосклероз) – грубое замещение участков легочной ткани соединительной с уплотнением легких;
• цирроз легких – полное замещение легочной ткани соединительной с повреждением бронхов и сосудов легкого.
По причине развития выделяют:
• фиброз как следствие пылевых заболеваний легких (силикоз — профессиональное заболевание легких, развивающееся после длительного вдыхания пыли силикатов; асбестоз — профессиональное заболевание легких, возникающее после длительного вдыхания пыли асбеста);
• лекарственный фиброз (развивается на фоне длительного приема препаратов для лечения аритмии, химиотерапевтических препаратов (для лечения опухолей));
• фиброз при заболеваниях соединительной ткани (ревматоидном артрите, системной склеродермии, системной красной волчанке);
• фиброз инфекционной природы (после пневмонии или туберкулеза легких);
• идиопатический (первичный) фиброз (возникает без видимой причины).
Симптомы фиброза легких
• Ведущим симптомом является одышка – сначала при физической нагрузке, а по мере прогрессирования заболевания и в покое.
• Кашель (сухой или с отделением небольшого количества мокроты).
• Бледность, цианоз (синюшность) кожных покровов.
• При длительном течении процесса – изменение формы пальцев (утолщение пальцев, выпуклость ногтевой пластины).
• При длительном течении процесса и большом объеме поражения развиваются признаки сердечной недостаточности (так называемого «легочного сердца»): усиление одышки, сердцебиение, отеки на ногах, набухание и пульсация шейных вен, загрудинные боли.
• Слабость, повышенная утомляемость, неспособность выполнять тяжелую физическую нагрузку.
Лечение заболевания
Специфического эффективного лечения фиброза легких нет. Среди основных рекомендаций выделяют следующие:
• исключить воздействие повреждающих факторов (профессиональные вредности);
• ограниченные участки пневмосклероза, не проявляющие себя клинически, в терапии не нуждаются;
• кислородотерапия (ингаляции кислорода с помощью специальных аппаратов);
• оперативное лечение: возможно удаление функционально неполноценного ограниченного очага, в случае тотального фиброза (распространяющегося на все легкое) – пересадка легких.
Сегодня в области медицины проводятся различные разработки препаратов, которые способствуют уменьшению таких рубцов. Также некоторые из них при различных типах фиброза способны уменьшать процессы, способствующие рубцеванию ткани. К таким препаратам относят кортикостероиды, которые могут подавить иммунную систему. В случае подавления иммунной системы уменьшается воспаление легких и последующее рубцевание ткани в легких. Кроме этого, прием кортикостероидов может вестись в комплексе с противовоспалительными и другими препаратами.
Осложнения и последствия
• Хроническая дыхательная недостаточность (недостаточность кислорода организму).
• Легочная гипертензия.
• Хроническое легочное сердце.
• Присоединение вторичной инфекции (с развитием пневмонии).
Профилактика фиброза легкого
• Использование средств индивидуальной защиты при работе с профессиональными вредностями, соблюдение правил техники безопасности.
• Своевременное лечение воспалительных заболеваний легких (пневмонии; туберкулеза).
• Отказ от курения.
• При приеме препаратов, способных привести к развитию фиброза легких (некоторые антиаритмические препараты), – периодический профилактический контроль за состоянием легких.
Врач общей практики (семейный врач), врач-терапевт Зиновенкова Елена Алексеевна
Фиброз легких: причины и лечение
Что такое фиброз легких
После постановки диагноза, в первую очередь пациенты хотят знать, что это такое и опасно это или нет. Чтобы оценить степень опасности, нужно познакомиться с основами анатомии и физиологии.
В паренхиме легких, где происходит газообмен, располагаются альвеолы. При рубцевании ткани их стенки утолщаются. Это снижает способность альвеол переносить доставляемый легкими кислород и выдавать в воздух выделяемый кровью СО2. В результате, организм не получает крови, достаточно насыщенной кислородом и очищенной от углекислоты.
Последствия сказываются на кровообращении и работе сердца. Прогрессирование патологии вызывает хроническую сердечную и дыхательную недостаточность, приводит к развитию пневмосклероза и цирроза легких.
Причины
ФЛ вызывают самые разные причины:
Повышают риск фиброза курение, отравление угарным газом, в 10-15% случаев причиной болезни является наследственная предрасположенность.
Признаки заболевания
На начальных стадиях болезнь может ничем не проявлять себя. Но по мере развития симптомы становятся все более выраженными.
В дальнейшем пневмофиброз вызывает:
В большинстве случаев эти симптомы появляются при длительном течении процесса.
Диагностические методы
Диагностика начинается со сбора анамнеза. Особое внимание обращается на наличие вредных производственных факторов, болезней органов дыхания (пневмонии, туберкулеза, хронического бронхита) и системных заболеваний. Затем проводится осмотр, после которого назначаются необходимые исследования.
К наиболее информативным методам диагностики относятся:
Также назначаются лабораторные исследования.
Лечение
Полностью излечить ФЛ невозможно. Но замедлить патологический процесс современная медицина вполне способна. Как остановить и как лечить болезнь?
Лечение начинается с исключения влияния на легкие вредных факторов (табачного дыма, пыли, вредных производственных веществ). Для устранения кислородной недостаточности применяется терапия кислородом (оксигенотерапия).
Из медикаментов назначают:
Одновременно в комплексе с лекарствами и оксигенотерапией, применяется дыхательная гимнастика и массаж грудной клетки.
При отсутствии эффекта пациенту может потребоваться пересадка легкого.
Длительность жизни при ФЛ напрямую зависит от своевременности терапии. Поэтому больные должны обязательно наблюдаться у врача и проходить периодические обследования.
Метод КТ-диагностики для выявления фиброза легких
Фиброз — это разрастание соединительной ткани с появлением рубцов из-за нарушения механизмов заживления раневой поверхности.
Когда заживление протекает неправильно, могут возникать рубцовые изменения, приводящие к тому, что орган не может функционировать в полном объеме.
Соответственно, фиброз легких представляет собой рубцовые изменения ткани легких. Количество клеток, способных насыщать кровь кислородом, уменьшается. Следовательно, снижается дыхательная эффективность — развивается дыхательная недостаточность, приводящая к интоксикации, сначала при нагрузке, при усугублении течения заболевания — в покое, а далее — даже во сне. Рубцовая ткань в легких не только обладает пониженными функциональными свойствами, но и служит прекрасной средой для развития присоединенных инфекций, например, таких как бактериальная (пневмококковая или стафилококковая) пневмония.
Фиброз легких — это исход воспаления тканей во время интерстициального (то есть с поражением межклеточной соединительной ткани) заболевания легких. К причинам развития подобного заболевания могут относиться травмы легких, высокая загрязненность окружающей среды, курение, вдыхание наркотических веществ, плесени, органической, асбестовой, кварцевой и угольной пыли, инфекционные, аутоиммунные, вирусные заболевания и их осложнения — бронхит, туберкулез, пневмония, COVID-19 и многое другое.
Еще недавно синонимом самих интерстициальных заболеваний был пневмофиброз, но, к счастью, было установлено, что не все варианты таких заболеваний легких являются фиброзирующими.
Самый сложный и практически не поддающийся лечению — первичный, или идиопатический фиброз легких — быстро прогрессирующее фиброзирующее заболевание легких, причина которого неизвестна.
Симптомы фиброза легких
Легочный фиброз характеризуется симптомами одышки и сухого кашля (редко продуктивного — с мокротой) при физической нагрузке, непрекращающейся болью в области грудной клетки, быстрой утомляемостью на фоне затрудненного дыхания, похудением без изменения диеты. При аускультации легких (выслушивании с помощью фонендоскопа) выявляются ранние (в фазе вдоха) инспираторные, то есть дыхательные хрипы, чаще всего локализующиеся в нижних задних зонах легких.
Фиброз может развиваться как в одном легком, так и в двух одновременно. Также возможны очаговая и тотальная формы фиброза. При тотальной форме зачастую требуется оперативное вмешательство, так как поражена большая часть легких. При очаговой форме изменения носят локальный характер.
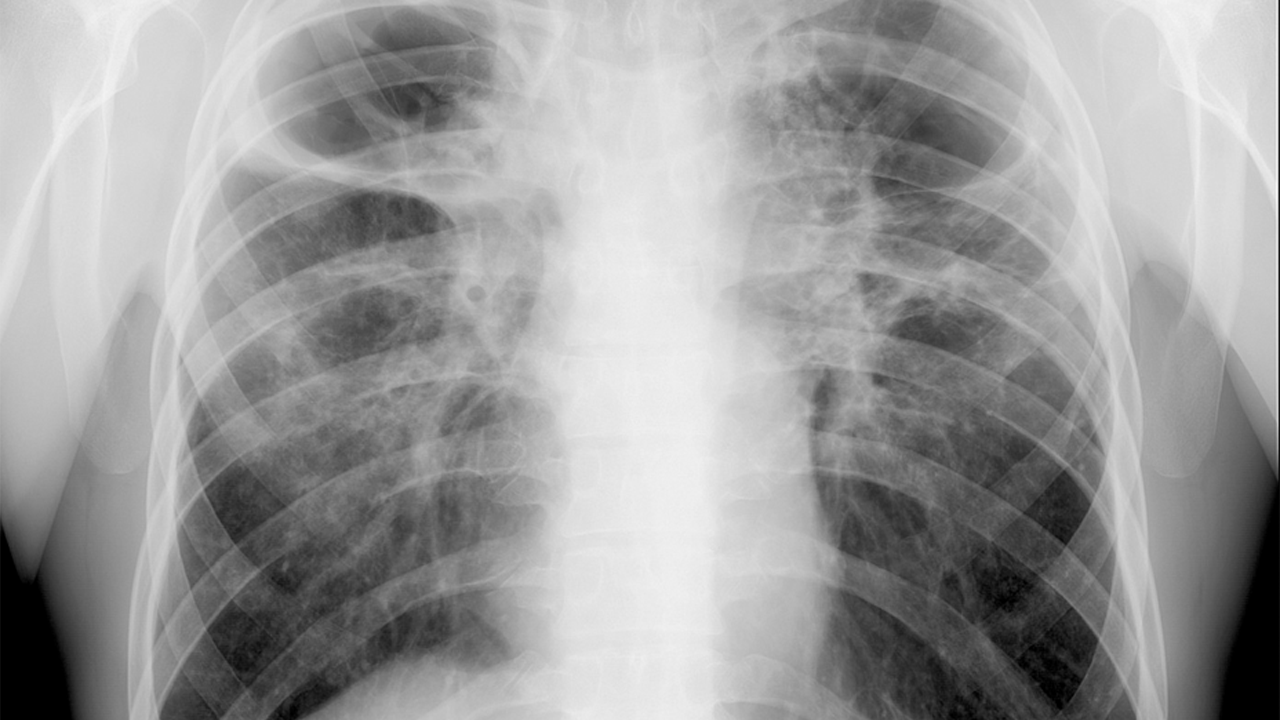
КТ-диагностика фиброза легких
Золотой стандарт диагностики фиброза легких — компьютерная томография высокого разрешения. КТ-диагностика легочного фиброза позволяет достоверно выявить степень поражения легких, определить локализацию рубцовой ткани. Этот метод диагностики признан одним из самых чувствительных неинвазивных методов выявления легочного фиброза. Так, проведенные сравнительные исследования уже в 1990 году показали, что фиброз легких с помощью компьютерной томографии в режиме высокого разрешения (КТВР) был обнаружен в 91% случаев и только в 39% — с использованием рентгенографии органов грудной клетки.
При наличии фиброза легких в серьезной стадии на КТ виден паттерн (термин, принятый для обозначения патологических признаков в медицине) так называемого «сотового» легкого — это состояние видно на сканах как однотипные, расположенные в несколько рядов кисты, содержащие воздух, в пораженных частях одного или обоих легких. На ранних стадиях легочного фиброза подобная картина не наблюдается, поэтому потребовался поиск признаков на КТ, позволяющих выявить болезнь в ее начале. Одним из таких признаков оказалось наличие на снимках картины «матового стекла» — очагов незначительного уплотнения легочной ткани. Также специфические признаки фиброза у пациента можно обнаружить при проведении КТ легких с функциональными пробами. Так, один из признаков — субплевральное усиление периферического легочного интерстиция — ранее считался признаком отсутствия патологии. Подобные изменения практически невозможно отследить при помощи других методов аппаратной диагностики.
На данный момент точность методов КТ-диагностики растет благодаря введению новых протоколов исследований и тщательного изучения результатов многочисленных исследований. При этом ведущая роль в диагностическом процессе отводится врачу-рентгенологу, который трактует видимые изменения как легочный фиброз или его отсутствие. Поиск ранних лучевых признаков фиброзирующей болезни легких — ключевой момент для своевременного назначения противофибротической терапии.
Также именно мультисрезовая КТ при поставленном диагнозе используется для оценки скорости прогрессирования заболевания, выявления благоприятного и неблагоприятного типов фиброзных изменений, успеха лечения и правильности подбора терапевтический препаратов.
Текст подготовил
Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Если вы оставили ее с 8:00 до 22:00, мы перезвоним вам для уточнения деталей в течение 15 минут.
Если вы оставили заявку после 22:00, мы перезвоним вам после 8:00.
Многоочаговый фибросклероз что такое
АИП — аутоиммунный панкреатит
БМ — болезнь Микулича
КТ — компьютерная томография
МеФ — медиастинальный фибросклероз
МКР — межквартильный размах
МОФС — многоочаговый фибросклероз
МРТ — магнитно-резонансная томография
ПЖ — поджелудочная железа
ПТГ — псевдотумор глазниц
РПФ — ретроперитонеальный фиброз (болезнь Ормонда)
РФ — ревматоидный фактор
СРБ — С-реактивный белок
ТФР-β — трансформирующий β-фактор роста
IgG4 — иммуноглобулин G 4-го подкласса
IgG4-СЗ — заболевание, cвязанное с IgG4
В последнее десятилетие выделена новая нозологическая единица — заболевание, cвязанное с иммуноглобулином G 4-го подкласса — IgG4 (IgG4-СЗ). В него включена группа заболеваний, имеющая два сходных признака. Первый — серологический: повышение в сыворотке крови концентрации IgG4. Второй — гистологический: формирование в различных органах и тканях инфильтрации из плазмоцитов, секретирующих IgG4, эозинофилов, развитие фибросклероза и облитерирующего флебита [1]. IgG4-СЗ характеризуется разнообразием клинических проявлений, число которых постоянно пополняется. Встречаются как формы с одной локализацией поражения, так и мультиорганные проявления.
Начиная с 60-х годов ХХ века стали появляться сообщения, в которых выдвигались гипотезы о возможной взаимосвязи группы фиброзирующих заболеваний, таких как склерозирующий панкреатит, склерозирующий холангит, ретроперитонеальный фиброз (РПФ; болезнь Ормонда), медиастинальный фибросклероз (МеФ) [2]. Случаи вовлечения нескольких органов традиционно назывались многоочаговым фибросклерозом (МОФС), относившимся к группе склеродермоподобных заболеваний. В 1995 г. К. Yoshida и соавт. предложили концепцию аутоиммунного панкреатита (АИП) как заболевания, вызывающего сужение протока поджелудочной железы (ПЖ), «сосискообразное» увеличение ПЖ и гистологически характеризующегося фиброзом и плазмоцитарной инфильтрацией, хорошо отвечающее на терапию глюкокортикостероидами (ГКС) [3]. Позднее, в 2001 г. установлена ассоциация АИП с повышением уровня в сыворотке крови IgG4, описана типичная гистологическая картина плазмоцитарной инфильтрации клетками, секретирующими IgG4, с развитием фибросклероза и облитерирующего флебита [4,5]. В течение последующих нескольких лет была выявлена связь IgG4 с такими заболеваниями, как МеФ, РПФ, хронический склерозирующий сиалоаденит (опухоль Кюттнера), идиопатический воспалительный псевдотумор глазниц (ПТГ) и др. (рис. 1) [6—10]. 
Рекомендации по диагностике IgG4-СЗ
Высокая вероятность наличия IgG4—СЗ:
1. Симметричное увеличение слезных, околоушных или поднижнечелюстных желез
3. Воспалительный псевдотумор разных локализаций
1. Концентрация IgG4 в сыворотке >1,35 г/л
2. В биоптате индекс клетки IgG4+/клетки IgG+ >40%
1. Одностороннее увеличение хотя бы одной слезной, околоушной или поднижнечелюстной железы
4. Гипертрофический пахименингит
5. Интерстициальный пневмонит
8. Воспалительная аневризма
В 1892 г. J. von Mikulicz-Radecki описал пациента с массивным симметричным увеличением слезных и всех групп слюнных желез вследствие инфильтрации мононуклеарными клетками без развития «сухого» синдрома [13]. В дальнейшем это состояние было названо болезнью Микулича (БМ). Долгое время БМ считалась одной из форм болезни Шегрена, но, начиная с 60-х годов ХХ века, многие исследования показали четкие клинико-морфологические различия данных заболеваний. Обнаружено, что при БМ практически отсутствуют антинуклеарные антитела, не формируется паренхиматозный сиалоаденит, гистологически наблюдается формирование MALT-ткани без лимфоэпителиальных поражений и, соответственно, без развития «сухого» синдрома [14—16]. В 2004 г. M. Yamamoto и соавт. впервые описали ассоциацию БМ с повышением уровней IgG4 в сыворотке и тканях, что привело к включению БМ в состав IgG4-СЗ, несмотря на то что развитие фиброзных изменений нехарактерно для данной патологии [17].
Этиология IgG4-СЗ на данный момент неясна. Среди потенциальных аутоантигенов рассматриваются карбоангидраза II, лактоферрин, плазминогенсвязывающий белок, трипсиноген, панкреатический секреторный ингибитор трипсиногена [18]. Однако эти данные относятся в основном к АИП. Пока не известно, участвует ли молекула IgG4 непосредственно в патогенезе заболеваний или является лишь маркером процесса.
Последние исследования показали, что при IgG4-СЗ преобладает Th2-иммунный ответ. После Т-клеточной стимуляции мононуклеарные клетки больных IgG4-СЗ синтезируют цитокины Th2-спектра — интерлейкин (ИЛ)-4, ИЛ-5, ИЛ-13, ИЛ-10 [19]. Кроме того, в нескольких исследованиях при IgG4-СЗ выявлено значительное увеличение числа Т-регуляторных клеток CD4+CD25+FoxP3+ и синтезируемых ими цитокинов ИЛ-10 и трансформирующий β-фактор роста (ТФР-β), как с помощью полимеразной цепной реакции (ПЦР), так и иммуногистохимически [20]. ИЛ-4, ИЛ-5, ИЛ-13 участвуют в миграции и активации эозинофилов и переключении синтеза между IgG4 и IgE. У многих пациентов с IgG4-СЗ отмечается предрасположенность к аллергии, примерно у 20% регистрируются аллергические заболевания (атопический дерматит, бронхиальная астма, лекарственная аллергия) [21]. Это предполагает участие хронических аллергических реакций в патогенезе, однако конкретный аллерген не установлен. Примерная схема патогенеза IgG4-СЗ представлена на рис. 2. 
Гистологическая картина характеризуется поликлональной инфильтрацией, состоящей из Т- и В-лимфоцитов, плазмоцитов и эозинофилов. Отличительная особенность IgG4-СЗ заключается в высоком содержании зрелых плазматических клеток, экспрессирующих IgG4. Часто формируются зародышевые центры из В-лимфоцитов, особенно в слюнных и слезных железах, в большом количестве содержащие плазматические клетки, секретирующие IgG4.
Важной характеристикой является наличие миофибробластов и так называемого муароподобного фиброза, состоящего из коротких, извитых волокон коллагена IV типа. Подобный тип фиброплазии наблюдается при некоторых опухолях (фиброзная гистиоцитома, нейрофиброма, дерматофибросаркома и т.д.). Необходимо отметить, что соотношения выраженности фиброза и лимфоплазмоцитарного инфильтрата сильно варьирует и зависит, очевидно, от формы и стадии заболевания.
Характерна эозинофилия, причем зачастую очень выраженная, в то время как обнаружение большого числа нейтрофилов должно вызывать сомнение в диагнозе. Практически при всех формах IgG4-СЗ обнаруживается облитерирующий флебит [22, 23].
Подходы к терапии IgG4-СЗ недостаточно разработаны. Не проведено ни одного крупного рандомизированного контролируемого исследования. В настоящее время препаратами выбора лечения IgG4-СЗ являются ГКС. Т. Kamisawa и соавт. [24] проведено многоцентровое ретроспективное исследование по оценке эффективности ГКС при лечении больных АИП. Показана эффективность поддерживающих доз ГКС (2,5—10 мг/сут), которые обеспечивали сохранение эффекта в 98% случаев по сравнению с 74% при применении одного курса без последующих поддерживающих доз. В настоящее время применяется следующая схема приема ГКС: внутрь начальная доза преднизолона из расчета 0,6 мг/кг/сут в течение 2—4 нед, затем снижение дозы в течение 3 мес до поддерживающей 5 мг/сут, которую пациент получает в течение 3 лет. Иммуносупрессивная терапия применяется у больных, резистентных к ГКС. Данные литературы основываются на единичных описаниях случаев. В основном используются метотрексат, азатиоприн, микофенолата мофетил, 6-меркаптопурин.
Перспективным методом лечения представляется анти-В-клеточная терапия ритуксимабом (РТМ). Несмотря на то что IgG4-клетки в инфильтрате являются зрелыми плазмоцитами и не экспрессируют CD20, эффект РТМ может быть обусловлен нарушением дифференцировки В-лимфоцитов в IgG4-плазматические клетки. K тому же имеются данные об ассоциации IgG4-СЗ с развитием лимфом, наиболее часто — экстранодальных В-клеточных лимфом MALT-типа [25—27]. Этот факт делает терапию РТМ еще более патогенетически оправданной. В литературе описано несколько случаев применения РТМ при IgG4-СЗ. В.И. Васильев и соавт. в 2010 г. впервые описали успешное применение РТМ у пациентки с БМ [28]. A. Khosroshahi и соавт. [29] описана терапия РТМ у 4 больных с IgG4-СЗ с многоочаговым характером поражения, резистентным к применению ГКС и цитостатиков. У всех больных получен выраженный положительный эффект в виде снижения уровня IgG4 до нормы (уровень IgG остальных подклассов не снижался) и в ряде случаев полного исчезновения клинических симптомов в течение 1 мес. Описан также один случай успешного применения ингибитора протеосом бортезомиба, используемого в основном для лечения множественной миеломы и AL-амилоидоза, у больного с фиброзом легких и ПТГ [30].
Материалы и методы
В период с 2009 по 2011 г. в НИИ ревматологии РАМН проводился набор группы больных с предполагаемым диагнозом IgG4-СЗ. Признаками, позволяющими предполагать у пациента IgG4-СЗ, были увеличение слюнных и/или слезных желез, периорбитальный отек, лимфаденопатия (периферическая, внутригрудная, брюшной полости и забрюшинного пространства), наличие в легких, средостении, брюшной полости и забрюшинном пространстве инфильтратов или объемных образований, не обладающих инвазивным ростом, активно не накапливающих контрастный препарат при компьютерной томографии — КТ и магнитно-резонансной томографии — МРТ, дебют с желтухи, блок почки или тромбоза, увеличение размеров ПЖ. Среди лабораторных проявлений обращали внимание на гипергаммаглобулинемию, увеличение СОЭ, повышение концентрации С-реактивного белка (СРБ). Большинство пациентов из этой группы предварительно обследовались в лечебных учреждениях онкогематологического профиля с подозрением на лимфомы и солидные опухоли. Как правило, результаты диагностических биопсий свидетельствовали об отсутствии опухолевого субстрата, выраженных фиброзно-воспалительных изменений. Ряд таких больных были направлены в НИИ ревматологии РАМН. В протокол обследования входили определение уровня ревматоидного фактора (РФ), СРБ, антинуклеарного фактора hep2, антител к Ro(SSA) и La(SSB), криоглобулинов, компонентов С3- и С4-комплемента, IgG, IgG4, IgA, IgM. Из методов визуализации применялись МРТ головы, брюшной полости и забрюшинного пространства с внутривенным контрастированием, КТ органов грудной клетки. При необходимости производили инцизионные биопсии околоушных, поднижнечелюстных и слезных желез. Гистологические исследования выполняли на базе патологоанатомического отделения Гематологического научного центра Минздравсоцразвития России. На всех препаратах осуществляли иммунофенотипирование иммунопероксидазным методом с применением антисывороток к CD20, CD138, κ, γ, IgG, IgG4 (клон HP6025, Zymed). Все пациенты подвергались стоматологическому (сиалометрия, сиалография) и офтальмологическому (тест Ширмера, тест с флюоресцеином, УЗИ глазниц) обследованию.
Результаты
Выявлены 30 пациентов с достоверным диагнозом IgG4-СЗ, подтвержденным клинически, иммунологически и морфологически. Среди них 16 мужчин и 14 женщин, средний возраст которых составил 44 года (межквартильный размах — МКР от 22 до 71 года). Медиана длительности заболевания от дебюта до момента постановки диагноза составила 21,5 мес (МКР от 2 до 220 мес). У всех больных первоначальный диагноз при направлении в НИИ ревматологии РАМН не совпадал с окончательным. У 12 (40%) изначально предполагались различные варианты неоплазий, у 10 (33,3%) — лимфомы (неходжкинские и болезнь Ходжкина), у 5 (16,7%) — болезнь Шегрена и у 3 (10%) — гранулематоз Вегенера. Из 30 больных 9 (30%) получали предшествующую терапию ГКС на протяжении от 10 до 50 мес, из них одна пациентка также принимала длительно циклоспорин (после пересадки почки), 2 больных получали полихимиотерапию по поводу предполагаемых лимфом (режимы COP и CHOP). Именно у пациентов, получавших предшествующую терапию ГКС и цитостатиками, выявлены наименьшие уровни IgG4 сыворотки, даже при наличии выраженной клинической симптоматики.
Диагнозы, установленные пациентам с IgG4-СЗ, представлены на рис. 3. 

Проведено сравнение уровня IgG4 в сыворотке у 28 больных с IgG4-СЗ (медиана 2,6 г/л, МКР от 1,22 до 4,65 г/л), 22 больных с болезнью Шегрена, лимфомами слюнных и слезных желез (медиана 0,32 г/л, МКР от 0,11 до 0,44 г/л) и 10 здоровых доноров (медиана 0,58 г/л, МКР от 0,29 до 0,81 г/л; в норме уровень IgG4 сыворотки составляет 
Диагноз IgG4-СЗ установлен по данным биопсии тканей глазницы (n=15), поднижнечелюстной (n=4) и околоушной (n=1) слюнных желез, забрюшинного пространства (n=6), средостения (n=2), ЛУ (n=3). Во всех биоптатах гистологическая картина соответствовала субстрату IgG4-СЗ. Клеточный инфильтрат был поликлонален. Выявлена выраженная популяция зрелых плазматических клеток, значительное число которых экспрессируют IgG4. Индекс IgG4/IgG варьировал от 25 до 50% и составил в среднем 38%. В 83% случаев отмечена картина «муароподобного» фиброза различной степени выраженности (см. рис. 6 на цв. вклейке). 
Все больные получали ГКС внутрь в дозе 4 мг/сут и один из 2 режимов цитотоксической терапии. В первом случае вводили циклофосфамид 750 мг/м 2 + метилпреднизолон 500 мг внутривенно капельно 1 раз в 14 дней в течение 3 мес с последующим переходом на внутримышечное применение циклофосфамида 200 мг/нед. Во втором случае помимо циклофосфамида больным проводили курс 4 инфузий РТМ в дозе 375 мг/м 2 с интервалом 7 дней. Характеристика 7 пациентов, получавших РТМ, представлена в таблице. 
Обсуждение
Проблема IgG4-СЗ является новой и актуальной в современной науке. Она дает новый взгляд на целую группу давно известных заболеваний и открывает перспективы к пониманию их патогенеза, поиску новых подходов к терапии. На данный момент нет доказательств того, что IgG4-СЗ является аутоиммунным, равно как и неясна роль самой молекулы IgG4 в механизме развития заболевания. Очевидно, что это мультисистемный процесс, в основе которого лежат нарушения функционирования иммунокомпетентных клеток (Т-хелперов 2-го типа, Т-регуляторных клеток, макрофагов), а возможно, и реакции гиперчувствительности. Пока не понятно, насколько группа IgG4-СЗ однородна. Так, при БМ отмечаются самые высокие уровни IgG4 в сыворотке, гистологическая картина отличается отсутствием фиброза и формированием фолликулоподобных структур. По нашим данным, единственный наиболее универсальный признак у больных с IgG4-СЗ — высокое содержание в тканях IgG4+ плазмоцитов. К тому же не существует официально утвержденных диагностических критериев IgG4-СЗ как отдельной патологии, равно как и рекомендаций по поводу терапии. Описанные группы пациентов недостаточно длительно прослежены, что затрудняет понимание прогноза заболевания, выявление частоты и предикторов обострения после отмены терапии. В 2011 г. начато первое проспективное исследование по лечению IgG4-СЗ.
IgG4-СЗ считается редким; по мнению японских исследователей его распространенность составляет 0,28—1,08 на 100 000 населения. К сожалению, больные из данной группы очень часто неправильно расцениваются как онкогематологические [28]. Исключительно актуальна проблема своевременной диагностики этой патологии, так как фаза воспаления переходит в развитие необратимого фиброза и нарушения функции пораженных органов, зачастую бессимптомно. Таким образом, у пациентов этой группы существует небольшое «окно возможностей» для успешной терапии при условии правильной и ранней постановки диагноза. По данным нашего исследования, средний период до постановки диагноза составил почти 2 года, а некоторые пациенты болели больше 15 лет. В итоге чем больше длительность заболевания, тем хуже пациенты отвечали на терапию, наиболее адекватный эффект наблюдался при остром течении и длительности заболевания не более 6 мес.
В изучении проблемы IgG4-СЗ необходим мультидисциплинарный подход, диагностическая настороженность врачей самых разных специальностей в отношении данной патологии. Это позволит повысить частоту выявления пациентов, осуществлять более раннюю диагностику, совершенствовать подходы к терапии.