Мобилункус в мазке у женщин что это такое
Mobiluncus (мобилункус)
 |
| Mobiluncus |
Мобилункус (Mobiluncus) — род факультативных анаэробных палочковидных подвижных бактерий. Условно-патогенная микрофлора человека. Возбудитель вагиноза и вагинита у женщин и уретрита и простатита у мужчин.
Mobiluncus в систематике бактерий
Ранее Mobiluncus назывался Falcivibrio и включался в семейство Bifidobacteriaceae. Позже этот род были реклассифицирован, переименован и включён в семейство Actinomycetaceae. Последнее входит в порядок Actinomycetales, класс Actinobacteria, тип Actinobacteria, Terrabacteria group, царство Бактерии.
В состав рода входят два вида: Mobiluncus curtisii (ранее назывался Falcivibrio vaginalis) и Mobiluncus mulieris (бывший Falcivibrio grandis). Считается, что патогенность Mobiluncus curtisii значительно больше, чем Mobiluncus mulieris.
Бактерии рода Mobiluncus и заболевания урогенитального тракта
Mobiluncus curtisii выделяется у женщин с клиническим диагнозом бактериальный вагиноз при 47,1%, из которых в виде моноинфекции в 52%, острый эндометрит — 5,2%, острый сальпингоофорит — 11,4%, а у мужчин с клиническим диагнозом острый уретрит в 21,5%, острый простатит — 12,2%, острый орхоэпидидимит — 5,3% и при других состояниях (замершая беременность, острый везикулит и т.п.) в 0,84%. Таким образом, Mobiluncus curtisii является одним из часто встречающихся микроорганизмов, способных вызывать инфекционно-воспалительные заболевания урогенитального тракта как у женщин, так и у мужчин (Аминев Р.А. и др.).
Mobiluncus при бактериальном вагинозе часто ассоциируется с Gardnerella vaginalis и бактероидами.
Бактерии рода Mobiluncus выделяются только у 5 % здоровых женщин, причём Mobiluncus mulieris у здоровых встречается чаще, чем Mobiluncus curtisii.
Мобилункус обладают способностью прикрепляться к эпителиоцитам влагалища. У них были обнаружены муколитические ферменты: муциназа, нейраминидаза. Повышение активности этих ферментов в вагинальном секрете может приводить к разрыву плодных оболочек и преждевременным родам (Кафарская Л.И. и др.).
Чувствительность Mobiluncus к антимикробным средствам
M. curtisii и M. mulieris чувствительны к ампициллину, цефалоспоринам, клиндамицину, эритромицину, ванкомицину, азитромицину и резистентны к метронидазолу (МИК90=256 мкг/мл).
Что нужно знать о бактериальном вагинозе
В статье представлены современные данные о бактериальном вагинозе — основной причине различных инфекционно-воспалительных осложнений в акушерской и гинекологической практике. Отражены вопросы клинической симптоматики, диагностики и лечения. К наиболее перспективным отнесена вакцинация женщин (вакцина Солкотриховак) в виде монотерапии или в сочетании с индукторами интерферона.
Бактериальный вагиноз (БВ) — это полимикробный невоспалительный вагинальный синдром, возникающий из-за резкого дисбаланса микрофлоры влагалища, вызванного замещением доминирующих микроорганизмов рода Lactobacillus ассоциацией различных бактерий. К настоящему времени достаточно хорошо изучен характер нарушений микрофлоры влагалища при бактериальном вагинозе и спектр микроорганизмов, участвующих в развитии этого заболевания. Очень важно представлять, что бактериальный вагиноз — это изменения не только в качественном, но и в количественном соотношении вагинальной микрофлоры, которая характеризуется резким снижением или отсутствием лактобактерий, продуцирующих Н2О2 с одновременным увеличением колонизации Gardnerella vaginalis, грамотрицательных анаэробных бактерий — Mobiluncus spp., Prevotella spp., Bacteroides spp., Fusobacterium spp., Peptostreptococcus spp., а также Mycoplasma hominis и Ureaplasma urealyticum, появлением грибов рода Candida в невысоком титре.
Степень обсемененности вагинального отделяемого различными видами микроорганизмов здоровых женщин репродуктивного возраста и женщин с бактериальным вагинозом
Микроаэрофильные бактерии:
Облигатно-анаэробные грамположительные бактерии:
Облигатно-анаэробные грамотрицательные бактерии:
Факультативно-анаэробные грамположительные бактерии:
M.hominis
U.urealyticum
M.fermentas
Способность лактобактерий образовывать молочную кислоту в процессе деструкции гликогена определяет рН влагалищного содержимого в пределах 3,8-4,5 и препятствует размножению ацидофильных бактерий. Помимо защитной, влагалищная микрофлора выполняет ферментативную, витаминообразующую, иммуностимулирующую функции, в связи с чем ее рассматривают как индикатор состояния влагалища.
Воздействие на организм женщины разнообразных внешних или внутренних факторов приводит не только к снижению колонизационной резистентности во влагалище и появлению транзиторной микрофлоры, но и активному внедрению условно-патогенных микроорганизмов в слизистую влагалища, мочевых путей, цервикальный канал и верхние отделы половой системы. Это происходит особенно легко на фоне угнетения функции лейкоцитов, развивающейся под влиянием специфических катаболитов, которые вырабатываются анаэробными бактериями, Gardnerella vaginalis, Mobiluncus, Atopobium vaginae и другими.
К наиболее значимым факторам, способствующим формированию бактериального вагиноза, относятся инфекции, передаваемые половым путем. Хроническая хламидийная, трихомонадная инфекция, а также гонорея могут иметь «маску» в форме упорного бактериального вагиноза, что требует дополнительных, специальных методов обследования женщин. Вместе с тем, дисбиоз влагалища развивается и у женщин, использующих различные контрацептивы (гормональные, ВМС или спермициды), имеющих пороки развития влагалища и матки, анатомические деформации наружных половых органов после родов. Зияющий вход во влагалище с опущением стенок — важное условие для нарушения микробиоты и колонизации кишечной микрофлорой. Большое значение имеют эндокринные (гипотиреоз, сахарный диабет), гинекологические и экстрагенитальные заболевания женщин, а также частые ангины, ОРЗ и патология желудочно-кишечного тракта. Вероятно, эта соматическая патология приводит к иммунным сдвигам, отражением которых является дисбиоз влагалищной микрофлоры. Большое значение имеет нарушение местного иммунитета. С бактериальным вагинозом ассоциированы микоплазмы и уреаплазмы, которые способны расщеплять секреторный иммуноглобулин А — один из основных «защитников» слизистой. Угнетение функциональной активности лейкоцитов, вызванное анаэробной флорой, снижение уровня лизоцима, лизина, опсонинов — типичные нарушения местного иммунитета при бактериальном вагинозе.
Бактериальный вагиноз — заболевание, настигающее женщину в любом возрасте — от детства до менопаузы. Клинически в типичных ситуациях оно характеризуется обильными белями с неприятным запахом (особенно после полового акта или менструации). При длительном течении бели липкие, желтовато-зеленоватого цвета или пенистые. Нередко основной жалобой является зуд, жжение во влагалище, болезненность при половом акте, дизурические расстройства. В 25% случаев симптомы практически не выражены. Это бессимптомное течение бактериального вагиноза, но оно не снимает возможности развития осложнений — уретрита, цервицита, эндометрита и сальпингоофорта, а во время беременности — истмико-цервикальной недостаточности, угрозы прерывания, хорионамнионита.
По тяжести клинических проявлений выделяют три степени бактериального вагиноза (Мавзютов Р. А. и соавт.):
1 степень — компенсированный, для которого характерно полное отсутствие в исследуемом материале микрофлоры при неизмененных эпителиоцитах. Указанное состояние слизистой влагалища не рассматривается в качестве патологического, но отсутствие лактобактериальной флоры свидетельствует о принципиальной возможности заселения пустующей экологической ниши попадающими с наружных половых органов микроорганизмами и последующим формированием БВ. Описанные формы могут наблюдаться при микроскопии в результате «чрезмерной» подготовки пациентки к посещению врача или же после проведения интенсивной химиотерапии антибактериальными препаратами широкого спектра действия.
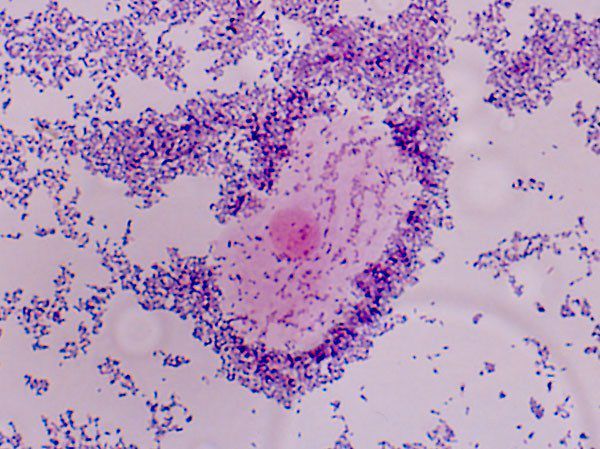
2 степень — субкомпенсированный, характеризующийся количественным снижением лактобактерий, соизмеримым с возрастанием количества сопутствующей грамвариабельной полиморфной бактериальной флоры, и появлением в поле зрения единичных (1-5) «ключевых» клеток при относительно умеренном лейкоцитозе (15-25 в поле зрения). «Ключевые» клетки могут быть представлены как покрытыми бактериальной флорой снаружи эпителиоцитами, так и содержащими бактерии внутриклеточно ввиду неспецифического осуществления эпителиальными клетками функций фагоцитоза.
3 степень — декомпенсированный, являющийся клинически выраженным в соответствии с симптоматикой БВ и микроскопически характеризующийся полным отсутствием лактобактерий, когда все поле зрения заполнено «ключевыми» клетками. Бактериальная флора при этом может быть представлена самыми различными, за отсутствием лактобактерий, микроорганизмами как в монокультуре, так и в различных морфо- и видовых сочетаниях.
В диагностике бактериального вагиноза основными являются критерии R. Amsel. Они включают:
Кроме того, большое значение имеет оценка соотношения количества лейкоцитов и эпителиальных клеток во влагалищном мазке. Характерно преобладание эпителиальных клеток, число которых в 2-3 раза больше, чем лейкоцитов.
Формирование «ключевых» клеток происходит в случае увеличения колонизации G.vaginalis и Mobiluncus spp. с последующей их адгезией на клетки вагинального плоского эпителия. «Ключевые» клетки представляют собой отторгшиеся от эпителиальной выстилки интактные или литически измененные клетки, покрытые бактериями в виде облака или вуали с концентрацией по периферии. В наиболее тяжелых клинически выраженных случаях бактерии заполняют и межклеточное пространство.
Наиболее достоверным методом диагностики является микроскопия вагинальных мазков, окрашенных по методу Грама, когда «ключевые» клетки легко дифференцировать с «ложноключевыми». Чувствительность микроскопического метода составляет 93%, специфичность — 70%. Микроскопический метод позволяет оценить морфологические особенности, соотношение отдельных компонентов вагинальной микрофлоры, получить информацию о состоянии слизистой влагалища и степени лейкоцитарной реакции. Количественный критерий обнаружения «ключевых» клеток остается дискуссионным. Общепризнанный факт превалирования в норме бактерий рода Lactobacillus позволяет использовать его в качестве основного критерия нормы или патологии при исследовании влагалищной жидкости. В пользу указанного свидетельствует невозможность чрезмерного развития сопутствующей флоры, а следовательно, и наличие «ключевых» клеток при сохраненном количественном уровне лактобактерий.
В настоящее время не вызывает сомнений, что бактериологическое исследование с оценкой соотношения количества типичных лактобактерий к остальным компонентам микробной флоры влагалища является основным среди лабораторных диагностических тестов. Но выполнить его не всегда возможно. Большую надежду вселяет разработанная методика количественной оценки вагинальной биоты методом ПЦР в реальном режиме времени с проведением сравнительного анализа конкретных представителей нормо- и условно-патогенной микрофлоры и общего количества микроорганизмов во влагалище. Выявление дисбаланса микрофлоры в этом случае и возможность оценки степени его выраженности позволяют определить дисбиоз на ранних стадиях развития (методика разработана сотрудниками НПФ «ДНК-технология» и носит название «Фемофлор»).
Основные принципы лечения БВ:
1. Противомикробная терапия, направленная на подавление анаэробной флоры, местно или системно.
2. Создание оптимальных физиологичных условий среды влагалища.
3. Восстановление нормального или максимально приближенного к норме микробиоценоза влагалища.
4. Проведение иммунокоррегирующей терапии.
Учитывая локальный характер поражений при БВ, оптимальным считается проведение местных лечебных мероприятий.
Согласно международным рекомендациям CDC, для лечения БВ эффективны следующие схемы: внутрь метронидазол 500 мг 2 раза или клиндамицин 300 мг 3 раза в сутки в течение 7 дней в сочетании с интравагинальным введением клиндамицин-крема 2%-5 г 1 раз ежедневно в течение 3-7 дней, или по той же схеме клиндамицина в свечах 100 мг, или метронидазол-геля 0,75%-5,0 г 2 раза в сутки в течение 5 дней.
Возможно сочетанное применение препаратов трихопола — 1 вагинальная таблетка 500 мг однократно и 250 мг препарата внутрь 2 раза в день. Как правило, в легких случаях (компенсированный или бессимптомный БВ) лечение ограничивается только местными средствами, в остальных — целесообразен комбинированный прием (пероральный и интравагинальный).
При назначении метронидазола следует учитывать:
Альтернативой европейским рекомендациям может быть применение антисептиков — препаратов хлоргексидина (гексикон для местной терапии в свечах или геле) и йода (бетадин, йодоксид).
При сочетании БВ с кандидозом интравагинально следует использовать комбинированные средства — клион Д, неопенотран, тержинан или йодсодержащие препараты в комбинации с флуконазолом. При выделении Atopobium vaginae и рецидивирующем течении общепризнанна необходимость использования препаратов клиндамицина внутрь и местно, Leptotrix (в количестве 10 4 и более КОЕ/мл) чувствителен к амоксициллину, который назначается внутрь в суточной дозе 2,0 в течение 7 дней с целью общей санации слизистой влагалища.
Для восстановления микробиоценоза влагалища на II этапе лечения назначаются препараты-эубиотики — флорадофилус, лактогин внутрь или экофлор местно. Они наиболее адаптированы и эффективны для этих целей.
У женщин в менопаузе на втором этапе лечения используются эстрогены — эстриол местно (овестин фирмы «Органон»).
Несмотря на предложенное разнообразие методов лечения, рецидивы бактериального вагиноза являются главной проблемой этой патологии. Общепринятые методы лечения в этих случаях малоэффективны. К безусловно перспективным следует отнести вакцинацию женщин в виде монотерапии или в сочетании с индукторами интерферона (генферон, виферон, эпиген спрей, лавомакс, циклоферон и другие), используемые после основного курса лечения. Вакцина Солкотриховак может применяться как абсолютно самостоятельный метод для профилактики рецидивов бактериального вагиноза. Она создана на основе 8 штаммов атипичных кокковых форм лактобацилл, которые обычно встречаются при БВ. Вакцина активирует выработку антител к различной микрофлоре влагалища, включая трихомонады, стимулирует синтез иммуноглобулина А и, по нашим данным, достоверно увеличивает продукцию всех классов иммуноглобулинов, повышает макрофагальную и фагоцитарную активность. При выраженных симптомах бактериального вагиноза вакцинация проводится только в сочетании с этиотропной терапией; при компенсированном или субкомпенсированном дисбиозе достаточно монотерапии Солкотриховаком. Вакцина очень эффективна в случаях сочетания бактериального вагиноза и хронического цервицита, чем бы он ни был обусловлен, что, вероятно, связано с усилением продукции секреторного Ig A и, по нашим данным, лизоцима. Вакцина хорошо переносится, редко развивается местная реакция (покраснение, припухлость) и, в единичных случаях, общая (повышение температуры, головная боль, озноб). При развитии такой реакции введение препарата следует прекратить (аллергические реакции при использовании Солкотриховака не описаны). Противопоказанием для вакцинации являются острые инфекционные заболевания, туберкулез, лейкоз, декомпенсированные болезни почек и сердца. Лечебный курс состоит из трех внутримышечных введений препарата с интервалом 2 недели и ревакцинацией однократной инъекцией через 1 и затем каждые 2 года. Эффективность лечения прослеживается уже после второй инъекции в начале терапии, а стойкость лечебного и профилактического эффекта гарантирована после основного базисного курса. Следует подчеркнуть, что вакцинация Солкотриховаком, восстанавливая влагалищную микрофлору, предотвращает рецидивы бактериального вагиноза у 80% больных.
Таким образом, бактериальный вагиноз как основную причину различных инфекционно-воспалительных осложнений в акушерской и гинекологической практике, включая сепсис, можно устранить, используя имеющиеся методы терапии. Вакцинация женщин — один из важнейших методов лечения и профилактики.
Л.И. Мальцева,
доктор медицинских наук, профессор, зав. кафедрой акушерства и гинекологии I
Казанская государственная медицинская академия
Что такое бактериальный вагиноз (дисбактериоз влагалища)? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чурсиной Ю.А., гинеколога со стажем в 7 лет.
Определение болезни. Причины заболевания
Бактериальный вагиноз — это инфекционное невоспалительное заболевание, при котором во влагалище происходит обильный рост определённых микроорганизмов и резкое снижение молочнокислых бактерий, обладающих защитными свойствами.
Причины бактериального вагиноза весьма разнообразны. К ним можно отнести как банальные нарушения интимной гигиены, так и более сложные ситуации.
К факторам, влияющим на микрофлору и способствующим возникновению болезни можно отнести:
Возможен ли бактериальный вагиноз у мужчин
Бактериальный вагиноз у мужчин невозможен. Однако мужчина может быть носителем инфекции, которая станет причиной бактериального вагиноза у женщины.
Бактериальный вагиноз у ребёнка
Биоценоз микрофлоры ребёнка формируется при прохождении через родовые пути матери. Если мама — носитель возбудителей бактериального вагиноза, то такая же флора будет и у ребёнка. В таком случае у девочки может развиться бактериальный вагиноз.
Влияние вагиноза на процесс зачатия и на беременность
Бактериальный вагиноз связан со следующими заболеваниями: бесплодие, невынашивание беременности, замершие беременности, преждевременные роды, хориоамнионит (инфицирование оболочек плода и жидкости, окружающих ребёнка в утробе матери) и истмико-цервикальная недостаточность (преждевременное открытие шейки матки при беременности). В основе этих заболеваний лежит хронический эндометрит, возникающий под влиянием возбудителей вагиноза.
Симптомы бактериального вагиноза
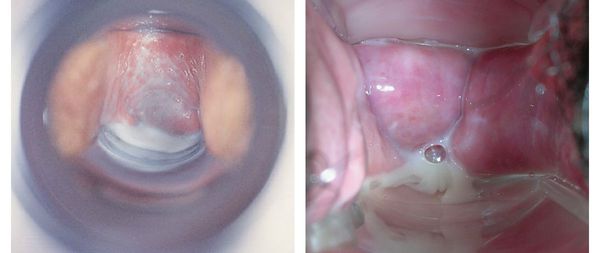
Основной признак бактериального вагиноза — это обильные жидкие однородные выделения из половых путей с неприятным запахом. Они могут быть серого или белого цвета.
Чувство жжения и зуда также характерны для вагинита — воспалительного процесса во влагалище. От бактериального вагиноза его отличает чувство сухости влагалища, а также покраснение и отёк его оболочки.
Патогенез бактериального вагиноза
У бактериального вагиноза нет одного конкретного возбудителя — он может быть вызван различными микроорганизмами. К наиболее частым причинам вагиноза относят не только упомянутые G.vaginalis, но и фузобактерии, пептострептококки, вейлонеллу, вагинальный атопобиум, а также бактерии Peptoniphilus, Prevotella, P. bivia и M. Mulieris. Чаще всего развитие болезни провоцирует сочетание 2-3 микроорганизмов и более.
Как передаётся бактериальный вагиноз
Классификация и стадии развития бактериального вагиноза
На данный момент какая-либо классификация и разделение на стадии заболевания отсутствуют. Кода в МКБ-10 (Международной классификации болезней), который бы соответствовал диагнозу «Бактериальный вагиноз», тоже нет. Для кодирования данного состояния используются другие коды. Чаще всего его относят к «N86. Другие воспалительные заболевания влагалища», что является неправильным и не всегда корректным.
Ранее использовалась классификация, предложенная Е.Ф. Кира в 1995 году. Согласно ей, выделяли четыре типа вагинального микробиоценоза — совокупности микроорганизмов, обитающих во влагалище:
Сегодня такая классификация не используется из-за значительного расширения познаний о микробиоценозе влагалища и появлении современных методов лабораторной диагностики.
Классификация бактериального вагиноза на основании микроскопического исследования:
Осложнения бактериального вагиноза
Чем опасен бактериальный вагиноз
Диагностика бактериального вагиноза
Диагностика бактериального вагиноза обычно не представляет существенных трудностей. Тем не менее при постановке диагноза часто можно встретить ошибки: как гипердиагностику (когда пациентке приписывается болезнь, которой у неё на самом деле нет), так и гиподиагностику.
Чаще всего правильно определить заболевание удаётся уже при первом обращении женщины к врачу. В таких случаях диагноз ставится на основании характерных жалоб, данных осмотра и Рh-метрии влагалищных выделений. Иногда может понадобится достаточно обширное клинико-лабораторное обследование.
Какие показатели важны для диагностики бактериального вагиноза
В диагностике бактериального вагиноза используются критерии R. Amsel. К ним относятся:
Диагноз «Бактериальный вагиноз» устанавливается при наличии минимум трёх признаков.
Также существует полуколичественная оценка мазков влагалищной жидкости, окрашенных по Граму, по шкале от 0 до 10. Сейчас этот метод практически не используется.
Для лабораторной диагностики бактериального вагиноза применяется метод PCR Real Time в рамках комплексного анализа микрофлоры влагалища. Существует ряд тест-систем, самыми распространёнными из которых являются Фемофлор 16+КВМ и Фемофлор скрин. Данные тест-системы позволяют получить достаточно полное представление об особенностях микробиоценоза влагалища женщины и назначить обоснованное лечение.
К клиническим методам диагностики относят различные экспресс-тесты: Fem-exam, BVBlue, Pip-activity TestCard. Однако все они диагностики широко не применяются в клинической практике. В основном это связано с их недостаточной чувствительностью.
Дифференциальная диагностика с трихомониазом, кандидозом и уреаплазмозом
Лечение бактериального вагиноза
К какому врачу обратиться
Лечением бактериального вагиноза занимается гинеколог.
Когда стоит обратиться к врачу
К врачу следует обратиться при появлении симптомов бактериального вагиноза: обильных выделениях из половых путей с неприятным запахом, зуде или жжении во влагалище и в области прямой кишки, нарушении мочеиспускания и болезненных ощущениях во время или после полового акта.
Как лечить вагиноз дома. Народные средства от бактериального вагиноза
Ни в коем случае нельзя заниматься самолечением — его должен назначать врач, иначе это может негативно сказаться на здоровье женщины.
Чем лечить бактериальный вагиноз
Для устранения бактериального вагиноза используют антисептические средства и различные комбинированные препараты. В настоящее время доказана эффективность двухэтапной схемы лечения бактериального вагиноза: первый этап заключается в применении антисептических средств, а второй — в восстановлении микрофлоры влагалища.
Существует достаточно много как зарубежных, так и российских рекомендаций и схем лечения данного заболевания. В соответствии с Евразийскими клиническими рекомендациями по рациональному применению антимикробных средств в амбулаторной практике, при устранении бактериального вагиноза следует использовать следующие препараты [7] :
Средства терапии первой линии:
Средства терапии второй линии:
Продолжительность и кратность приёма этих средств определяется врачом индивидуально. Кроме того, существует значительное количество комбинированных препаратов.
Эубиотики (пробиотики)
Для восстановления вагинальной микрофлоры могут быть использованы вагинальные капсулы с живыми лактобактериями и гель с молочной кислотой.
Особенности лечения у беременных
В первом триместре беременности не применяют препараты системного действия. Лечение проводят только местно, свечами, например «Клиндацином». Со второго-третьего триместра, помимо местного лечения, можно применять метронидазол и клиндамицин в таблетках.
Питание при бактериальном вагинозе
Соблюдение диеты на течение бактериального вагиноза не влияет. При лечении следует исключить алкоголь, так как применяемые препараты могут замедлить расщепление этилового спирта, в результате чего общее самочувствие ухудшится.
Прогноз. Профилактика
Прогноз при своевременно начатом лечении в большинстве случаев благоприятный. Иногда возможны рецидивы заболевания. При их возникновении необходим комплексный подход к пациентке, полное клинико-лабораторное обследование и исключение сопутствующих заболеваний, которые могут увеличивать риск повторного появления бактериального вагиноза. Также нужно проконсультироваться по вопросам питания и образа жизни.
В качестве профилактики возникновения бактериального вагиноза прежде всего нужно исключить такие факторы риска, как:
Существенный вклад в развитие и рецидивы заболевания вносят частые смены половых партнёров, тяжёлые сопутствующие заболевания, злоупотребление алкоголем, курение. Всего этого следует избегать.
Немаловажную роль в профилактике играет здоровый образ жизни, адекватная физическая активность и приверженность к правильному питанию — вегетарианская диета и повышенное потребление «быстрых» углеводов увеличивают риск рецидива.
Для предупреждения бактериального вагиноза нужно следовать рекомендациям по интимной гигиене:
Можно ли заниматься сексом при бактериальном вагинозе
Заниматься сексом при бактериальном вагинозе можно, так как он не относится к заболеваниям, передающимся половым путём. Однако бактериальный вагиноз ассоциирован с уреаплазмозом и микоплазмозом, поэтому клинические проявления могут возникнуть и у сексуального партнёра заражённой женщины. Кроме того, бактериальный вагиноз зачастую сопровождается характерным «рыбным» запахом и обильными выделениями, что может стать психологической преградой для полового акта.