Молочница в протоколе эко что делать
Чем грозит молочница перед пункцией ЭКО?
При искусственном экстракорпоральном оплодотворении зрелые яйцеклетки осеменяют в лабораторных условиях, то есть вне организма женщины. Для этого предварительно, в строго определенный день, производят забор фолликулов из яичников. Нередко перед таким важным событием женщины обнаруживают у себя симптомы дрожжевой инфекции — кандидоза. Рассмотрим, чем грозит молочница перед ЭКО.
Что такое пункция в процедуре ЭКО
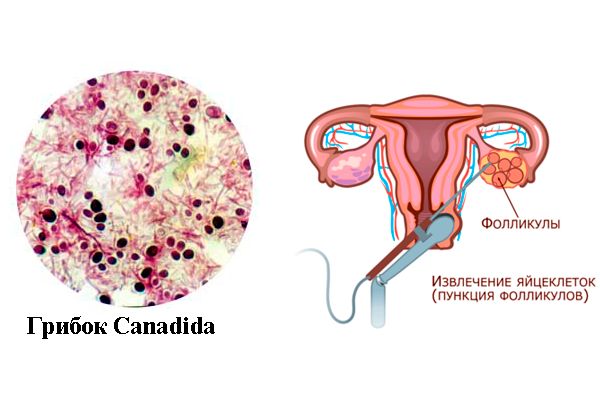
Пункция – это извлечение созревших фолликулов из женского организма, которая проводится под наркозом и длится приблизительно 15-30 минут. Производится операция под обязательным контролем ультразвукового датчика методом аспирации через влагалище с помощью специальной медицинской полой иглы.
Перед извлечением яйцеклеток за несколько дней врач проводит контрольное УЗИ для проверки соответствия размеров фолликулов требуемым медицинским показателям.
Подготовка женского организма к проведению ЭКО процедуры является ответственным и важным этапом.
Любая искусственная стимуляция яичников в ЭКО протоколе связана с дополнительной неестественной гормональной нагрузкой на организм.
Для успеха процедуры ЭКО необходимо придерживаться основных рекомендаций в течение всего подготовительного периода, который занимает, как правило, несколько месяцев:
Молочница перед процедурой эко
Очень часто репродуктологи сталкиваются с тем, что непосредственно перед проведением пункции женщины начинают жаловаться на появление такого неприятного заболевания как молочница. Основные причины появления болезни в период проведения ЭКО могут скрываться в сильных гормональных изменениях или в ослабленном иммунитете.
Признаки молочницы
Не стоит скрывать от репродуктолога появление молочницы во время протокола ЭКО из-за страха, что врач откажется проводить пункцию, ведь при правильном назначении лекарственных препаратов лечение не потребует длительного времени.
Обязательно убедитесь, что у вас действительно молочница! Если в гормональной поддержке при ЭКО был назначен Крайнон (свечи), то появление творожистых выделений чаще всего является его остатками. Если молочница появилась из-за сильной гормональной поддержки или антибиотиков, то тоже скажите об этом врачу.
Чем опасна молочница перед пункцией ЭКО
Молочница на результаты пункции и последующей имплантации эмбриона не может повлиять. Но наличие заболевания отрицательно влияет на протекание беременности и последующие здоровье ребенка, так как именно в этот период полностью формируются все его органы и системы. Согласно статистическим данным последствия кандидоза для малыша могут быть негативными, ведь в 60-75 % случаев болезнь передается от беременной матери к малышу. Поэтому не следует затягивать с лечением.
Лечение

Назначаются свечи: Тержинан, Гино-Дактанол, Ливарол, Нистатин, Кетоконазол, Клион-Д, Гинезол, Бетадин, Гино-Травоген, Пимафуцин, Макмирор, Полижинакс.
Все лекарственные препараты эффективно справляются с лечением болезни. Не занимайтесь самолечением, проконсультируйтесь с репродуктологом, который назначит лечение!
Кроме проведенного лечения следует направить все усилия на полное восстановление естественной микрофлоры. Для этого можно использовать следующие медпрепараты: Бифидумбактерин, Линекс или Лактофильтрум.
Наружные половые органы можно обработать антисептическим раствором, например, слабым раствором соды или марганцовки. Спринцеваться этими растворами строго запрещено. Естественно, необходимо предохраняться или полностью отказаться от половой жизни, особенно если может возникнуть аллергическая реакция на презерватив.
Непосредственно перед забором фолликулов врач, предупрежденный о наличии и лечении молочницы, дополнительно проведет санацию специальным медицинским препаратом.
Ох уж эта молочница!
Кандидоз или молочница порой является первым признаком серьезных проблем всего организма — от общего снижения иммунитета до дисфункции яичников. Поэтому к молочнице следует отнестись внимательно и не откладывать визит к гинекологу. Чем же так страшна молочница?
Первый симптом молочницы (кандидоз) — резкий, быстро нарастающий и становящийся практически постоянным зуд в промежности и влагалище. Из-за большого числа нервных окончаний в этой части тела проявления влагалищного кандидоза особенно мучительны для женщины.
В отличие от венерических заболеваний молочницу вызывают не заразные бактерии или микроорганизмы-паразиты, а дрожжеподобные грибки, обитающие в нашем организме с самого момента рождения. Попадая на кожу новорожденного в момент его прохождения по родовым путям матери, грибки вскоре расселяются по всему организму: они живут на коже и ногтях, слизистых оболочках полости рта, кишечника, дыхательных и родовых путей и даже во внутренних органах здорового человека.
В обычное время грибки Кандида отличаются миролюбивым характером. Но стоит нам только переохладиться, ослабнуть в результате болезни, стресса, переутомления, злоупотребить антибиотиками или гормональными препаратами — мирные соседи выходят из-под контроля иммунной системы и превращаются в наглых агрессоров. С большой скоростью грибки начинают размножаться и становятся опасными. У новорожденных и тяжелобольных, как правило, развивается кандидоз слизистой оболочки полости рта. У женщин, чьи руки много и часто находятся в воде, обычно встречается кандидоз ногтевых валиков. У детей и полных людей грибки Кандида могут населять складки кожи в паху, под грудью и между пальцами. А большинству женщин печально известна влагалищная форма кандидоза.
Первое проявление молочницы — чувство жжения в области влагалища, его отечность и мучительный зуд, заставляющий женщину расчесывать пораженные грибком места, что вызывает еще большее раздражение. Затем на слизистой оболочке влагалища появляется белый налет, а также сероватые выделения творожистой консистенции. Впрочем, выделений вы можете попросту не заметить, ведь сильный зуд призывает к усиленным мерам гигиены. Оценить общую картину сможет гинеколог, поэтому не стоит ставить диагноз лишь на основе уже знакомых ощущений, а надо непременно сходить к врачу.
Неполовое заражение влагалищной молочницей не единственный способ заболеть. Грибки могут попасть во влагалище и при незащищенном половом акте.
И, между прочим, зачастую вместе с ними можно подхватить еще и трихомонады и бактерии, вызывающие уже более серьезные заболевания половой сферы. «Подарить» вам молочницу может и ваш неверный постоянный партнер — нейтральный переносчик болезни между двумя женщинами.
Однако физические страдания — не единственная причина для беспокойства. Кандидоз порой является первым признаком серьезных проблем всего организма — от общего снижения иммунитета до дисфункции яичников. Поэтому к молочнице следует отнестись внимательно и не откладывать визит к гинекологу.
Как облегчить свою участь?
Если молочница проявилась лишь однажды, то бывает достаточно местного лечения. Врач решит, какие вагинальные свечи вам больше подойдут. Сегодня существует множество лекарств, так что эта проблема решаема.
В процессе лечения молочницы врачи настоятельно требуют прекращения половой жизни дней на десять. Ведь вредоносные грибки могут временно эмигрировать на вашего партнера, где, не доставляя ему проблем, переждут курс вашего лечения, а потом вновь заявят о себе. Именно поэтому диагностику и лечение заболеваний, передающихся половым путем, желательно проводить у обоих партнеров одновременно.
В процессе лечения стоит исключить из рациона острые, пряные и маринованные продукты, которые делают мочу слишком едкой, что может дополнительно спровоцировать зуд. Лучше налегайте на свежие овощи, фрукты, кисломолочные продукты, каши.Откажитесь на время от длительных физических нагрузок, обильных застолий, долгого пребывания на жаре, ношения тесной обтягивающей одежды или мокрого купальника — от всего того, что приводит к обильному потению, опрелостям и раздражению кожи.Во время менструации меняйте прокладки почаще. Менструальные выделения — подходящая среда для размножения болезнетворных бактерий, а иммунная система в эти дни ослаблена. Тампонами лучше в этот период не пользоваться. Постоянно рецидивирующая молочница порой может говорить о наличии более серьезной половой инфекции. В этом случае необходимы анализ мазка и консультация квалифицированного специалиста.
Молочница в протоколе эко что делать
Адрес: г.Москва, улица Советской армии, 7 (м. Достоевская)
В каком сроке можно узнать пол ребенка?
Эмбрион – на 3 день развития эмбриона путем его биопсии и проведения генетического исследования (ПГД ) – не дает 100% гарантии, но приближается к 98%;
Плод – неинвазивный тест – по крови матери в сроке от 9 недель беременности – также приближается в 98% надежности;
Как долго лежать после секса в кровати?
Попросите сдать мужа спермограмму в медицинском центре ВРТ, в результате спермограммы найдите строку скорость разжижения спермы – это то время, сколько требуется чтобы сперма стала жидкой + 30-40 минут, чтобы сперматозоиды успели пройти цервикальный канал и проникнуть в полость матки.
Началась молочница во время стимуляции, что делать?
Молочница часто проявляется при проблемах с кишечником. Конечно, во время стимуляции нам некогда ждать заключения копрологического
Исследования, поэтому рекомендуем исключить временно кисло-молочные продукты и назначаем местно (во влагалище) свечи. Рекомендуем отрегулировать стул и временно воздержаться от секса.
Можно ли заниматься сексом во время стимуляции овуляции в ЭКО?
Диета во время стимуляции
Во время стимуляции врачи рекомендуют соблюдать белковую диету, так как белок это строительный материал для эмбриона.
Однако строгая белковая диета может негативно отразится на работе почек, поэтому при белковой диете необходимо пить много воды.
Сколько воды? 30 мл воды х на ваш вес- это то количество воды, которое необходимо выпивать ежедневно.
ПРОГЕСТЕРОН на 2 день менструального цикла перед стимуляцией овуляции
Зачем брать гормоны во время стимуляции?
Контроль за гормонами крови во время стимуляции помогает врачу контролировать работу яичников, вовремя отменить стимуляцию, выбрать препарат для овуляции.
Обычно контролируют на 2-3 день менструального цикла ЛГ, Прогестерон и Эстрадиол, во время стимуляции овуляции Эстрадиол, на день дачи овуляторной дозы (триггера овуляции) Прогестерон, ЛГ, Эстрадиол.
После диагностики беременности с целью коррекции поддержки беременности врач может контролировать уровень Прогестерона и уровень Эстрадиола
Бактериальный вагиноз в аспекте вспомогательных репродуктивных технологий
Бактериальный вагиноз оказывает негативное воздействие на репродуктивный потенциал как фертильных, так и бесплодных женщин, планирующих беременность с помощью вспомогательных репродуктивных технологий. В статье описаны принципы своевременной диагностики и
Bacterial vaginosis has an adverse effect on reproductive potential of women, both of fertile ones, and of infertile ones who plan their pregnancy through assistive reproductive technologies. In this article there are principles of timely diagnostics and 2-phase modern therapy of the women patients.
Микробиоценоз влагалища — это сбалансированная динамичная система, основанная на взаимодействии макроорганизма посредством влагалищного эпителия и микроорганизмов, не вызывающих воспалительную реакцию. Кислая среда как результат этого внутрисистемного взаимодействия обеспечивает благоприятные условия существования для всех участников экосистемы. Следует предположить, что данный симбиоз сложился эволюционно. Одним из проявлений потери равновесия в данной системе является бактериальный вагиноз (БВ).
БВ — общий инфекционный невоспалительный синдром, связанный с дисбиозом влагалищного биотопа и сопровождающийся чрезмерно высокой концентрацией облигатно- и факультативно-анаэробных условно-патогенных микроорганизмов (УПМ) и резким снижением или отсутствием молочнокислых бактерий в отделяемом влагалища [1].
Особенностями эпителиально-бактериальных взаимодействий при БВ являются: стимуляция способности к биопленкообразованию ассоциативных микросимбионтов и резкое угнетение свойств лактобактерий, продуцирующих Н2О2 [3].
Изменение терминологической интерпретации этого заболевания происходило многократно на протяжении не одного десятилетия, и по сей день споры вокруг БВ не утихают. За последние сорок лет были предложены десятки терминов, классификаций и схем лечения. Еще до недавнего времени данный синдром относили к вагинитам и пользовались терминами «бактериальный, гемофильный, гарднереллезный вагинит». Неспецифический вагиноз, анаэробный вагиноз противопоставлялся так называемым специфическим вагинитам, при этом сами понятия были размыты и «неспецифический вагинит» только обескураживал врачей [4].
Пытаясь установить терминологическую ясность, S. Speigel в 1983 г. предложил новый термин — бактериальный вагиноз. Начиная с 1984 г., после доклада на Первом международном симпозиуме по вагиниту в Стокгольме, L. Westrom и соавт. (1984) утверждают и обосновывают выделение вагиноза в отдельный синдром. С тех пор БВ стали характеризовать как состояние, сопровождающееся появлением патологических выделений из влагалища, в которых можно обнаружить повышенное количество самых различных микроорганизмов (с преобладанием анаэробных бактерий) без лейкоцитарной воспалительной реакции. Вследствие этого термин «вагинит» был окончательно заменен на «вагиноз», а полиэтиология этого заболевания отражена в прилагательном «бактериальный» [6].
Существуют синонимичные термины: аминокольпит, гарднереллез, анаэробный вагиноз, мобилункуз, вагинальный бактериоз, влагалищные выделения с ключевыми клетками и др. [1, 2, 7], но под каждым названием подразумевается одно и то же патологическое состояние. В современной зарубежной специальной литературе также нет единства в терминологии. Но наиболее распространенным является термин «бактериальный вагиноз» как наиболее полный и объединяющий все «узкие» наименования.
По данным различных авторов, на долю БВ приходится от 1/3 до 1/2 всех вульвовагинальных инфекций нижнего отдела половых путей [3, 6, 9]. С проблемой БВ сталкиваются врачи различных специальностей, но чаще акушеры-гинекологи и дерматовенерологи. Так, в странах Европы и США выявление БВ в клинике венерических болезней составляет 33–64%, в общей гинекологической клинике — 15–23%, по данным службы планирования семьи — 23–29%, в акушерской клинике — 10–26% [1].
Причины и патогенез развития БВ дискутабельны.
На современном этапе БВ можно рассматривать как синдром с полимикробной этиологией [2], поэтому при постановке диагноза пациентке могут возникнуть сложности с интерпретацией клинических и лабораторных данных. В мировой медицинской практике с 1983 г. пользуются клинико-лабораторными критериями, предложеными R. Amsel (критерии Амселя), которые включают клинический, клинико-лабораторный и лабораторный аспект диагностики. Успешной является балльная система диагностики, предложенная в 1991 году R. P. Nugent и соавт., — Nugent’s Diagnostic Criteria for Bacterial Vaginosis (диагностические критерии бактериального вагиноза Нугента). Основывается она на лабораторных критериях и широко используется во всем мире. В России Е. Ф. Кира в 1995 г. была предложена оригинальная классификация [4], сочетающая в себе микробиологическую интерпретацию вагинального мазка, клиническую картину и конкретную нозологическую форму (табл.).
Безусловным признаком БВ на сегодняшний день является определение во влагалищных выделениях методом полимеразно цепной реакции (ПЦР) Atopobium vaginae и Clostridium phylum. К высокоспецифичным маркерам БВ также относят ферменты муциназу и сиалидазу.
Лабораторным методом выбора для диагностики БВ является микроскопия вагинального мазка, окрашенного по Граму, и выявление в мазке ключевых клеток (1, 5, 25). Так называемые ключевые клетки (Glue cells) — эпителиальные клетки влагалища, плотно покрытые грамвариабельными палочками. Чувствительность и специфичность метода близки к 100%. Дополнительными признаками при бактериоскопии мазков являются:
Отмечено, что примерно 20% женщин репродуктивного возраста страдают БВ. В 35–50% наблюдений заболевание ассоциируется с другими урогенитальными инфекциями: гонореей, хламидиозом, уреаплазмозом, трихомониазом, папилломавирусной инфекцией и др.
Половина пациенток с БВ часто жалуются на обильные выделения из половых путей белого или серого цвета, часто с неприятным «рыбным» запахом. Этот запах специфичен для БВ и свидетельствует о наличии летучих аминов, таких как кадаверин, фенетиламин, тирамин, путресцин, гистамин, изобутиламин, — продуктов метаболизма строгих анаэробов. Зачастую запах усиливается после незащищенного полового акта или во время менструации. Ю. К. Скрипкин выделяет три фазы течения БВ: свежий, торпидный и хронический БВ с инкубационным периодом от 5 дней до 3 недель. При прогрессирующем процессе выделения приобретают желтовато-зеленоватую окраску, становясь более густыми, обладают свойством пениться, слегка тягучие и липкие, равномерно распределяются по стенкам влагалища. Количество белей варьирует от умеренных до весьма обильных. У большинства пациенток наблюдаются диспареуния и дизурические явления. 25–30% женщин предъявляют жалобы на жжение и зуд в области вульвы и боли во влагалище. Эти симптомы могут иметь различную выраженность и продолжаться годами.
Вторая половина пациенток не предъявляет жалоб, но имеет прямые признаки вагиноза, определяемые с помощью лабораторных методов исследования. Именно с такими пациентками чаще всего сталкивается репродуктолог, обследуя пациентку перед экстракорпоральным оплодотворением (ЭКО). Все пациентки с БВ нуждаются в немедленной комплексной санации с восстановлением нормального биоценоза влагалища, так как установлено, что бактериальный вагиноз может являться основой репродуктивных потерь вне зависимости от клинического течения. При этом осложнения возникают по одному сценарию: снижение колонизационной резистентности микробиоты влагалища → условия для восходящего инфицирования слизистой оболочки матки и маточных труб → воспалительные заболевания органов малого таза (острые эндометрит и сальпингоофорит). Исследования ряда авторов показали, что БВ может привести к развитию самопроизвольного выкидыша, преждевременных родов, хориоамнионита, послеродового эндометрита и рождению детей с низкой массой тела, возникновению воспалительных процессов половых органов, гнойно-септических осложнений у матери и ребенка в послеродовом периоде и т. д., влияя на частоту акушерской и неонатальной патологии [2]. В зоне риска находятся также женщины с БВ, которым предстоят манипуляции на влагалище и матке. Сюда можно отнести женщин после трансвагинальной пункции и переноса эмбрионов в программе ЭКО. Каждое из перечисленных осложнений может привести к нарушению репродуктивной функции женщины вплоть до бесплодия либо усугубить имеющиеся нарушения репродуктивной системы.
Заслуживает интерес точка зрения, согласно которой кислая среда влагалища выполняет роль дополнительного фактора отбора во время зачатия, так как считается, что преодолеть кислотный барьер может только самый подвижный и здоровый сперматозоид. В связи с ощелачиванием влагалища эта функция теряется, и яйцеклетку может оплодотворить и неполноценный сперматозоид, что может повлиять на исход беременности и здоровье новорожденного.
У женщин, страдающих бесплодием, частота БВ не намного выше, чем в популяции, а вот частота наступления беременности при использовании вспомогательных репродуктивных технологий и, в частности, ЭКО, почти в 3 раза ниже, чем у бесплодных пациенток с нормальным биоценозом [1]. Таким образом, БВ может влиять на перспективу инфертильной женщины зачать ребенка. Особенно это актуально для пациенток, имеющих неудачные попытки ЭКО и переноса эмбриона (ПЭ) в анамнезе. Механизм этого влияния до конца не изучен, но выдвигаются гипотезы, согласно которым БВ является патогенетическим фактором, способствующим нарушению имплантации и развития беременности. Установлено, что у женщин с БВ нередко имеется субклиническое обсеменение эндометрия. Нарушение стерильности верхних половых путей запускает провоспалительные реакции с выбросом медиаторов воспаления и активацией Т-хелперов 1-го типа и приводит к нарушению взаимодействия эмбриона с эндометрием, а также препятствует формированию иммунологической толерантности. Кроме того, БВ может быть «зеркалом», в котором отражаются более серьезные патологические процессы, происходящие в верхних половых путях. Следует учесть, что значительную долю пациенток отделений вспомогательных репродуктивных технологий составляют женщины с крайне отягощенным акушерско-гинекологическим анамнезом. Обнаружение БВ у таких пациенток должно быть поводом для поиска и коррекции более сложной патологии.
Успешное лечение БВ, как и любого заболевания, зависит от правильной и своевременной постановки диагноза и проведения патогенетически обоснованной терапии. Цель лечения БВ — восстановить нормальную микрофлору влагалища, задержать рост микроорганизмов, не свойственных этому микроценозу. Терапия БВ остается нелегкой задачей ввиду частого рецидивирования или низкой эффективности ряда предложенных препаратов.
Результаты лечения БВ значительно улучшаются при использовании двухэтапного метода комплексной этиотропной и патогенетической терапии, разработанного в 1995 г. Е. Ф. Кира:
1) ликвидация возбудителей БВ (облигатно-анаэробный компонент микрофлоры влагалища);
2) восстановление биоценоза влагалища.
Эффективность комплексной двухэтапной терапии составляет по данным различных авторов от 85,8% до 92,6%. В то время как частота рецидивов после окончания полного курса лечения снижается до 4,4–13,2%.
Следует помнить, что результаты качественной ПЦР и бактериологическое исследование без количественных характеристик не являются поводом для назначения антибактериальных препаратов. Нередки случаи, когда дисбиоз влагалища становится результатом необдуманного ятрогенного воздействия. При нормобиоценозе общая микробная обсемененность не должна превышает 10 6 –10 8 КОЕ/мл, преобладают лактобациллы (более 10 7 КОЕ/мл), а условно-патогенные микроорганизмы определяются в низком титре (10 4 –10 5 КОЕ/мл) или отсутствуют. При БВ общая обсемененность достигает 10 9 –10 11 КОЕ/мл с преобладанием вагиноз-ассоциированной флоры.
Препаратами первого этапа для этиотропной терапии БВ являются медикаментозные препараты против анаэробной микрофлоры. Оптимальны в этом отношении метронидазол, клиндамицин, орнидазол, Поливидон-йод, Хлоргексидин [7]. Клиническая и бактериологическая эффективность указанных препаратов достигает 85–94%. Одновременно с применением антибактериальной терапии проводится системная профилактика вагинального кандидоза [9].
Многочисленные работы последних лет свидетельствуют о том, что препаратами выбора в настоящее время считаются метронидазол и клиндамицин [1, 5, 8].
Эффективным препаратом для лечения БВ является метронидазол (Метрогил® или Трихопол®), который относится к группе антибактериальных препаратов, содержащих имидазольное кольцо. Проникая внутрь микробной клетки, метронидазол превращается в активную форму, связывается с дезоксирибонуклеиновой кислотой и блокирует синтез нуклеиновых кислот. Он широко применяется в различных схемах, причем описана эффективность препарата как при разовых схемах в дозе 2 г, так и при 7-дневных курсах лечения по 500 мг внутрь 2 раза в день. Однако пероральное применение препарата нередко вызывает нежелательные лекарственные реакции (НЛР), такие как металлический вкус во рту, диспепсические расстройства, аллергические реакции, тем самым ограничивая его использование. В результате многочисленных исследований установлено, что влагалищный путь лечения БВ не уступает по эффективности пероральной терапии. Кроме того, влагалищный путь лечения является более предпочтительным из-за меньшей вероятности развития НЛР.
Возможен комбинированный метод лечения: одновременное назначение в течение 7–10 дней пероральной формы метронидазола (Метрогил® или Трихопол® 250 мг 2 раза в день) и вагинальной формы (метронидазол + миконазол), представителями которого являются препараты семейства Нео-Пенотран (Нео-Пенотран®, Нео-Пенотран Форте®, Нео-Пенотран Форте Л®).
Комбинированный метод лечения увеличивает эффективность лечения бактериального вагиноза.
Использование монотерапии только вагинальными формами имеет свои преимущества — снижение рисков возникновения побочных реакций, наступающих при пероральной монотерапии метронидазолом.
В схемах монотерапии особого внимания заслуживают современные вагинальные формы метронидазола в виде комбинированных препаратов, которые не только наиболее эффективны в борьбе с бактериальным вагинозом, но и удобны для пациента, так как включают в свой состав и метронидазол, «золотой стандарт» лечения, и миконазол (Нео-Пенотран®, Нео-Пенотран Форте®), и даже такие компоненты, как анестетик лидокаин. Лидокаин в составе новой формы Нео-Пенотран Форте Л® быстро купирует клинические проявления острого бактериального вагиноза, такие как: зуд, дизурические расстройства, диспареунию. Быстрое купирование неприятных симптомов достаточно весомое преимущество, позволяющее улучшить качество жизни пациенток, страдающих от дискомфорта, вызванного заболеванием.
Высокоэффективным препаратом, позволяющим быстро восстановить биоценоз, сведя к минимуму НЛР, является клиндамицин в виде вагинальных суппозиториев 100 мг или 2% вагинального крема (Клиндацин®) — антибиотик группы линкозамидов. Данный препарат хорошо зарекомендовал себя при лечении рецидивирующего БВ, в том числе и у беременных женщин. Известно, что он обладает выраженной антибактериальной активностью, подавляя синтез белка в микробной клетке, взаимодействуя с 30S-субъединицами рибосом. Этим обусловлен его широкий спектр действия: Staphylococcus spp., Streptocoссus spp. (кроме Enterocoссus), Streptocoссus pneumonia, Corynebacterium diphtheriae, споро- и неспорообразующие анаэробы, микроаэрофильные грамположительные кокки, фузобактерии, актиномицеты и др. Среди НЛР описаны аллергические реакции, рост дрожжеподобных грибов и т. д. Использование препарата 1 раз в день и короткий курс лечения 3–7 дней обуславливают высокую комплаентность клиндацина.
Перорально клиндамицин назначается в дозировке 300 мг 2 раза в день. Курс лечения 7 дней.
В настоящее время при лечении БВ возможно использование и других препаратов группы нитроимидазола (тинидазол, орнидазол).
Препаратом комбинированного типа с антибактериальной и антимикотической активностью является также Полижинакс (неомицина сульфат, полимиксина В сульфат, нистатин, диметикон). Чувствительность патогенной флоры к компонентам Полижинакса достигает 100%. Этим объясняется тот факт, что резистентность к данному препарату развивается редко и медленно. Курс лечения составляет 12 суток по 1 капсуле во влагалище.
На втором этапе лечения применяются препараты, направленные на восстановление влагалищного микроценоза и муказального иммунитета. Бактериальный вагиноз можно считать излеченным лишь тогда, когда титр лактобактерий в вагинальном секрете составляет не менее 107 КОЕ/мл. Это осуществляется путем местного применения эубиотиков, содержащих живые палочки Lactobacillus casei rhamnosus Doderleini (Лактожиналь®), стимулирующих рост собственной лактофлоры влагалища и способствующих снижению числа рецидивов заболевания за счет повышения защитных свойств влагалища, проявляя иммуномодулирующую активность. In vitro показано, что Lactobacillus casei rhamnosus Doderleini в течение нескольких часов после введения приводят к необходимому снижению рН влагалищного отделяемого. Эубиотики назначают по 1 свече на ночь в течение 14 дней либо по 1 свече 2 раза в день в течение 7 дней после обязательного контрольного микробиологического подтверждения отсутствия грибов. Эубиотики являются эффективным и безопасным средством восстановления и поддержания нормального биоценоза влагалища.
Мы имеем опыт успешного лечению бактериального вагиноза у пациенток, планирующих ЭКО, с использованием вагинальных форм препаратов и двухэтапной схемы лечения. В качестве антибактериальных средств использовались Нео-Пенотран Форте® по 1 свече во влагалище на ночь в течение 7 дней или Клиндацин® по 1 свече в день в течение 1–3 дней. Восстановление нормального биоценоза проводилось препаратом Лактожиналь. Было пролечено 54 пациентки. Рецидив заболевания отмечен у одной пациентки, что потребовало повторного курса лечения с полным выздоровлением. После проведенной санации в результате ЭКО и ПЭ беременность была получена у 19 пациенток (34,9%). Таким образом, результативность программ не отличалась от средней по отделению.
БВ является достаточно распространенным полиэтиологичным инфекционным невоспалительным заболеванием экосистемы влагалища женщин репродуктивного возраста, который имеет сложный патогенез с вовлечением репродуктивной, эндокринной, иммунной и других систем организма, характеризуется длительным течением (иногда годами) и оказывает негативное воздействие на репродуктивный потенциал как фертильных, так и бесплодных женщин, планирующих беременность с помощью вспомогательных репродуктивных технологий. Бесспорной является необходимость своевременной диагностики и двухэтапной современной терапии данной нозологии у всех женщин с выявленным БВ. У пациенток с неудачными попытками ЭКО в анамнезе необходимо проводить обследование и лечение как можно раньше, до начала стимуляции суперовуляции для того, чтобы была возможность провести адекватную коррекцию. Именно на таких принципах построена подготовка к ЭКО в нашем отделении, что позволяет не только повысить эффективность программ вспомогательных репродуктивных технологий, но и снизить риск инфекционных осложнений во время беременности, родов и послеродовом периоде.
Литература
ГБУЗ МО МОПЦ, Балашиха



_575.gif)