Монолаурин что это такое
Монолаурин — для чего нужен и как принимать
Из этой статьи Вы узнаете все про монолаурин: что это такое и зачем его принимают, инструкция, польза и вред монолаурина, какая добавка самая лучшая и сколько она стоит?
Монолаурин: что это такое?
Монолаурин – это органическое вещество, образующееся при взаимодействии глицерина и лауриновой кислоты. Его используют при создании косметики, в качестве пищевой добавки (как эмульгатор или консервант), а также принимают в виде биологически активных добавок для укрепления иммунитета.
Наибольшее количество этого элемента содержится в кокосовом масле, оно практически на половину состоит из монолаурина. Еще он содержится в грудном молоке, там его около 7%. Ученые предполагают, что именно монолаурин, полученный из грудного молока, защищает новорожденных детей от инфекционных заболеваний. Других природных источников монолаурина просто нет. Если организм вследствие болезни или повышенных физических, умственных или эмоциональных нагрузок не может синтезировать достаточное количество самостоятельно, то дефицит монолаурина могут восполнить только натуральные биодобавки.
Управление по сан. надзору за качеством пищевых продуктов и медикаментов США присвоило монолаурину статус безопасности GRAS, что подтверждает безвредность его применения. В России такой системы оценки биодобавок пока нет, в РФ монолаурин также имеет статус разрешенного БАДа, не вызывающего привыкания.
Для чего монолаурин нужен взрослому человеку?
Главная функция монолаурина – борьба с различными инфекциями. Он хорошо справляется как с патогенными бактериями, так и с вирусами или грибками. При взаимодействии с вирусом монолаурин присоединяется к его оболочке, предотвращая проникновение в клетки. Сильнее всего препарат воздействует на вирусы гриппа, герпеса, кори, краснухи.
Многие патогенные бактерии также нейтрализуются при взаимодействии с монолаурином. Бактерицидное действие проявляется благодаря проникновению вещества внутрь патогенных бактерий и разрушению внутриклеточных связей.
При этом препарат не является лекарственным средством и не оказывает негативного воздействия на организм человека. Это позволяет принимать монолаурин долгие годы и не формировать устойчивости к лекарствам.
Помимо бактерицидного, противовирусного и противогрибкового эффекта монолаурин обладает следующими свойствами:
защищает организм от кишечных паразитов (лишает их возможности двигаться, после чего они выходят из организма естественным путем);
поддерживает здоровье микрофлоры кишечника (следовательно, улучшает пищеварение);
нормализует эмоциональное состояние.
Показания к применению монолаурина очень широки.
В целях профилактики различных заболеваний и укрепления организма:
В период простуд и гриппа;
При повышенных физических, умственных и эмоциональных нагрузках;
При проблемах с питанием и сном (так как это непременно приведет к ослаблению иммунитета);
При симптомах иммунодефицита;
При хронической усталости.
Для лечения вирусных заболеваний:
Для лечения грибковых заболеваний:
Для лечения заболеваний, вызванных патогенными бактериями:
Монолаурин для детей
Питаясь молоком матери, дети получают достаточное количество монолаурина. Однако при прекращении грудного питания или в случаях, когда оно просто невозможно, монолаурина ребенку будет сильно не хватать. Это приведет к ослаблению иммунитета и повышению вероятности развития инфекционных заболеваний.
Важно! Монолаурин может содержаться в заменителях грудного молока или детском питании, поэтому перед тем как давать своему ребенку биологически активную добавку, необходимо обязательно проконсультироваться с врачом.
Monolaurin от Solaray – это небольшая баночка в 60 капсул по 500 миллиграмм. Вещество производится из натурального кокоса, также в состав входит овощная целлюлоза (из нее состоит капсула), стеарат магния и диоксид кремния (они необходимы для сохранения полезных свойств монолаурина). На задней стенке баночки есть состав и инструкция по применению монолаурина. Цена одной упаковки около 1000 рублей.
Как принимать монолаурин?
Инструкция по применению монолаурина довольно проста: капсулы необходимо принимать 2–3 раза в день во время еды, запивая достаточным количеством чистой воды (200–300 миллилитров). Не рекомендуется запивать препарат газированной водой или любой теплой жидкостью (иначе капсула может разрушиться раньше положенного). Между приемами нужно выдерживать максимально равные сроки. Очень важна регулярность: если принимать препарат около недели, а потом забывать на несколько дней, то эффективность будет во много раз ниже. Инструкция по применению монолаурина детям и взрослым не отличается.
Максимальная дневная дозировка монолаурина взрослым – 3000 миллиграмм. Дозировку монолаурина детям обязательно стоит уточнять у врача, без предварительной консультации давать биодобавку ребенку крайне не рекомендуется. Минимальный возраст, с которого дети могут начать принимать монолаурин – 3 года.
Важно! Обращайте внимание на дату изготовления препарата, его срок годности – 2 года при соблюдении условий хранения. Принимать добавку после истечения срока годности запрещено.
Как принимать монолаурин при герпесе?
Монолаурин оказывает одно из сильнейших влияний именно на вирус герпеса. Полноценным лекарственным средством его считать нельзя, но он помогает ускорить снятие симптомов и восстановление кожи, если применять его одновременно с противовирусными лекарствами.
Если Вы хотите предупредить появление герпеса, то достаточно принимать около 1000 мг монолаурина в сутки – это по 2 капсулы в день. Если же Вы уже чувствуете симптомы, предвещающие возникновение высыпания, то в первые несколько дней можно принимать повышенную дозу – 1500–2500 мг.
Как принимать монолаурин при первых признаках простуды?
Прием монолаурина желательно начинать еще до появления первых симптомов: как только начинается сезон простуд и гриппа. Это укрепит иммунитет и подготовит его к любым неприятностям, очищая организм от вирусов и бактерий. В таком случае в сутки достаточно 2 капсул по 500 мг.
Если же профилактикой Вы не занимались и уже чувствуете, что начинаете заболевать, то монолаурин все равно окажется очень полезным. На несколько суток увеличьте дневную дозировку до 1500–2500 мг. Если состояние улучшится, то дозу можно снизить, а курс продолжить для профилактики. Если же болезнь возьмет верх, то можно продолжить курс с повышенной дозировкой (главное – не превышать лимит в 3000 мг в день). При применении лекарственных препаратов дозу монолаурина лучше сократить до 1000 мг.
Как принимать лизин и монолаурин вместе?
Одной из биодобавок, с которой зачастую совмещают прием монолаурина – лизин. Лизин – это незаменимая аминокислота, которая также повышает иммунитет и усиливает организм, а еще участвует в биосинтезе мышечного белка. Прием лизина и монолаурина создает синергетическое действие, повышая эффективность обеих биодобавок.
При совместном приеме монолаурин необходимо употреблять в том же количестве и по тем же правилам. Лизин же принимают от 2 до 6 раз в сутки. Суточная дозировка не должна превышать 3000 миллиграмм, оптимальную дозировку рассчитывают исходя из личного веса и других параметров:
40–60 мг/кг для детей;
30–45 мг/кг для взрослых;
55–80 мг/кг для спортсменов;
60–75 мг/кг для вегетарианцев.
Побочные эффекты и противопоказания монолаурина
При соблюдении инструкции по приему монолаурина вреда этот натуральный препарат не нанесет. Однако производители все же предупреждают о возможных побочных эффектах, которые могут возникнуть в связи с распадом патогенных бактерий, уничтожением вирусов или грибков. Их токсины могут попасть в кровь или пищеварительную систему, вызывая тошноту, головокружение или головные боли. В таком случае согласно инструкции по применению монолаурина дозировку необходимо сократить. Если побочные эффекты не прекратились на 3–4 день приема, то стоит обратиться к врачу.
Противопоказаний у препарата также не обнаружено, до сих пор не зарегистрировано ни одного случая аллергии на монолаурин. Производители не рекомендуют давать взрослые биодобавки детям до 3 лет. При приеме препарата во время беременности, кормления грудью или в возрасте от 3 до 18 лет, когда организм еще только формируется, стоит проконсультироваться с врачом.
10 ошибок, которые совершают люди при приеме витаминов, микроэлементов и БАДов
Как принимать витамин Д, Омегу-3 и железо, чтобы извлечь из них пользу, а не вред? Почему стоит внимательно изучать состав спортивных БАДов? Что еще кроме гиалуроновой кислоты и коллагена полезно для нашей кожи? Врач высшей категории, эндокринолог Либеранская Наталья Сергеевна делится полезными рекомендациями, которые помогут справиться с сезонным авитаминозом и сохранить здоровье.
Ошибка №1. Не контролировать уровень витамина Д
Витамин Д положительно влияет на инсулинорезистентность и обмен веществ, способность организма противостоять ОРВИ и окислительному стрессу, снижает риск развития онкологических заболеваний и отклонений в развитии плода во время беременности. Более того, «солнечный» витамин Д помогает не хандрить и снижает болевые ощущения во время родов.
В регионах с низким уровнем инсоляции (к ним относится Санкт-Петербург) дефицит витамина Д крайне распространен. Однако принимать его в профилактических целях не стоит, поскольку витамин Д – это все-таки стероидный гормон. Только после специального лабораторного анализа крови на Д-гормон можно узнать его уровень в организме, после чего корректировать дефицит.
Ошибка №2. Принимать кальций без нормализации витамина Д и магния
Кальций — важный минерал, который поддерживает хорошее состояние костей и зубов, отвечает за свертываемость крови и рост, поддерживает тонус мышц и нервной системы. Достаточное поступление кальция необходимо для профилактики и лечения остеопороза, а также артериальной гипертензии.
Но кальций не усваивается, если в организме есть дефицит витамина Д и магния. Принимать кальций в этом случае просто бессмысленно.
Ошибка №3. Не знать, какой витамин Д принимать
Холекальциферол — неактивная форма витамина Д, именно она нужна для коррекции его дефицита, чтобы все системы организма работали исправно, и вы чувствовали себя хорошо. Препарат холекальциферола безопасен — вероятность передозировки мала. Но есть другая, активная форма витамина Д — кальцитриол. Его можно принимать только под контролем врача и по медицинским показаниям.
Ошибка №4. Принимать витамин D — не всегда значит нормализовать его уровень
Витамин D плохо усваивается в следующих ситуациях:
Ошибка №5. Игнорировать Омега-3
Для чего принимают Омега-3 полиненасыщенную кислоту? Она сохраняет остроту зрения, красоту и защищает эндотелий сосудов от повреждений. головной мозг на 30% состоит именно из Омега-3 жирных кислот. Вещество не синтезируется в организме самостоятельно. К сожалению, даже приверженцы Средиземноморской диеты не всегда получают достаточное количество Омега-3. Жирная кислота содержится в жирной рыбе, льняном, облепиховом и горчичном маслах.
Взрослым ежедневно следует принимать 2 г Омега-3 — и даже больше.
Точная дозировка может быть подобрана после анализа, который называется Омега-3 индекс.
Преимущество Омега-3 в капсулах перед той же красной рыбой заключается в хорошей очистке жирных кислот от вредных примесей, которые мы можем получать вместе с рыбой, пойманной в водоеме.
Ошибка №6. Не различать Омега-3 и Омега-6
Омега-3 и Омега-6 относятся к полезным и важным для организма ненасыщенным жирным кислотам. Однако принимать Омега-6 дополнительно нет необходимости — этот компонент мы в достаточном количестве получаем из пищи из растительных масел, мяса птицы, овсянки и др. Избыток Омега-6 может сыграть на руку воспалительным процессам в организме.
Ошибка №7. Игнорировать железо (ферритин)
Дефицит железа приводит к анемии, быстрой утомляемости, мышечной слабости, сухости кожи, выпадению волос. Женщины находятся в группе риска по потере железа из-за менструации, не получают нужное количество этого микроэлемента и вегетарианцы.
Ошибка №8. Принимать железо вслепую
В плане усвоения железо — особенно капризный микроэлемент. Принимать его следует особенно осторожно. Дело даже не в том, что препарат в каплях окрашивает зубную эмаль. Избыток железа откладывается во внутренних органах (печень, поджелудочная, щитовидная железа), приводя к серьезным нарушениям: гемохроматозу, циррозу, гепатиту, меланодермии (пыльно-бронзовый цвет кожи).
Железо плохо усваивается с молочными продуктами и кофе.
Напротив, витамин С, В12, фолиевая кислота способствуют благоприятному усвоению железа.
Если железо усваивается плохо, врач назначает специальные комплексы.
Ошибка №9. Спортивные БАДы — доверять и не проверять
Некоторые спортсмены для ускорения роста мышц и «сушки» принимают протеины. Одним из самых популярных сегодня является казеин, который изготавливается из обыкновенного коровьего молока. Протеин казеин — дешевый в производстве, однако подходит он далеко не всем. Чем вреден казеин? Попадая в организм, он превращается в казоморфин, который вызывает привыкание, может провоцировать воспаления слизистой кишечника, аутоиммунные заболевания, отечность и заторможенность.
Протеин казеин не следует принимать тем, у кого есть проблемы с ЖКТ, а также индивидуальная непереносимость лактозы и казеина.
Ошибка №10. Для кожи полезны не только коллаген и гиалуроновая кислота
После 35-40 лет кожа стареет. У многих женщин наблюдается недостаток пептидов коллагена и гиалуроновой кислоты: в этом случае на помощь приходит инъекционная косметология и капсулы — в качестве вспомогательного метода борьбы с признаками возрастных изменений.
Однако для кожи полезны и другие компоненты:
Консультация эндокринолога — вектор вашего внутреннего баланса!
Либеранская Наталья Сергеевна — эндокринолог, врач высшей категории с опытом работы более 10 лет. Наталья Сергеевна принимает пациентов с самыми разными проблемами и вопросами в рамках своей специализации — избыточный вес, сахарный диабет, проблемы с щитовидной железой, повышенная утомляемость и сонливость, беременность, менопауза, нарушение обмена веществ и работы эндокринных желез.
Наталья Сергеевна — автор популярного блога @doctor_liberanskaya, в котором регулярно дает подписчикам советы по поддержанию здоровья и терапии. Все рекомендации основаны на принципах научно-доказательной медицины и собственного профессионального опыта.
С 2017 года доктор Либеранская Наталья Сергеевна принимает пациентов в клинике Пирогова — вы тоже можете пройти консультацию эндокринолога высшей категории.
Пройти обследование быстро, без очередей и в удобное для вас время можно и в нашей клинике. Благодаря новейшему диагностическому оборудованию и команде квалифицированных специалистов лаборатории клиники Пирогова, вы можете быть уверены в объективных и достоверных результатах.
Рецидивирующие формы бактериального вагиноза: долгосрочное решение
Монотерапия клиндамицином – оптимальное решение проблемы бактериального вагиноза, направленное на основную причину заболевания – специфические механизмы, приводящие к образованию биопленки и обеспечивающие резистентность к классическим антибиотикам.
Одной из самых частых жалоб в практике врача-гинеколога были и остаются патологические выделения из влагалища. Симптом, нередко кажущийся самим пациенткам незначительным, требует тщательной диагностики, так как обычно связан с инфекционной патологией половых путей и высоким риском грозных осложнений.
Таким образом, сегодня необычайно высока необходимость в препаратах, учитывающих патогенез бактериального вагиноза и направленных против бактерий, ответственных за формирование устойчивости и определяющих тенденцию к рецидивированию. Большим плюсом для лекарственного средства будет также его эффективность при кратком курсе применения, который повысит приверженность к терапии. На данный момент этим критериям соответствует только Далацин® — оригинальный клиндамицин – от компании Pfizer.
Влагалищный микробиоценоз в норме и в патологии
Если доля лактобацилл снижается, их место в экосистеме занимают облигатно и факультативно анаэробные условно-патогенные микробы: Gardnerella vaginalis, Atopobium vaginae, Bacteroides spp., Peptostreptococcus spp., Mobiluncus spp., Mycoplasma hominis и многие другие.
Роль Atopobium vaginae и Gardnerella vaginalis в патогенезе рецидивирующего бактериального вагиноза
Появление методов амплификации нуклеиновых кислот в содержимом влагалища женщин с бактериальным вагинозом позволило выявить Atopobium vaginae, бактерию семейства Corinobacteriaceae spp., сегодня считающуюся высокоспецифичным маркером этого заболевания и имеющую ключевую роль в его патогенезе. Этот строго анаэробный микроорганизм часто существует в комбинации с Gardnerella vaginalis и существенно ослабляет иммунный ответ на локальном уровне.
Таким образом, бактерии, образующие биопленку, являются основной мишенью патогенетически-обусловленной терапии. Препараты, высоко активные в отношении Atopobium vaginae и Gardnerella vaginalis, решают принципиально важную проблему элиминации патологических очагов на слизистой, которые становятся причиной возврата заболевания. И таким образом позволяют женщине, наконец, перестать обращаться к врачу с одними и теми же жалобами.
Фокусная терапия рецидивирующих форм бактериального вагиноза
Для пациенток с рецидивирующей формой бактериального вагиноза оптимальным решением является Далацин® (оригинальный клиндамицин), один из немногих препаратов, эффективных одновременно против Atopobium vaginae и Gardnerella vaginalis.
Эффективность фокусной терапии рецидивирующих форм бактериального вагиноза, ассоциированных с Atopobium vaginae, была не раз доказана в клинических исследованиях.
Инструкция по медицинскому применению лекарственного препарата Далацин®
Регистрационные удостоверения: крем – П N011553/01, суппозитории – П N011553/02.
Служба Медицинской Информации: Medinfo.Russia@Pfizer.com. Доступ к информации о рецептурных препаратах Pfizer в России: www.pfizermedinfo.ru
Copyright 2020 Пфайзер Россия. Все права защищены. Информация предназначена только для специалистов здравоохранения Российской Федерации.
OOO «Пфайзер Инновации»
123112, Москва, Пресненская наб., д.10, БЦ «Башня на Набережной» (блок С)
Тел.: +7 495 287 50 00. Факс: +7 495 287 53 00
PP-CLO-RUS-0225 07.09.2020
Спецагенты по борьбе с аутоиммунным воспалением: место моноклональных антител в современной ревматологии
Моноклональные антитела — новая надежда в лечении ревматических заболеваний.
Автор
Редакторы
Статья на конкурс «био/мол/текст»: Вам когда-нибудь снились кошмары о том, как организм разъедает себя изнутри? А что если это становится реальностью? Именно процессы аутофагии лежат в основе развития ревматических заболеваний. В борьбе с аутоиммунным воспалением медицина слишком часто проигрывала. пока не появились они. Моноклональные антитела.
Конкурс «био/мол/текст»-2017
Эта работа опубликована в номинации «Биомедицина сегодня и завтра» конкурса «био/мол/текст»-2017.
Генеральный спонсор конкурса — компания «Диаэм»: крупнейший поставщик оборудования, реагентов и расходных материалов для биологических исследований и производств.
Спонсором приза зрительских симпатий и партнером номинации «Биомедицина сегодня и завтра» выступила фирма «Инвитро».
Основы нормального иммунитета и аутоиммунного процесса в доступной форме изложены на «Биомолекуле» в статье «Иммунитет: борьба с чужими и. своими» [1].
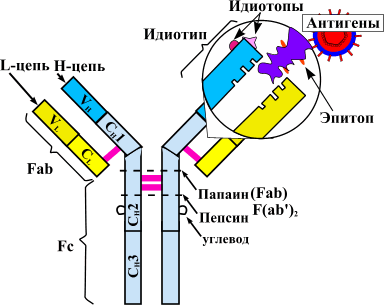
Рисунок 1. Схема строения антител. Антитела представляют собой белки-иммуноглобулины, имеющие две H-цепи (тяжелые) и две L-цепи (легкие). В каждой молекуле белка есть специфические Fab-фрагменты. Эти области отвечают за связывание с антигеном — «мишенью», на которую воздействует антитело. Структура Fab-фрагмента очень вариабельна, что позволяет ей подстраиваться под активные центры антигена — эпитопы. Между антителом и антигеном формируются химические связи (ионные, водородные, гидрофобные). Другой конец молекулы — Fc-фрагмент — отвечает за связывание образовавшихся иммунных комплексов с Fc-рецептором, расположенным на мембранах иммунных клеток (нейтрофилов, макрофагов, тучных клеток). Активация компонентов иммунитета запускает «реакцию уничтожения» по отношению к чужеродному антигену. Таким путем осуществляется антителозависимая цитотоксичность.
В 2017 году «Биомолекула» опубликовала спецпроект, посвященный аутоиммунным заболеваниям.
Несмотря на многолетний поиск новых путей фармакотерапии, современная медицина не может предложить способов лечения, непосредственно влияющих на причину возникновения аутоиммунитета. Врачи способны лишь замедлить прогрессирование патологии и снизить выраженность клиники — провести патогенетическое и симптоматическое лечение. Для этого разработана базисная терапия, которая применяется уже многие годы. Однако не всегда проверенные препараты работают так, как надо.
Почему необходимо искать новые способы лечения?
Для лечения аутоиммунных заболеваний используют широкий арсенал противоревматических лекарств. Классическая терапия включает нестероидные противовоспалительные средства, глюкокортикоиды, цитостатики. В зависимости от особенностей развития заболевания подбирают препараты из той или иной группы [4].
Лекарства, применяемые при ревматических болезнях
Разберемся, почему нужны новые лекарства. В качестве примера можно рассмотреть классическую терапию одного из самых распространенных аутоиммунных заболеваний — ревматоидного артрита [3]. Современные стратегии борьбы с этой патологией должны соответствовать концепции Treat to target — «лечение до достижения поставленной цели». Она направлена на ремиссию (исчезновение симптомов) заболевания или резкое снижение активности артрита [5], [6].
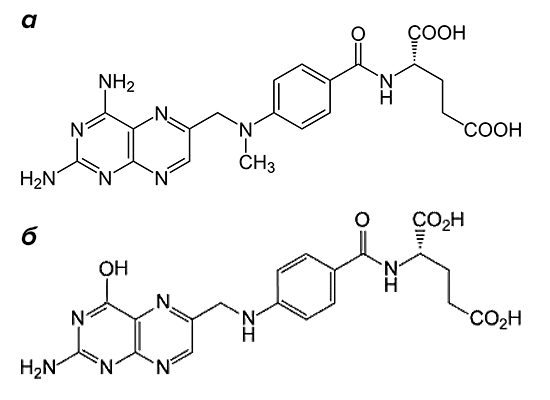
«Золотым стандартом» в терапии заболевания является метотрексат (рис. 2). Препарат входит в группу базисных противовоспалительных средств.
Рисунок 2. Структурные формулы метотрексата и фолиевой кислоты. Препарат (а) по строению похож на фолиевую кислоту (б). Он состоит из птеридиновых групп и парааминобензойной кислоты. Действующий компонент метотрексата отличается от структуры фолата отсутствием гидроксильной группы (–OH) и наличием дополнительного метильного радикала (–CH3).
По механизму действия метотрексат относится к антиметаболитам. Препараты этой группы тормозят физиологические реакции в организме, связываясь с ферментами и выключая их активность. Вещество, которое в норме участвует в реакции, уже не может попасть в биохимический круговорот из-за повышенной конкуренции с компонентами лекарства. Основной мишенью для действия метотрексата является фермент, расщепляющий фолиевую кислоту, — дигидрофолатредуктаза (ДГФ). Этот белок воздействует на поступающий в организм фолат, переводя его в активную форму. При этом образуется тетрагидрофолиевая кислота. Она участвуют в синтезе строительного материала для ДНК — пуриновых оснований и тимидилата.
Метотрексат вклинивается в цепочку реакций благодаря структурному сходству с молекулой фолиевой кислоты (рис. 2). Конкуренция за фермент приводит к тому, что содержание активного фолата в ткани значительно снижается. Нет строительного материала — нет и новых молекул ДНК, без которых клетки не могут размножаться. Повышенной чувствительностью к воздействию лекарства обладают те ткани, структурные элементы которых постоянно делятся. К ним относятся и компоненты костного мозга, из которых формируются будущие иммунные клетки.
Еще один важный момент в работе метотрексата связан с активностью его полиглутамированных метаболитов. Эти молекулы формируются после активации препарата непосредственно в клетках человеческого организма. Они ингибируют другие ферменты, которые взаимодействуют с фолиевой кислотой. В эту группу входят тимидилсинтетаза и АИКАР-трансамилаза. Активность производных метотрексата запускает процесс выработки аденозина. Он оказывает мощное противовоспалительное действие, благодаря чему снижается выраженность симптомов ревматоидного артрита [7].
Метотрексат удобно использовать — он легко дозируется и может назначаться длительными курсами. Кроме того, важное преимущество этого препарата — низкая цена, в сравнении с современными лекарствами импортных фармкомпаний [8]. Несмотря на все достоинства, лечение метотрексатом не всегда приводит к снижению активности заболевания. У многих пациентов использование препарата неэффективно даже в комбинации с другими классическими средствами [5]. Это подтверждается при анализе статистики. Исследования показали, что при проведении лечения метотрексатом и комбинациями базисных препаратов только половина пациентов достигла ремиссии [9], [10].
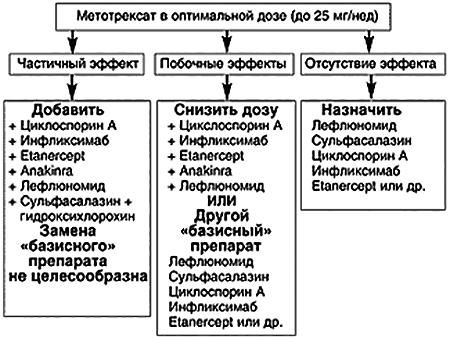
Несостоятельность классической терапии заставляет ученых искать новые способы лечения ревматоидного артрита. Стоит отметить, что, несмотря на новые разработки, борьбу с заболеванием все же начинают с назначения метотрексата и его аналогов. Дополнительные препараты используют только при высокой активности аутоиммунного процесса. У таких пациентов применение одного лекарства часто бывает неэффективно [7]. В зависимости от особенностей течения патологии подбирают подходящую схему терапии (рис. 3).
Рисунок 3. Тактика ведения пациента с ревматоидным артритом при неэффективности использования метотрексата.
Неэффективность препаратов базисной терапии встречается не только при ревматоидном артрите, но и при других заболеваниях аутоиммунного происхождения (системной красной волчанке, склеродермии, болезни Бехтерева). Это мотивирует специалистов-ревматологов разрабатывать другие лекарства и подбирать новые схемы терапии.
Генно-инженерные препараты: дополнение к базисной терапии
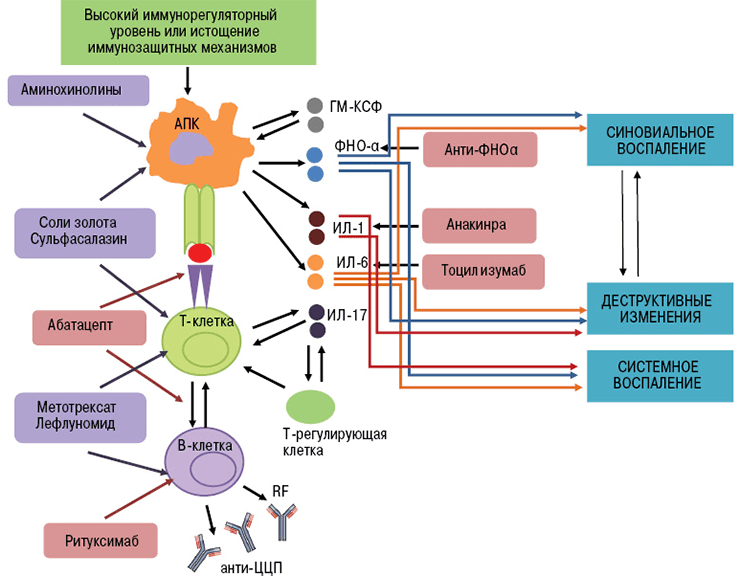
По-новому взглянуть на лечение аутоиммунных заболеваний позволила разработка терапевтических моноклональных антител [11]. Принципиально новый класс препаратов получен благодаря достижениям генной инженерии. Для понимания механизма действия этих лекарств стоит вспомнить о том, как работают иммунные клетки в норме и при патологии [1], [12].
Иммунная система — это сложный механизм, состоящий из множества «винтиков» — иммунных клеток. Каждая из них имеет свои функции и занимает определенное место в общей структуре защитной системы. В ответ на поступление «вражеского» агента (антигена) включаются компоненты врожденного иммунитета — неспецифические факторы защиты. Это нейтрофилы, эозинофилы и базофилы, которые первыми стоят на пути у вредного воздействия.
Винтики крутятся — активируются новые компоненты иммунной системы. В борьбу с патогеном вступают Т- и В-лимфоциты. Они включают более тонкие механизмы защиты — специфическую цитотоксичность. Вырабатываются антитела, ищут себе «жертву» Т-киллеры. Тонкая регуляция процесса с помощью цитокинов позволяет быстро достигнуть поставленной цели. Согласованное действие всех компонентов иммунитета приводит к выполнению программы — уничтожению патологического агента.
Во время подбора подходящих «деталей» для механизма — при селекции лимфоцитов — неизбежно возникают ошибки. Иммунная система производит аутореактивные клоны — клетки, которые специфичны к антигенам тканей организма. В норме они отсеиваются в «мастерских» — тимусе и лимфатических узлах. Те клоны лимфоцитов, которые не различают собственные и чужеродные антигены, сразу же уничтожаются еще до того, как они приступят к выполнению своей функции. Но что происходит, если «винтики» выпадают из машины иммунитета? Поломка возникает в специфической части механизма — в работе Т- и В-лимфоцитов. При нарушении процесса селекции аутореактивные клетки выходят в кровь. Они ищут своих «жертв» и находят их в нормальных элементах собственных тканей.
В зависимости от типа реакции отличается патофизиологический процесс, лежащий в основе аутоиммунной агрессии. Т-лимфоциты могут самостоятельно убивать клетки тела, а могут и работать «чужими руками» — активировать выработку аутоантител В-лимфоцитами. При поражении В-клеточного иммунитета аутофагия реализуется через систему комплемента, а также путем формирования цитотоксических иммунных комплексов [13], [14]. Подробнее о механизмах нормального и измененного иммунного ответа можно почитать на «Биомолекуле» [1], а также в статьях [15], [16].
При аутоиммунных заболеваниях можно подавлять сразу весь сложный механизм иммунитета, что и делают препараты классической терапии. Но это оставляет человека без защиты от вражеских агентов — бактериальных инфекций, вирусов и прочих патогенов. Поэтому предпочтительнее сохранить активность иммунной системы в целом, избавив человека от аутоагрессии определенных ее компонентов. Именно так работают новые препараты — моноклональные антитела.
Биологические агенты воздействуют на отдельные «винтики» механизма иммунной защиты. Их мишенями могут быть цитокины и их рецепторы, мембранные молекулы лимфоцитов. В зависимости от точки приложения препарата моноклональные антитела делятся на группы (рис. 4):
Рисунок 4. Патофизиологические «жертвы» моноклональных антител — интерлейкины, ФНО, поверхностные белки лимфоцитов.
Ингибиторы ФНО
Ингибиторы фактора некроза опухолей — это первые моноклональные антитела, внедренные в ревматологическую практику. В эту группу входят инфликсимаб, этанерцепт, цертолизумаб, голимумаб, адалимумаб.
Фактор некроза опухолей (ФНО) — это провоспалительный цитокин (вещество, которое стимулирует развитие воспалительной реакции). В норме при его выделении происходит пролиферация клеток сосудов, активация макрофагов, лизис опухолевых агентов. Эти эффекты играют важную роль в защите организма от патогенов. Воспаление можно считать ответной реакцией на воздействие повреждающих факторов.
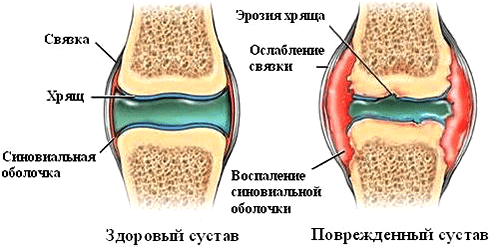
Однако влияние ФНО на суставы при ревматических заболеваниях нельзя назвать положительным. Так, при ревматоидном артрите цитокин стимулирует размножение синовиальных фибробластов — клеток оболочки сустава. Это приводит к формированию паннусов — разрастаний агрессивной ткани. С течением заболевания процесс воспаления и деструкции распространяется на суставный хрящ и подлежащие кости (рис. 5). Ткани сустава заполняются иммунными клетками — макрофагами, Т- и В-лимфоцитами, нейтрофилами. Эти механизмы лежат в основе развития хронического воспаления. Освежить знания о патогенезе ревматоидного артрита можно в статье «Ревматоидный артрит: изменить состав суставов» [3].
Рисунок 5. Патологические изменения в суставе при ревматоидном артрите. Аутоиммунный процесс вызывает появление эрозий, синовит (воспаление синовиальной оболочки), разрушение суставного хряща.
Одним из ингибиторов ФНО является препарат инфликсимаб. Он имеет «человеческую» и «мышиную» области. Примерно 25% всех аминокислот в составе моноклонального антитела получены из организма мышей. Это Fab-фрагмент — специфический участок, отвечающий за связывание с ФНО. Fc-фрагмент белка образуется из IgG1 — антитела человека.
Такое строение связано с механизмом получения препарата. Первоначально синтезируют антитело к фактору некроза опухолей в организме мыши. Полученный иммуноглобулин специфичен к ФНО и уже может его обезвреживать, но полностью чужеродные белки вводить в организм пациентов, конечно, нельзя. Это вызовет активную иммунную реакцию — выработку антител уже против терапевтических агентов. Поэтому домены мышиного иммуноглобулина заменяют сходными участками человеческих белков. Антитела, имеющие фрагменты разного происхождения, называются химерными. Фактически, они берут лучшие качества своих предшественников. Мышиная часть обеспечивает высокую чувствительность к ФНО, а человеческие фрагменты снижают иммуногенность — вероятность развития иммунного ответа.
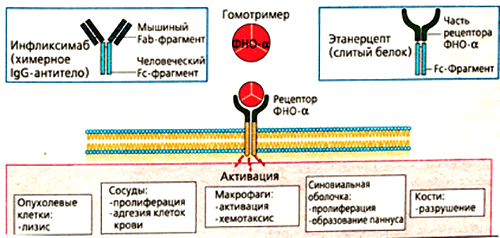
Механизм действия инфликсимаба понятен из его строения. Fab-фрагмент молекулы связывает фактор некроза опухолей, образуя с ним устойчивый комплекс. Такое взаимодействие полностью блокирует активность цитокина, препятствуя его соединению с мембранными рецепторами p55 и p57. Инфликсимаб «обезвреживает» как растворимую, так и мембраноассоциированную формы ФНО (рис. 6). В клетках суставов снижается содержание и других провоспалительных факторов — ИЛ-1, ИЛ-6, монооксида азота.
Рисунок 6. Основные эффекты ФНО и блокирующие его моноклональные антитела (инфликсимаб и этанерцепт). Мишенями для моноклональных антител являются свободная и мембраноассоциированная формы фактора некроза опухолей. Лекарства препятствуют связыванию цитокина с рецептором, благодаря чему снижается активность ревматоидного артрита.
Немного другую структуру имеет еще один эффективный препарат из группы ингибиторов ФНО — этанерцепт. В его состав входит внеклеточная часть рецептора к фактору некроза опухолей. Она «подсоединяется» к человеческому IgG1. Гибридная молекула вступает в жесткую конкуренцию за свободный ФНО и обезвреживает его до того, как цитокин успевает связаться с рецепторами и запустить воспалительную реакцию. Дополнительное действие этанерцепта, которого нет у других ингибиторов ФНО, — это нейтрализация лимфотоксина. Это вещество тоже относится к провоспалительным цитокинам. Выработка лимфотоксина стимулирует пролиферативные процессы в суставах. Соответственно, блокировка его действия снижает активность воспаления при ревматологических заболеваниях [18].
Ингибиторы ФНО хорошо показали себя не только при лечении ревматоидного артрита, но и при других аутоиммунных патологиях. Например, у пациентов с болезнью Бехтерева широко используют новые препараты. Замедление прогрессирования патологии в этом случае очень важно, так как аутоагрессия направлена на суставные и костные образования позвоночника. С течением времени болезнь превращает позвоночный столб в «бамбуковую палку» — монолитное негнущееся образование. Анкилоз развивается постепенно, но неотвратимо. С каждым годом двигательные возможности больных становятся все более ограниченными. Применение биологических препаратов позволяет снизить активность воспаления в позвоночнике. Это замедляет процесс формирования анкилоза [19].
Блокаторы интерлейкиновых рецепторов
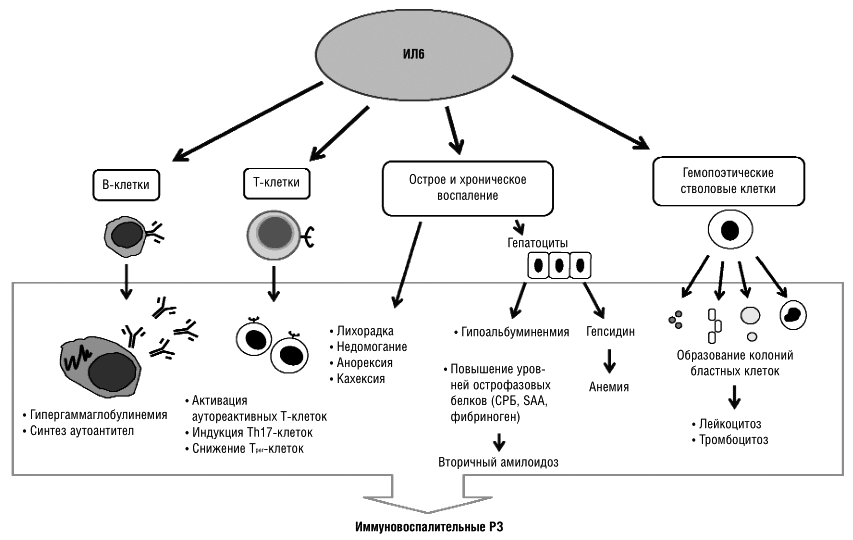
В развитии аутоиммунного воспаления важную роль играют интерлейкины, которые, как и ФНО, относятся к провоспалительным цитокинам (рис. 7). Основными представителями этой группы являются ИЛ-6, ИЛ-1, ИЛ-17. Функция интерлейкинов — это контроль процессов дифференцировки, пролиферации и гибели (апоптоза) иммунных клеток, который осуществляется через соответствующие гены-мишени [20].
Рисунок 7. Механизм действия интерлейкинов при аутоиммунном воспалении (на примере ИЛ-6). Цитокин влияет на T- и B-лимфоциты, гемопоэтические клетки, гепатоциты. Он стимулирует выработку аутоантител В-клетками, а также формирование аутореактивных Т-клонов, которые непосредственно участвуют в аутоиммунном процессе. Влияние на костный мозг заключается в стимуляции выработки новых клеток крови — повышается число лейкоцитов и тромбоцитов. Воспаление сопровождается ответной реакцией клеток печени, появлением характерных симптомов аутоиммунного заболевания.
Влияние интерлейкинов — один из «спусковых крючков» воспалительного процесса. Поэтому блокировка их активности улучшает состояние пациентов с аутоиммунными заболеваниями. Приостановить работу интерлейкинов можно, если связать их рецепторы — молекулы, передающие сигнал иммунным клеткам. На этом основан механизм действия моноклональных антител из группы ингибиторов интерлейкиновых рецепторов.
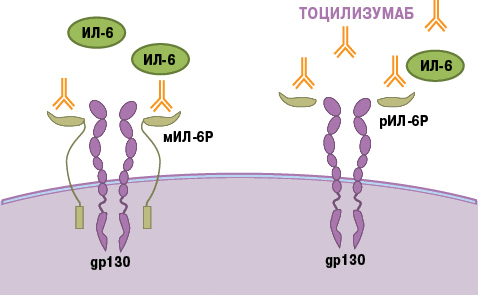
Тоцилизумаб — это препарат, который блокирует работу ИЛ-6. Рецептор этого вещества состоит из двух компонентов — мембранного ИЛ-6R (α-цепь) и гликопротеина g130 (β-цепь). Мембранная часть рецептора связывается с ИЛ-6, образуя устойчивый комплекс. Вместе они активируют компонент g130, вызывая изменение его структуры (гомодимеризацию). Образуется рецепторный комплекс из двух молекул g130, который в свою очередь активирует JAK1-киназу. Этот фермент запускает каскад реакций в клетке, который приводит к появлению биологического эффекта цитокина — развитию воспаления. В некоторых случаях ИЛ-6 связывает не мембранная, а растворимая форма α-цепи (рис. 8). Механизм действия рецептора при этом не меняется [21].
В основе работы тоцилизумаба лежит конкуретное ингибирование. Сигнальные молекулы активно связываются с моноклональным антителом. Вакантное место занято — интерлейкин не может образовать комплекс с рецептором, а значит, он не способен активировать процесс воспаления.
Рисунок 8. Механизм действия тоцилизумаба. Препарат связывает растворимые и мембранные рецепторы ИЛ-6, блокируя передачу сигналов.
Тоцилизумаб считается одним из самых безопасных препаратов, входящих в группу моноклональных антител. Это позволяет применять его при ювенильном идиопатическом артрите, который возникает в возрасте до 16 лет. Дети особенно остро реагируют на токсические воздействия, поэтому препараты, которые используют при их лечении, должны иметь минимальное число побочных реакций. Применение тоцилизумаба позволяет достигнуть необходимого эффекта лечения, не вызвав тяжелых осложнений.
Анти-B-клеточная терапия
Одними из главных элементов, участвующих в аутоиммунном воспалении, являются В-лимфоциты. Именно они вырабатывают аутоантитела, которые связываются со здоровыми клетками организма. Образовавшийся комплекс антитела и аутоантигена атакует система комплемента или цитотоксические лимфоциты. Этот процесс лежит в основе воспалительной реакции при таком ревматическом заболевании, как системная красная волчанка. Ей на «Биомолекуле» посвящена отдельная статья: «Системная красная волчанка: болезнь с тысячью лиц» [2].
Препараты из группы анти-B-клеточной терапии (ритуксимаб и белимумаб) блокируют активность В-лимфоцитов путем связывания их мембранных молекул CD20. Эти вещества есть только у определенных категорий В-клеток. Они специфичны для пре-В-лимфоцитов и зрелых В-лимфоцитов. CD20 нет у стволовых элементов и про-В-клеток, из которых будут образовываться новые лимфоцитарные элементы. Мембранные молекулы данного типа не содержатся и у плазматических клеток, которые вырабатывают иммуноглобулины [22].
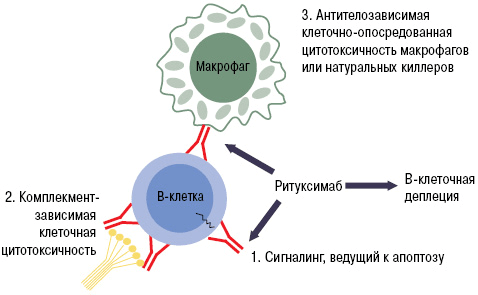
Благодаря этой особенности белок CD20 является идеальной «жертвой» для биологических препаратов. При «выключении» его активности не нарушается ни образование новых лимфоцитов, ни выработка нормальных антител. Одним из лекарств с таким механизмом действия является ритуксимаб. Моноклональное антитело связывается с молекулой CD20. Это приводит к запуску иммунологических реакций по отношению к B-лимфоцитам, которые обеспечивают разрушение (лизис) этих клеток (рис. 9).
Рисунок 9. Механизм работы ритуксимаба. Fab-фрагмент моноклонального антитела связывается с CD20 на поверхности B-лимфоцита. Это запускает лизис клетки, который может осуществляться несколькими путями: через систему комплемента, программу апоптоза или агрессию натуральных киллеров и макрофагов.
Анти-Т-клеточная терапия
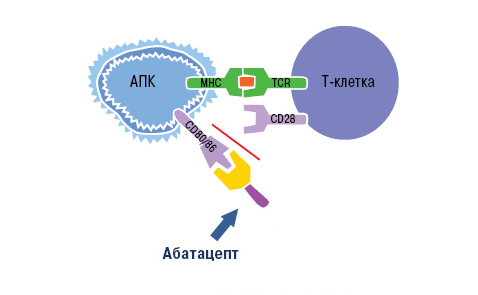
Блокировка действия Т-лимфоцитов возможна благодаря особенностям их активации. Чтобы Т-лимфоцит вступил в аутоиммунный процесс и связался с антигеном, он должен получить два сигнала от антигенпрезентирующих клеток (АПК). Первый сигнал обеспечивает распознавание специфического аутоантигена Т-клеточными рецепторами. Второй сигнал — это неспецифический процесс связывания мембранных молекул CD80 и CD86 на поверхности АПК с рецептором CD28 лимфоцита. Сочетание этих взаимодействий вызывает активацию Т-клеток, которые в свою очередь стимулируют выработку провоспалительных цитокинов. Это и есть основной вклад Т-лимфоцитов в аутоиммунный процесс.
Знания о механизме активации Т-клеток использовали при разработке моноклональных антител. Основной представитель анти-Т-клеточных агентов — это абатацепт. Препарат представляет собой белок, состоящий из двух частей. Специфическая часть образована молекулой CTLA-4 (антиген 4 цитотоксических лимфоцитов). Неспецифическая область — это Fc-фрагмент человеческого иммуноглобулина G1 [23].
Воздействие абатацепта направлено как раз на неспецифический (костимулирующий) сигнал. Компонент CTLA-4 связывает белки CD80 и CD86 на поверхности антигенпрезентирующих клеток. Рецептор лимфоцита CD28 уже не может взаимодействовать с ними, из-за чего активация Т-клетки не завершается (рис. 10).
Рисунок 10. Механизм действия абатацепта. Абатацепт модулирует иммунный ответ через связывание с CD80/CD86 на антигенпрезентирующих клетках. Это препятствует связыванию CD80/CD86 с CD28 T-клеток, то есть активация Т-клеток отменяется через блокировку костимуляции.
Не всё так просто: возможные проблемы при использовании моноклональных антител
Препараты моноклональных антител уже довольно долго используют в ревматологической практике. Однако назначают их далеко не всем — не каждому первому и даже не каждому второму пациенту. Главным ограничением, с которым сталкиваются врачи и больные, является действительно «заоблачная» стоимость препаратов этой группы. Ревматические заболевания нельзя вылечить за неделю или месяц — они требуют многолетнего (или даже пожизненного) использования терапии. Поэтому при подборе лекарственного средства важна не только его эффективность, но и цена.
Например, одна пачка метотрексата стоит примерно 200 рублей. Цена упаковки инфликсимаба — около 43 тыс. рублей. Разница очевидна. За год лечения метотрексатом даже в максимальной дозировке пациент потратит на лекарство 1–2 тыс. рублей (в зависимости от фирмы-производителя, схемы лечения и стоимости препарата в местных аптеках). Цена годовой терапии инфликсимабом составляет примерно 700 тыс. рублей. Понятно, что самостоятельно обеспечить себя этим лекарством сможет только очень ограниченная группа пациентов.
Поэтому лечение ревматических заболеваний проводят по строгим алгоритмам. При выявлении патологии пациенту назначают базисный препарат. К примеру, при ревматоидном артрите основным лекарством, вероятнее всего, станет метотрексат. Добавлять моноклональные антитела к стандартной схеме лечения врачи будут только в исключительных случаях. В России их считают препаратами резерва — дополнительными средствами, которые стоит «оставить на потом», даже несмотря на высокую эффективность. Так, если выраженность симптомов не снижается долгое время (как минимум 6 месяцев!), к метотрексату могут добавить биологический препарат. Базисная терапия при этом не отменяется.
Если заболевание изначально имеет высокую активность, быстро прогрессирует и сопровождается внесуставными осложнениями, то больному сразу могут назначить комбинированное лечение базисными средствами и моноклональными антителами. Это связано с тем, что лучше всего биологические препараты работают именно в «остром периоде», когда выраженность симптомов максимальная. Кроме того, эффект от их использования наблюдается быстрее. Лечение инфликсимабом дает результаты уже через 2–4 недели, тогда как метотрексат «включается в работу» только через несколько месяцев.
Использование биологических препаратов допустимо в тех случаях, когда к базисным средствам у пациента развивается непереносимость. Больные испытывают тяжелое побочное воздействие лекарства, которое еще сильнее ухудшает их состояние. Применение препаратов с другим механизмом действия, в том числе и моноклональных антител, позволяет минимизировать побочные эффекты [18].
Назначение и реализация биологических препаратов контролируется государством. Многие средства из группы моноклональных антител (инфликсимаб, этанерцепт, тоцилизумаб, голимумаб) входят в «Перечень жизненно необходимых и важнейших лекарственных средств». В соответствии с ним формируется список лекарств, которые поступают в стационары по всей России. Конечно, биологические препараты сегодня есть далеко не в каждой больнице. Обычно их используют в региональных центрах или специализированных стационарах.
При неспособности обеспечить себя лекарствами пациенты получают инвалидность и проходят терапию за счет государства. Это право закреплено в действующей «Программе государственных гарантий оказания бесплатной медицинской помощи». Лечение биологическими препаратами предоставляется при ревматоидном артрите, болезни Бехтерева, СКВ, дерматополимиозите, ювенильном артрите и других заболеваниях. При этом врачи должны определить четкие показания к назначению того или иного средства. Получить дорогостоящее лечение довольно сложно — нужно пройти полное обследование, собрать документы. Однако предоставление государственной квоты для многих пациентов является последним шансом на полноценную жизнь.
Другая сложность, с которой можно столкнуться при использовании биологических препаратов, — это побочные реакции. Параллельно с накоплением данных об эффективности использования лекарств выявляют все новые нежелательные эффекты от их применения. Большая часть таких реакций связана с процессом иммуносупрессии. Подавляя активность иммунных клеток, моноклональные антитела снижают защитную функцию организма. В первую очередь страдают противоинфекционный и противоопухолевый иммунитеты [18], [24].
Парадоксально, но применение новых лекарств против аутоиммунитета может вызвать острые аутоиммунные реакции. Все биологические препараты представляют собой белковые молекулы, которые в той или иной степени чужеродны для организма. Поэтому при проникновении терапевтических агентов в тело больного иммунитет может распознать их как антигены. Появляется активный иммунный ответ — вырабатываются антитела уже против компонентов препарата.
Аутоиммунные синдромы, спровоцированные введением лекарства, обычно представлены васкулитами, СКВ, антифосфолипидным синдромом, псориазом [25]. Высокой иммуногенностью обладает инфликсимаб, в составе которого есть чужеродные мышиные фрагменты. Менее активно провоцируют иммунитет полностью «человеческие» препараты. Но даже при их применении есть высокий риск развития побочных аутоиммунных реакций. Чтобы устранить эти нарушения, необходимо скорректировать схему лечения больного. В нее включают дополнительные иммуносупрессоры, которые будут подавлять осложнения. Возможно, поэтому комбинации биологических препаратов с базисными лекарствами часто более эффективны, чем изолированная терапия, пусть даже и самыми новыми средствами [24].
Несмотря на все возможные сложности, моноклональные антитела прочно вошли в регистр лекарств, применяющихся в ревматологии. Перспектива использования биологических препаратов и их место в ревматологии будет зависеть от результатов многолетних исследований, которые еще предстоит провести. Но даже сейчас можно сказать, что разработка терапевтических моноклональных антител является важным шагом на пути к победе над аутоиммунным воспалением.