Мукормикоз что это за болезнь симптомы
Мукормикоз что это за болезнь симптомы
Случаи внутрибольничного мукормикоза встречаются значительно реже, чем аспергиллеза. Входными воротами при зигомикозе являются также верхние дыхательные пути, инфицирование происходит при вдыхании спор грибов. Как и при аспергиллезе, основным фактором риска в возникновении мукормикоза является длительная нейтропения.
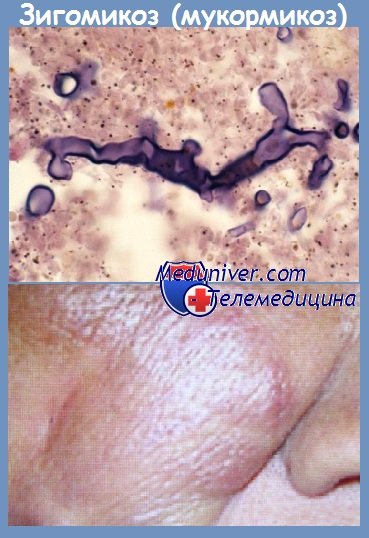
Ринорея, образование струпа черного цвета на мягком небе или слизистой оболочке носового хода, выраженный отек лица на стороне поражения, офтальмоплегия — характерные признаки риноцеребрального зигомикоза. ЦНС в патологический процесс вовлекается часто вследствие гематогенной диссеминации или локального распространения микотической инфекции: наблюдается очаговое поражение вещества головного мозга или менингит.
Клиническая картина при зигомикозе легких неспецифична: беспокоят кашель, лихорадка. Рентгенологически обнаруживают те же проявления, что при аспергиллезе: инфильтраты с нечеткими краями, возможно формирование полостей, «грибного шара», жидкость в плевральной полости. Диссеминация инфекции при легочном зигомикозе происходит прежде всего в головной мозг, реже в другие органы: селезенку, сердце, почки, печень, желудок, обусловливая высокую частоту летальных исходов.
Летальность при зигомикозе у иммунокомпрометированных больных крайне высокая, составляет более 80 %. Причиной смерти в большинстве случаев является легочное кровотечение.
Лечение зигомикоза (мукормикоза). Во всех случаях терапию противогрибковыми препаратами сочетают с активным хирургическим лечением: удаляют некротизированные ткани. При легочном зигомикозе показана резекция очагов поражения. Необходимо устранить или снизить факторы риска: отменить цитостатические и глюкокортикоидные препараты. Излечение удается получить менее чем у 25 % больных.
Возбудители мукормикоза малочувствительны к амфотерицину В, резистентны к азолам (флуконазолу, итраконазолу, вориконазолу) и эхинокандинам. Лечение рекомендуется проводить высокими дозами амфотерицина В (1,0—1,5 мг/кг в сутки) до суммарной дозы 3 г. При развитии почечной недостаточности назначают липосомальную форму амфотерицина В. Стартовая терапия липосомальным амфотерицином В проводится в высоких дозах— 10—15 мг/кг в сутки.
Получены вполне оптимистичные результаты при терапии мукормикоза новым противогрибковым препаратом посаконазолом. Излечение достигуто у 80 % больных.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Мукоромикоз
(зигомикоз)
, MD, Wayne State University School of Medicine
Многие виды грибков могут вызывать мукормикоз. Каждый вид вызывает схожие симптомы.
Мукормикоз наиболее распространен среди людей с ослабленным иммунитетом, у пациентов с плохо контролируемым диабетом (особенно при наличии кетоацидоза) и у пациентов, принимающих железосодержащий препарат дефероксамин.
Наиболее распространенная форма мукороза:
Однако иногда наблюдаются первичные поражения кожи, легких или желудочно-кишечного тракта, может произойти передача через кровь к другим органам и тканям.
Инфекции кожи, вызванные Rhizopus, развиваются под герметичными плотными повязками, но чаще являются следствием травмы, когда травмированные области загрязнены почвой, содержащей споры грибка, как это может происходить при стихийных бедствиях или в результате повреждений, связанных с боевыми действиями. Хотя кожный мукормикоз часто бывает оппортунистической инфекцией, заражение кожи может происходить у обладающих развитой имунной системой носителей при заражении грибковыми спорами вследствие травмы.
Симптомы и признаки мукормикоза
Некротические поражения появляются на слизистой оболочке носа или иногда на небе. Сосудистое вторжение гифов приводит к тромбозу и прогрессирующему некрозу тканей, который может поразить носовую перегородку, нёбо и кости, окружающие орбиту или синусы. Проявления могут включать боль, лихорадку, флегмону орбиты, проптоз, офтальмоплегию, потерю зрения, гнойные выделения из носа и некроз слизистой оболочки.
Прогрессирующее распространение некроза к головному мозгу может вызвать симптомы полостного тромбоза синуса, приступы, афазии или гемиплегии.
Легочной мукоромикоз подобен инвазивному аспергиллезу. Легочные инфекции протекают с выраженной симптоматикой (например, продуктивный кашель, высокая температура, одышка).
Диагностика мукормикоза
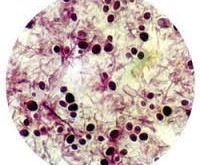
Исследование образцов ткани на предмет наличия широких, лентовидных, не имеющих перегородок гифов
Диагноз мукормикоза требует убедительных эпидемиологических оснований и кропотливого анализа образцов ткани на предмет не имеющих перегородок и ветвящихся под прямым углом гифов нерегулярного диаметра, потому что большая часть некротического налета не содержит микроорганизмов. По неясным причинам культуры могут быть отрицательными, даже когда гифы ясно видимы в тканях.
При КТ и рентгенографии часто не выявляются даже существенные разрушения кости.
Лечение мукормикоза
Контроль сопутствующего состояния
Липидные лекарственные формы амфотерицина B
Зигомикоз лёгких – это тяжёло протекающее грибковое заболевание, возникающее преимущественно у иммунокомпрометированных лиц и характеризующееся развитием сосудистых тромбозов и некрозов лёгочной ткани. Основные симптомы болезни неспецифичны: к ним относятся лихорадка, одышка, кашель и кровохарканье. Диагноз устанавливается на основании рентгенологических или КТ признаков поражения лёгких, обнаружения зигомицетов в мокроте, промывных водах бронхов, другом патологическом материале. В лечении сочетается применение антимикотических препаратов с хирургическим удалением некротизированных тканей.
МКБ-10
Общие сведения
Зигомикоз (мукормикоз, мукороз, фикомикоз) лёгких является оппортунистической инфекцией и занимает третье место среди других инвазивных микозов респираторной системы. Заболеваемость всеми формами зигомикоза составляет около 0,17 на 100 тысяч населения. Болеют чаще мужчины (65%) среднего возраста. Поражение лёгких наблюдается у 25% всех заболевших. Инфекционный процесс возникает у пациентов с резкими нарушениями функций иммунитета. Лёгочная форма болезни обычно встречается у онкологических и гематологических больных, а также у реципиентов красного костного мозга. Лёгочный зигомикоз характеризуется высокой летальностью (50%- 80%).
Причины
Возбудителем болезни является ряд семейств низших грибов класса Zygomycetes, порядка Mucorales. Они распространены повсеместно, заселяют воздух и почву. Представители данного класса относятся к сапрофагам. Их можно обнаружить в испорченном зерне, некоторых других продуктах животного и растительного происхождения. Микромицеты очень быстро растут и образуют мелкие (около 6,6 мкм) споры. Заражение человека с последующим возникновением лёгочной формы микоза происходит аэрогенным путём. Кроме этого, инфицирование возможно при употреблении в пищу испорченных грибами продуктов, а также контактным путём при выполнении медицинских манипуляций, нанесении татуировок.
Заболеванию подвержены лица с иммунодефицитом. Лёгочный зигомикоз возникает преимущественно у больных с низким количеством нейтрофилов крови. Дефицит этих клеток развивается у онкологических больных, получающих химиотерапию, а также на фоне длительного лечения кортикостероидами. Нейтропения наблюдается у страдающих гемобластозами, у реципиентов внутренних органов и костного мозга. Зигомицеты обладают устойчивостью к ряду антифунгальных препаратов и провоцируют развитие болезни на фоне профилактического приёма этих лекарственных средств. Зарегистрированы случаи лёгочной формы заболевания у лиц, принимающих дефероксамин. Изредка зигомикоз лёгких встречается у больных сахарным диабетом.
Патогенез
Механизм развития болезни не изучен полностью. Известно, что нормально функционирующая иммунная система обеспечивает уничтожение и фагоцитоз попавших в организм зигомицетов с помощью нейтрофилов и альвеолярных макрофагов. Определённые защитные функции выполняет кислотно-щелочной баланс сыворотки крови. Гипергликемия и кетоацидоз снижают фагоцитарную активность нейтрофилов, а длительное лечение кортикоидными гормонами влияет на барьерную функцию бронхоальвеолярных макрофагов. Дефероксамин участвует в процессах жизнедеятельности некоторых семейств зигомицетов, провоцируя развитие патологического процесса у больных, получающих данный препарат.
Споры зигомицетов попадают в респираторный тракт аэрогенным, гематогенным или лимфогенным путём. Они обладают тропностью к артериальному эндотелию. При наличии благоприятных условий конидии грибов прикрепляются к внутренней оболочке артерий, прорастают её, повреждают эндотелиальные клетки и распространяются по сосудистому руслу. Возникают тромбозы. Из-за нарушения кровоснабжения развиваются некротические изменения в соответствующих участках лёгочной ткани.
Симптомы зигомикоза лёгких
Лёгочный фикомикоз не имеет патогномоничных клинических проявлений. Начало заболевания похоже на дебют другого тяжёлого инфекционно-воспалительного процесса респираторного тракта. Первыми симптомами болезни являются сухой непродуктивный кашель и фебрильная или гипертермическая лихорадка (температура тела поднимается выше 38°С). Позднее кашель становится малопродуктивным. В мокроте может присутствовать примесь крови. Прогрессирование зигомикоза нередко становится причиной лёгочного кровотечения.
Одышка возникает при незначительной физической нагрузке и в состоянии покоя. Затруднены вдох и выдох, присутствует чувство нехватки воздуха. При поражении бронхов развивается синдром бронхиальной обструкции, характеризующийся экспираторной одышкой и свистящими хрипами на выдохе. При вовлечении в патологический процесс плевры появляются интенсивные боли в грудной клетке, усиливающиеся при глубоком дыхании. Состояние пациента прогрессивно ухудшается на фоне лечения антибиотиками широкого спектра действия.
Осложнения
Несвоевременно диагностированный лёгочный зигомикоз при отсутствии этиотропной терапии приводит к появлению тяжёлых осложнений. При прорастании мицелием грибов крупных сосудов возникает массивное лёгочное кровотечение, которое ведет к гибели больного. Другим тяжёлым осложнением является дальнейшее распространение зигомицетов в организме. Сначала поражаются перикард, средостение, грудная клетка, позднее – другие органы. Происходит диссеминация микоза. Летальность при такой форме патологии составляет около 95%. Точная диагностика и правильная лечебная тактика зигомикоза позволяют снизить показатель смертности до 50%. После выздоровления нередко остаются большие участки фиброза лёгочной ткани, плевральные сращения, ведущие к развитию дыхательной недостаточности.
Диагностика
Раннее выявление патологии повышает шансы пациента на благоприятный исход. Однако диагностировать зигомикоз лёгких сложно из-за сходства клинической картины и рентгенологических проявлений с симптомами лёгочных форм аспергиллёза и кандидоза. Диагностическим поиском занимаются инфекционисты и пульмонологи. Атипично протекающая, нечувствительная к антибактериальной терапии тяжёлая пневмония на фоне иммунодефицита даёт основания предположить зигомикоз. Окончательный диагноз устанавливается с помощью:
В настоящее время специалистами в области практической пульмонологии и инфектологии ведётся разработка быстрых серологических тестов для диагностики зигомикоза. Слабый иммунный ответ пациентов, незначительное количество образующихся антител затрудняют эту работу. Некоторые лаборатории в диагностических целях экспериментально используют ИФА и иммунодиффузию.
Лечение зигомикоза лёгких
Учитывая быстроту и тяжесть течения патологического процесса, лечение должно быть начато незамедлительно и осуществляться в условиях стационара. Сочетание консервативных и хирургических мероприятий позволяет значительно снизить летальность. Особое внимание уделяется факторам риска развития болезни. Правильная тактика лечения лёгочной формы данной патологии включает в себя:
Прогноз и профилактика
До недавнего времени зигомикоз лёгких приводил к смерти больных в 100% случаев. В последние годы при своевременно начатом лечении летальность удалось снизить приблизительно в 2 раза. У половины заболевших возможно полное выздоровление. Прогноз значительно ухудшается при дальнейшем распространении зигомицетов лимфогенным и (или) гематогенным путём и развитии диссеминированной формы болезни. Специфическая профилактика заболевания не разработана. Пациенты с факторами риска нуждаются в регулярном медицинском наблюдении, лечении основной патологии.
Мукормикоз ( Зигомикоз )
Мукормикоз – это глубокий микоз, вызываемый зигомицетами, развивающийся преимущественно у иммунокомпрометированных лиц. В зависимости от формы заболевания клинические проявления характеризуются развитием синуситов, энтероколитов, поражением легких, кожного покрова, ЦНС. Диагностика основана на определении возбудителя в биологическом материале (отделяемое ран, мокрота, биопсийный материал), инструментальных исследованиях (КТ, МРТ, Rg). Лечение ведется антимикотическими препаратами. Во всех случаях необходима хирургическая санация очагов инфекции. По показаниям назначается симптоматическая терапия (обезболивающие препараты, инфузионная терапия, переливание эритроцитарной массы).
МКБ-10
Общие сведения
Причины мукормикоза
Основной путь заражения мукормикозом – ингаляционный. Кроме того, реализация инфекции происходит чрескожным способом при загрязнении почвой обширных ран, нанесении татуировок в антисанитарных условиях, использовании контаминированного спорами медицинского инструментария (при инъекциях у наркоманов, применении медицинских зондов), через желудочно-кишечный тракт при потреблении инфицированных продуктов, лекарств.
Патогенез
Для патогена характерен быстрый инвазивный рост. Повреждение эндотелия кровеносных сосудов является основным звеном патогенеза заболевания. Происходит ангиоинвазия возбудителя, что способствует формированию сосудистого тромбоза с образованием некрозов тканей, а также гематогенной и лимфогенной диссеминации инфекционного агента. Предотвращению развития патологического состояния содействует деятельность мононуклеарных и полиморфноядерных фагоцитов, а также поддержание рH организма человека на определенном уровне. Таким образом, нейтропения, ацидоз при сахарном диабете, постоянный прием кортикостероидов с последующим снижением активности бронхоальвеолярных макрофагов благоприятствует распространению зигомицет.
При оседании грибов в легких формируется мукорома с неспецифическими рентгенологическими признаками в виде очагов и фокусов. Образуется зона воспаления, некроза, возможно формирование абсцессов. При тромбозе и ишемии легочной ткани не исключено присоединение вторичной инфекции.
Классификация
Мукормикоз является агрессивной инфекцией. В патологический процесс могут вовлекаться различные органы и ткани. Данному явлению способствует возможность лимфогенной и гематогенной диссеминации возбудителя. В связи с поражением определенных органов-мишеней выделяют следующие формы мукормикоза:
Симптомы мукормикоза
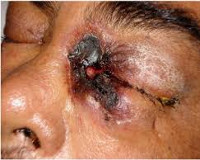
Клиническая картина зависит от вида поражения. Для риноцеребральной формы на начальных стадиях характерна симптоматика бактериального синусита. Пациентов беспокоят односторонние боли в области пораженной пазухи, иногда появляется отделяемое темного цвета из носа. При дальнейшем прогрессировании инфекции боль распространяется на область глазного яблока, формируется конъюнктивит, отек мягких тканей, развивается некроз твердого и мягкого неба, снижается острота зрения. Температурная реакция развивается лишь у части больных. При вовлечении в процесс тройничного и лицевого нервов нарушается чувствительность кожи лица, возникает птоз век. За счет агрессивного инвазивного роста возможно распространение инфекции в ЦНС. Важным симптомом в данном случае является носовое кровотечение. К клинике основного заболевания присоединяются головные боли, обмороки, различные степени выраженности нарушения сознания.
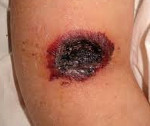
При легочном варианте мукормикоза пациенты жалуются на одышку, боль в грудной клетке, кашель, кровохарканье, лихорадку. При прогрессировании патологии значительная часть легочной паренхимы некротизируется. Опасность данной формы состоит в возможности вовлечения в процесс крупного сосуда с развитием массивного кровотечения. Кожный мукормикоз развивается при контаминации кожного покрова. Характерно формирование отека, гиперемии, некротических изменений с черным струпом в месте внедрения возбудителя. Поражается подкожно-жировая клетчатка, фасции, мышцы, кости. Мукормикоз ЖКТ проявляется тошнотой, рвотой, болями в брюшной полости, вздутием живота, наличием крови в стуле.
Диссеминированная форма заболевания развивается в результате распространения инфекции из первичного места внедрения возбудителя. Характерно поражение различных органов как изолированно, так и совместно. Случаи изолированного повреждения встречаются, главным образом, у наркоманов. Клиническая картина зависит от степени нарушения функции вовлеченных структур. При вторичном поражении ЦНС характерно нарастание центральной неврологической симптоматики с развитием комы.
Осложнения
В случае поражения ЦНС при риноцеребральном мукормикозе частым осложнением является тромбоз кавернозного синуса, внутренней сонной артерии с развитием инфаркта мозга. Возможно развитие слепоты при инфаркте сетчатки и поражении зрительного нерва. Легочная форма опасна формированием массивного кровотечения, острой дыхательной недостаточности. Ишемизированная и некротизированная легочная ткань служит хорошей питательной средой для патогенной микрофлоры. Такие условия способствуют возникновению вторичных пневмоний. При мукормикозе ЖКТ возможна перфорация кишечника с развитием перитонита, массивной кровопотери. Основной опасностью всех форм является возможность дальнейшего распространения инфекции путем гематогенной диссеминации.
Диагностика
Отсутствие специфических жалоб и клинических симптомов, а также относительная редкость заболевания не позволяет на стадии первичного осмотра выявить мукормикоз. На данном этапе важную роль играет сбор анамнеза с выяснением факторов риска. В диагностике зигомикоза используются следующие методы:
Дифференциальная диагностика проводится с бактериальными синуситами, пневмониями различной этиологии, инфекционными энтероколитами с явлениями гемоколита, лихорадкой неясного генеза. Кроме того, необходимо исключить другие плесневые микозы, такие как аспергиллез и пециломикоз.
Лечение мукормикоза
При выявлении заболевания необходима консультация инфекциониста, невролога, пульмонолога, гастроэнтеролога, хирурга. Лечение проводится в стационаре, при необходимости – в отделении реанимации и интенсивной терапии. Основой терапии данной нозологии является хирургическая санация очага инфекции (иссечение некротизированных тканей, резекция легких и т. д.) совместно с приемом антимикотических препаратов. Для медикаментозного лечения используется амфотерицин В, дискутируется роль интраконазола, позаконазола, равуконазола. Необходима компенсация факторов риска (кетоацидоза при лечении сахарного диабета, отмена иммуносупрессоров, глюкокортикостероидов). По показаниям проводится симптоматическая терапия (остановка кровотечения, инфузионная терапия).
Прогноз и профилактика
Прогноз при своевременном выявлении и правильно подобранной терапии относительно благоприятный. Современные методы лечения мукормикоза позволили снизить некогда 100% летальность. Выживаемость при риноцеребральной форме выше, чем при легочной и диссеминированной. Специфическая профилактика не разработана. Неспецифическая защита направлена на устранение факторов риска: соблюдение рекомендаций врача при коррекции нарушений, вызванных сахарным диабетом, рациональное использование иммуносупрессоров под контролем общего анализа крови, назначение глюкокортикоидов в минимальных дозах, использование медицинского инструментария, прошедшего специальную обработку, или одноразовых материалов, употребление свежих продуктов питания.
Мукормикоз что это за болезнь симптомы
Грибковые поражения орбиты относят к фатальному заболеванию человека. Микоз орбиты встречается крайне редко. Существует ограниченное число данных, описывающих это заболевание. К примеру, S. Nithvanandam за 8 лет (1993-2000) имел возможность проанализировать всего 34 случая грибкового поражения орбиты. В имеющихся публикациях представлено по 1-5, максимум 7 случаев заболевания аспергиллезом и мукормикозом.
Как правило, заболевают мужчины (86%) в возрасте после 40 лет. Большинство больных имеют предрасполагающие факторы. К ним относят сахарный диабет типа 1 и 2, особенно некомпенсированные формы, болезни печени и почечную недостаточность, идиопатическую тромбоцитонению, острый лимфобластный лейкоз, трансплантацию почек, алкоголизм, СПИД и терапию низкими дозами глюкокортикоидов. Иными словами, грибковое поражение орбит развивается в основном на фоне иммуносупрессивного состояния.
Только в одном из опубликованных в литературе случаев мукормикоза орбиты в анамнезе имелась травма нижнего века струей воды иод давлением при очистке фильтра кондиционера. Описан случай аспергиллеза орбиты после ее экзеитерации по поводу прорастания чешуйчато-клеточного рака кожи век, a S. Survanoravan Rao описал 5 случаев мукормикоза орбиты, вызванного Apophysomyces elegans у 5 здоровых человек, не имеющих никаких предрасполагающих факторов. Тем не менее преобладает мнение, что и мукормикоз и аспергиллез орбиты следует расценивать как оппортунистическую инфекцию.
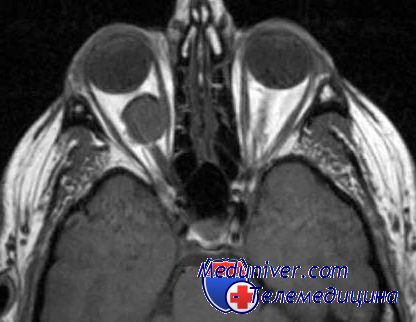
Клиническая картина мукормикоза и аспергиллеза наряду с общими признаками имеет и некоторые отличия. Общим следует признать сочетанное поражение орбиты и параназальных синусов (первичный микоз орбиты) или риносиноорбитальное поражение (вторичный микоз орбиты). По распространенности процесса выделяют три клинические стадии заболевания. Поражение околоносовых пазух типично для I стадии заболевания; для II стадии характерно вовлечение в патологический процесс носа и орбиты (риноорбитальное поражение); III стадия свидетельствует о распространенности процесса вплоть до головного мозга (риносиноорбитоцеребральное поражение). Головная, норой невыносимая боль и боль за глазом также типичны для обеих групп поражения орбиты.
При мукормикозе картина начинается всегда остро с быстро развивающимися признаками воспаления в орбите по типу целлюлита. Как правило, у всех больных мукормикозом орбиты наблюдают тактильную болезненность на соответствующей половине лица, в периорбитальной области. Кожа век отечная, гиперемирована, резкий, быстро нарастающий экзофтальм с красным хемозом. Глаз неподвижен, репозиция его невозможна. Нарушение гемодинамики глаза приводит к развитию инфаркта сетчатки с резким снижением зрения.
Указанные изменения развиваются в результате нарушения гемодинамики, обусловленной не только увеличением объема мягкотканого содержимого орбиты, но и патоморфологическими факторами. Патогистологические исследования удаленной из орбиты ткани (экзентерация орбиты по поводу мукормикоза) у соматически здоровых лиц показали наличие обширного рассеянного асептического воспаления с небольшими ограниченными кровоизлияниями и внутрисосудистыми тромбами. Орбитальный или синоорбитальный мукормикоз достаточно быстро распространяется в полость черепа, что сопровождается быстро развивающимся параличом черепно-мозговых нервов.
Первичный орбитальный или синоназальпый аспергиллез с распространением в орбиту может иметь стремительное развитие клинической картины, которая сходна с мукоромикозом, что обусловлено значительным абсцедированием мягких тканей вокруг грибковых колоний. Процесс в орбите развивается на фоне невыносимой боли за глазом и в одноименной половине головы. Однако данные литературы и наши собственные наблюдения за 3 больными свидетельствуют о том, что чаще клиническая картина развивается по иному типу.
Ранним симптомом, действительно, бывает сильнейшая боль за глазом и в одноименной половине головы, и только спустя 2-3 мес. остро возникает экзофтальм с блефароптозом и быстрым снижением зрения, но отсутствуют признаки воспаления в орбите. Описаны случаи быстрой утраты зрения. При аспергиллезе может быть гнойное отделяемое из носа.
Среди наблюдаемых нами больных с орбитальным аспергиллезом все были женщины в возрасте 16-37 лет. В одном случае в анамнезе был язвенный блефарит, который долго и упорно лечили по месту жительства, в другом — клиника грибкового поражения левой орбиты возникла после ретробульбарной инъекции. Клиническая картина развивалась аналогично описанной выше, но с постепенным разрушением периорбитальных тканей и глаза. В третьем случае в клинической картине превалировали признаки опухоли орбиты, локализующиеся в нижнем ее отделе. Больная обратилась к нам после постановки диагноза — аспергиллез околоносовых пазух и проведенного лечения у лор-специалистов.
Диагноз грибкового поражения орбиты должен быть подтвержден посевом со слизистой оболочки носа и пазух, патоморфологически и посевом на культуру из глубоких тканей орбиты.
Лечение грибкового поражения глаз — проблема сложная, несмотря на то что практически на протяжении четверти века используют амфотерицин В. Существовавшее ранее мнение о возможности медикаментозного успешного лечения мукормикоза и аспергиллеза в последнее время пересмотрено. Значительно расширены показания к хирургическому лечению. S. Nithvanandam и соавт., имеющие, пожалуй, наибольший опыт лечения больных с синоорбитальным микозом, расценивают описанные в литературе случаи благополучного исхода после медикаментозной терапии как анекдотические. По мнению большинства авторов, лечение должно быть комбинированным.
При I клинической стадии поражения показана радикальная операция на околоносовых пазухах. Если появились признаки поражения орбиты, следует рекомендовать ее экзентерацию, операции на пазухах, комбинируя с интенсивным внутривенным введением амфотерицина В. Несмотря на агрессивное лечение и раннюю экзентерацию орбиты, до 50% больных погибают. При отсутствии терапевтического эффекта на введение амфотерицина В или появлении рецидива болезни показано применение итраконазола внутрь.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021