Мультифактурные яичники что это
Мультифолликулярные яичники
Яичники – это женские половые органы, ответственные в женском организме за репродуктивную функцию, а в качестве «дополнительной нагрузки» на них возложена эндокринная функция, то есть, являясь железами внутренней секреции, они вырабатывают половые стероидные гормоны: эстрогены, прогестины и андрогены.
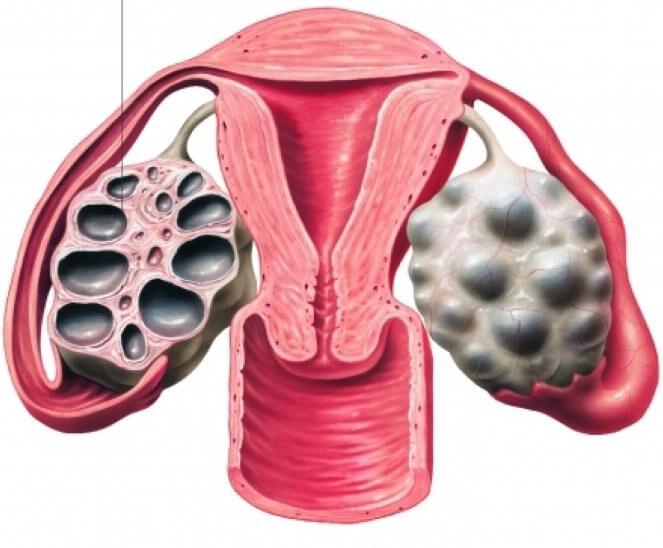
В яичниках заложено определенное количество фолликулов, каждый из которых представляет собой «мешочек» в котором зреет яйцеклетка. В норме на протяжении цикла созревает от четырех до семи фолликулов, один из них доминантный, он тормозит развитие других.
Диагноз мультифолликулярные яичники (МФЯ) означает, что на одном яичнике одновременно увеличено от 8 до 12 фолликулов, то есть, количество фолликулов до двух раз превышает норму. Но при том, что фолликулов больше при развитии они не доходят до полного созревания и эта особенность может не только привести к сбою менструального цикла, но даже к отсутствию месячных в течение полугода и более и бесплодию на фоне нарушенного гормонального фона.
Признаки мультифолликулярных яичников
Проявления синдрома мультифолликулярных яичников:
Причины мультифолликулярных яичников
Причин такого состояния может быть несколько. Среди основных:
Диагностика мультифолликулярных яичников
Постановка диагноза осуществляется только посредством ультразвукового исследования. Для этого врач назначает УЗИ три раза на протяжении менструального цикла: в начале, середине и конце. Только отслеживая развитие фолликулов и их количество в динамике, специалист может поставить диагноз. Как было сказано, основанием для постановки диагноза, является наличие более чем 7 фолликулов.
Мультифолликулярность и поликистоз
Поликистоз может стать следствием мультифолликулярности, но никак не ее синонимом, а, во-вторых, никакого отношения к кистам он не имеет. По данным многих исследований, примерно каждое третье-четвертое УЗИ выясняет у обследуемых женщин мультифолликулярные яичники – отсюда понятно, что данное состояние не является редким и каким-то очень особенным. В то время как диагноз «поликистоз яичников» имеют около 3-4% женщин.
Различие между этими двумя диагнозами состоит в следующем:
Лечение мультифолликулярных яичников
Синдром мультифолликулярных яичников требует лечения в том случае, если сопровождается ановуляторными циклами. При этом основной задачей лечения мультифолликулярных яичников является нормализация гормонального фона. В большинстве случаев мультифолликулярные яичники сопровождаются нормальной овуляцией и никоим образом не препятствуют наступлению беременности.
Где вылечить мультифолликулярные яичники?
Отзывы об акушерах гинекологах медицинского центра «Здоровье» г. Александров доступны по ссылке.
Если у Вас наблюдаются симптомы мультифолликулярных яичников, Вам необходима помощь опытного гинеколога.
Запись на прием к гинекологам медцентра «Здоровье» г. Киржач по телефону: 8 (49237) 2-95-56.
Мультифолликулярные яичники
Основным механизмом нарушения фертильности при мультифолликулярных (или поликистозных) яичниках является хроническая ановуляция. Международная классификация болезней Х пересмотра определяет данное состояние шифром N97.0 – женское бесплодие, связанное с отсутствием овуляции. Выделение данного состояние в отдельный шифр обусловлено, по-видимому, широким распространением данного патологического состояния в популяции. Считается, что три четверти пациенток с эндокринным фактором бесплодия – имеют хроническую ановуляцию, ассоциированную с мультифолликулярными яичниками.
Причины нарушения овуляции при мультифолликулярных яичниках
Патогенез нарушения овуляции при мультифолликулярных яичниках сложен и многокомпонентен. Одним из основных этиопатогенетических факторов можно считать нарушение регуляции выделения релизинг факторов, и как следствие нарушения в продукции гонадотропинов и изменения их соотношения в сторону преобладания лютеинизирующего гормона (ЛГ). Преобладание ЛГ в свою очередь, вызывает нарушения в функции клеток яичника, с развитием овариальной гиперандрогении, гипертрофии тека-клеток, гиперпродукции андрогенов, уплотнению белочной оболочки яичника. Большое значение имеют сопутствующие метаболические нарушения, гиперинсулинемия и как следствие инсулинорезистентность. Основным патогенетическим моментом является стимуляция синтеза ЛГ-ассоциированного синтеза андрогенов за счет нарушенной стимуляции рецепторов инсулиноподобного фактора роста 1, большое значение имеет внегонадный синтез стероидных гормонов жировой тканью. Также, важную роль играют нарушения экспрессии интраовариальных цитохромов, с последующим нарушением регуляции продукции андрогенов.
Роттердамский консенсус (2004г.) постановил, что наличие двух из трех признаков – ановуляция, гиперандрогения, УЗ-признаки мультифолликулярных яичников – является критерием установления диагноза синдром поликистозных яичников (СПКЯ).
Диагностика мультифолликулярных яичников
В диагностике важное значение имеет сбор анамнеза, выяснение жалоб, наследственности, характера перенесенных заболеваний с детства по настоящее время, наличие вредных привычек. Важнейшую роль играет выяснение характера менструальной функции – возраст менархе, становление менструального цикла, нарушения цикла в прошлом и на данный момент, характеристика длительности цикла, особенности самого менструального кровотечения. В случае наличия в анамнезе беременностей – необходимо выяснить характер их течения и исход.
При физикальном обследовании выясняется индекс массы тела по формуле Брея, отношение объема талии к объему бедер, степень гирсутизма, наличие и характер ожирения. Патогномоничным признаком инсулинорезистентности является наличие особых участков кожи с более темной пигментацией – нигроидный акантоз.
Важную информацию при обследовании пациенток с ановуляцией дает изучение гормонального профиля. Существуют определенные изменения гормонального профиля присущие пациенткам с мультифолликулярными яичниками:
При проведении глюкозотолерантного теста – выявляются признаки инсулинорезистентности.
Важную информацию дает ультразвуковое исследование органов малого таза: увеличение объема яичников, увеличение объема стромы яичников (андроген-продуцирующие зоны), множество антральных фолликулов (>10 в каждом яичнике) расположенных диффузно в строме, либо по периферии к строме (I и II тип мультифолликулярных яичников соответственно).
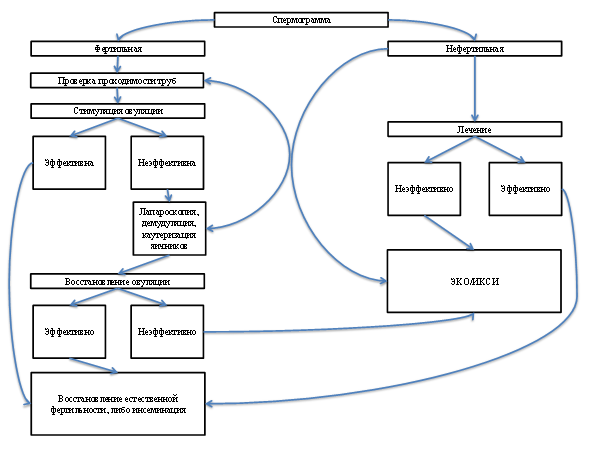
Алгоритм обследования супружеской пары при нарушениях репродуктивной функции, ассоциированных с отсутствием овуляции.
На первом этапе обследования супружеской пары осуществляется исследование спермограммы.
Стимуляция овуляции при мультифолликулярных яичниках
Стимуляция функции яичников при мультифолликулярных яичниках является крайне непростой задачей. Подбор терапевтического окна (дозы индуктора при которой будет получен ожидаемый ответ), высокая частота отмены циклов, высочайшая вероятность развития синдрома гиперстимуляции яичников – все это обуславливает необходимость проведения стимуляции функции яичников в специализированных клиниках, где накоплен определенный опыт таких методик.
Для стимуляции монофолликулярного роста могут использоваться селективные модуляторы эстрогеновых рецепторов (Клостилбегит, Кломифен), гонадотропины в различных схемах, ингибиторы ароматазы (Анастрозол, Летрозол), важным компонентом стимуляции овуляции является применение триггера овуляции – препаратов хорионического гонадотропина (ХГЧ), имитирующего овуляторный пик эндогенного ЛГ. У кломифен-резистентных пациенток первой линией терапии является применение препаратов гонадотропинов.
При необходимости проведения программы ЭКО и соответственно стимуляции суперовуляции (ССО) важно помнить, что наличие мультифолликулярных яичников является фактором риска развития такого серьезного осложнения, как синдром гиперстимуляции яичников (СГЯ). В настоящее время отработаны различные методы профилактики СГЯ, включающие применение протоколов стимуляции суперовуляции с применением антагонистов гонадотропин-релизинг гормона (антГНРГ), отказ от повышения дозы гонадотропина в процессе ССО, при необходимости – замену триггера овуляции с ХГЧ на агонист гонадотропин-релизинг гормона (аГНРГ), отказ от переноса эмбрионов с их криоконсервацией (профилактика позднего СГЯ), в ряде случаев эффективно назначение агонистов D2 – дофаминовых рецепторов, отказ от введения триггера овуляции до снижения уровня эстрадиола сыворотки. Однако необходимо отметить, что, несмотря на проводимые меры профилактики, практически у всех пациенток с мультифолликулярными яичниками в программе ЭКО развивается СГЯ как минимум легкой степени, и основная задача лечения заключается в профилактике развития средней и тяжелой форм СГЯ.
Важно подобрать минимальную эффективную дозу гонадотропина, при которой будет получен ответ, но не разовьется СГЯ средней и тяжелой формы. С успехом применяются, так называемые, «мягкие» схемы стимуляции, при которых оптимальным считается получение меньшего количества яйцеклеток, но и меньше риск развития СГЯ. Достигается это сочетанием непрямых индукторов овуляции с препаратами гонадотропинов, более поздним началом ССО, когда из пула растущих фолликулов уже селектировалось несколько с наибольшим порогом чувствительности к ФСГ. Минусом данных протоколов является высокая частота отмены цикла, так как подобрать оптимальную дозу индуктора является, зачастую, крайне непростой задачей.
Восстановление репродуктивной функции у пациенток с мультифолликулярными яичниками является одновременно и простой и сложной задачей, для реализации которой необходим комплексный подход, как в диагностике, так и в лечении. Не подлежит обсуждению необходимость снижения массы тела и коррекции инсулинорезистентности, коррекции метаболических изменений. Алгоритм обследования супружеской пары подразумевает обследование обоих супругов, с подбором наиболее оптимального метода реализации репродуктивной функции. Сочетание лапароскопического вмешательства на яичниках с применением консервативной терапии позволяет восстановить фертильность в 75-80 процентах случаев.
Как забеременеть при мультифолликулярных яичниках
Мультифолликулярные яичники — это одновременное наличие в яичниках более 8-10 фолликулов (мешочки, в которых растет и зреет яйцеклетка). В норме в самом начале менструального цикла наблюдается начало созревания примерно 3-7 фолликулов, однако полное развитие происходит только одного, иногда – двух.
Синдром мультифолликулярных яичников можно увидеть на УЗИ, когда отмечается полное формирование семи и более структурных компонентов. Все признаки мультифолликулярных яичников должны насторожить, ведь они могут означать, что в организме происходят неблагоприятные процессы.
Стаж работы более 22 года.
Синдром МФЯ – что это?
Причины развития
Мультифолликулярный тип яичников, наиболее распространенные причины:
Симптомы мультифолликулярных яичников
Мультифолликулярное строение яичников, определенные симптомы, свидетельствующие о заболевании:
Мультифолликулярные яичники и беременность
Многие пациентки, услышав данный диагноз, спрашивают у доктора: « Как забеременеть при мультифолликулярных яичниках? » На самом деле, наличие множественных мешочков не влияет на процесс оплодотворения, если же, конечно, не имеется дополнительного гормонального нарушения. При необходимости зачать ребенка следует учитывать, что беременность может оказаться непростой. Чтобы она закончилась родами, а не выкидышем в первом триместре, вам придется воспользоваться услугами опытного и квалифицированного гинеколога.
Профилактика синдрома МФЯ
Для предотвращения развития мультифолликулярности врачи рекомендуют проводить профилактику патологий, способных вызвать нарушения репродуктивной функции.
Данная статья не может быть использована для постановки диагноза, назначения лечения и не заменяет прием врача.
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
Для начала опишем УЗИ-картину яичников при поликистозе:
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
Симптомы СПКЯ
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
Диагностика СПКЯ включает:
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
Консервативное лечение СПКЯ
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.