Мультикистозные яичники что это такое
Поликистоз яичников
Статья проверена врачом-акушером-гинекологом высшей категории Лисичкиной Е.Г., носит общий информационный характер, не заменяет консультацию специалиста.
Для рекомендаций по диагностике и лечению необходима консультация врача.
Диагностика и лечение нарушения менструального цикла и бесплодия — одно из главных направлений ЦМРТ— Центра материнства и репродуктивных технологий Клинического госпиталя на Яузе.
Опытные специалисты — репродуктологи Клинического госпиталя на Яузе осуществляют диагностику синдрома поликистозных яичников (СКПЯ) на основе точных критериев, утвержденных международным медицинским сообществом. Лечение метаболических и эндокринных нарушений, лежащих в основе развития заболевания, эффективная коррекция гормональной дисфункции, результативные и безопасные методы стимуляции овуляции при поликистозе яичников, хирургические методы лечения СКПЯ с использованием щадящей методики лапароскопического дриллинга яичников гарантируют достижение главной цели — рождение здорового ребенка.
О нормальном менструальном цикле
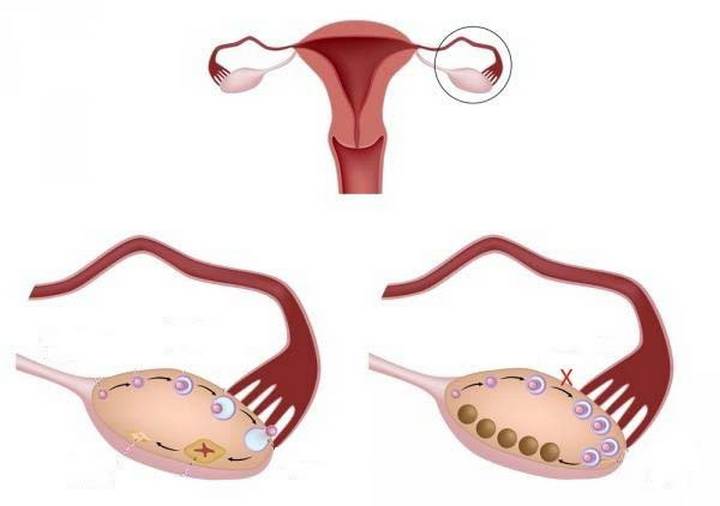
Мультифолликулярный яичник или поликистоз?
Если в яичнике созревает сразу много фолликулов (8 и более, это видно на УЗИ), говорят о мультифолликулярном яичнике. Это вполне может быть вариантом нормы.
Что же такое поликистоз яичников и с чем связано развитие синдрома?
Поликистоз яичников и беременность
Внешние проявления
Повышенное количество андрогенов в кровотоке (гиперандрогения) стимулирует рост волос в необычных для женского организма зонах и активность сальных желез, приводя к оволосению по мужскому типу (гирсутизму) и появлению угревой сыпи (акне) — визитным карточкам синдрома поликистоза яичников.
Есть ли боли при поликистозе яичников?
Не всегда. При поликистозе возможны боли в области яичников и матки при менструации.
Причины гиперандрогенемии (избытка мужских половых гормонов)
Существует несколько генетически обусловленных причин нарушения регуляции синтеза андрогенов:
Повышенный риск серьёзных заболеваний
Коррекция гормональных и метаболических нарушений у пациентов с синдромом поликистозных яичников имеет большое значение. Наряду с бесплодием у более, чем половины пациенток с СПКЯ происходит нарушение обмена веществ, увеличивается объем жировой ткани, появляются признаки метаболического синдрома с нарушением липидного обмена и тенденцией к развитию диабета и сердечно-сосудистых заболеваний. Кроме того, гормональные нарушения при поликистозе являются фактором риска для развития злокачественных образований матки и молочных желез.
Диагностика поликистоза яичников
В связи с тем, что нарушения менструального цикла могут быть вызваны различными причинами, существуют точные критерии для постановки диагноза синдрома поликистозных яичников. Эти критерии были разработаны и утверждены международным медицинским сообществом. К симптомам поликистоза яичников у женщин относятся:
Дополнительными симптомами при СКПЯ являются признаки пониженной чувствительности к инсулину — избыточный вес, патологический тест толерантности к глюкозе, повышенный уровень инсулина в крови, нарушение липидного обмена.
Комплексная диагностика синдрома поликистозных яичников включает:
Лечение синдрома поликистозных яичников в Клиническом госпитале на Яузе
Принимая решение о необходимости лечебных мероприятий при синдроме поликистозных яичников следует учитывать, что со временем естественным образом уменьшается количество яйцеклеток и фолликулов в яичниках. У многих женщин к 30 годам их число достигает уровня, при котором выработка андрогенов снижается, и овуляции, также как и менструальный цикл, восстанавливаются вместе с нормализацией репродуктивной функции.
Целесообразность лечения поликистоза яичников до этого момента продиктована необходимостью коррекции менструального цикла, наличием симптомов метаболических расстройств и желанием женщины иметь ребенка.
Консервативные методы
Консервативная терапия направлена на нормализацию работы эндокринной системы — регулирование менструального цикла, нормализацию уровня мужских половых гормонов, стимуляцию овуляции, коррекцию метаболических нарушений с обязательным снижением веса при наличии ожирения. Для этого применяются:
Диета при поликистозе яичников
Нормализация веса может сбалансировать углеводный обмен, снизить уровень андрогенов, восстановить овуляцию. Поэтому в лечении поликистоза диета играет важную роль.
Рекомендуется контролировать калорийность суточного рациона, сопоставляя его с расходом энергии. В питании использовать медленно усвояемые углеводы (каши из цельных зёрен – гречку, ячмень, пшеницу, овёс, коричневый рис), вместо быстроусвояемых (сладкого, мучного), чтобы не провоцировать резких скачков инсулина.
Стимуляция овуляции при поликистозе яичников
Терапия с целью стимуляции овуляции проводится с учетом наличия у пациентки большого количества фолликулов в яичниках. Доза препаратов должна быть подобрана индивидуально с тем, чтобы добиться овуляции, но не вызвать чрезмерной реакции яичников (синдром гиперстимуляции). Это особенно важно при наличии показаний для ЭКО.
Хирургические операции при поликистозе яичников
Когда медикаментозным путем трудно достичь овуляции или имеется предыдущий опыт выраженного синдрома гиперстимуляции яичников во время ЭКО, возможно хирургическое лечение поликистозных яичников. Хирурги Клинического госпиталя на Яузе с помощью лапароскопического доступа осуществляют дозированное уменьшение фолликулярного аппарата яичника, проводя несколько точечных прижиганий поверхностной оболочки яичника с небольшим погружением вглубь ткани (дриллинг яичников). В этих местах и находятся фолликулы с яйцеклетками.
Разрушение определенного числа фолликулов приводит к уменьшению выработки андрогенов и нормализации менструального цикла, способствуя восстановлению репродуктивной функции у большого числа пациенток. Операция должна быть выполнена очень точно, чтобы не повредить слишком много фолликулов и существенно не уменьшить запас яйцеклеток. Поэтому лапароскопия при поликистозе яичников проводится опытным хирургом и только по строгим показаниям.
Преимущества лапароскопического доступа:
Несмотря на высокую эффективность перечисленных методов лечения, при планировании беременности важно учитывать, что ее достижение может оказаться достаточно сложной задачей и в ряде случаев возникает необходимость проведения экстракорпорального оплодотворения.
В Клиническом госпитале на Яузе Вы можете пройти весь комплекс необходимых Вам диагностических и лечебных мероприятий. К Вашим услугам все возможности современного госпиталя — поликлиника, где ведут прием высококвалифицированные специалисты по всем медицинским направлениям, отделение лучевой диагностики с полным комплектом всех диагностических модальностей, включая КТ и МРТ, высокотехнологичный операционный комплекс для проведения оперативных вмешательств любого уровня сложности и комфортабельный стационар.
Добро пожаловать в мир медицины, где передовые технологии идут рука об руку с искренней заботой и индивидуальным подходом к каждому пациенту!
Записаться на прием к гинекологу можно через форму на сайте или по указанному в контактах номеру телефона.
Цены на услуги Вы можете посмотреть в прайсе или уточнить по телефону, указанному на сайте.
Лечение синдрома поликистозных яичников
+7 (812) 323-07-49 или +7 (921) 932-14-79
Здоровые интимной сферы у женщин – это не только беспроблемное наступление беременности, ее легкое течение и здоровые дети. Женские половые гормоны отвечают за упругое тело с плоским животом, за гладкую матовую кожу, за крепкие блестящие волосы и ногти. Гормоны формируют наше настроение и в конечном итоге – отношение к жизни: известно, что позитивный человек и выглядит лучше, и болеет реже, и живет дольше.
Синдром поликистозных яичников (СПКЯ) – диагноз, с которым сталкивается каждая пятая женщина репродуктивного возраста. Это означает, что каждая пятая женщина подпадает как минимум под 2 из 3 диагностических критерией:
Фенотипы СПКЯ
Выделяют 4 фенотипа в зависимости от комбинаций симптомов:
Почти в половине случаев у пациенток с СПКЯ наблюдаются «классический фенотип», сочетающий в себе все клинические, лабораторные и ультрасонографические признаки СПКЯ. Если смотреть в целом, поликистозная морфология яичников наблюдается у 82% среди всех пациенток с СПКЯ, овуляторная дисфункция – у 77%, андрогенемия – 87%, гирсутизм – у 75%. СПКЯ является ведущей причиной бесплодия в развитых странах.
Основные показатели репродуктивного потенциала у женщин с СПКЯ могут значительно различаться в зависимости от фенотипа, однако шанс забеременеть без вспомогательных технологий есть среди всех фенотипов. Грамотно подобранное лечение поможет увеличить шанс наступления беременности и избежать развития сопутствующих заболеваний.
Клинические признаки СПКЯ
Из-за присущего пациенткам с СПКЯ гормонального сбоя самыми очевидными клиническими признаками служат:
Причины развития СПКЯ
СПКЯ тесно коррелирует с нарушением углеводного и липидного обмена. При высоком уровне инсулина в крови и/или сниженном преобразовании холестерина в прогестерон стимулируется избыточный синтез андрогенов в яичниках. Степень выраженности клинических проявлений СПКЯ зависит от генов, отвечающих за контроль метаболических процессов обмена глюкозы, синтез стероидных гормонов и восприимчивость тканей к андрогенам. Современные исследования как зарубежных, так и российских ученых, рассматривают инсулинорезистентность и дислипидемию в качестве главных факторов развития СПКЯ.
Осложнения
Диагностика СПКЯ
Внимание! Поскольку некоторые гормональные показатели у женщин зависят от фазы цикла, результаты анализов будут максимально информативны, если день обследования назначит врач.
Биохимический анализ крови включает в себя липидограмму (общий холестерин, триглицериды, липопротеины низкой, очень низкой и высокой плотности), анализ на глюкозу натощак и пероральный глюкозотолерантный тест (ПГТТ). Вместо ПГТТ можно сдать анализ на гликозилированный гемоглобин. Также часто у пациенток с СПКЯ наблюдается дефицит витамина D, поэтому крайне желательно сдать данный анализ.
При диагностике овуляторной дисфункции берут анализы крови на фолликулостимулирующий гормон (ФСГ), лютеинизирующий гормон (ЛГ), эстрадиол (Е2), прогестерон. Анализ на прогестерон необходимо сдавать до 3 циклов подряд в зависимости от первых результатов и сохранности менструального цикла.
Андрогенный статус определяется результатами анализов на общий тестостерон, свободный тестостерон, а также глобулин, связывающий половые гормоны (ГСПГ). Количество тестостерона, доступного для использования тканями организма, зависит от колебания уровня ГСПГ. Вспомогательными маркерами гиперандрогении могут служить анализы на мужские гормоны дегидроэпиандростерон-сульфат (ДГЭА-С) и андростендион.
Дифференциальная диагностика
Дифференциальная диагностика прежде всего предполагает исключение схожих по клиническим признакам заболеваний щитовидной железы и гипофизарно-надпочечниковой системы. По большей части именно с этой целью все пациентки с подозрением на СПКЯ обязательно сдают анализы на тиреотропный гормон (ТТГ), пролактин, 17-гидроксипрогестерон, дегидроэпиандростерон-сульфат (ДГЭА-С), кортизол. Уровни данных гормонов часто отклоняются от нормы при СПКЯ, но клиническая значимость результатов наиболее высока при дифференциальной диагностике.
Лечение мультифолликулярных яичников
Мультифолликулярные яичники — это заключение, которое устанавливают по результатам ультразвукового исследования органов малого таза. Термин означает наличие в структуре яичников множества фолликулов, размер которых, как правило, составляет 8-10 мм. Состояние может являться вариантом нормы. В некоторых случаях мультифолликулярность яичников развивается вследствие дисфункции женской репродуктивной системы и проходит спустя некоторое время.
Если в процессе УЗИ у женщины выявлены мультифолликулярные яичники, что это значит, поможет установить гинеколог. Проконсультироваться с опытным врачом можно в многопрофильном медицинском центре «МЕДИОНА ПАРНАС». Технологическая база клиники позволяет в кратчайшие сроки провести комплексное обследование и установить причины развития отклонений, если они имеются.
Причины мультифолликулярных яичников
Работу яичников регулируют гормоны гипоталамуса, гипофиза и надпочечников. Под их влиянием железы циклически изменяются и сами продуцируют биологически активные вещества. Эти процессы направлены на реализацию репродуктивной функции.
В начале цикла под действием фолликулостимулирующего гормона в каждой из гонад созревает до 7 фолликулов, 1-2 из них становятся доминантными и овулируют, остальные — регрессируют.
В процессе ультразвукового исследования в структуре мультифолликулярного яичника выделяют более 10 фолликулов. Иногда это может быть транзиторным состоянием нормы. Иногда может указывать на различные отклонения. Причиной этого могут быть следующие ситуации:
Структурные изменения яичников могут быть обусловлены следующими состояниями:
При ультразвуковом исследовании сонологу важно дифференцировать мультифоликулярные яичники от истинного поликистоза по структуре гонад. При поликистозе размеры яичников больше, а фолликулы, количество которых больше нормы, имеют размер от 5 до 7 мм (мелкофолликулярные яичники).
Симптомы мультифолликулярных яичников
Временные сбои в работе репродуктивных органов зачастую проходят бессимптомно и обнаруживаются случайно.
Признаками патологических причин мультифолликулярных яичников являются следующие симптомы:
Сочетание описанной клинической картины со структурными изменениями гонад является показанием для детального обследования женского организма. Персональную программу расширенной диагностики составит гинеколог после изучения клинической ситуации.
Диагностика
Анализируя полученную информацию, врач определяет вероятность патологического происхождения дисфункции и выбирает тактику дальнейшего ведения пациентки.
Если при УЗИ выявлены другие структурные нарушения (диаметр фолликулов более 12 мм, повышение плотности гонад или утолщение оболочки), а данные анамнеза указывают на возможную патологию, женщине назначают дополнительное обследование. Диагностика включает лабораторные (общий анализ крови, анализы на гормоны, биохимические тесты на уровень глюкозы, липопротеидов) и инструментальные процедуры (УЗИ надпочечников, щитовидной железы, фолликулометрию, МРТ турецкого седла и пр.)
Лечение мультифолликулярных яичников
Почти у 4% женщин при УЗИ выявляется количество фолликулов, превышающее норму. При регулярном цикле и отсутствии жалоб состояние рассматривают как вариант нормы и рекомендуют пройти исследование повторно через определенное время. Лечение при этом не проводится.
Мультифолликулярность до становления менструального цикла также считается вариантом нормы и не требует терапии. Изменения яичников на фоне пероральной контрацепции может быть поводом для замены средства (подбирается контрацептив с другим действующим веществом).
Если в процессе обследования выявлены эндокринные нарушения или инфекционно-воспалительные заболевания, проводится соответствующее лечение.
Может ли наступить беременность при мультифолликулярных яичниках?
Если нарушения выявлены у женщины с репродуктивными планами на ближайшее будущее, проводится динамическое наблюдение. Не будет лишним сделать ультразвуковую фолликулометрию. Наличие доминантного фолликула и наступление овуляции указывает на сохранность репродуктивной функции.
Иногда мультифолликулярность сочетается с ановуляцией. Если дисфункция обусловлена гормональным сбоем, назначают лечение. При условии правильной терапии и при отсутствии других заболеваний функция яичников восстанавливается, и беременность наступает естественным путем. Однако в таких случаях врачи не рекомендуют откладывать репродуктивные планы надолго.
Поликистоз, от которого дифференцируют мультифолликулярные яичники, зачастую проявляется ановуляторным бесплодием, однако шансы на материнство есть. Для восстановления репродуктивной функции важно своевременно начать комплексное лечение, которое должно включать не только медикаменты, но и существенное изменение образа жизни.
Гинекологи медицинского центра «МЕДИОНА ПАРНАС» успешно корректируют мультифолликулярность яичников в соответствии с причинами нарушений. В клинике можно в кратчайшие сроки пройти комплексное обследование и приступить к лечению.
Записывайтесь на консультацию к гинекологам центра «МЕДИОНА ПАРНАС»!
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
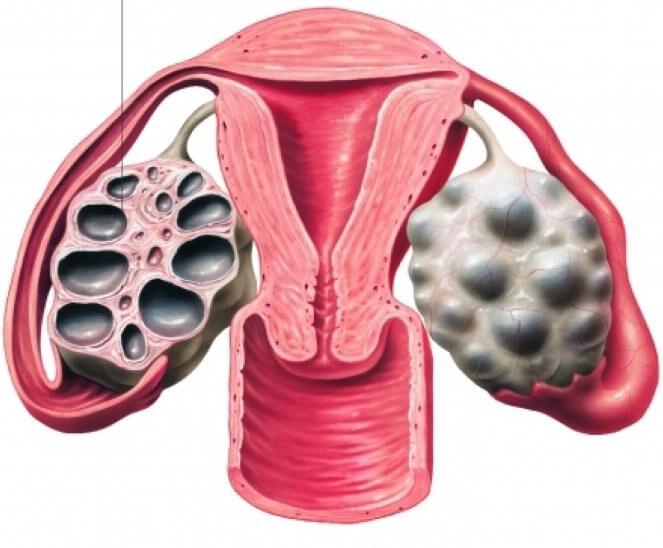
Для начала опишем УЗИ-картину яичников при поликистозе:
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
Симптомы СПКЯ
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
Диагностика СПКЯ включает:
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
Консервативное лечение СПКЯ
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.