Мышечная дистрофия что это
«Ты особенный малыш»: что делать, если у ребенка миодистрофия Дюшенна
Мышечная дистрофия Дюшенна (МДД) – редкое генетическое заболевание, которое обычно поражает мальчиков (примерно одного из 3500–5000). Болезнь развивается из-за мутаций в гене дистрофина и разрушает мышцы: сначала ребенок перестает ходить, а со временем и дышать. Пока заболевание остается неизлечимым.
Эту болезнь врачи в России часто диагностируют поздно. Ольга Гремякова, мама семилетнего Гордея, сама догадалась, что у ее сына миодистрофия Дюшенна: заметила симптомы, нашла информацию и отвезла сына к врачам, которые подтвердили ее опасения.
Ольга и ее семья создали благотворительный фонд «Гордей», чтобы улучшать качество медицинской, социальной и психологической помощи пациентам с МДД и их семьям. В декабре фонд провел первую в России конференцию для родителей и врачей, посвященную миодистрофии Дюшенна.
Поговорили с Ольгой о том, как распознать болезнь и с чем сталкиваются пациенты с МДД и их семьи после постановки диагноза.
От первых симптомов до диагноза
Прислушиваться к себе
Я видела, что Гордей отличается от других ребят, но не понимала, почему. До трех лет он не разговаривал. Был немного неуклюжий, не умел прыгать и бегать. Мне говорили, что причина в тяжелых родах, поэтому нужно немного подождать, и он перерастет эту неуклюжесть. Либо мягко намекали на то, что я просто тревожная мама, которая беспокоится за своего первого малыша. Когда мы проходили обследования перед детским садом, все специалисты в очередной раз сказали, что сын здоров. Не насторожился никто – ни врачи, ни моя мама, доктор медицинских наук.
Кроме того, Гордей был и остается очень требовательным и чувствительным ребенком, с ним сложно взаимодействовать. Родные говорили, что это я воспитала его таким: он капризный и просится на ручки не из-за усталости, а потому что манипулирует. Ну что скажешь в этот момент? Я действительно думала, что сама виновата. Тогда я не знала, что эти особенности тоже связаны с его болезнью.
Заметить симптомы
Я услышала о миодистрофии Дюшенна за пару лет до того, как ее диагностировали у Гордея. Это была история Ольги и Петра Свешниковых – учредителей фонда «Мой Мио», которые усыновили ребенка с МДД. Этот поступок вызвал у меня бесконечные уважение и восхищение. Но тогда я просто прочла об этом и продолжила жить дальше. Спустя какое-то время я увидела в фейсбуке историю папы и сына с МДД. После фразы «я смотрел на его икры, они были такие мускулистые, а сил-то в них не было» картинка в голове полностью сложилась. Я погуглила симптомы и поняла, что с моим ребенком.
Главный признак мышечной дистрофии – прогрессирующая мышечная слабость. Специфические симптомы появляются в разном возрасте и в разных группах мышц, в зависимости от типа мышечной дистрофии. Обычно первые признаки МДД проявляются к двум-трем годам. Ребенок может часто падать, медленно бегать, ходить на цыпочках или вразвалочку. Ему может быть сложно вставать с пола и подниматься по лестнице. Часто у ребенка с МДД непропорционально большие икры. Сначала слабость более выражена в мышцах бедер, но со временем она распространяется и на другие, включая мышцы, участвующие в дыхании. У ребенка может быть задержка двигательного и речевого развития, трудности в обучении. МДД также влияет на память, манеру общения и эмоциональное состояние.
Уже через пару часов Гордей сдал кровь. Как мы дожили до конца дня, я не помню. Ночью проснулась, проверила почту и нашла письмо от лаборатории: уровень креатинкиназы – 23076 при норме у мальчиков до 200!
На следующий вечер я укладывала сына спать и сказала ему: «Гордей, я теперь все про тебя знаю. Знаю, что ты устаешь, что у тебя не очень сильные мышцы, что ты такой вот особенный малыш». Гордюше тогда было четыре с половиной года. Он ничего не сказал, а просто тихонечко заплакал. Наверное, для него было важно, что его наконец понимают.
При подозрении на МДД берут анализ крови на креатинкиназу (КК) – фермент, который мышцы выделяют при повреждении. Высокий уровень КК – характерный признак миодистрофии Дюшенна. Для подтверждения диагноза используют генетические тесты – они находят крупные мутации в гене дистрофина. Если крупных мутаций не нашли, врачи сделают секвенирование (расшифровку последовательности) гена, чтобы найти мелкие точечные мутации.
Если обращать внимание на характерные симптомы, то диагностировать МДД можно рано – например, с года до двух. Но для этого врачи должны заметить признаки миодистрофии Дюшенна в потоке пациентов. По мнению Ольги, идеальным диагностическим решением было бы добавить к неонатальному скринингу тест на креатинкиназу – он простой и стоит около 400 рублей.
К сожалению, примерно половина мальчиков с МДД исходно получает неверный диагноз. Чаще всего гепатит, потому что из-за распада мышц растет уровень ферментов трансаминаз, что обычно соотносят с болезнью печени. Также мальчикам ставят перинатальное поражение ЦНС, аутизм, задержки двигательного и речевого развития и даже ДЦП. Иногда МДД диагностируют очень поздно – в возрасте от 8 до 12 лет, когда симптоматика становится заметной и папы начинают носить мальчиков на руках.
 |
Ольга с детьми. Фото из личного архива
Делать все возможное
Первое изменение в жизни моей семьи – это зашкаливающий уровень боли. Боли от диагноза нашего любимого малыша, которого еще пару дней назад мы считали здоровым. Вскоре у меня развилось состояние предвосхищающего горя: ты знаешь, что ребенок жив, но думая о его диагнозе, понимаешь – все предопределено. Рухнуло все: представление о счастливом материнстве, где я – мама двух прекрасных здоровых малышей, о будущем, где сын будет катать меня на машине и мы вместе будем делать всякие штуки. Рухнула моя идентичность – как мамы и как женщины.
Я плохо помню первые два года жизни после постановки диагноза. Через полгода у меня началась депрессия: не было сил даже на самые обычные дела, я чувствовала себя разбитой, ничто меня не радовало… Мое состояние заметила мама и настояла на обращении к врачу – сама я, несмотря на психологическое образование, депрессии у себя не заметила. Врачи помогли. Все же я не могла пару месяцев лежать лицом к стене – нужно было заниматься детьми.
Мы решили, что будем пользоваться каждым днем и делать для Гордея все возможное, чтобы он чувствовал себя лучше. Да, волшебной таблетки у нас нет, но мы в силах снизить риск контрактур (ограничение подвижности сустава – прим. авт.) голеностопа и других осложнений, которые усаживают мальчиков в коляску раньше.
Физические упражнения, растяжка и низкоинтенсивные аэробные нагрузки (ходьба и плавание) помогают пациентам с МДД сохранить мышечную силу и диапазон движений в суставах. Специальные изделия – туторы – могут поддерживать голеностопный сустав и стопы в правильном положении, замедлять прогрессирование контрактур. Чем дольше ребенок ходит и чем позднее понадобится коляска, тем лучше для сердца и дыхательной системы и тем ниже риск развития сколиоза, требующего оперативного вмешательства.
Чтобы вернуть себе ресурс и сражаться за ребенка, с первого дня учитесь делать ему растяжки ахиллового сухожилия, голеней и бедер – по 20–30 минут ежедневно. Благодаря таким занятиям мальчик сможет ходить дольше. Когда родитель «своими руками» продлевает ребенку активные годы, это очень важно для обоих.
От непонимания до взаимной поддержки
Совершенствовать систему
Со временем мы узнали, как устроена помощь пациентам с миодистрофией Дюшенна. Помимо небольших выплат государство предлагает мальчикам санаторно-курортное лечение. Но пока система плохо понимает, что именно нужно детям с МДД. На опыте Гордея могу сказать, что предлагают обычно не то и не там – хоть и очень стараются. Два раза в год мальчикам и юношам с миодистрофией положена реабилитация – и это не массажи и грязи. Она конечно есть, но далеко не везде соответствует международным стандартам. Более того, не везде она человечная. Иногда мамы с сыновьями сбегают с реабилитации, потому что еда плохая, обращение еще хуже, занятий нет.
Также существует ИПРА – индивидуальный план реабилитации (абилитации). В него вписывают технические устройства, предлагаемые государством, например коляски и туторы. Но часто эти устройства не подходят ребенку, и родители вынуждены покупать другие за свой счет – при этом стоимость компенсируют не всегда. Это очень чувствительный вопрос для семьи, и самые большие трудности возникают именно со средствами передвижения для неходячих мальчиков.
Получается, что государство помогает, но сами механизмы негибкие и нуждаются в пересмотре. По международным стандартам реабилитации ребятам с МДД нужны теплый бассейн, правильные растяжки, полный медицинский чекап и сильная мультидисциплинарная команда. Еще год назад в России не было центров, где могут все это предложить. Сейчас самый современный вариант – реабилитация в Центральной клинической больнице, программу которой разработали эксперты ЦКБ в сотрудничестве с нашим фондом. Она соответствует лучшим международным практикам и в этом смысле уникальна для России.
Но такой центр один, а мальчики с МДД рождаются по всей стране. Их примерно четыре тысячи, при этом для системы здравоохранения видны не более полутора тысяч. В любом случае, наших мальчиков слишком много для того, чтобы всех отправлять в Москву. Ребятам нужна реабилитация в региональных центрах, ведь многим из них сложно передвигаться. Поэтому наша задача – создавать такие центры и обучать специалистов на местах. Для этого нам нужно сильное пациентское сообщество и некоммерческие организации, которые будут влиять на неповоротливую государственную систему и улучшать ее работу.
Отстаивать интересы
Мы стремимся к тому, чтобы в России приняли клинические рекомендации по ведению пациентов с МДД. Хотим, чтобы мальчики и их семьи получали все виды помощи – медицинскую, социальную и психологическую, и чтобы эта помощь соответствовала международным стандартам.
Есть и другие организации, занимающиеся миодистрофией Дюшенна – фонд «Мой Мио» (6 лет) и Родительский проект (3 года). У каждой из них более 500 подопечных. Они реализуют медицинские и образовательные программы для пациентов с МДД, оказывают информационную, консультативную и адресную помощь семьям.
После постановки диагноза семьи сталкиваются с дефицитом информации в отношении препаратов, физической терапии, пищевых добавок и приема стероидов. Именно потребность узнать больше помогает родителям разобраться в разных аспектах заболевания, а значит – принимать лучшие решения в интересах своего ребенка и сохранять чувство контроля.
Еще один способ вернуть контроль – присоединиться к родительскому сообществу. Помимо информации в нем можно найти опору, общаясь с другими родителями. У фонда есть сообщество «ProДюшенн», в котором более четырехсот участников, среди которых родители и врачи. Все наши семьи разные: у одних маленькие мальчики с МДД, у других юноши, а есть семьи, где сыновья уже ушли. Но цель у всех одна – поддерживать друг друга и отстаивать интересы пациентов с Дюшенном при взаимодействии с государством.
Также для нас важно, чтобы мамы мальчиков с МДД и их дочери могли выбирать свое репродуктивное будущее и знали об этом. Болезнь развивается из-за мутаций, которые в 70% случаев возникают в Х-хромосоме матери и передаются сыновьям. Если в семье уже есть мальчик с МДД, другие дети также могут унаследовать мутацию. Но предимплантационная диагностика и ЭКО позволяют планировать рождение здоровых детей после появления малыша с МДД. И если я решусь на третьего ребенка, то, скорее всего, обращусь к этим методам. Девочкам, чьи мамы – носительницы мутаций в гене дистрофина, можно сделать анализ ДНК и проверить, передалась ли мутация.
 |
Команда фонда «Гордей». Фото из личного архива
Справиться с кризисом
При МДД родители сталкиваются со множеством кризисных ситуаций. Часто травматичной становится сама постановка диагноза, когда результат генетического теста присылают по почте, а врачи отвечают на звонки без особого желания. Мальчик может столкнуться с переломом и потом долго восстанавливаться, либо теряет способность ходить. Он может оказаться в кресле и без перелома, когда происходит срыв компенсации – снижение мышечной силы. Молодому человеку может потребоваться респираторная поддержка, и это тоже может быть кризисным моментом – как и любое изменение в жизни, указывающее на переход болезни в более тяжелую стадию. И конечно, в таких ситуациях лучше работать с психологом индивидуально.
Еще есть переходный возраст. Это сложное время для любой семьи, но особенно для родителей мальчиков с МДД. Если ребенок принимает кортикостероиды, он не очень сильно растет – а расти ему важно. Для этого придется снизить дозу гормонов, но тогда он начнет слабеть. И этот момент пересмотра лечения, отношений с ребенком и его личных границ тоже бывает очень непростым.
У ребенка с МДД могут быть трудности с учебой, агрессивное поведение, тревожное расстройство или депрессия. Если знать об этом и вовремя обратить внимание, многие вещи можно скорректировать и улучшить качество жизни ребенка и родителей.
Недавно фонд запустил проект психологической поддержки родителей «Передышка». Мы провели уже три встречи, в начале следующего года надеемся параллельно запустить «Передышку» для пап, где будет психолог-мужчина, а также индивидуальную психологическую поддержку.
Искать лечение
Создать универсальное лекарство для МДД сложно. Во-первых, ген дистрофина огромный, и в нем может быть очень много разных мутаций – известно уже около 10 тысяч. Во-вторых, лекарства доставляют в клетки с помощью вирусных векторов (генетических конструкций – прим.авт.), у которых есть определенная емкость. Можно поместить в вирус только фрагмент гена дистрофина. Кроме того, у части пациентов имеется предсуществующий иммунитет к самим вирусам. В-третьих, чтобы лекарство проникло в мышцы, оно должно попасть в общий кровоток – а значит, пройти через печень, которая постарается удалить его из организма. Возникает конфликт: врачи пытаются доставить лекарство в мышцы, а тело сопротивляется и пытается его вывести.
Но таргетные препараты уже появились – и это большая подвижка. Со временем должно появится лекарство, которое подойдет многим пациентам с МДД. Значит нам нужно выявлять болезнь как можно раньше, чтобы быстрее начинать лечение.
24 ноября 2020 года в России зарегистрировали первый таргетный препарат для лечения МДД – аталурен. Он подходит 13% пациентов с МДД, имеющим нонсенс-мутации – точечные замены в гене дистрофина. По словам производителя, лекарство помогает восстанавливать уровень дистрофина и замедлять прогрессирование болезни. Существуют и другие препараты – вайондис, вилтепсо и экзондис, но они также предназначены для пациентов с определенными мутациями.
Традиционное лечение МДД направлено на устранение симптомов. Для повышения мышечной силы и продления двигательной активности врачи назначают пациенту кортикостероиды, но они увеличивают риск переломов и со временем могут привести к набору веса и повышению давления. Для сохранения функций сердечной мышцы применяют ингибиторы ангиотензинпревращающего фермента (АПФ) или бета-блокаторы.
Найти общий язык
Сейчас Гордей учится в нулевом классе. Он чувствует, что справляется, и совершенно счастлив. У него есть друзья, его хвалят учителя. Гордей учится играть в шахматы, с удовольствием изучает испанский и осваивает скетчинг. Для него и других ребят с МДД очень важны вопросы образования, социальной среды и общения.
Так же важна реакция врача на ребенка с миодистрофией. Если врач общается с ним тепло, уважительно и без страха – это одна история. Но когда врачи боятся диагноза, избегают общения с ребенком и ведут себя скованно – и родители, и сами дети это чувствуют. И то, как реагируют на ребенка врачи, учителя, чиновники на комиссиях по инвалидности – это вовсе не «сходил и забыл». Чувствуется негласная стигма «идите умирайте дома, лекарства нет» – и мы должны с ней бороться. Во-первых, лекарства появляются, их будет больше, они будут лучше. Во-вторых, в современном обществе никто не должен быть оставлен без помощи. Для этого нужно учиться делать все вместе – жить, работать, решать гражданские дела. И в этом смысле не может быть и речи о том, чтобы закрыться и угасать дома.
Сохранить веру
Нам всем нужна вера, и ее очень сложно сохранить. Особенно уязвимы родители взрослых сыновей. Ведь Дюшенн – одно из самых травмирующих заболеваний, причем травмируется вся семья, но особенно – мама, которая, как правило, осуществляет основной уход за сыном. Мамы сильно изранены, многим нужна психологическая поддержка и помощь в уходе за ребенком.
Бывает, что родители молодых людей говорят родителям мальчиков помладше: посмотрим, что вы скажете через 10 лет. Да, они испытали то, через что пока не прошла я. И тогда я думаю – действительно, а что я скажу через 10 лет? Я не знаю, я ли это буду или уже не я. Смогу ли сохранить себя, свою любовь, своего ребенка? Я делаю все, что могу, как и моя семья. Боюсь ли я будущего? Я надеюсь, что справлюсь. Ну а там – посмотрим, что я скажу через 10 лет.
Миопатия
Данный термин объединяет группу хронических нервно-мышечных заболеваний, сопровождающихся первичным поражением мышц. Прогрессирующие мышечные дистрофии проявляются различными нарушениями в строении и метаболизме ткани мышц, приводящими к снижению силы и появлению прогрессирующей слабости в мышцах. Патологии отличаются неуклонным прогрессирующим течением.
Этиология и патогенез
Первичные формы заболеваний обусловлены генетически детерминированными нарушениями в функционировании митохондрий, ионных каналов миофибрилл, сбоями в процессе синтеза мышечных белков и ферментов, регулирующих метаболизм в мышечных тканях. Дефектный ген, вызывающий прогрессирующие мышечные дистрофии, может наследоваться доминантно, рецессивно и в X-сцепленной форме наследования.
Приобретенные формы заболеваний могут развиваться на фоне эндокринных патологий, хронических интоксикаций, авитаминоза, мальабсорбции, тяжелых хронических болезней внутренних органов, опухолевых процессов.
Классификация миопатий
Наиболее распространенная классификация основана на этиопатогенетическом принципе разделения миопатий:
Симптомы прогрессирующих мышечных дистрофий
В большинстве случаев патологии начинают проявлять себя незначительной мышечной слабостью в конечностях, более быстрым утомлением после ходьбы и физической нагрузки. С годами слабость нарастает, развивается прогрессирующая атрофия мышц, деформируются конечности.
Патологические изменения являются симметричными для мышц туловища и конечностей. Мышечная атрофия чаще наблюдается в проксимальных отделах конечностей. По мере нарастания слабости в мышцах происходит постепенное угасание сухожильных рефлексов, снижение мышечного тонуса. Развивается периферический вялый паралич, возникают контрактуры суставов.
Прогрессирующие мышечные дистрофии могут затрагивать мимическую мускулатуру, провоцировать дизартию. Они способны поразить дыхательную мускулатуру, вызвать застойную пневмонию и дыхательную недостаточность. Среди последствий таких патологий также находятся кардиомиопатия, сердечная недостаточность, дисфагия, миопатический парез гортани.
Особенности некоторых форм заболевания
Ювенильная миопатия Эрба отличается аутосомно-рецессивным наследованием. Проявляется в 20–30 лет. Патология затрагивает мышцы бедер и тазового дна, затем распространяется на другие области тела.
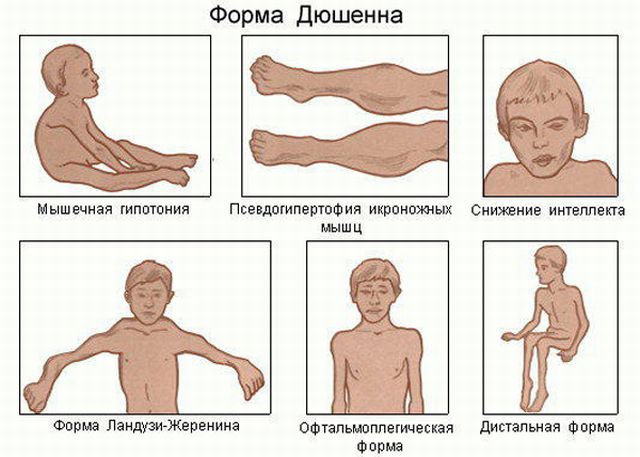
Псевдогипертрофическая миопатия Дюшена характеризуется сцепленным с полом (чаще болеют мальчики) рецессивным наследованием. Обычно болезнь манифестирует в возрасте 3 лет. Начинается с атрофии мышц тазового пояса и проксимальных отделов нижних конечностей, сопровождается гипертрофией икроножных мышц.
Плече-лопаточно-лицевая миопатия Ландузи-Дежерина является патологией с аутосомно-доминантным наследованием, проявляющейся поражением мимических мышц в 10–20 лет. Постепенно в процесс вовлекаются мышцы груди, надплечий, плеч.
Скапулоперонеальная миопатия — заболевание аутосомно-доминантного типа наследования. Атрофия развивается в дистальных отделах ног, проксимальных отделах рук. Возможны легкие сенсорные нарушения дистальных отделов верхних и нижних конечностей.
Окулофарингеальная миопатия сопровождается поражением глазодвигательных мышц, слабостью мышц глотки и языка. Манифестация патологии приходится на возраст 4–6 лет.
Дистальная поздняя миопатия отличается аутосомно-доминантным наследованием. Сопровождается слабостью и атрофией дистальных отделов конечностей.
Диагностика и лечение прогрессирующих мышечных дистрофий
Обследование пациента включает в себя:
Молекулярно-генетическое обследование на предмет наличия врожденных и наследственных форм прогрессирующих мышечных дистрофий можно пройти в медико-генетическом центре «Геномед».
С помощью панели « Нервно-мышечные заболевания » можно исследовать все описанные для ПКМД гены одновременно.
Лечение таких заболеваний основано на симптоматической терапии, направленной на улучшение метаболизма мышечной ткани. Медикаментозную терапию дополняют физиотерапией, ЛФК, массажем.
Миопатия. Амиотрофия. Мышечная дистрофия. Миодистрофия.
Миопатии (миодистрофия, мышечная дистрофия) и амиотрофии (спинальная, невральная) – группа наследственных болезней, проявляющихся постепенной атрофией и дегенерацией мышц. Известно несколько форм болезни: Дюшенна, Беккера, Эрба (тазо-плечевая), Ландузи-Дежерина (плече-лопаточно-лицевая), Кугельберга-Веландер, Шарко-Мари, Арана-Дюшенна и другие.
Диагноз – миопатия (амиотрофия). Что делать?
Сегодня панацеи от наследственных мышечных дистрофий не существует. Однако правильное лечение позволяет ощутимо затормозить атрофию мышц и увеличить регенерацию и рост новой мышечной ткани, и даже вернуть некоторые утраченные возможности. Лечение миопатии и амиотрофии требует повседневного выполнения ряда медицинских процедур, поэтому мы не только оказываем лечебную помощь, но и обучаем родственников пациентов и/или самих пациентов самостоятельному выполнению необходимых процедур.
Лечение в нашей клинике включает в себя следующее:
По каждому из перечисленных пунктов проводится подробное обучение. Мы настаиваем на обучении самостоятельному выполнению процедур, т.к. стремимся сделать регулярное и достаточное по объему лечение еще и доступным и дешевым.
Лечение миопатии и амиотрофии – лекарства
Лекарства не излечивают дистрофию мышц, при этом они способны стимулировать регенерацию и рост мышечной ткани. В основном лекарственные препараты дают три эффекта:
Цели медикаментозного лечения:
Универсального рецепта медикаментозного лечения при миопатии и амиотрофии не существует. Лечение приходится подбирать исходя из возраста, пола, типа миопатии, наличия сопутствующих заболеваний. Продолжительность курса – не менее трех месяцев.
Питание при атрофии мышц
Миопатия и амиотрофия приводят к потере мышечной ткани. Задача пациента и доктора – успевать эту потерю восстанавливать. Известно, что для роста мышц требуется белок, но не все знают какой, в каком количестве и режиме. Мы рекомендуем принимать питательные смеси в виде аминокислот, с добавлением витаминов и L-карнитина. Дозы рассчитываем с учетом веса, возраста пациента и состояния желудочно-кишечного тракта.
Нередко белки по какой-то причине не усваиваются из желудочно-кишечного тракта и прием белкового питания не приводит ни к чему, кроме проблем с пищеварением. Информацию о качестве усвоения белков можно получить в результате копрологического исследования кала. Поскольку питание – важная составляющая лечения миопатии, мы в этих случаях обязательно лечим причину нарушения усвоения белков (снижение экскреторной функции поджелудочной железы, воспаление слизистой кишечника и т.п.).
Физиотерапия
В результате длительного течения болезни на месте погибших мышечных волокон образуются включения жировой и фиброзной (рубцовой) ткани, которые препятствуют работе мышц и даже могут вызывать мышечную боль. Для рассасывания этих включений и применяется физиотерапия.
Кроме того, при болезнях мышц могут формироваться контрактуры – снижение объема движений в суставах и мышцах. Здесь физиотерапия – так же один из основных методов лечения.
В нашей клинике применяются, в основном, 2 метода физиотерапии: обертывания и электрофорез с ферментными (протеолитическими) препаратами. Протеолитики оказывают мощное рассасывающее действие на фиброзную и поврежденную ткань, не затрагивая здоровых мышечных волокон. Для обертываний используется состав на основе натуральной желчи, а для электрофореза – на основе папаина.
Электростимуляция мышц применяется лишь в некоторых случаях, когда отдельные мышцы настолько слабы, что невозможно выполнение даже элементарных движений. Электростимулятор заставляет мышцы сокращаться независимо от наличия/отсутствия произвольного усилия пациента.
Мы выполняем физиолечение в клинике и обучаем пациентов самостоятельному выполнению физиопроцедур в домашних условиях. Стоимость простого аппарата для электрофореза в магазинах медтехники 3700-4000 рублей, а электромиостимулятора от 3000 рублей.
Массаж при миопатии и амиотрофии
Стандартные методики массажа не вполне подходят для лечения миопатии и амиотрофии. Кроме того, эффект массажа напрямую зависит от правильности его выполнения. К сожалению, нам регулярно приходится видеть пациентов после курса массажа с абсолютно непроработанными при массаже проблемными мышцами.
Правильный массаж начинается с определения неэластичных, уплотненных, ослабленных участков мышц. Именно на эти участки и должны быть направлены основные усилия при массаже. Причем требуется сочетание тонизирующего массажа на ослабленные участки с расслабляющим, растягивающим и рассасывающим на уплотненные участки мышц.
Если имеется слабость дыхательной мускулатуры, выполняется массаж грудной клетки для облегчения дыхательных движений.
Мы выполняем массаж в клинике и обучаем родственников пациентов самостоятельному выполнению массажа в домашних условиях. Если пациент находится на лечении без сопровождающих, обучаем самомассажу.
Гимнастика при миопатии и амиотрофии
Гимнастика при нервно-мышечных болезнях имеет свои особенности. Дело в том, что при слабости той или иной мышцы, вместо нее в движение могут включаться другие (мышцы синергисты и др.). В результате возникает неправильный паттерн движения, который не только не приводит к желаемому эффекту, но и может повредить другие мышцы, суставы или межпозвонковые диски. По этой причине гимнастика при миопатии и амиотрофии основана на изолированном включении отдельных мышц.
До сих пор не удалось создать единую систему гимнастики для миопатов, т.к. тонусно-силовой дисбаланс мышц у каждого пациента различен. Упражнения приходится подбирать и дозировать индивидуально каждому пациенту.
В дальнейшем гимнастика выполняется в домашних условиях в паре с помощником или самостоятельно. Мы обучаем выполнению гимнастики в ходе лечения.
Психотерапия
Начало клинических проявлений и последующие ухудшения, как правило, провоцируются психическим стрессом. Более того, тяжелое заболевание мышц, само по себе, серьезный психический стресс. На фоне болезни часто развиваются вторичные депрессии с апатией и нежеланием заниматься своим здоровьем. А это ведет к прогрессированию болезни и возможной гибели пациента.
Если это нужно, мы проводим нашим пациентам курс психотерапевтического лечения. Наши пациенты становятся более устойчивыми к психическим раздражителям, становятся активнее, позитивно относятся к лечению, и это незамедлительно сказывается на работе мышц.
Кроме того, мы обучаем пациентов специальным психотехникам для работы с собственными мышцами.
При наличии признаков депрессии возможно назначение современных антидепрессантов (селективные ингибиторы обратного захвата серотонина, такие как Ципралекс, Флуоксетин и др.). Эти антидепрессанты не снижают, а повышают активность пациента и настроение, не вызывают мышечной слабости.
Сопутствующие заболевания
Болезни мышц могут прогрессировать очень быстро, если их течение осложняют другие заболевания, уменьшающие подвижность. Поэтому мы обязательно лечим сопутствующие заболевания.
Основные заболевания, способные ухудшать самочувствие:
Нейропсихологическое развитие детей с нервно-мышечной патологией
В мышцах располагается огромное количество рецепторов, передающих в мозг информацию о работе мышц. Поток импульсов из этих рецепторов поступает в мозг и участвует в формировании высших корковых функций, таких как письмо, чтение, счет, логика. При миопатии и амиотрофии эти рецепторы не обеспечивают правильной импульсации, что снижает темп развития интеллекта ребенка.
Поэтому в нашей клинике уделяется большое внимание упражнениям для развития интеллекта. Требуются регулярные занятия в течение длительного времени, поэтому детский психолог обучает родителей наших маленьких пациентов самостоятельному проведению развивающих занятий.
Лечение миопатии и амиотрофии – наша работа. Клиника “Эхинацея”
Мы предлагаем Вам пройти лечение и обучение самостоятельному выполнению восстановительных процедур. Клиника “Эхинацея” принимает пациентов из любой точки России и мира.
Как проходит лечение и обучение:
По окончании курса Вы будете уметь самостоятельно выполнять необходимые для поддержания своего здоровья процедуры. В ходе лечения улучшается общее самочувствие, повышается сила мышц, начинают возвращаться утраченные двигательные навыки. Вам будут даны подробные инструкции и план лечения на ближайшие 6-12 месяцев, для выполнения его по месту жительства. При необходимости мы примем Вас на повторное лечение через полгода, год или больший промежуток времени.
Если Вы едете к нам из другого города, рекомендуем приезжать на период 5 дней – с понедельника по пятницу. Если Вы не располагаете этим временем, курс можно уложить в 3 дня, хотя и с некоторыми потерями.
Как попасть в клинику? Сколько стоит лечение?
По поводу записи на консультацию, лечение и обучение, связывайтесь с администратором клиники по телефону; Вам подберут удобный для Вас день и час визита к врачу. Клиника работает ежедневно.
Объем и стоимость стандартного курса лечения и обучения: