Мышечная ригидность что это
Мышечная ригидность
Мышечная ригидность представляет собой повышенный тонус мышц, затрудняющий их подвижность. Она часто развивается после чрезмерных физических нагрузок. В тканях накапливается молочная кислота и другие конечные продукты обмена веществ, которые вызывают ригидность.
Причины
Врачи Юсуповской больницы выявляют причину мышечной ригидности и применяют инновационные методики лечения заболеваний центральной и периферической нервной системы, экстрапирамидных нарушений, проявлением которых является ригидность мышц. Мышечная ригидность, или мышечное напряжение, в частности, является симптомом болезни Паркинсона.
Симптомы
Вначале мышечная ригидность характеризуется лёгким дискомфортом, небольшой скованности мышц в области головы и спины. Со временем напряженность становится сильнее и распространяется на мышцы верхних и нижних конечностей. В руках и ногах появляются болезненные спазмы. Ощущение вязкого, воскообразного сопротивления в конечностях появляется даже в состоянии покоя.
При сильных эмоциональных нагрузках, стрессовой ситуации, во время активного движения мышечная напряжённость усиливается. Человек старается совершать как можно меньше движений. Обострение может длиться несколько дней. У пациента развивается нарушения сна, он жалуется на периодические пробуждения во время ночного отдыха.
Мышечная ригидность лица является одним из симптомов столбняка. При ригидности мышц шеи пациенты предъявляют жалобы на сильную боль области затылка. Она усиливается и приобретает пульсирующий характер при движении шеи, повороте головы. Мышечная ригидность может развиться после приёма ядов.
Мышечная ригидность ног – это проявление болезни Паркинсона. Скованность и повышенный тонус врачи Юсуповской больницы наблюдают во всех группах мышц, особенно сгибателей. У пациентов меняется походка, часто происходит искривление поясничного отдела позвоночника, развивается поясничный лордоз. Они приобретают характерную позу «просителя» – голова и спина наклоняются впёред, руки плотно прижаты к телу и согнуты в локтях. Нижние конечности также немного согнуты в коленных и тазобедренных суставах.
Лечение
Врачи Юсуповской больницы лечат пациентов, у которых выявлена ригидность мышц, после выяснения её причины. Для этого неврологи проводят обследование на современных аппаратах ведущих американских и европейских фирм. Врачи выполняют лабораторные исследования с применением современных реагентов, обладающих высокой чувствительность. Для выяснения причины мышечной ригидности используют инновационные диагностические методики.
При патологии центральной и периферической нервной системы, паркинсонизме проводят лечение этих заболеваний. Врачи индивидуально подходят к лечению каждого пациента. Терапия зависит от заболевания, его тяжести, общего состояния пациента и сопутствующей патологии.
В случае ригидности мышц конечностей, развившейся в связи с чрезмерной нагрузкой или травмой, пациенту рекомендуют обеспечить покой повреждённому участку тела, при необходимости выполняют иммобилизацию. В остром периоде травматического повреждения конечности необходимо отказаться от любых нагрузок, не поднимать и не переносить тяжестей.
При лёгких формах мышечной ригидности реабилитологи Юсуповской больницы выполняют локальный или общий массаж, проводят прогревающие физиотерапевтические процедуры, индивидуально подбирают комплекс расслабляющих упражнений ЛФК. В случае более тяжёлых форм ригидности мышц применяют коротковолновую диатермию, гидротерапию, используют восковые ванны и горячее обёртывание.
При сильных болях ставят инъекции ненаркотических анальгетиков. В случае воспалительной природы мышечной ригидности назначают нестероидные противовоспалительные препараты, миорелаксанты, витамины группы В.
При наличии показаний пациенты принимают противоэпилептические препараты. В Юсуповской больнице пациентам с тяжёлыми формами мышечной ригидности выполняют плазмаферез, мануальную терапию, рефлексотерапию. Эффективным методом лечения является лазерная терапия. Местно используют согревающие и обезболивающие гели и мази.
Если у вас или ваших родных появились симптомы мышечной ригидности, не откладывайте визита к врачу. Позвоните по телефону и запишитесь на приём к неврологу Юсуповской больницы. После проведенного обследования и выяснения причины повышения тонуса мышц врач назначит индивидуальное лечение.
Синдром «ригидного человека»
Синдром «ригидного человека» — редкое неврологическое заболевание неясного генеза, проявляющееся постоянным тоническим напряжением мышц (ригидностью) и отдельными болезненными спазмами, ограничивающими подвижность пациента. Диагностируется синдром «ригидного человека» по типичной клинической картине и данным электрофизиологических исследований, при исключении прочей патологии, способной вызывать ригидность. Лечение симптоматическое. Традиционно применяются бензодиазепины и баклофен. Альтернативными методами являются плазмаферез, глюкокортикостероидная терапия, внутримышечное введение ботулотоксина, лечение иммуноглобулином.
Общие сведения
Синдром «ригидного человека» (СРЧ) — редкая неврологическая патология, клинически проявляющаяся мышечной ригидностью и спазмами. Ригидностью мышц называется их постоянное тоническое напряжение. Следствием ригидности является скованность и ограничение произвольных и непроизвольных двигательных актов. При синдроме «ригидного человека» ригидность преобладает в аксиальных (идущих вдоль позвоночника) мышцах и проксимальных мышцах конечностей. При этом тонус мышц-разгибателей выше, чем сгибателей, что придает больному характерный внешний вид с необычайно прямой и даже выгнутой спиной, выраженным поясничным прогибом, развернутыми назад плечами и несколько запрокинутой головой. Впервые синдром «ригидного человека» был подробно описан в 1956 г. американскими врачами-неврологами Мершем и Вольтманом, в честь которых он носит название синдром Мерша-Вольтмана. Статистика распространенности синдрома в настоящее время не собрана, в виду его большой редкости.
Причины синдрома «ригидного человека»
В этиопатогенезе синдрома многое остается неясным. Клинические исследования, проводимые специалистами в области неврологии, показали, что базовым патогенетическим субстратом патологии выступает повышенная возбудимость двигательных нейронов, локализующихся в передних рогах спинного мозга. Предположительно, это обусловлено дисфункцией ГАМКергической системы, оказывающей тормозное воздействие на мотонейроны ЦНС. Данная гипотеза подтверждается низким содержанием ГАМК в цереброспинальной жидкости пациентов с СРЧ и наблюдающейся у них антиспастической эффективностью ГАМКергических и антиадренергических фармпрепаратов.
В 1966 г. была изложена аутоиммунная теория этиологии синдрома. В 1988 г. у пациентов, имеющих синдром «ригидного человека», в цереброспинальной жидкости и в крови были найдены антитела к глутаматдекарбоксилазе — ферменту, катализирующему синтез ГАМК из глутаминовой кислоты и концентрирующемуся в окончаниях ГАМКергических нейронов. Однако дальнейшие исследования показали, что такие антитела в цереброспинальной жидкости имеются лишь у 68% пациентов с СРЧ, а в крови — только у 60%. Следует отметить идентичность клинической картины у пациентов с антителами и без них.
Неясен остается вопрос патогенетической роли выявленных антител к гутаматдекарбоксилазе: являются ли они непосредственной причиной дисфункции мотонейронов или только ее следствием. Наряду с указанными антителами синдром «ригидного человека» зачастую сопровождается наличием других антител: к клеткам щитовидной железы, эпителию желудка, инсулин-продуцирующим клеткам поджелудочной железы, антимитохондриальных и антинуклеарных антител.
Симптомы синдрома «ригидного человека»
Заболевание может дебютировать в любом возрасте, но чаще всего манифестация происходит в третью и четвертую декады жизни. Типично постепенное развитие. Как правило, первыми симптомами выступают преходящее напряжение (ригидность) и боли в мышцах спины, шеи и живота. Затем ригидность приобретает постоянный характер, на ее фоне возникают периодические интенсивные спазмы мышц. В течение нескольких месяцев в процесс вовлекаются мышцы проксимальных отделов рук и ног. У 25% пациентов наблюдается спазмы мимической мускулатуры, приводящие к гипомимии или непроизвольным движениям (например, вытягиванию губ при спазме круговой мышцы рта); поражение дистальных мышц (чаще мышц голеней).
Преобладание ригидности в мышцах-разгибателях приводит к переразгибанию спины, формированию выраженного поясничного лордоза, постоянному приподнятому положению плеч и некоторому запрокидыванию головы. Вследствие тонического состояния мышц живота формируется «доскообразный живот». Характерна походка «заводной куклы» с медленными, с трудом осуществляемыми мелкими шагами. В тяжелых случаях резко страдает подвижность пациентов: они не могут самостоятельно сесть на стул или встать с него, одеться, наклониться, повернуть голову. При этом конечности кажутся плотно сросшимися с туловищем и двигаются вместе с ним единым блоком. Если синдром «ригидного человека» сопровождается поражением дыхательной мускулатуры, то у пациентов даже при незначительной физической нагрузке возникает дыхательная недостаточность.
На фоне перманентной ригидности наблюдаются отдельные мышечные спазмы. Они могут иметь спонтанный, акционный или рефлекторный характер. Акционные спазмы провоцируются движением, рефлекторные — вариабельными внешними воздействиями (прикосновением, холодом, натуживанием, эмоциональной реакцией и т. п.). Наиболее часто спастические сокращения происходят в мышцах спины и ног. Длительность спазмов варьирует от нескольких секунд до десятков минут. В отдельных случаях сила сокращения мышц при спазме бывает настолько велика, что приводит к вывиху или перелому. При спазме дыхательных мышц и мышц гортани возникают расстройства ритма дыхания. Генерализованный характер спазма обуславливает падение больного. Зачастую спазмы протекают с острой болью, которая по окончании спазма приобретает тупой мозжащий характер. В 75% спазмы сочетаются с эмоциональными (тревога, дисфория) и вегетативными (тахикардия, гипергидроз, мидриаз, подъем АД) симптомами.
Интенсивность ригидности и мышечных спазмов варьирует в течение дня. Типично их исчезновение в состоянии сна. В отдельных случаях наблюдается спастический статус (частые интенсивные спазмы), угрожающий развитием тяжелой аритмии, сердечной недостаточности, грубых дыхательных расстройств, ДВС-синдрома, шока.
Диагностика синдрома «ригидного человека»
Трудности диагностики СРЧ связаны с его редкой встречаемостью и необходимостью исключить все другие возможные причины ригидности. В ходе осмотра невролог обращает внимание на отсутствие какой-либо неврологической симптоматики, кроме мышечной ригидности и повышения сухожильных рефлексов. Дифференцировать синдром «ригидного человека» следует от сирингомиелии, спинального инсульта, опухоли спинного мозга, миелита, торсионной дистонии, миотонии, болезни Паркинсона.
Основным параклиническим методом диагностики выступает ЭФИ нервно-мышечной системы. Электронейрография не выявляет нарушений проведения импульсов по нервным стволам. Электромиография обнаруживает постоянную активность мышечных двигательных единиц, сохраняющуюся, когда пациент пытается расслабить мышцу или напрягает мышцы-антагонисты. При этом форма потенциалов действия не изменена. Воздействие внешних раздражителей (электростимуляции, шума, прикосновения) приводит к усилению ЭМГ-активности, провоцирует одновременное сокращение мышц-антагонистов. Характерно исчезновение мышечной ригидности при введении диазепама или миорелаксантов, блокаде периферического нерва.
Биопсия мышц может выявлять атрофические и фиброзные изменения мышечных волокон, которые могут быть следствием ишемии, развивающейся в результате продолжительных интенсивных сокращений. С целью выявления сопутствующей патологии проводятся лабораторные анализы, исследование цереброспинальной жидкости, МРТ головного мозга, КТ или МРТ позвоночника. У пациентов, имеющих синдром «ригидного человека», зачастую диагностируются и другие заболевания: витилиго, ретинопатия, пернициозная анемия, гипотиреоз и др. По различным данным 30-50% пациентов имеют сахарный диабет I типа.
Лечение и прогноз синдрома «ригидного человека»
Проводимая терапия направлена на купирование спазмов и ригидности. Хороший эффект достигается при применении бензодиазепинов (диазепама, клоназепама). Лечение стартует с минимальной дозы, принимаемой 1-2 раза в сутки. Затем происходит наращивание дозировки с разделением суточной дозы на 3-4 приема. При достижении эффекта в виде отсутствия спазмов и уменьшения ригидности дозу препарата перестают повышать. Типичной для пациентов является хорошая переносимость больших дозировок бензодиазепинов. Однако у ряда больных достигнуть эффективной лечебной дозы не получается из-за сильного седативного действия препаратов. В таких случаях назначается баклофен — агонист ГАМК-рецепторов. Он может назначаться в комбинации с бензодиазепинами, что позволяет достигнуть лечебного эффекта при более низких дозировках препаратов. В тяжелых случаях производится интратекальная инфузия баклофена при помощи имплантированной помпы.
В случаях неэффективности или непереносимости указанного выше лечения препаратами выбора становятся вальпроаты, тиагабин, вигабатрин. Возможно введение ботулотоксина в околопозвоночные мышцы. Уменьшению ригидности способствует коррекция сопутствующей патологии (гипотиреоза, сахарного диабета и пр.). На основе аутоиммунной этиопатогенетической гипотезы СРЧ были разработаны иммунотерапевтические методы лечения. Однако их эффективность различна у разных пациентов. Хорошо зарекомендовали себя комбинация плазмафереза и глюкокортикостероидов, внутривенное введение иммуноглобулина. Неэффективность всех указанных лечебных методик является показанием к назначению цитостатической терапии.
Синдром «ригидного человека» имеет серьезный прогноз. Характерно медленное прогрессирование. У ряда пациентов удается стабилизировать состояние и сохранить возможность самообслуживания путем симптоматической терапии, у других — ригидность прогрессирует и, не смотря на осуществляемое лечение, по прошествии нескольких лет делает их постельными больными. Обездвиженность ведет к возникновению застойной пневмонии, являющейся в большинстве случаев причиной смертельного исхода. У некоторых пациентов причиной летального исхода становятся тяжелые вегетативные расстройства или диабетическая кома.
Боль и ограничения движений в шейном отделе позвоночника
Содержание
Боль и скованность в шее возникают при неправильной нагрузке, а также некоторых патологических состояниях шейного отдела позвоночника. Болезненные ощущения в шее практически всегда сопровождаются ее ограниченной подвижностью – при попытках повернуть или наклонить голову возникает чувство резкой или нарастающей боли. Иногда она настолько сильна, что человек вынужден двигаться всем корпусом тела вместо движений шеи. При этом боль может касаться не только шеи, но и отдаваться в находящиеся рядом области – грудь, руки, голову, плечи; сопровождаться шумом в ушах, онемением рук и пальцев, головокружением.
Причины боли в шее
Можно выделить 2 основные причины боли и ограничения движений шеи: ригидность мышц и болезни шейного отдела позвоночника.
Ригидность мышц шеи
Ригидность представляет собой состояние, когда мышцы переходят в повышенный тонус (не могут расслабиться) и сопротивляются любым попыткам двигаться. Ригидность мышц шеи не является самостоятельным заболеванием – она возникает либо из-за недостатка физической активности, либо сопровождает некоторые болезни.
В связи с сидячим образом жизни – работа за компьютером, передвижение за рулем, недостаток спортивной активности – позвонки шейного отдела могут смещаться, появляются ноющие боли, спазмы, вызванные неправильным кровообращением шейной зоны.
Ригидность мышц шеи также может быть симптомом:
Болезни шейного отдела позвоночника
Боль и ограничения движений в шейном отделе позвоночника могут возникать из-за патологий позвоночного столба:
К какому врачу обращаться с болью в шее?
В первую очередь мы предлагаем вам обратиться к врачу общей практики (терапевту), который сформирует дальнейшее направление обследования. Для уточнения диагноза и назначения непосредственно лечения могут задействоваться врачи более узкой направленности: ревматолог, невролог, травматолог, ортопед. Пациент также может быть направлен к мануальному терапевту и массажисту.
Диагностика причины боли в шее
После устного опроса врач проводит осмотр пациента: прощупывает поверхность шеи, проверяет чувствительность рук и ног, состояние рефлексов, выясняет наличие мышечных спазмов и гипертонуса.
Из аппаратных методик используются:
Для выявления в организме воспалительных процессов могут быть взяты анализы крови и мочи.
Методы лечения боли и скованности в шейном отделе
Терапия болезненности шеи может включать в себя:
Лечение боли в шее в медицинском центре «Шифа»
Высокий профессионализм и внушительный стаж работы наших врачей позволяет подобрать подходящую программу лечения заболеваний шеи для каждого пациента. Наш медицинский центр оснащен современными высокотехнологичными и надежными аппаратами для лабораторной и инструментальной диагностики, физиотерапии и лечения. А опытные массажисты и мануальные терапевты помогут не только снять болевой синдром в шее, но и в общем оздоровить организм.
Если вас беспокоит боль и ограничения подвижности шеи, записывайтесь к нам на прием, не ожидая обострения состояния.
Мышечная ригидность что это
В настоящее время для лечения мышечной спастичности предлагается все больше потенциально терапевтических методов. Для выбора нужной методики очень важно иметь представление о различных элементах спастического состояния мышц.
Рефлекторная дуга вызывает рефлекс растяжения. Этот рефлекс начинается с альфа мотонейронов, расположенных в передних рогах спинного мозга. Альфа-мотонейроны посылают аксоны через периферические нервы, чтобы соединиться с концевой пластинкой мышечной клетки при помощи нервно-мышечного перехода. Обратная связь мышечной активации вырабатывается в мышечных волокнах и тельцах Гольджи.
Информация подается обратно в мотонейроны с помощью сенсорных нейронов. Сенсорные нейроны связывают рефлекторную дугу с мотонейронами в спинном мозге, либо в моносинапсе, либо в полисинапсе через интернейроны.
а) Ригидность мышц у пациентов со спастичностью в положении сидя. В повседневной клинической практике диагностика и проверка спастичности выявляется сопротивлением пассивному движению и увеличению сухожильных рефлексов. Это в полной мере соответствует широко распространенному определению спастичности: «. двигательное расстройство представляет собой нарушение, характеризующееся зависящим от скорости возрастанием тонических рефлексов растяжения (мышечного тонуса), повышением сухожильных рефлексов, что является результатом гипервозбудимости рефлекса растяжения как одного из компонентов синдрома верхнего мотонейрона».
Важно понимать, как результаты клинического обследования сопоставляются с результатами более объективных методов оценки. Поэтому мы должны исследовать различные методы оценки ригидности при растяжении спастических мышц.
Ригидность можно разделить по увеличению:
1. Пассивной жесткости сухожилий, суставов, мышц.
2. Внутренней скованности сократившихся мышечных волокон.
3. Жесткости, обусловленной рефлексом растяжения.
Для выделения важности различных компонентов, краткое пассивное растяжение может быть применено к изометрической мышце во время различной произвольной деятельности. У здоровых лиц и пациентов со спастикой, такие исследования могут быть выполнены путем введения четко определенных угловых движений в суставе, а затем расчета изменений в силе и /или изменения в электрической активности мышц.
На рисунке ниже показано увеличение угла движения голеностопного сустава в спастичной и контралатеральной конечностях у пациента с гемиплегией после выполнения пассивного тыльного сбигания. Общий прирост увеличения угла подвижности является суммой рефлекс-опосредованной и нерефлекторно-опосредованной подвижности. Нерефлекторное увеличение объема движения измеряется при непрерывной электрической стимуляции большеберцового нерва, иннервирующего подошвенные сгибатели. Электрическая стимуляция активирует рефлекс растяжения.
Рефлекторный объем движения (общий объем движения минус нерефлекторный объем движения) превышает нерефлекторный объем движения почти в два раза в контралатеральной и спастической конечностях. Рефлекторный и нерефлекторный объем движений в спастической конечности выше, чем в противоположной здоровой конечности.
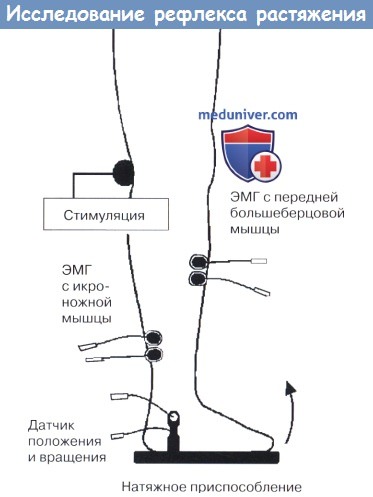
Ноги установлены на платформу. Колебания и положение стопы измеряются с платформы.
Чтобы выявить рефлекс растяжения, двигатель, подключенный к платформе (не показано), вращает голеностопный сустав.
Механическое значение рефлекса растяжения определяется путем выявления изменений показателей угла сустава.
Рефлекс растяжения также может быть записан путем регистрации потенциала действия через биполярные электроды ЭМГ, расположенные над исследуемой мышцей.
Для измерения нерефлекторного компонента ригидности подошвенных сгибателей рефлекс растяжения должен быть подавлен во время растяжения.
Это может быть сделано путем стимуляции большеберцового нерва в подколенной ямке. 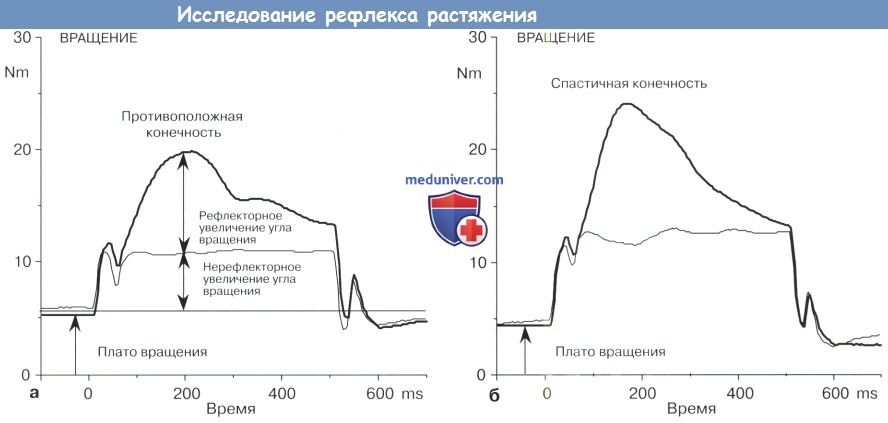
А противоположная конечность.
Б Спастичная конечность.
Электрическая стимуляция большеберцового нерва (10 Гц) вызвала подошвенное сгибание и рефлекс растяжения подавлен в течение нерефлекторного измерения угла движения.
б) Нерефлекторный/мышечный компонент. Часть колебаний связана со свойствами коллагеновых тканей (пассивные свойства) и сократительного аппарата в растянутых мышцах (внутренние свойства). Совокупность этих свойств определяется как нерефлекторные свойства.
Пассивная жесткость сустава при спастичности увеличивается до сотен процентов в зависимости от исследуемого сустава, положения сустава, группы пациентов и применяемого метода. У пациентов с гемиплегией, во время пассивной тыльной флексии стопы пассивная ригидность увеличивается на 50%. При измерении пассивной жесткости через три месяца после инсульта, в пораженной конечности определяется увеличение пассивной ригидности на 39%. Имеет место небольшая корреляция между повышенной пассивной ригидностью и такими факторами, как объем движения, шкала Ashworth, и шкала Fugl-Meyer.
Это означает, что ранние изменения механического ответа на растягивание в подошвенных сгибателях происходят без учета уровня инвалидизации. Изменение пассивной жесткости может быть связано с изменениями в коллагеновой ткани, сухожилиях, суставной сумке, и мышцах, что может приводить к клинически выраженным контрактурам. Изменения в области ахиллова сухожилия, скорее всего, укажут на увеличение ригидности, но нельзя исключать того, что изменения в других коллагеновых тканях или мышечных волокнах не приведут к повышенной ригидности.
Изменения в мышечных волокнах должны проявляться ригидностью. Sinkjaer обнаружил значительное увеличение внутренней ригидности тыльной флексии лодыжки при спастичности, а у пациентов с гемиплегией наблюдал увеличение ригидности подошвенных сгибателей на 20%. Эти данные согласуются с физиологическими, морфометрическими и гистохимическими исследованиями, демонстрирующими специфические для спастических мышц изменения мышечных волокон. Пациенты особенно чувствительны к этому типу увеличения рефлекторной реакции, если мышцы были относительно обездвижены.
Изменения в мышцах голени в результате обездвиживания или иммобилизации в укороченном положении, которые были продемонстрированы в экспериментах на животных, могут считаться полезной моделью для измерений в паретических «гиперактивных» мышцах.
Несмотря на это, причины патологических изменений в механических свойствах сократительных элементов спастических мышц, также как и изменения соединительной ткани (например, в сухожилии) по-прежнему обсуждаются. Ряд авторов, отметивших рост пассивной и внутренней ригидности, сообщают о том, что спастичности может способствовать периферический нерефлекторно опосредованный процесс.
в) Рефлекс-опосредованный механический мышечный ответ. В активной мышце рефлекс растяжения в значительной степени способствует ответу на общее механическое растяжение у здоровых испытуемых. Как у здоровых, так и демонстрирующих спастичность испытуемых при низком и среднем уровне сжатия, рефлекс-опосредованный механический ответ составляет около 50% от общего ответа в подошвенных сгибателях стопы. У пациентов с умеренно выраженной мышечной спастичностью, рефлекс-опосредованная ригидность в подошвенных сгибателях лодыжки не изменилась по сравнению со здоровой контрольной группой.
У пациентов с повреждением спинного мозга, методом системной идентификации, отделяющим нерефлекторный и рефлекторный компоненты, было показано увеличение нерефлекторной ригидности, а также увеличение рефлекторной ригидности в разгибателях голеностопного сустава со слабо выраженными контрактурными изменениями.
Все группы пациентов имели клинические признаки спастичности, по шкале Ashworth.
Повышенный мышечный тонус вызван не только увеличением нерефлекторных свойств (пассивные и внутренние мышечные компоненты). Гипотеза заключается в том, что пациенты со спастикой не в состоянии препятствовать механически прочным рефлексам растяжения в связи с нарушениями функции спинного мозга и нисходящим контролем в спокойной клинической ситуации.
Повышение рефлекса растяжения в расслабленной спастической мышце и при слабом сокращении может быть вызвано снижением постсинаптического и пресинаптического торможения и/или изменениями в подавлении после активации. Этих ингибирующих механизмов, как принято считать, достаточно, чтобы расслабить мышцы у здоровых субъектов. Так, если мышцы здоровых людей сделать более активными, и снять эти ингибирующие механизмы — рефлекторная ригидность выражается полностью, так же как и у пациентов со спастичностью с расслабленными, «раскованными» мышцами.
г) Нейрофизиология повышенного мышечного тонуса и высокого рефлекса растяжения мышц в покое при спастичности. В покое у здорового человека, двигательные нейроны спинного мозга (альфа-мотонейроны) «молчат» и далеки от порога запуска. Причиной является ограниченная активность в основном возбуждающем пути к двигательным нейронам (в кортикоспинальных клетках моносинаптическая передача на мотонейроны выполняется на низкой скорости), и что еще более важно, свой вклад может также внести тоническая активность от нисходящих и периферических ингибирующих путей.
В дополнение к этому активность гамма мотонейронов и, следовательно, чувствительных мышечных веретен, необходимых для растяжения, также низкая. Следовательно, при значительном растяжении может быть возбуждено только ограниченное количество мышечных волокон. Центральный эффект Iа-афферентов на альфа-мотонейроны снижается пресинаптическим торможением, преобладающим у пациентов в покое. Было показано, что при спастичности чувствительность мышечных веретен к растяжению не увеличивается. Таким образом, нет оснований поддерживать мнение, что повышенная активность гамма-мотонейронов должна играть важную роль в мышечной спастичности (так называемая гамма-спастичность).
По данным некоторых исследований, передача в различных путях торможения недостаточна, по крайней мере, у некоторых пациентов со спастикой. Это включает взаимное Ia-торможение, Ib-торможение и рецидивирующее ингибирование. Сниженная передача, предположительно приводит к повышенной возбудимости альфа-мотонейронов, что может быть фактором, способствующим спастичности по крайней мере, в отдельных случаях.
Пресинаптическое торможение лишь представляется сниженным у некоторых пациентов со спастикой. Для нижних конечностей оно снижается при мышечной спастичности и параличе нижних конечностей, но не у пациентов с гемиплегией.
Современное понимание патофизиологии спинномозгового компонента спастичности определяет его как многофакторный синдром, вызываемый практически любой комбинацией недостаточной передачи в ряде спинномозговых механизмов контроля, включая взаимное Iа-торможение, пресинаптическое торможение, возвратное торможение, lb-торможение, подавление после активации, и, вероятно, некоторые другие механизмы.
Обобщение механизмов повышенного рефлекса растяжения у пациентов со спастичностью, очевидно, проблематично на этом сложном фоне. Таким образом, следует иметь в виду, что дальнейшие описания упрощены и совсем не обязательно применимы для всех случаев спастичности.
д) Порог и усиление патологического рефлекса растяжения. В принципе на патологический рефлекс растяжения могут влиять два различных параметра:
1. Прежде всего, порог рефлекса растяжения (эквивалентный порогу включения двигательного нейрона) может быть уменьшен, в результате чего для достижения порогового рефлекса достаточно меньшего или медленного движения.
2. Затем, может изменяться усиление рефлекса растяжения, что выражается аномальным увеличением амплитуды рефлекса растяжения с увеличением движения или скорости движения без существенного изменения в рефлекторном пороге.
Порог и усиление могут быть определены по соотношению «вход/выход» при построении кривой рефлекса растяжения (выход) на различных скоростях растяжения (вход). В расслабленных подошвенных сгибателях стопы порог рефлекса растяжения камбаловидной мышцы снижается, однако мнение оспаривается. Спастичность связана с увеличением возбудимости мотонейронов в покое — «прикроватная» ситуация. Порог рефлекса растяжения, видимо, отражает эту повышенную возбудимость мотонейронов в расслабленной или почти расслабленной мышце.
Объяснение изменения порога рефлекса растяжения может вестись разными путями, включая отсутствие взаимного торможения, измененное внутренние регулирование передачи импульса от Iа-афферентов при спастичности, изменения в деятельности гамма-мотонейрона, а также изменения в деятельности (в порядке убывания) двигательных путей ствола мозга, которые влияют на постсинаптическое торможение. Поскольку рефлекс растяжения гораздо менее чувствителен к пресинаптическому торможению, чем Н-рефлекс, то объяснить как снижение пресинаптического торможения может осуществить сдвиг порога активности, достаточно сложно.
е) Ригидность мышц во время ходьбы при спастичности. Состояние мышц и кожных рефлексов во время передвижения с адаптацией к каждой фазе шага значительно изменяется. Эта регулировка утрачивается или сильно снижается при спастичности. Увеличенный мышечный тонус относится к более функциональным двигательным задачам; в этой связи важным становится исследование «нерефлекторного/мышечного компонента» совместно со спинномозговой/центральной интеграцией афферентного входа при более функциональных задачах на выполнение таких движений, как ходьба.
1. Нерефлекторный/мышечный компонент. Повышение пассивной ригидности и внутренней скованности мышц, выявленные в положении сидя спастического субъекта, также присутствует во время ходьбы. На основании косвенных измерений силы ахиллова сухожилия у пациентов с гемипарезом, Berger et al. показали, что во время ходьбы жесткость мышц нерефлекторно увеличивается. Авторы предположили, что при спастичности у пациентов с гемипарезом может развиваться большее мышечное напряжение во время ходьбы при более низком уровне активности нейронов (ЭМГ активности), чем в контрольной группе здоровых людей. Это обстоятельство было расценено как преимущество, поскольку благодаря этому обеспечивается возможность поддержки веса тела в положении для ходьбы, несмотря на неспособность активации камбаловидной мышцы.
Возможно, это верно, но не стоит забывать, что основная часть увеличения нерефлекторной жесткости вызвана повышенной пассивной жесткостью, которая будет ухудшать тыльное сгибание. Это становится еще более заметным при спастичности, когда снижается произвольная подвижность стопы. Кроме того, у таких пациентов мышцы во время ходьбы часто дополнительно сокращаются, что еще больше увеличивает нерефлекторную жесткость.
2. Мышечные рефлексы во время спастической ходьбы. Помимо повышенной нерефлекторной жесткости, происходящая у здорового человека коррекция рефлексов, при спастичности нередко отсутствует. Нарушение модуляции рефлексов было интерпретировалось как увеличение мышечной скованности из-за нарушения супраспинального контроля рефлекса растяжения.
Nielsen et al. исследовали свойства рефлекса растяжения во время стояния и ходьбы, для более общего понимания, как именно нарушаются при спастичности «входные-выходные» свойства рефлекторной дуги, участвующей в контроле рефлекса растяжения у пациентов в положение сидя, перенесших инсульт. У здоровых людей в ЭМГ-активности передней большеберцовой мышцы большая разница была найдена в преддверии рефлекса растяжения в ранней стадии ходьбы (309 град/с) по сравнению с положением сидя (71 град/с). У пациентов, перенесших инсульт, эта разница в пороговых значениях была значительно сокращена до незначительных различий в порогах из 108 град/с на ранней стадии ходьбы по сравнению с 74 град/с в положении сидя.
Предположительно, это говорит о том, что изменения задачи на движение меняют порог, но не увеличивает входные и выходные свойства рефлекса растяжения. Кроме того, специфическое изменение порога при конкретной задаче при спастичности было невелико.
Разницу между порогом рефлекса растяжения во время сидения и ходьбы можно рассматривать как «безопасный диапазон», при котором скорость движения голеностопного сустава может меняться без рефлекса растяжения. Этот интервал в три и более раза выше, чем в контрольной группе. Следовательно, диапазон, в котором скорость сгибания может меняться в начальной фазе ходьбы, не вызывая рефлекса растяжения, при спастичности снижается. Тыльное сгибание связано с рефлексом растяжения подошвенных сгибателей, и, если скорость движения голеностопного сустава превысит порог рефлекса растяжения, будет наблюдаться быстрое сгибание ноги.
По этой причине человек начинает спотыкаться и даже падать. Таким образом, пациент должен адаптировать скорость ходьбы к своей способности подавлять рефлекс растяжения подошвенных сгибателей при переходе от положения стоя к начальной фазе ходьбы.
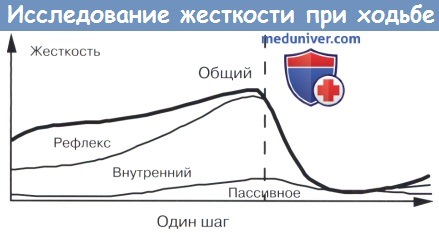
Периферические изменения, которые происходят во время ходьбы при спастичности, показаны на рисунке ниже.
На рисунке показана схема жесткости голеностопного сустава при полном цикле шага у здоровых лиц. Общая жесткость включает пассивный, внутренний и рефлекторно-опосредованный компоненты. У здоровых субъектов общая жесткость в положение стоя будет возрастать по мере увеличения внутренней жесткости всей позиции (в связи с увеличением центрального вклада в тонус мышц), также как увеличивается рефлекторная жесткость и пассивная жесткость, когда подошвенные сгибатели растянуты. Во время ходьбы, жесткость подошвенных сгибателей будет зависеть от пассивного компонента только тогда, когда центральный вход на эти мышцы равен нулю, а порог рефлекса перешел от «низкого» в положение «высокого» во время ходьбы.
У спастических пациентов внутренняя жесткость и рефлекторная жесткость, скорее всего, почти нормальная и пассивная жесткость увеличивается в положение стоя. В фазе переноса, пассивная жесткость увеличивается, и внутренняя жесткость равна нулю (за исключением совместного сокращения). В связи с пониженным порогом рефлекса растяжения, рефлекторная жесткость будет повышаться, если сгибание становится слишком быстрым.
ж) Клиническое значение. Врачи сталкиваются с рядом ситуаций, когда спастичность является основной причиной инвалидности пациента. До начала лечения должны быть четко определены цели терапии:
1. У спастических пациентов, которые не в состоянии ходить, но не страдают от контрактуры или болезненных спазмов, антиспастическое лечение предназначено для снижения мышечного тонуса, чтобы мышцы стали «вялыми». Это позволит повысить качество жизни, и такая, сильнодействующая терапия доступна.
2. У спастических пациентов, которые сохранили способность ходить, цели антиспастического лечения очень разные, по крайней мере, во время активной части дня. Здесь целью является подавление нежелательной активности мышц, и усиление желаемой активности в скоординированный «шаблон», который позволит улучшить ходьбу. Расширение знаний о регулировании и важности механизмов спинального и нисходящего контроля во время движения у здоровых лиц и при спастичности улучшит такое антиспастическое лечение. Например, клонидин, ципрогептадин, и баклофен способные влиять на рефлексы, оказывают разный эффект на движение.
Движения у спастического пациента могут улучшиться после лечения, предотвращающего повышение возбудимости мотонейронов, в силу снижения порога рефлекса растяжения. Nielsen и Sinkjaer показали, что баклофен увеличивает пороговую скорость камбаловидного рефлекса растяжения во время сидения у пациентов с мышечной спастичностью, но в то же время, он ослабляет силу мышечного сокращения. Альтернативным методом снижения рефлекса растяжения во время ходьбы является электрическая стимуляция периферических нервов, которые активируют пути торможения.
При применении стимуляции выше порога активности для глубокого малоберцового нерва у спастических пациентов, перенесших инсульт, в начале движения было показано, что порог камбаловидного рефлекса растяжения может увеличиваться в широких пределах и могут восстанавливаться почти нормальные фазовые модуляции рефлекса растяжения во время ходьбы. Интересно, что стимуляция выше порога активности приведет к прямой стимуляции от тыльных флексоров, тем самым способствуя улучшению сгибания. В дальнейшем это предотвратит падения.
Для определения оптимальных видов лечения необходимы дальнейшие исследования взаимосвязи модуляции рефлекса и локомоции.
После поражения центрального отдела (головного мозга или спинного мозга) возникает глубокое растормаживание коротко-латентных рефлексов растяжения и потеря прибретенных двигательных рефлексов. Эти изменения связаны с двумя формами адаптации: развитие спастического тонуса мышц и пластичности спинальных и сенсорно-моторных центров ЦНС. В литературе появляется все больше доказательств, что в нейрореабилигации после инсульта основное внимание должно уделяться восстановлению функций и силы. Смысл этого подхода в том, что при восстановлении функции (т.е. повторном научении) вероятно, вследствие пластических изменений остальных сенсорно-моторных центров, спастичность будет уменьшаться. Контролируемые клинические исследования новых нейростимуляторов и данные реабилитации подтверждают улучшение функций и качества жизни.
Внутренняя жесткость связана с центральной иннервацией мышц. При спастичности пассивная жесткость увеличена на всем протяжении цикла шага (не показано).
Рефлекторная жесткость при статической нагрузке будет нормальной.
Во время ходьбы рефлекс растяжения у здоровых пациентов значительно подавлен, но при спастичности это происходит за счет уменьшения порога рефлекса растяжения.
При сгибании во время ходьбы активируется рефлекс растяжения и напряжение голеностопного сустава. 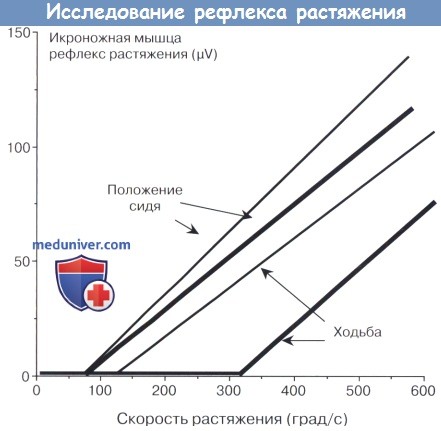
На ранней стадии ходьбы и в положении сидя, при ЭМГ передней порции большеберцовой мышцы у пациентов со спастичностью
и у здоровых испытуемых показана приблизительно одинаковая скорость растяжения лодыжки по сравнению с амплитудой камбаловидного рефлекса растяжения.
Никаких изменений в кривой не было найдено между пациентами и контрольной группой, в то время как порог рефлекса в контрольной группе во время ходьбы был значительно увеличен.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021