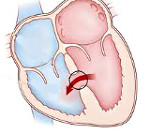
Мжп сердца что это такое у взрослых
Как лечить дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки — патология, характеризующаяся наличием отверстия в стенке, разделяющей желудочки сердца. Возникает из-за неблагоприятной экологической обстановки, наследственной предрасположенности, токсикозов беременной, ионизирующего излучения, наркотической и алкогольной интоксикации и по ряду других внутренних и внешних причин. По характеру ДМЖП бывает самостоятельным, в качестве врождённого порока сердца, комбинированным, совмещённым с другими аномалиями, или как осложнение после инфаркта миокарда. По размеру он делится на большой, средний и малый.
Симптомы дефекта межжелудочковой перегородки зависят от возраста и размера отверстия. Дети с врождённой патологией часто страдают одышкой и слабостью, плохо едят, отличаются замедленным психофизическим развитием. Также родители могут наблюдать отёки конечностей и живота, акроцианоз. Взрослые жалуются на симптомы сердечной недостаточности, слабость и одышку, усиливающуюся при физических нагрузках.
Методы лечения
Медикаментозное лечение
Его назначают, если заболевание не грозит серьёзными осложнениями. Врачи назначают:
Хирургическое лечение
Его используют при сопутствующих врождённых пороках сердца, неэффективности медикаментозной терапии, рецидивирующей сердечной недостаточности и по ряду других показаний. Тип операции подбирают в зависимости от формы аномалии, прогноза врачей, возникших осложнений. Например, хирурги могут провести эндоваскулярную коррекцию дефекта — введение специальной сетки, которая закрывает отверстие.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки – врожденная внутрисердечная аномалия, характеризующаяся наличием сообщения между правым и левым желудочками. Дефект межжелудочковой перегородки проявляется одышкой, отставанием в физическом развитии, быстрой утомляемостью, учащенным сердцебиением, наличием «сердечного горба». Инструментальная диагностика дефекта межжелудочковой перегородки включает проведение ЭКГ, ЭхоКГ, рентгенографии органов грудной клетки, вентрикулографии, аортографии, катетеризации камер сердца, МРТ. При дефектах межжелудочковой перегородки проводят радикальные (закрытие дефекта) и паллиативные (сужение легочной артерии) вмешательства.
МКБ-10
Общие сведения
Дефект межжелудочковой перегородки (ДМЖП) – отверстие в перегородке, разделяющей полости левого и правого желудочка, наличие которого приводит к патологическому шунтированию крови. В кардиологии дефект межжелудочковой перегородки – наиболее часто встречающийся врожденный порок сердца (9–25% от всех ВПС). Частота критических состояний при дефекте межжелудочковой перегородки составляет около 21%. С одинаковой частотой порок обнаруживается у новорожденных мальчиков и девочек.
Причины дефекта межжелудочковой перегородки
Непосредственными факторами, вызывающими нарушение эмбриогенеза, выступают вредные воздействия на плод в I триместре гестации: заболевания беременной (вирусные инфекции, эндокринные нарушения), алкогольная и лекарственная интоксикации, ионизирующая радиация, патологическое течение беременности (выраженные токсикозы, угроза самопроизвольного прерывания беременности и пр.). Имеются данные о наследственной этиологии дефекта межжелудочковой перегородки. Приобретенные дефекты межжелудочковой перегородки могут являться осложнением инфаркта миокарда.
Особенности гемодинамики при дефекте межжелудочковой перегородки
После рождения и установления кровотока в большом и малом кругах кровообращения из-за дефекта межжелудочковой перегородки возникает лево-правый сброс крови, объем которого зависит от размеров отверстия. При небольшом объеме шунтируемой крови давление в правом желудочке и легочных артериях остается нормальным либо незначительно повышается. Однако при большом поступлении крови через дефект в малый круг кровообращения и ее возврате в левые отделы сердца, развивается объемная и систолическая перегрузка желудочков.
Значительное повышение давления в малом круге кровообращения при больших дефектах межжелудочковой перегородки способствует возникновению легочной гипертензии. Повышение легочно-сосудистого сопротивления взывает развитие сброса крови из правого желудочка в левый (обратного или перекрестного шунтирования), что приводит к артериальной гипоксемии (синдром Эйзенменгера).
Многолетняя практика кардиохиругов показывает, что наилучших результатов закрытия дефекта межжелудочковой перегородки можно добиться при сбросе крови слева направо. Поэтому при планировании операции тщательно учитываются гемодинамические параметры (давление, сопротивление и объем сброса).
Классификация дефекта межжелудочковой перегородки
Размер дефекта межжелудочковой перегородки оценивается, исходя из его абсолютной величины и сопоставления с диаметром аортального отверстия: маленький дефект составляет 1-3 мм (болезнь Толочинова–Роже), средний – равен примерно 1/2 диаметра аортального отверстия, большой – равен или превышает его диаметр.
С учетом анатомического расположения дефекта выделяют:
Симптомы дефекта межжелудочковой перегородки
В возрасте 3-4-лет, по мере нарастания сердечной недостаточности, у таких детей появляются жалобы на сердцебиение и боли в области сердца, склонность к носовым кровотечениям и обморокам. Транзиторный цианоз сменяется постоянным пероральным и акроцианозом; беспокоит постоянная одышка в покое, ортопноэ, кашель (синдром Эйзенменгера). На наличие хронической гипоксии указывают деформация фаланг пальцев и ногтей («барабанные палочки», «часовые стекла»).
При обследовании выявляется «сердечный горб», развитый в меньшей или большей степени; тахикардия, расширение границ сердечной тупости, грубый интенсивный пансистолический шум; гепатомегалия и спленомегалия. В нижних отделах легких выслушиваются застойные хрипы.
Диагностика дефекта межжелудочковой перегородки
К методам инструментальной диагностики дефекта межжелудочковой перегородки относятся ЭКГ, ФКГ, рентгенография грудной клетки, ЭхоКС, катетеризация камер сердца, ангиокардиография, вентрикулография.
Электрокардиограмма при дефекте межжелудочковой перегородки отражает перегрузку желудочков, наличие и степень выраженности легочной гипертензии. У взрослых больных могут регистрироваться аритмии (экстрасистолия, мерцание предсердий), нарушения проводимости (блокада правой ножки пучка Гиса, синдром WPW). Фонокардиография фиксирует высокочастотный систолический шум с максимумом в III-IV межреберье слева от грудины.
Эхокардиография позволяет выявить дефект межжелудочковой перегородки или заподозрить его по характерным нарушениям гемодинамики. Рентгенография органов грудной клетки при больших дефектах межжелудочковой перегородки обнаруживает усиление легочного рисунка, усиленную пульсацию корней легких, увеличение размеров сердца. Зондирование правых полостей сердца выявляет повышение давления в легочной артерии и правом желудочке, возможность проведения катетера в аорту, повышенную оксигенацию венозной крови в правом желудочке. Аортография проводится для исключения сопутствующих ВПС.
Дифференциальная диагностика дефекта межжелудочковой перегородки проводится с открытым атриовентрикулярным каналом, общим артериальным стволом, дефектом аортолегочной перегородки, изолированным стенозом легочной артерии, стенозом аорты, врожденной митральной недостаточностью, тромбоэмболией.
Лечение дефекта межжелудочковой перегородки
Асимптомное течение дефекта межелудочковой перегородки при его небольших размерах позволяет воздержаться от хирургического вмешательства и осуществлять динамическое наблюдение за ребенком. В ряде случаев возможно спонтанное закрытие дефекта межжелудочковой перегородки к 1-4 годам жизни или в более позднем возрасте. В остальных случаях показано хирургическое закрытие дефекта межжелудочковой перегородки, как правило, после достижения ребенком 3-х лет.
При развитии сердечной недостаточности и легочной гипертензии проводится консервативное лечение с помощью сердечных гликозидов, мочегонных препаратов, ингибиторов ангиотензинпревращающего фермента, кардиотрофиков, антиоксидантов.
Кардиохирургическое лечение дефекта межжелудочковой перегородки может быть радикальным и паллиативным. К радикальным операциям относятся ушивание малых дефектов межжелудочковой перегородки П-образными швами; пластика больших дефектов синтетической (тефлон, дакрон и др.) заплатой или биологической (консервированный ксеноперикард, аутоперикард) тканью; рентгенэндоваскулярная окклюзия дефекта межжелудочковой перегородки.
У грудных детей с выраженной гипотрофией, большим лево-правым шунтированием крови и множественными дефектами предпочтение отдается паллиативной операции, направленной на создание искусственного стеноза легочной артерии с помощью манжетки. Данный этап позволяет подготовить ребенка к радикальной операции по устранению дефекта межжелудочковой перегородки в более старшем возрасте.
Течение беременности при дефекте межжелудочковой перегородки
Женщины с небольшим дефектом межжелудочковой перегородки, как правило, в состоянии нормально выносить и родить ребенка. Однако, при больших размерах дефекта, аритмии, сердечной недостаточности или легочной гипертензии риск осложнений во время беременности значительно повышается. Наличие синдрома Эйзенменгера является показанием для искусственного прерывания беременности. У женщин с дефектом межжелудочковой перегородки имеется повышенная вероятность рождения ребенка с аналогичным или другим врожденным пороком сердца.
Перед планированием беременности пациентке с пороком сердца (оперированным или нет) необходимо проконсультироваться с акушером-гинекологом, кардиологом, генетиком. Ведение беременности у категории женщин с дефектом межжелудочковой перегородки требует повышенного внимания.
Прогноз при дефекте межжелудочковой перегородки
Естественное течение дефекта межжелудочковой перегородки в целом не позволяет надеяться на благоприятный прогноз. Продолжительность жизни при данном пороке зависит от величины дефекта и составляет в среднем около 25 лет. При больших и средних дефектах 50-80% детей умирают в возрасте до 6 мес. или 1 года от сердечной недостаточности, застойной пневмонии, бактериального эндокардита, нарушений ритма сердца, тромбоэмболических осложнений.
В редких случаях ДМЖП не оказывает существенного влияния на продолжительность и качество жизни. Спонтанное закрытие дефекта межжелудочковой перегородки наблюдается в 25-40% случаев, преимущественно при его малом размере. Однако даже в этом случае больные должны находиться под наблюдением кардиолога в связи с возможными осложнениями со стороны проводящей системы сердца и высоким риском возникновения инфекционного эндокардита.
Лечение дефекта межжелудочковой перегородки в Израиле
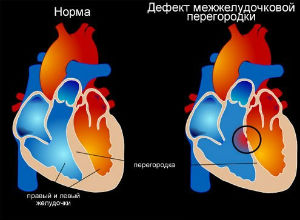
Клиническая картина
При ДМЖП обогащенная кислородом кровь из левого желудочка сердца постоянно перетекает в правый и смешивается там с бедной кислородом кровью. Это влечет за собой, во-первых, хроническую гипоксию, а во-вторых, переполнение сосудов малого круга кровообращения и расширение правого желудочка из-за дополнительного объема крови. Эти нарушения, в свою очередь, могут привести к таким серьезным последствиям, как легочная гипертензия, сердечная недостаточность и другим.
Чем больше размер отверстия, тем интенсивней происходит процесс сброса крови слева направо, и тем более будут выражены типичные симптомы дефекта:
Первые проявления дефекта межжелудочковой перегородки могут проявиться уже в первые дни жизни. При средних и малых размерах отверстия порок чаще дает о себе знать в 13-14 лет. В отдельных случаях первые симптомы ДМЖП появляются только во взрослом возрасте.
При обнаружении любых из вышеперечисленных симптомов необходимо незамедлительно обратиться к врачу.
Причины возникновения
Дефект межжелудочковой перегородки возникает вследствие отклонений развития сердца на раннем этапе формирования плода. Однако сами причины этих нарушений ученым пока неизвестны.
На сегодняшний день принято говорить об отдельных факторах риска, которые могут привести к ДМЖП и другим порокам сердца:
Осложнения
Диагностика
Врач может заподозрить ДМЖП при аускультации, и тогда пациенту назначается комплексное обследование для уточнения диагноза. К числу наиболее распространенных методов диагностики дефекта межжелудочковой перегородки относятся:
Лечение
Дефект межжелудочковой перегородки у взрослых встречается редко и, как правило, не требует срочного хирургического вмешательства. В детском возрасте, особенно при малых размерах отверстия, врач может предложить обычное наблюдение, ведь в 90% случаев такие дефекты закрываются сами.
Если же ДМЖП причиняет неудобства или имеет достаточно большие размеры, то, в зависимости от состояния пациента, выбирают либо медикаментозное, либо оперативное лечение.
Медикаментозное лечение не приводит к устранению ДМЖП. Оно призвано лишь снизить проявление симптоматики и риск появления осложнений. Пациенту могут быть назначены препараты, регулирующие ритм сердца и/или снижающие свертываемость крови.
В свою очередь, оперативное лечение осуществляется одним из двух способов:
ДМЖП и беременность
При малых размерах дефекта порок не представляет никакой опасности во время беременности. Однако в случае наличия ярко выраженных симптомов или осложнений настоятельно рекомендуется проконсультироваться с врачом еще на этапе планирования. Также необходимо учитывать, что у женщин с ДМЖП повышается риск рождения ребенка с врожденным пороком сердца. Женщинам с синдромом Эйзенменгера врачи советуют вовсе воздержаться от беременности из-за риска для жизни.
Дефект межжелудочковой перегородки
Дефект межжелудочковой перегородки (ДМЖП) – врожденный порок сердца, при котором наблюдается нарушение целостности перегородки между правым и левым желудочками. В результате кровь из одного желудочка попадает в другой и нарушает нормальную работу сердца и кровообращения в организме. Иногда перегородка отсутствует вовсе. ДМЖП образуется в результате нарушения эмбрионального развития в утробе матери. Часто заболевание сопровождается другими сердечными пороками. ДМЖП у взрослых может появиться при разрыве межжелудочковой перегородки при остром инфаркте миокарда.
Причины возникновения дефекта межжелудочковой перегородки
Как было сказано ранее, ДМЖП формируется на стадии эмбриона. Будущим мамам важно с осторожностью относиться к своему здоровью и здоровью развивающегося плода. Поэтому необходимо оградить себя и будущего ребенка от воздействия негативных факторов, таких как:
Симптомы дефекта межжелудочковой перегородки
Т.к. порог врожденный, первые симптомы могут появиться при первых днях жизни:
При небольших дефектах внешние симптомы могут не проявляться и обнаруживаются только при выслушивании сердца.
Патология может не давать знать о себе до взрослого возраста. Симптоматика у зрелого человека практически такая же, как и у ребенка. Дополнительно могут быть жалобы на:
Если вы заметили у своего ребенка или у себя схожие симптомы, обратитесь к врачу. В кардиологическом центре ФНКЦ ФМБА проводятся комплексные программы по исследованию сердца. Запишитесь на прием к кардиологу, чтобы своевременно купировать недуг и предотвратить развитие заболевания.
Диагностика
Диагностировать ДМЖП у эмбриона возможно во время беременности уже на втором-третьем триместре при проведении скрининговых УЗИ. Зная о пороке сердца, родители наперед понимают, какие обследования необходимо будет провести ребенку после рождения:
Для взрослого пациента, не знающего о своем диагнозе, врачом проводится первичный опрос и осмотр. Измеряется давление, выслушивается сердце. После сбора анамнеза выдается направление на лабораторные анализы и инструментальное исследование. К вышеперечисленным могут быть добавлены:
Профилактика
Особых требований по профилактике ДМЖП нет. Врачи могут дать несколько рекомендаций беременным женщинам, чтобы предотвратить развитие заболевания у будущего ребенка:
При своевременном обнаружении патология легко лечится. Не теряйте ни минуты! Пройдите обследование вашего сердца, чтобы не допустить осложнений.
Лечение дефекта межжелудочковой перегородки
При обнаружении дефекта межжелудочковой перегородки у эмбриона, лечение могут отложить до года, т.к. есть вероятность, что нарушение пройдет самостоятельно. В остальных случаях необходимо лечение.
В кардиологическом центре ФНКЦ ФМБА лечение ДМЖП у взрослых (старше 18 лет) проводится с помощью медикаментозных препаратов или с помощью хирургического вмешательства. Медикаментозное лечение может проводиться амбулаторно либо под присмотром специалистов в терапевтическом отделении нашего центра. Назначение препаратов зависит от степени поражения перегородки и от наличия сопутствующих недугов. Это могут быть бета-блокаторы, препараты снижающие нагрузку на сердце. Перечень препаратов и их дозировку определяет строго лечащий врач-кардиолог.
Второй метод – пластика дефекта. Операция проводится на открытом сердце с помощью вскрытия грудной клетки. Перед началом процедуры пациента подключают к аппарату искусственного кровообращения. Сердце разрезают и дефект ушивают дефект с помощью заплаты из искусственной или собственного перикарда, который фиксируют швами по краям дефекта. Метод более травматичный и требует более длительной реабилитации около месяца. Если ДМЖП произошло в остром периоде инфаркта миокарда, то хирургическое лечение проводят или в первые же сутки или в подостром периоде, что более безопасно.
Дефект межжелудочковой перегородки (Q21.0)
Версия: Справочник заболеваний MedElement
Общая информация
Краткое описание
Автоматизация клиники: быстро и недорого!
— Подключено 300 клиник из 4 стран
Автоматизация клиники: быстро и недорого!
Мне интересно! Свяжитесь со мной
Классификация
Выделяют четыре возможные локализации дефекта межжелудочковой перегородки (ДМЖП):
Этиология и патогенез
Формирование сердца с камерами и крупными сосудами происходит к концу первого триместра. Основные пороки развития сердца и крупных сосудов связаны с нарушением органогенеза на 3-8 неделе развития плода.
Приблизительно ко второму месяцу жизни ребенка снижаются толщина мышечной стенки, сосудистое сопротивление и давление в МКК (до 20-30 мм.рт.ст.). Давление в правом желудочке становится меньше, чем в левом, что приводит к сбросу крови слева направо, а значит и шуму.
Эпидемиология
Факторы и группы риска
Факторы риска, влияющие на формирование врожденных пороков сердца у плода
Семейные факторы риска:
— наличие детей с врожденными пороками сердца (ВПС);
— наличие ВПС у отца или ближайших родственников;
— наследственные заболевания в семье.
Клиническая картина
Клинические критерии диагностики
Cимптомы, течение
Дефект межжелудочковой перегородки у плода
У некоторых детей выслушивается очень нежный систолический шум, который лучше определяется в положении лежа. При физической нагрузке шум значительно уменьшается или даже полностью исчезает. Это объясняется тем, что благодаря мощному сокращению мышц сердца при нагрузке, отверстие в межжелудочковой перегородке у детей полностью закрывается и поток крови через него завершается. Признаков сердечной недостаточности при болезни Толочинова-Роже нет.
В зависимости от степени нарушения гемодинамики наблюдается очень большая вариабельность клинического течения ДМЖП у детей, которая требует различного терапевтического и хирургического подхода к таким детям.
Диагностика
3. Катетеризация сердца проводится при высоком легочном артериальном давлении (по результатам ЭхоКГ) для определения легочного сосудистого сопротивления.
Дифференциальный диагноз
Осложнения
Лечение
Для детей, поддающихся терапии, возможна отложенная операция. Хирургическое лечение, как правило, не показано детям с маленькими ДМЖП, достигшим шести месяцев без признаков сердечной недостаточности, легочной гипертензии или задержки развития. Коррекция порока обычно не показана при соотношении легочного и системного кровотоков (Qp/Qs) менее чем 1,5:1,0.
Прогноз
Во внутриутробном периоде дефект межжелудочковой перегородки не влияет на гемодинамику и развитие плода поскольку давление в желудочках равное и большого сброса крови не возникает.
Раннее ухудшение состояния ребенка после рождения маловероятно, поэтому родоразрешение в специализированном учреждении не является обязательным. Порок относится ко 2-й категории тяжести.
В постнатальном периоде:
— при небольших дефектах течение благоприятное, совместимое с длительной активной жизнью;
— при больших ДМЖП возможна гибель ребенка в первые месяцы жизни; критические состояния в этой группе развиваются у 18-21% больных, но в настоящее время летальность на первом году жизни не превышает 9%.
Профилактика
Профилактика возникновения врожденных пороков сердца (ВПС) очень сложна и в большинстве случаев сводится к медико-генетическому консультированию и разъяснительной работе среди людей, относящихся к группе повышенного риска заболевания. К примеру, в случае, когда 3 человека, состоящие в прямом родстве, имеют ВПС, вероятность появления следующего случая составляет 65-100% и беременность не рекомендуется. Нежелателен брак между двумя людьми с ВПС. Помимо этого необходимо тщательное наблюдение и исследование женщин, имевших контакт с вирусом краснухи или имеющих сопутствующую патологию, которая может привести к развитию ВПС.
Профилактика неблагоприятного развития ВПС:
— своевременное выявление порока;
— обеспечение надлежащего ухода за ребенком с ВПС;
— определение оптимального метода коррекции порока (чаще всего, это хирургическая коррекция).
Обеспечение необходимого ухода является важной составляющей в лечении ВПС и профилактике неблагоприятного развития, так как около половины случаев смерти детей до 1-го года во многом обуславливаются недостаточно адекватным и грамотным уходом за больным ребенком.
Специальное лечение ВПС, (в том числе, кардиохирургическое) должно проводиться в наиболее оптимальные сроки, а не немедленно по выявлению порока, и не в самые ранние сроки. Исключение составляют только критические случаи угрозы жизни ребенка. Оптимальные сроки зависят от естественного развития соответствующего порока и от возможностей кардиохирургического отделения.