На пальцах наросты что делать
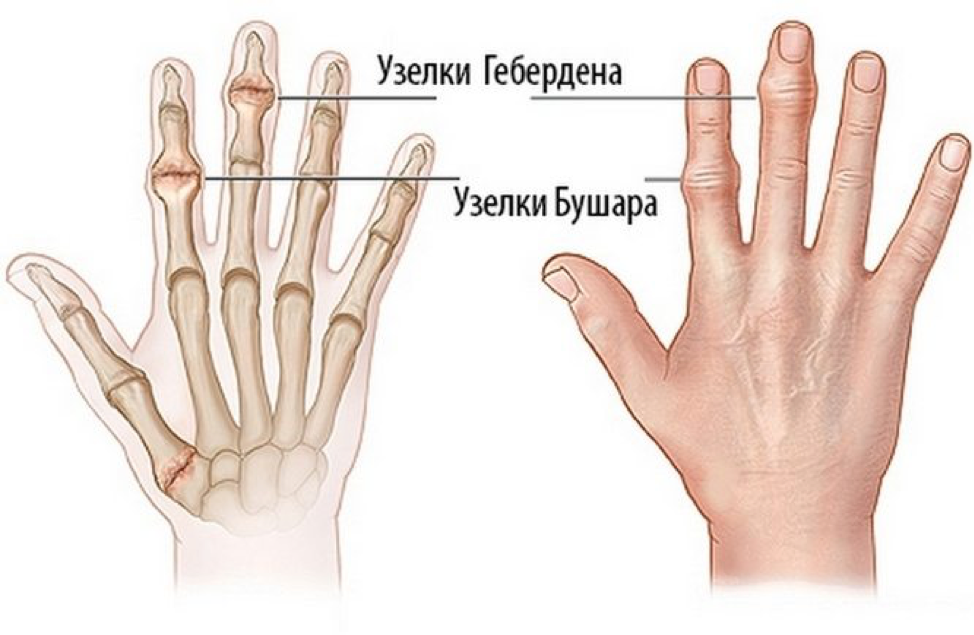
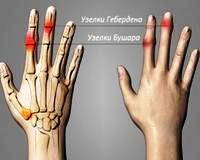
Узелки Бушара и Гебердена – это не только эстетичность, но и здоровье суставов рук.
Что такое узелки Гебердена и Бушара?
Лучше всего узелки Бушара заметны на указательном и среднем пальцах. Реже они встречаются на безымянных пальцах и мизинцах. На больших пальцах их не бывает никогда.
Причины образования узелков Бушара
Узелки гебердена на пальцах рук образуются на фоне остеоартроза.
Узелки Бушара появляются и вследствие таких факторов, как:
Причины и лечение узелков Гебердена всегда связаны с основным заболеванием – остеоартрозом пальцев рук.
Стадии образования узелков Гебердена на пальцах рук
Точнее всего установить стадию разрастания узелков можно при помощи рентгеноскопии:
Изменения в составе крови, мочи отсутствуют на любой стадии.
Лечение узелков Гебердена и Бушара
В лечении узелков Гебердена и Бушара, в основном, применяются консервативные методики. Если лекарства, физиотерапия и гимнастика не дают должного эффекта и болезнь прогрессирует, показаны местные инъекции кортикостероидов. Хирургическое лечение узелков Гебердена на пальцах проводится крайне редко, при практически полной неподвижности сустава или постоянном травмировании мягких тканей.
Несмотря на припухлость и покраснение кожи на узелками Бушара, эта проблема носит, скорее, эстетический характер. При отсутствии неудобств для пациента лечение узелков Гебердена не проводится. Врачи, как правило, назначают хондропротекторы и поддерживающую гимнастику.
Различий в том, как лечить узелки Гебердена и как лечить узелки Бушара нет.
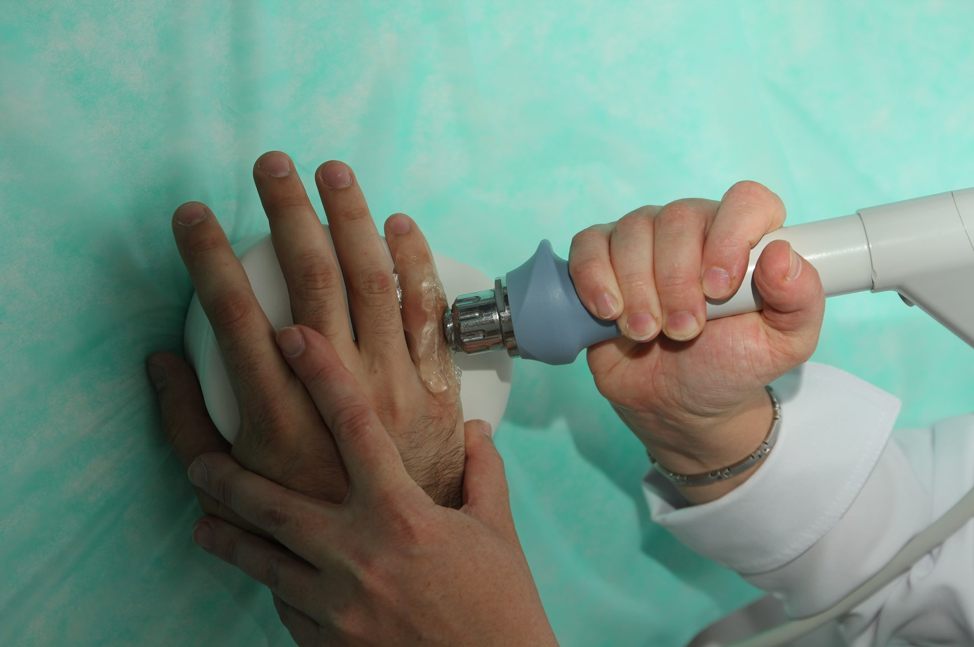
Физиотерапевтическое лечение узелков Гебердена
При незначительных симптомах болезни физиотерапия проводится курсами в качестве профилактической меры. Она призвана замедлить прогрессирование остеоартрита. Физиотерапевтические методики позволяют снять воспаление, предотвратить атрофию мышц и разгрузить суставы, улучшить метаболизм в тканях.
Физиотерапия – один из эффективных методов в лечении узелков Бушара
Если узелки Гебердена на пальцах рук начинают причинять пациенту боль и дискомфорт, применяется:
Массаж при узелках Гебердена
Массаж узелков Бушара при остеоартрозе можно проводить самостоятельно, если суставы не воспалены. Для процедуры можно использовать лекарственные мази и эфирные масла, массажное или оливковое масло.
Массаж помогает бороться с узелками Бушара
Начните массаж с легкого поглаживания рук и круговых растираний. Затем начинайте мягкими, растирающими движениями массировать кисть от запястья к костяшкам, продавливая большим пальцем межпястное пространство.
ЛФК при узелках Бушара
Лечебная гимнастика для кистей рук, запястий и предплечий позволяет замедлить разрастание остеофитов и сохранить функциональность межфаланговых суставов. ЛФК улучшает микроциркуляцию крови в тканях, помогает уменьшить боль и неэстетичные изменения пальцев.
Как избавиться от узелков Гебердена и сохранить гибкость пальцев? Ежедневно уделяйте хотя бы 25-30 минут следующим простым упражнениям:
Перед выполнением упражнений можно разогреть руки в теплой ванночке или потерев друг о друга. По окончании разминки легко потрясите кистями, чтобы расслабить мышцы. Также полезно при лечении узелков Гебердена лепить из пластилина и выполнять другие упражнения на мелкую моторику, не связанные с постоянным напряжением пальцев (т.е., от продолжительного шитья и вышивки лучше отказаться).
Лекарственные препараты для лечения узелков Бушара
Медикаментозное лечение узелков Гебердена и Бушара включает средства для наружного применения (мази, гели, кремы, препараты для лекарственного электро- и фонофореза, компрессов), хондропротекторы и растворы для местных инъекций. Системное лечение (таблетки, в/м инъекции) показано лишь в тех случаях, когда узелки возникают на фоне полиартроза (т.е., артроза 4 и более суставов).
Применение медикаментов – основной метод лечения узелков Гербердена и Бушара
Хондропротекторы
Хондропротекторы призваны компенсировать дегенеративные изменения в хрящевой ткани. Они помогают сохранить эластичность хряща, способствуют росту здоровых, полноценных хрящевых клеток, препятствуют их разрушению вследствие стрессов.
Лечение узелков Гебердена хондропротекторами длится от 3 до 6 месяцев, повторяют его не ранее, чем через 3-4 месяца (не чаще 2 раз в год).
К хондропротективным препаратам относятся: артракам, артравил, алфлутоп (в т.ч. для местных инъекций), дона, артифлекс, мукосат, протекон, артифлекс и другие.
Принимать хондропротективные средства в виде таблеток, капсул или порошка следует натощак или во время приема пищи, в зависимости от рекомендаций производителя.
Спазмолитики и сосудорасширяющие средства
Когда руки скованы мышечным спазмом, врач может назначить мази с разогревающими, раздражающими и обезболивающими компонентами, а также средства-миорелаксанты. Из группы спазмолитиков назначают папаверин мазь, бутадион.
Сосудорасширяющие препараты (такие как трентал, теоникол, циннаризин, актовегин, никотиновая кислота и другие) помогают улучшить и закрепить действие хондропротекторов.
Противовоспалительные средства
НПВС для лечения узелков Гебердена и Бушара применяются местно, например: артрадол, вольтарен гель, ибупрофен гель, индометациновая и бутадионовая мази, долгит и фастум гель. Нестероидные средства втирают как минимум 10 раз в день непосредственно в артрозный узелок.
Также можно делать примочки (а также “варежки”) с бишофитом или медицинской желчью.
При сильных болевых ощущения применяют препараты с гидрокортизолом.
Основы питания при узелках Гебердена
Правильное питание помогает сдержать рост краевых остеофитов, хоть и не является главным терапевтическим фактором.
Если у Вас появляются узелки Бушара, крайне полезно употреблять:
Заботьтесь о своих суставах, и всего Вам доброго!
Узлы Гебердена и Бушара
Узлы Гебердена и Бушара – это костные разрастания в области соответственно дистальных и проксимальных межфаланговых суставов, сопровождающиеся деформацией пальцев рук. Образуются при остеоартрозе мелких суставов. Часто сопровождаются болями, хрустом, отеком и утренней скованностью. Со временем развиваются ограничения движений. Диагноз выставляется с учетом жалоб, истории болезни, данных осмотра, результатов рентгенографии. Лечение – НПВС, хондропротекторы, ЛФК, физиотерапия, лигаментотомия, хирургическое удаление остеофитов, иссечение слизистых сумок.
МКБ-10
Общие сведения
Узлы Гебердена и Бушара – не самостоятельное заболевание, а широко распространенный признак артроза мелких суставов. Обычно выявляются у людей старше 50-60 лет, связаны с возрастными изменениями хряща. Реже обнаруживаются у пациентов средней возрастной группы. Женщины страдают в 10 раз чаще мужчин. Сами по себе узелки не являются причиной нарушения функции конечности, но из-за комплексных дегенеративных изменений суставов пациенты могут страдать от снижения трудоспособности и способности к самообслуживанию.
Причины
Узелки образуются при формировании остеофитов – краевых костных разрастаний, характерных для артроза. Узлы Гебердена обнаруживаются в дистальных межфаланговых суставах, узлы Бушара – в проксимальных. Основной причиной появления разрастаний становятся возрастные дегенеративно-дистрофические изменения хрящевой и костной ткани. В числе предрасполагающих факторов специалисты указывают:
Патогенез
Узелки Бушара и Гебердена являются частью дегенеративной перестройки тканей суставов. Вначале возникают зоны субхондрального склероза эпифизарных отделов фаланг, развивается остеопороз подлежащей кости. Суставные щели сужаются. В субхондральных отделах образуются кисты и участки асептического некроза. В последующем формируются остеофиты – выросты в области суставов. При дальнейшем прогрессировании патологического процесса формируются контрактуры.
Симптомы
Дистальные межфаланговые суставы поражаются в 90% случаев артроза кистей рук. Еще до появления узелков Гебердена пациенты иногда страдают от болей (обычно – неопределенных, кратковременных) и ощущения скованности в суставах. Скованность беспокоит по утрам или после периода покоя, проходит через некоторое время после начала движений. Возможны стартовые боли и болезненные ощущения после нагрузки на кисти.
В период образования узелков боли усиливаются, иногда отмечается чувство жжения, связанное с давлением остеофитов и воспаленных суставных сумок на нервные окончания. Суставы краснеют, опухают. На их тыльной и боковых поверхностях пальпируются плотные разрастания. Со временем могут формироваться боковые деформации, при этом указательные пальцы обычно отклоняются в сторону мизинца, а остальные – в сторону большого пальца.
При появлении узелков Бушара клинические проявления, как правило, выражены менее ярко. У 30% пациентов процесс протекает безболезненно. Из-за утолщения проксимальных суставов пальцы приобретают веретенообразную форму. Поражение при узелках Гебердена и Бушара обычно симметричное с одновременным вовлечением 10 либо более суставов.
Осложнения
Остеоартроз мелких суставов с узлами Бушара или Гебердена часто становится причиной развития контрактур и ограничения функции кисти. Из-за нарастающей функциональной неполноценности кистей рук утрачивается трудоспособность. На поздних стадиях пациенты испытывают затруднения в процессе самообслуживания. Это в сочетании с грубым эстетическим дефектом иногда приводит к развитию депрессивных расстройств, особенно – при ранней манифестации и быстром прогрессировании заболевания.
Диагностика
Диагноз устанавливается врачом-ортопедом или ревматологом. Для диагностики используется информация, полученная во время беседы с больным, результаты физикального осмотра и инструментальных исследований. Программа обследования включает:
Дифференциальный диагноз проводят с ревматоидным артритом. В пользу остеоартроза с узлами Гебердена и Бушара свидетельствуют типичные рентгенологические изменения, интактные пястно-фаланговые суставы и отсутствие специфических маркеров в крови.
Лечение узлов Гебердена и Бушара
Консервативная терапия
Лечение патологии длительное, комплексное, обычно проводится в амбулаторных условиях с использованием медикаментозных и немедикаментозных методик. Программа терапии включает:
Хирургические вмешательства
Показаниями к операции при узлах Гебердена и Бушара может стать выраженный болевой синдром, грубое ограничение функции, препятствующее самообслуживанию, или косметический дефект, который тяжело переносится больным. Применяются следующие методики:
В отдельных случаях, обычно – при раннем начале остеоартроза и грубых контрактурах выполняется эндопротезирование мелких суставов. В послеоперационном периоде назначаются восстановительные мероприятия: массаж, ЛФК, физиотерапия.
Прогноз
Прогноз относительно выздоровления неблагоприятный, изменения в суставах необратимы. При своевременном начале лечения и выполнении врачебных рекомендаций прогрессирование болезни замедляется, пациенты долгое время сохраняют трудоспособность. Для старческого артроза характерно более длительное, относительно малосимптомное течение по сравнению с посттравматическим.
Профилактика
Профилактические мероприятия включают раннее выявление и лечение эндокринных заболеваний, гормонозаместительную терапию в период климакса, предупреждение травм и постоянных перегрузок кистей рук. Людям с наследственной предрасположенностью следует проявлять повышенную настороженность и обращаться к врачу при первых признаках неблагополучия в суставах пальцев рук.
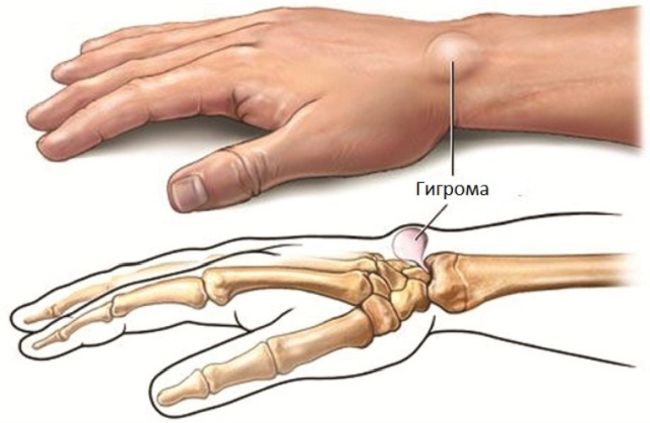
Гигрома: странная шишка на руке
Гигрома (или, как ее еще называют, ганглион) представляет собой плотную на ощупь капсулу-сумку, заполненную вязкой и желеобразной белковой жидкостью с примесью фибрина. Гигрома заметно выпячивается над связками и сухожилиями и практически не передвигается под кожей. Чаще всего синовиальная киста наблюдается у женщин от 20 до 30 лет (⅔ от общего числа больных). Реже всего ею страдают дети.
В каких же случаях стоит беспокоиться о лечении гигромы и можно ли ее предотвратить?
Гигрома – образование в виде опухоли
Причины возникновения гигромы
Точные причины возникновения гигромы на руке на данный момент не установлены. Считается, что травмы сустава могут приводить к образованию мелких полостей, который заполняются серозной жидкостью, а затем сливаются в одну большую или несколько мелких кист. Медики выделяют несколько факторов, которые способствуют началу болезни и росту образования:
Установлено, что наиболее часто гигроме кисти подвержены спортсмены (теннисисты, гольфисты и другие), музыканты (пианисты, скрипачи и другие), а также люди, чья работа сопряжена с нагрузкой на кисти рук (маляры, токари, грузчики, наборщики текста, пекари, хобби). Наличие шитья, вышивки, работы с бисером и тому подобных хобби также может повысить риск “заработать” гигрому.
Симптомы гигромы
Синовиальная киста имеет характерное расположение: на тыльной стороне лучезапястного или голеностопного сустава, а также кисти или стопы.
Помимо упругой плотной шишки, у пациентов могут наблюдаться:
Отдельно следует упомянуть гигрому, при которой растущая шишка располагается под связкой, а потому не образует отчетливого выступа над поверхностью кожи. В этом случае пациенты жалуются на:
Симптомы гигромы могут появиться или усилиться у женщин после рождения ребенка.
Диагностика гигромы
Чтобы исключить злокачественное происхождение образования, врач может назначить пункцию (забор жидкости) из кисты для гистологического и/или цитологического исследования, которая проводится при помощи шприца.
В случае нетипичного расположения шишки для постановки диагноза проводится рентгенологическое исследование или УЗИ. Ультразвуковое исследование кисты помогает определить плотность ее содержимого, наличии поблизости от нее вен и других сосудов, которые она может пережимать, а также однородность шишки или наличие нескольких узелков. В некоторых случаях пациенту может быть рекомендовано МРТ (для определения структуры стенок, наличия в гигроме сосудов, и консистенции и составе наполнения кисты).
Важно провести диагностику гигромы на ранних стадиях
Возможные осложнения гигромы
При “неудачном” расположении гигрома кисти может передавливать вены и нервные пучки, нарушая проводимость нервных импульсов в руках, вызывая ломоту и сильные боли после нагрузки. Также существует риск травматического раздавливания новообразования.
В худшем случае крупная синовиальная киста может вызвать:
Если вы столкнулись с механическим раздавлением гигромы на руке, не пытайтесь вывести ее содержимое наружу самостоятельно! Обработайте пораженный участок антисептиком и наложите стерильную повязку, после чего обратитесь к хирургу в течение нескольких часов.
Из-за повреждения кожи над образованием может произойти инфицирование сухожильного ганглия (гигромы). О развитии осложнений и начале воспалительного процесса свидетельствует:
Лечение гигромы в этом случае должен проводить ортопед-травматолог или хирург. Оставлять раздавленную гигрому без лечения не стоит: после заживления стенки капсулы она снова наполнится жидкостью, а вокруг могут появиться новые образования.
Виды гигромы
Как мы уже упоминали выше, гигрома может возникать в виде единичного образования, отграниченного от других тканей оболочкой. Также возможно появление нескольких сросшихся или независимых друг от друга кист.
Однако чаще всего заболевание принято классифицировать по локализации шишки. Так, врачи выделяют следующие его виды:
Гораздо реже встречаются:
Сухожильный ганглион, расположенный в области запястья и кистей рук составляет, до 88% от общего количества случаев болезни. Голеностопный сустав и стопа беспокоит до 11% пациентов, которые страдают от гигромы. Синовиальная киста в области шеи, плеча, лопатки или колена возникает у всего 1% процента заболевших. Исключительно редко пациенты обращаются к врачу с образованиями в костях, мышцах или позвоночнике.
Гигрома запястья
Если шишка находится под связкой, она может не причинять никакого беспокойства и даже не приносить никаких эстетических неудобств.
Как правило, консистенция гигромы лучезапястного сустава ощущается как мягкая или пружинящая, “резиновая”.
Гигрома кисти
Сухожильный ганглион в области кисти (гигрома кисти) обычно возникает на пальцах (со стороны ладони), самой ладони, тыльной стороны кисти или ближе к лучезапястному суставу. Обычно гигрома кисти не беспокоит пациента, пока не достигнет достаточно большого размера и не станет мешать при выполнении бытовых дел.
Гигрома на пальце руки
Синовиальная киста на пальцах зачастую возникает на их тыльной стороне, в области дистальной фаланги (т.е., последней, на которой расположен ноготь). Часто она находится в непосредственной близости к кутикуле или ногтевому валику.
Кожа над гигромой на пальце руки, как правило, выглядит истонченной, натянутой, ее естественный рисунок сглаживается. Под кожей, как правило, хорошо прощупывается округлое образование, которое не вызывает болевых ощущений, кроме как при травмировании. На ощупь оно достаточно плотное, поэтому может восприниматься как костный или хрящевой нарост.
Гигромы на ладонной стороне фаланги обычно крупнее, чем на тыльной, могут распространяться на всю фалангу целиком и даже занимать соседнюю. Они могут быть достаточно болезненными из-за сдавливания нервов, которые проходят по боковым направлениям пальцев. Это разновидность гигром часто мешает пациентам выполнять бытовые дела.
Возникают ганглионы и у проксимальных фаланг (рядом с основанием пальца). Такие кисты также достаточно болезненными, несмотря на свои небольшие (размером примерно с горошину) размеры. Боль при гигроме на пальце руки обычно возникает при попытке плотно обхватить твердый предмет (например, черенок лопаты, скалку и т.п.).
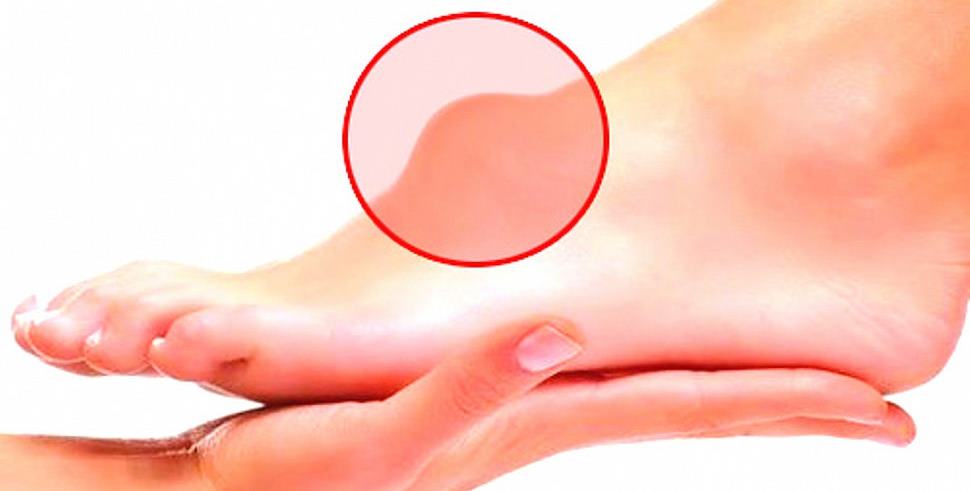
Гигрома нижних конечностей
Для синовиальной кисты нижних конечностей характерна локализация на тыльной стороне стопы или пальцев, а также на лицевой части голеностопного сустава. Такая гигрома редко беспокоит больных болевыми ощущениями. Как правило, дискомфорт возникает при сдавлении ноги тесной обувью, натирании или набивании стопы, а также при расположении шишки в непосредственной близости от нерва.
Лечение гигромы
Показанием к лечению гигромы является ее многокамерность, быстрый рост образования, развитие воспалительного процесса, болевой синдром, ограничение подвижности в суставе.
Предпочтительным способом лечения гигромы является ее хирургическое удаление, поскольку пункция или аспирация новообразования обычно неэффективны или создают риск осложнений. Так, для консервативного лечения гигромы запястья характерно рецидивирование болезни примерно в 80-90% случаев, тогда как для хирургического аналогичный показатель равен всего 8-20%.
Хирургическое лечение
Врачи не рекомендуют затягивать с хирургическим лечением гигромы, поскольку крупное, пусть и доброкачественное, образование, вскоре начинает смещать сосуды, мышцы, связки и нервы. Их нефизиологическое положение значительно усложняет проведение операции и может иметь последствия для больного.
В последнее время хирурги отдают предпочтение эндоскопическому удалению гигромы запястья, при котором капсула и ее содержимое удаляются через небольшой разрез размером в пару сантиметров. Реабилитация после такого вмешательства происходит гораздо быстрее.
Консервативное лечение гигромы
В качестве консервативного лечения гигромы кисти изредка используется ее раздавливание (без проникновения и образования раны) с дальнейшим наложением сдавливающей повязки. Этот метод ни в коем случае не применяется для инфицированных синовиальных кист из-за риска развития сепсиса, однако он может быть применен для лечения стерильных шишек. Главный минус такого подхода заключается в скором рецидивировании болезни: как только лопнувшие края капсулы срастутся, она вновь начнет наполняться серозной жидкостью.
Несколько более успешной методикой является аспирационная пункция образования, при котором его содержимое высасывают через небольшой прокол, а на его место вводят глюкокортикоидные растворы и препараты для склеротизации. Это позволяет заполнить капсулу соединительной тканью вместо жидкости. Также этот способ показан для введения антибиотиков и лечения инфицированной гигромы.
Консервативные методики не устраняют дегенеративные клетки, которые провоцируют образование гигромы кисти, а потому признаются малоэффективными.
Существует несколько методов лечения гигромы
Физиотерапия
Такой вид лечения помогает снять сдавление нервных окончаний, устранить боли и воспалительный процесс, улучшить регенерацию тканей, расслабить мышцы вокруг новообразования.
В современной физиотерапии гигромы запястья и других суставов используется:
В течение всего курса физиотерапии, а также, по назначению врача, после него, на пораженную гигромой область накладывается тугая, сдавливающая повязка, которая препятствует дальнейшему скоплению жидкости в капсуле.
Если опухоль слишком большого размера или продолжает расти, есть признаки воспаления, лечащий врач совместно с пациентом обычно принимает решение о хирургическом вмешательстве.
Медикаментозное лечение
Для лекарственного лечения гигромы используется широкий спектр противовоспалительных препаратов, которые наносят на поверхность шишки или вводят непосредственно в ее полость инъекционно.
Однако противовоспалительная терапия обеспечивает лишь временный и симптоматический эффект, а потому применяется в комплексе с другими методиками.
Но самым эффективным лекарственным средством для терапии сухожильного ганглиона являются хондропротекторы.
Препарат Артракам является одним из самых эффективные хондропротекторов при гигроме запястья и кисти.
Профилактика гигромы и ее осложнений
Для стандартной профилактики гигромы запястья и других суставов следует:
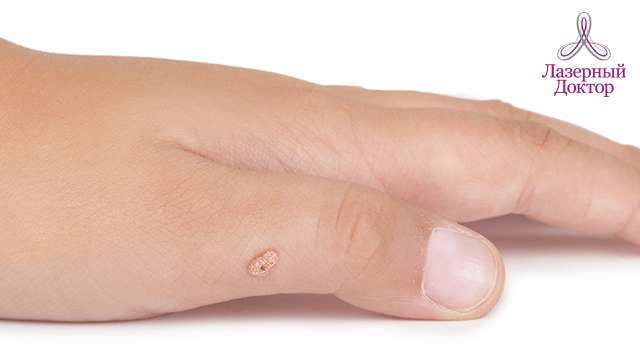
Бородавки на пальцах рук
От чего появляются бородавки на пальцах
Чаще всего образуются бородавки на пальцах рук, ведь контакт с носителем ВПЧ обычно осуществляется посредством рук. Разумеется, к ВПЧ восприимчивы не все люди. Заражению способствуют такие особенности организма, как:
повышенная потливость рук;
наличие на них микротрещин.
Хотя, от чего появляются бородавки – вопрос зачастую второстепенный. Во многих случаях человек с ВПЧ может даже и не подозревать о том, что он много лет заражён вирусом, ведь сами бородавки образуются только при снижении иммунных сил.
Бородавки на пальцах – это опасно?

Очень важно помнить, что не все возникающие на руках новообразования относятся к бородавкам, то есть, к доброкачественным новообразованиям. Существуют и другие опасные заболевания, которые человек, не обладающий определёнными знаниями, может принять за бородавку. Именно поэтому самолечением заниматься нельзя! Вместо того, чтобы выискивать народные советы по поводу того, как удалить бородавку, лучше сразу же прийти на консультацию к врачу-дерматологу. Опытный врач всегда сможет определить природу новообразования и поможет от него избавиться.
Как и где удалить бородавку?
Вывести жидким азотом – это криогенный метод, при котором ткани новообразования гибнут под воздействием заморозки.
Прибегнуть к хирургическому иссечению скальпелем – такой метод оправдан, если повреждению подвергнута обширная площадь кожи. Проведение такой операции подразумевает использование местного наркоза, а затем – наложение косметических швов.
Электрокоагуляция – при помощи электротока происходит послойное срезание бородавки, сопровождающееся коагуляцией близлежащих тканей.
Все эти способы являются достаточно болезненными, к тому же, после них остаётся долго заживающая рана, а потом – шрам.
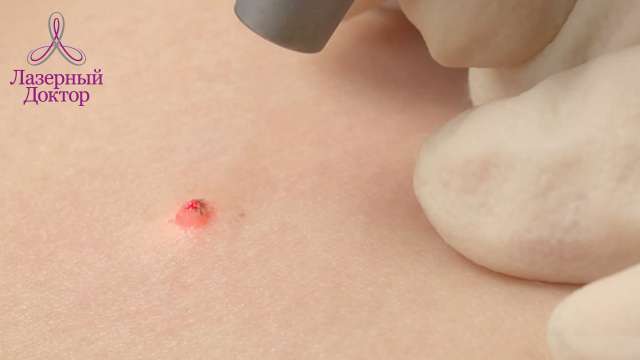
Если вы не знаете – где можно удалить бородавку и как лучше это сделать – обращайтесь в нашу клинику «Лазерный доктор». Мы предлагаем провести удаление лазером. Эта процедура совершенно безболезненная: всего 10 минут и новообразование просто испаряется, а спустя неделю это место покрывается здоровой кожей. Преимущества лазера в том, что он позволяет без боли, быстро и эффективно избавиться от неприятного дефекта на коже.