Начали опухать губы что делать
Отек Квинке, отек век, губ или языка
1. Общие сведения
Если вы видите, как у человека стремительно отекает лицо, особенно в области век и губ, первое, что должно прийти на ум – отек Квинке.
Остро развивающийся ангионевротический (сосудисто-нервный) отек назван по имени немецкого врача Генриха Квинке, давшего первое подробное клиническое описание в 1882 году (казуистические упоминания подобных состояний встречались и раньше). Интересно, что термин «отек Квинке» употребляется преимущественно в германо- и русскоязычной медицине, тогда как в международной английской терминологии обычно говорят об «ангиоэдеме».
Ангионевротический отек представляет собой один из специфических вариантов реакции гиперчувствительности и может возникнуть у любого из нас, независимо от возраста и пола. Впрочем, иногда сообщается о преобладании молодых женщин (20-30 лет) среди лиц с диагностированными эпизодами отека Квинке. С другой стороны, существует форма ангиоэдемы (вернее, три подтипа) с наследственной предрасположенностью, впервые описанная У.Ослером шестью годами позже публикации Г.Квинке; при наличии отягощенного семейного анамнеза чаще страдают мужчины.
Согласно статистике, только в США отек Квинке ежегодно становится поводом для вызова неотложной помощи около ста тысяч раз, и он же устойчиво лидирует в общем объеме аллергических реакций и состояний, послуживших основанием для госпитализации в стационар.
2. Причины
Ангионевротический отек первого типа обычно ассоциирован с острой аллергической реакцией, локализованной в верхней части тела и возникающей в ответ на контакт с веществом-провокатором. Может развиваться как самостоятельно, так и на фоне спровоцированного аллергического статуса – например, при крапивнице, поллинозе и т.д. Вообще, отек Квинке чаще всего сопоставляют именно с крапивницей, хотя во втором случае реакция со стороны кожи не столь глубока и выражена.
Иная, неаллергическая форма ангиоэдемы обусловлена наследуемой дисфункцией иммунной системы, в результате чего бурная и неадекватная иммунная реакция может возникнуть внезапно, спонтанно, в ответ практически на любой более-менее интенсивный раздражитель (напр., холодный или жаркий воздух, химические испарения и т.п.).
3. Симптомы и диагностика
Независимо от этиопатогенетического механизма (аллергического или врожденного), отек Квинке проявляется, прежде всего, выраженным отеком подкожной клетчатки и слизистых оболочек, преимущественно в области лица и шеи; особенно заметна триада, вынесенная в заголовок статьи. Реже отмечается отек гениталий, кистей, стоп, а также внутренних органов. От сходных состояний (той же крапивницы) ангионевротический отек отличается отсутствием зуда и более выраженной реакцией со стороны сосудов. Впрочем, многие больные отмечают жжение или иной ощутимый дискомфорт.
Очень опасен отек гортани и структур дыхательной системы: внезапно возникает удушье, стридорозное (свистящее) дыхание и острое кислородное голодание, которое может закончиться летально.
Клиническая картина формируется очень быстро – в течение нескольких минут или, максимум, 1,5-2 часов.
Для врача ангионевротический отек не представляет диагностических сложностей, – как, впрочем, и для неспециалиста, который хоть раз видел это состояние воочию. После обращения к врачу назначают аллергопробы, тщательно изучают анамнез – с целью уточнения наследственной или аллергической этиологии.
4. Лечение
Ключевое значение имеет сокращение, а по возможности и полное исключение вероятности контакта с аллергеном. Для купирования острой симптоматики применяют антигистаминные, десенсибилизирующие, противоотечные, противовоспалительные средства, в т.ч. гормонсодержащие. В большинстве случаев больной госпитализируется – в основном, из-за риска асфиксии.
Активно ведутся разработки методов медикаментозной коррекции иммунного сбоя (иммунотерапия), однако на данный момент такое лечение является очень дорогостоящим.
Отек Квинке у детей
Отек Квинке у детей
Важно! Это опасное состояние, которое в четверти случаев провоцирует отек гортани.
Отек Квинке бывает у новорожденных и более взрослых детей. Его природа чаще всего аллергическая, однако это явление может быть наследственным, а также не иметь ясного происхождения. Источник:
И.И. Балаболкин.
Крапивница и ангионевротические
отеки у детей
// Педиатрия, 2009, т.87, №2
Прогноз обычно благоприятный, плохим он становится при частых рецидивах и присоединенном отеке внутренних органов и гортани. Последствиями могут быть анафилактический шок, спазм бронхов.
Для профилактики в некоторых случаях проводится вакцинация. Ее необходимость определяется индивидуально. Клинические рекомендации для родителей: обеспечить ребенку низкоаллергенный рацион, прием антигистаминов с периодичностью, рекомендованной врачом, минимальный контакт с аллергеном или его отсутствие.
Симптомы заболевания
Реакция развивается стремительно, признаками ангионевротического отека у детей являются опухшие губы, шея, лицо. Нередко поражается верхняя часть торса, кисти, стопы, зона гениталий. Отек Квинке виден на глазах у ребенка – опухают веки с одной или двух сторон.
Патологическое состояние может сохраняться от часа до нескольких суток.
Как начинается ангиоотек у ребенка?
Сразу после контакта с аллергеном резко нарастает перечисленная симптоматика. Это происходит за считанные минуты. Источник:
Г. И. Смирнова. Крапивница и отек Квинке
//Аллергические болезни у детей. Под ред. М.Я. Студеникина, И.И. Балаболкина. М.: Медицина, 1998: 279-287 Если надавить на отечную область, ребенок не испытает боли, а вы почувствуете плотную припухлость, на которой после надавливания не будет характерного углубления.
Причины возникновения
Комплекс иммунологических реакций вызывают чаще всего:
Заболевание может иметь неаллергическую природу. В этом случае, помимо аллергенов, его вызывают: стресс, инфекционные заболевания, внешние факторы (например, переохлаждение), интоксикация организма. Источник:
А. В. Ляпунов. Крапивница и отеки Квинке у детей
// Детская аллергология. Под ред. А.А. Баранова, И.И. Балаболкина. М.: ГэотарМедиа, 2006; 486-497.
Медицине известно также достаточно много случаев, когда причина такой реакции организма не была установлена.
Первая помощь
Нужно незамедлительно вызвать скорую помощь. Медики могут принять решение о неотложной госпитализации, если у пациента наблюдается затрудненное дыхание, опух язык, присутствует симптоматика, указывающая на поражение кишечника.
Что делать до приезда врачей?
Первая помощь, которая должна быть оказана при первых симптомах отека Квинке у детей, подразумевает освобождение дыхательных путей, проверку интенсивности дыхания, частоты сердечных сокращений, артериального давления. Иногда нужно проводить сердечно-легочную реанимацию, поэтому после первого же случая родителям рекомендуется пройти курсы оказания первой помощи. На завершающем этапе следует ввести ребенку лекарства.
К средствам оказания первой помощи относятся:
Последовательность введения: адреналин, потом глюкокортикостероид, потом антигистамин. Если реакция умеренная, то адреналин исключают.
| Адреналин | Его вводят внутримышечно в бедро (средняя треть снаружи) из расчета 0,01 мг на каждый кг веса ребенка. Если эффекта нет, то инъекции повторяют каждые 15 минут. |
| Глюкокортикостероиды | Вводят внутримышечно в ягодицу или внутривенно. Можно вылить лекарство из ампулы под язык – так эффект наступит быстрее. Дозировка «Преднизолона» – от 60 до 150 мг, «Дексаметазона» – от 8 до 32 мг. |
| Антигистамин | Предпочтительнее внутримышечная инъекция. Возможен прием таблетки, но эффект наступит позднее. Дозировка зависит от лекарства. Например, «Лоратадин» – 10 мг, «Цетризин» – 20 мг. |
Важно! При отеке гортани экстренно проводится трахеостомия.
Лечение ангионевротического отека у детей
План лечения может различаться и включать другие мероприятия и сложную лекарственную терапию. Это зависит от типа болезни, количества рецидивов и других факторов. Необходимо получить консультацию специалиста.
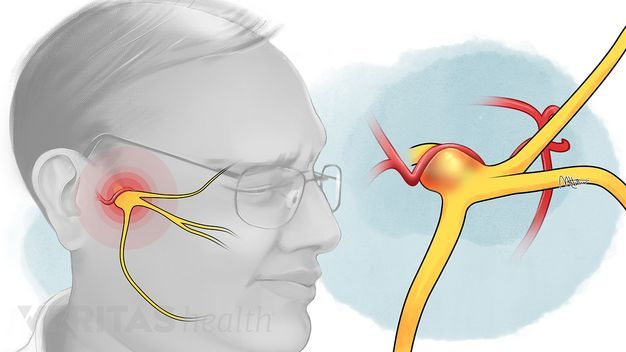
Воспаление тройничного (лицевого) нерва
Воспаление лицевого нерва – неприятный недуг, который не проходит безболезненно. Главные жалобы пациентов – резкие приступы боли в области лица, в верхних и нижних челюстях.
Такое воспаление считается одним из самых распространенных среди лицевых болей. Чаще всего недуг протекает бесследно, но при пренебрежении лечением может появиться паралич.
Заболевание чаще возникает у женщин старше 50 лет, мужчины обращаются с таким недугом гораздо реже. В группу риска также входят люди с генетической предрасположенностью, например, с узким костным каналом. Из-за такой анатомической особенности повышен риск защемления при нарушении кровоснабжения и различных воспалениях.
Что такое лицевой нерв?
Тройничный нерв, он же лицевой, является самым крупным среди двенадцати черепных нервов. Он берет свое начало в ухе, после чего разветвляется, первый путь доходит до лобной части, второй располагается у челюсти. Нерв огибает почти всю поверхность человеческого лица, он буквально управляет им.
У каждого человека два лицевых нерва – по одному на каждую из сторон головы. Он соприкасается с другими черепными нервами и имеет сверхчувствительные волокна.
Врачи разделяют заболевание на два вида – первичное и вторичное. Первичное проявляется как осложнение от перенесенной простуды, в этом случае нарушается нормальное питание нерва. Вторичное возникает при сильной интоксикации на фоне воспалительных или инфекционных заболеваний, а также опухолевых процессов.
Причины воспаления тройничного нерва на лице
Обычно провоцируют заболевание инфекции или бактерии. Список причин, по которым может возникнуть воспаление лицевого нерва:
Причины варьируются от незначительных до заболеваний, угрожающим жизни. Каждая из причин определяет дальнейшее лечение пациента. В некоторых случаях проводят специальные тесты для диагностики – слуховой, слезный, инфекционный, на слюноотделение или вкусовой. Таким образом проверяется работа рецепторов и органов чувств.
Симптомы воспаления тройничного нерва
Также пациенты сообщают о следующих симптомах:
Из-за дискомфорта и болей у пациента начинает развиваться фобия и повышенная тревожность. Он пытается избегать поз и движений, которые провоцируют неприятные ощущения.
Диагностика воспаления тройничного нерва
В зависимости от зоны поражения и набора симптомов определяется стратегия диагностики заболевания. Чтобы определить место поражения нерва, степень тяжести и динамику восстановления, врачи назначают метод аппаратной диагностики, например, электромиографию. Для определения наличия опухолей в головном мозге используются МРТ и КТ.
Также пациента могут направить на общий или биохимический анализ крови, рентген легких, УЗИ мягких тканей или офтальмоскопию.
Вы можете быть уверены в качестве проводимых в клинике процедур и высокой точности результатов МРТ, КТ и других способов диагностики различных заболеваний. В «Медюнион» проводятся магнитно-резонансные томографии всех видов: головы, позвоночника, брюшной полости и суставов на современном оборудовании.
Лечение при воспалении лицевого нерва
Медикаментозное лечение
Лечение неврита тройничного нерва носит комплексный характер. Заболевание сначала лечат медикаментозно – пациенту прописывают препараты, которые облегчат ситуацию. К ним относятся обезболивающие, противоотечные, сосудорасширяющие препараты и витамины группы «В». Чаще всего рекомендованные медикаменты – это таблетки, но можно ускорить процесс восстановления за счет применения мазей и гелей. Иногда врачи прописывают назначение на внутримышечные инъекции.
В особых случаях процесс восстановления лицевого нерва может быть замедлен. Тогда пациенту назначают глюкокортикостероиды, которые улучшают обменные процессы нервной ткани. Также скорейшему выздоровлению способствуют различные биостимуляторы и гиалуронидаз.
Нельзя назначать себе препараты самостоятельно. Обязательно при первых симптомах стоит показаться неврологу или невропатологу для определения диагноза и стратегии лечения. Препараты для восстановления рекомендуются пациентам в каждом конкретном случае, обращая внимание на наличие хронических заболеваний, особенности симптомов и так далее.
Хирургическое лечение
Еще один способ лечения лицевого нерва – хирургическое вмешательство. Однако к этому варианту врачи обращаются довольно редко – только при разрыве тройничного нерва. Также операция требуется в случае отсутствия эффекта от консервативного метода спустя полгода-год. Хирургическое вмешательство актуально только в течение первого года наличия заболевания, позднее мышцы на лице необратимо атрофируются.
Процесс операции – специалисты сшивают поврежденный участок лицевого нерва для восстановления его двигательной функции.
Массаж
Следующий метод лечения – массаж при лечении лицевого нерва. Цель такого способа – убрать отек, улучшить кровообращение, восстановить чувствительность и проведение нервных импульсов. Массаж противопоказан при туберкулезе, онкологии, атеросклерозе и повышенной температуре.
Изначально массажист работает только со здоровой стороной лица, воротниковой зоной, шеей и областью над плечами. В основном мастер использует растирание, поглаживание, разминание и вибрацию.
Для заметных желаемых изменений необходимо провести десять-двадцать сеансов массажа от пяти до пятнадцати минут. Длительность определяется исходя из степени воспаления тройничного нерва, задач терапии и динамики восстановления.
Физиотерапия
Следующий метод лечения – это физиотерапия. Она облегчает тяжесть симптомов, помогает активизировать обменные процессы в тканях и восстановить функции лицевого нерва.
Врачи назначают такой курс лечения с первых дней появления неврита. В список физиопроцедур входят:
Такой комплекс показан на первую неделю лечения. Врачи назначают его совместно с медикаментозным. Такой тандем помогает ускорить процесс восстановления лицевого нерва. А самые главные его преимущества – отсутствие побочных эффектов и безболезненность.
Альтернативные методы
Существуют и альтернативные методы лечения. Это процедуры, нацеленные на восстановление мимических мышц и устранение симптомов неврита лицевого нерва. К таким процедурам относят:
Гимнастика для лица
Также в совокупности с комплексным лечением можно делать гимнастику для лица. Перед этим необходимо проконсультироваться со специалистом, врач составит индивидуальный список упражнений, исходя из остроты процесса, места поражения и симптомов. Обычно такая гимнастика занимает около десяти минут в день.
Стандартный комплекс упражнений включает в себя расслабление и напряжение отдельных мышц лица. Например, для восстановления артикуляции рекомендовано произносить звуки «у», «о», «и». После необходимо подвести нижнюю губу под верхние зубы и воспроизводить звуки «в» и «а».
Гимнастика при воспалении тройничного нерва:
Профилактика заболевания
Врачи рекомендуют исключить воздействия на организм, которые вызывают воспаление тройничного нерва. Вот несколько рекомендаций, которые помогут избежать недуг:
Записаться на индивидуальную консультацию, сдать анализы или пройти лечение можно в частной клинике «Медюнион». К нам можно легко записаться по телефону 202-95-54 или онлайн, прямо на сайте, нажав на кнопку «Запись онлайн».
Мы работаем в Красноярске с 2006 года и оказываем качественные медицинские услуги населению. В штате работают высококлассные врачи широкой и узкой специализации.
Хейлит
Хейлит — это воспаление красной каймы, слизистой оболочки и кожи губ. В простонародье болезнь называется заедой. Воспалительный процесс может носить длительный характер, периодически обостряться. У здоровых людей молодого возраста нередко проходит самостоятельно, но у детей, пожилых людей и лиц с хроническими заболеваниями должно подлежать медикаментозному лечению. У пожилых высок риск лейкоплакии и озлокачествления процесса.
Терапией хейлита занимается врач-стоматолог, а при необходимости к составлению плана лечения подключаются терапевт, педиатр и другие специалисты узкого профиля — эндокринолог, инфекционист и пр.
Причины хейлита
Хейлит может быть самостоятельным заболеванием и проявлением других патологий слизистых оболочек и внутренних органов. К самым частым причинам заболевания относят:
Ослабляют естественные защитные механизмы такие факторы, как переохлаждение, перенесенные оперативные вмешательства, длительная антибактериальная терапия, гиповитаминоз и т.д.
Симптомы и виды заболевания
Хейлит на губах может проявляться по-разному в зависимости от формы болезни. Так, эксфолиативный вид воспаления чаще появляется у женщин, его основным признаком является шелушение. В основе недуга лежат неврологические и эндокринные расстройства. Шелушение возникает на красной кайме губ и не затрагивает кожу и слизистые оболочки. Болезнь редко распространяется на всю красную кайму, поэтому ее часть остается неизмененной.
При выраженной сухости кожи к шелушению присоединяются такие симптомы, как:
Болезнь носит длительный, вялотекущий характер, время от времени возникают периоды обострения. Она редко проходит самостоятельно. При экссудативной форме может присоединяться болезненность, отечность губ, образование крупных корок.
Гландулярный хейлит развивается на фоне разрастания малых слюнных желез и их последующего инфицирования. При врожденных патологиях признаки такого воспаления губ присутствуют почти во всех случаях. Приобретенное разрастание может быть связано с хроническими заболеваниями околозубных тканей, зубным камнем, множественным кариесом — болезнями, приводящими к инфицированию расширенных протоков. Поражения нижней губы такой формой хейлита встречается чаще. Болезнь развивается с появления сухости губ, которую сначала легко скорректировать с помощью косметических средств. В дальнейшем начинают образовываться трещины, которые углубляются и начинают кровоточить. Состояние усугубляется постоянным желанием облизать пересохшие губы — трещины и язвы могут стать мокнущими, приобретают постоянный характер из-за неэластичности кожи губ.
Контактный аллергический хейлит развивается после воздействия аллергена — раздражителя. Самыми распространенными из них являются компоненты губных помад и других средств по уходу. Аллергия может быть связана и с вредными привычками, например, постоянным нахождением во рту карандашей, ручек и других посторонних предметов. У музыкантов может развиваться профессиональный хейлит в связи с постоянным контактом мундштуков духовых инструментов с губами. К основным симптомам болезни относят:
Проявления усиливаются при контакте с аллергеном. Могут образоваться пузырьки разных размеров, их самопроизвольное или случайное вскрытие приводит к формированию язвочек и трещин. Хронические формы аллергического заболевания сопровождаются шелушением, небольшим зудом и отсутствием других признаков воспаления.
Актинический хейлит относится к категории заболеваний, в основе которых лежит повышенная чувствительность к погодным и другим внешним факторам. Обычно возникает в ответ на инсоляцию. Экссудативные формы такого заболевания сопровождаются образованием корочек. Иногда формируются небольшие пузырьки, вскрытие которых приводит к появлению болезненных эрозий. При отсутствии экссудата главными симптомами служат боль, сухость, жжение губ. Актинический хейлит чаще перерождается в предраковые заболевания.
При атопическом хейлите главной причиной болезни служит одноименный дерматит, или нейродермит. Появляется у людей с аллергической предрасположенностью, а пусковым фактором могут служить лекарства, косметика, пищевые продукты, а также микроорганизмы и продукты их жизнедеятельности. Болезнь сопровождается краснотой губ, зудом и шелушением красной каймы, поражением уголков рта. После снятия острых симптомов могут наблюдаться шелушение и утолщение кожи. Сухость стимулирует образование трещин.
Макрохейлит представляет собой часть синдрома Россолимо – Мелькерссона – Розенталя. Появляется на фоне неврита лицевого нерва и симптоме складчатого языка. Развивается из-за инфекционно-аллергического воздействия на фоне генетической предрасположенности. Проявляет себя следующими симптомами:
Поражаться могут одна или обе губы, щеки, верхние отделы лица. Неврит приводит к асимметрии лица, а носогубная складка сглаживается.
Гиповитаминозный хейлит губ развивается на фоне дефицита витаминов группы В. Появляются жжение и сухость слизистой полости рта и губ. Слизистые оболочки становятся отечными и красными, на красной кайме возникает шелушение, появляются трещинки. Они склонны к кровоточивости, что также связано с нехваткой витаминов. Язык может увеличиваться в размерах, на нем легко остаются отпечатки зубов.
При кандидозном хейлите воспалительный процесс сопровождается образованием белого налета на слизистых. Причиной этого заболевания служит размножение грибка рода Candida, им нередко страдают дети грудного возраста, люди после лучевой, химиотерапии, а также пациенты с иммунодефицитами. Хейлит развивается при длительном применении антибиотиков и иммуносупрессоров.
Особенности диагностики
При появлении воспаления на губе целесообразно посетить терапевта, для детей педиатра, при наличии показаний- инфекциониста, врача-стоматолога, других узких специалистов. Диагностика хейлита обычно не представляет сложностей — специалист проведет осмотр, выслушает жалобы и назначит комплекс исследований. При подозрении на аллергическую природу болезни могут быть рекомендованы аллергопробы, а при появлении налета целесообразно взятие соскоба. Чтобы обнаружить эндокринные и иные нарушения, которые могут стать причиной недуга, часто назначаются биохимические анализы крови и другие методы диагностики. Для дифференциации хейлита от других патологий в редких случаях требуется биопсия. Это поможет исключить злокачественную или предраковую природу воспалительных образований и назначить верное лечение.
Методы лечения
План лечения хейлита разрабатывается индивидуально, в зависимости от формы заболевания, степени выраженности симптомов, особенностей состояния здоровья. Так, в терапии эксфолиативной формы заболевания ключевым звеном эффективного лечения выступает воздействие на психоэмоциональную сферу: потребуется обращение к неврологу, психоневрологу для назначения седативных препаратов, антидепрессантов по показаниям. Может потребоваться консультация эндокринолога.
Местное лечение может заключаться в применении лазерной или ультразвуковой физиотерапии, местных противовоспалительных средств, реже — лучевой терапии. Устранение излишней сухости возможно с помощью гигиенических помад. Для ускорения выздоровления врач может назначить витаминотерапию, УФОК и другие методы поддержания защитных сил организма.
Терапия гландулярного хейлита состоит в использовании противовоспалительных местных средств. Могут использоваться антибактериальные, противовирусные, гормональные мази. Радикальным методом терапии выступает электрокоагуляция слюнных желез или их хирургическое удаление, а также лазерная абляция. Эти методы используют при неэффективности консервативных способов. После основного курса врач назначит средства для профилактики рецидивов — они устранят сухость или мокнутие кожи. Важно своевременно санировать полость рта и проходить профессиональную чистку зубов.
Лечение атопического хейлита состоит в устранении раздражающих факторов. Местно могут применяться средства с противозудным и противовоспалительным действием, также проводится терапия антигистаминными препаратами с системным эффектом. Использование глюкокортикостероидов позволяет получить быстрое облегчение, однако важно строго придерживаться врачебных назначений — применять их можно только кратковременно. Важно соблюдать гипоаллергенную диету, убрать из рациона продукты-аллергены.
Терапия метеорологического хейлита начинается с ограничения вредного воздействия, например, инсоляции. Обычно проводится местное лечение — врач назначает гормональные средства, защитные кремы, в том числе с SPF. Курс лечения дополняется витаминами — витаминно-минеральными комплексами или отдельными препаратами (В, РР, С и др.).
В лечении макрохейлита особое значение имеет иммунокорригирующая и противовирусная терапия. Врач может назначить:
Лазеротерапия может положительно сказаться на коррекции всей триады симптомов. Другие методы физиотерапии успешно справляются с невритом лицевого нерва.
Возможные осложнения
Несвоевременное обращение к врачу нередко становится причиной серьезных осложнений. Болезнь зачастую не представляет серьезной опасности для здоровья сама по себе. Но только опытный специалист может сказать, как лечить хейлит. Самолечение может привести к неприятным последствиям, спровоцировать возникновение хронической формы недуга. Кроме того, хейлит опасен тем, что за его симптомами могут маскироваться злокачественные опухолевые процессы. Важно помнить, что некоторые формы склонны к малигнизации — за хейлитом могут следовать предраковые состояния.
Прогноз и профилактика
При своевременно начатом лечении и отсутствии процессов озлокачествления прогноз почти всегда благоприятен. Если терапия вызвала заметные косметические дефекты, можно прибегнуть к способам коррекции внешнего вида губ.
Чтобы предупредить осложнения, важно понимать, находитесь ли вы в группе риска. Наличие аллергических заболеваний и дерматозов, хронических эндокринных заболеваний, ношение зубных протезов увеличивают риски развития патологии. Чтобы не допустить появления хейлита, важно придерживаться нескольких правил: