Начальная возрастная катаракта что это
Начальная катаракта
Следует отметить, что в офтальмологии постепенно устаревают классификации стадийности. Причина – в вышеупомянутой тенденции к ранним обращениям за помощью и, соответственно, к ранней диагностике катаракты. Кроме того, современные микрохирургические технологии позволяют радикально устранять проблему уже на начальных стадиях, и все чаще пациенты предпочитают не запускать патологические процессы помутнения, пресекая их в самом начале. Особенно это касается тех случаев, когда локализация помутнения оказывается смешанной и зрительные нарушения не ограничиваются периферическими оптическими зонами — острота и качество зрения в этом случае падают резко и быстро, и пациенты вынуждены предпринимать решительные шаги по его восстановлению.
Независимо от «пусковых» причин катаракты, на начальных этапах возможна гидратация (насыщение хрусталика жидкостью), вследствие чего хрусталик увеличивается в объеме и несколько меняются его оптические свойства (коэффициент рефракции, преломления света). В этот период, — на фоне т.н. миопизирующего факосклероза, — многие пациенты с пресбиопсией отмечают даже некоторое улучшение зрения, однако это лишь иллюзия, которая вскоре сменяется полномасштабной симптоматикой катаракты. После первых биохимических трансформаций в волоконных структурах хрусталикового вещества и незначительных проблем с боковым зрением процесс постепенно генерализуется и ускоряется.
Следует составить себе хотя бы общее представления о ранних симптомах катаракты, чтобы своевременно обратиться к офтальмологу и не запускать процесс. Сигналом тревоги и поводом для визита к врачу должно стать следующее:
пятна, точки, «мушки» и любые другие аналогичные зрительно-иллюзорные феномены;
раздваивание зрительного образа;
неожиданное ощущение, что дальнозоркость обратилась вспять и, скажем, для чтения больше не нужны очки;
заметное ослабление зрения в условиях низкой освещенности;
болезненная реакция на яркий свет;
снижение «цветности» и насыщенности зрительных образов.
Как видно из приведенного перечня, существенного снижения остроты зрения на ранних этапах катаракты, как правило, не наблюдается.
Ранняя диагностика катаракты
Московский офтальмологический центр располагает высокотехнологичным современным оборудованием, позволяющим распознавать и успешно излечивать самые сложные офтальмологические заболевания. Соответственно, катаракта, независимо от ее генеза и локализации, может быть диагностирована на самой ранней стадии развития, когда патологические изменения в структуре хрусталика и его оптических свойствах еще минимальны и неощутимы.
Применяются следующие диагностические методы:
оптическая когерентная томография.
При необходимости будут назначены и осуществлены дополнительные исследования, анализы и пр.
Лечение катаракты на начальных стадиях
В отношении катаракты, ее стадийности, предпочтительных методах и сроках начала лечения ведущие офтальмологи мира высказывают однозначное и единое мнение: нет никакого смысла откладывать начало активного лечения до «созревания» катаракты, тем самым обрекая пациента на прогрессирующее снижение качества жизни в связи с неизбежной постепенной утратой остроты зрения и яркости зрительного восприятия мира. Поскольку разумной и эффективной альтернативы микрохирургическому вмешательству нет, в современных офтальмологических клиниках оно может быть произведено на любой стадии развития катаракты, включая самые ранние этапы, и именно это рекомендуется обратившимся первично пациентам.
Выбор конкретной методики, оптимального для данного случая материала и модели имплантата, а также другие существенные аспекты предстоящей операции – определяются клинической картиной и обязательно согласовываются с пациентом в ходе детальной информирующей беседы.
Как отмечалось выше, одним из наиболее распространенных и эффективных методов лечения катаракты в настоящее время является факоэмульсификация. Это микрохирургическая операция по удалению патологически измененного вещества хрусталика с сохранением его капсулы. Такая оперативная техника имеет ряд серьезных преимуществ перед другими методологиями:
исключение кровопотери и, вообще, какого бы то ни было вмешательства в микроциркуляцию крови в гемодинамической системе глаза;
операция является коротким, точечным, прицельным и малоинвазивным вмешательством с минимальным вовлечением здоровых тканей;
период реабилитации ограничен несколькими днями;
в связи с микроскопическими размерами входного разреза не требуются послеоперационные швы, происходит естественная самогерметизация;
нет необходимости в госпитализации;
местная анестезия обеспечивает полное обезболивание, общий наркоз не нужен;
методика дает возможность максимально учесть индивидуальные особенности строения глаза и состояния здоровья пациента, а также предоставляет достаточно широкий выбор материалов и моделей имплантируемых хрусталиков;
методология хорошо отработана и давно практикуется в мировой офтальмологии, т.е. результаты прогнозируемы и статистически обоснованы.
В описании методика кажется достаточно простой. Анестетик в растворе с расширяющим зрачок веществом просто закапывается в глаз. Через разрез длиной примерно 2,5 мм вводится микрозонд с ультразвуковым наконечником, почти мгновенно приводящий хрусталик к состоянию эмульсии, которая затем вымывается специальным раствором. На освободившееся место устанавливается синтетическая биосовместимая интраокулярная линза (ИОЛ), оптические свойства которой полностью соответствуют природным рефракционным характеристикам здорового глаза. Зрение восстанавливается в течение ближайших дней.
Интраокулярные линзы: чудо высоких технологий, или вызов природе
Интраокулярная линза (ИОЛ), или искусственный хрусталик глаза, фиксируется на месте поврежденного катарактой и удаленного хирургически хрусталика.
В Московском офтальмологическом центре практикуется имплантация ИОЛ обоих основных типов: жесткие и эластичные (по показаниям и в зависимости от конкретной клинической ситуации). Установка жесткой ИОЛ требует несколько большего разреза, эластичная же линза вводится и устанавливается через тот же микроразрез, который используется для удаления пораженного хрусталика. Гибкая ИОЛ в точности занимает его место и принимает естественную форму.
Интраокулярные линзы, в отличие от природного хрусталика, не подвержены старению, помутнению и пр. Более того, они защищают сетчатку от вредоносного избытка ультрафиолетового излучения, выполняя роль «встроенных» солнцезащитных очков-поляроидов; но при этом, разумеется, ИОЛ абсолютно прозрачны и лишены какого-либо затемняющего эффекта.
Зрения восстанавливается во всех функциях; в коррегирующих очках пациенты больше не нуждаются — ни при чтении, ни при созерцании удаленных объектов.
Начальная стадия катаракты
С течением времени зрение человека начинает ухудшаться, причиной тому становятся возрастные изменения организма, приводящие к различным болезням органов зрения. Одной из самых распространенных патологий, с которыми сталкиваются офтальмологи, является катаракта. Что же это такое?
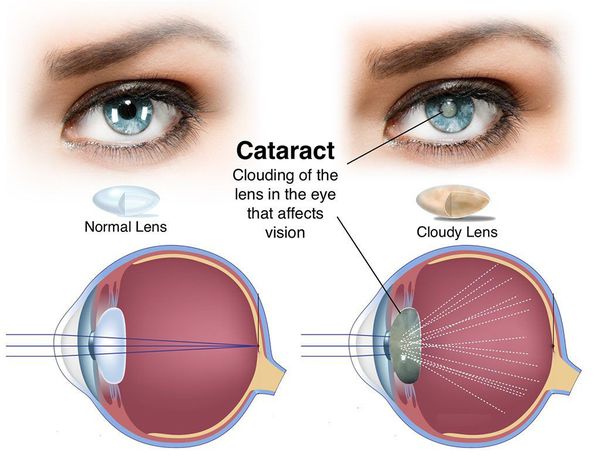
Катаракта – заболевание глаза, которое характеризуется помутнением хрусталика. Причиной этой болезни, помимо неизбежного процесса старения, могут выступать генетическая предрасположенность, травмы глаз, влияние радиации и вредных излучений, эндокринные расстройства (например, сахарный диабет), курение, неблагоприятные экологические условия жизни и труда, прием определенных лекарственных препаратов, а также другие офтальмологические заболевания.
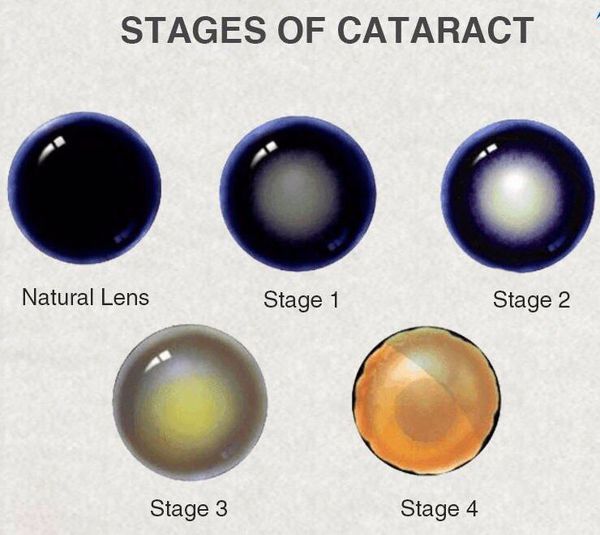
Стадии катаракты
Начальная катаракта: симптомы
«Коварство» катаракты заключается в том, что на начальной стадии заболевание практически ничем не проявляет себя, ведь пока патология развивается на периферии хрусталика, заметного снижения остроты зрения не происходит. Проявляющиеся время от времени «тревожные» симптомы люди обычно списывают на усталость или уже наличествующие заболевания глаз, например, миопию. Пациенты, как правило, не подозревают о наличии у них патологического процесса до того момента, когда начинается серьезное ухудшение зрения.
Особенностью диагностики катаракты на ранней стадии является то, что обнаружить ее первичные проявления может только опытный офтальмолог при помощи специального оборудования. К тому же, на диагностику влияет возраст человека, у пациентов более старшего возраста выявить первые признаки заболевания легче.
Начальная стадия катаракты – это частичное, еле заметное помутнение на периферии хрусталика. Между волокнами хрусталика в корковых слоях, соответствуя расположению эмбриональных швов, наблюдается скопление внутриглазной жидкости. В этой зоне формируются помутнения в виде вакуолей, гранул, пятнистости, а при дальнейшем развитии и при центральном расположении помутнений они в большей степени снижают зрение.
Симптоматика начальной стадии катаракты такова:
Периодическое или постоянное проявление вышеперечисленных симптомов должно насторожить человека и стать поводом для визита к офтальмологу. Своевременное выявление катаракты позволяет назначить наиболее эффективное лечение.
Начальная катаракта: способы решения
В большинстве случаев (около 70%) катаракта развивается от начальной до перезрелой стадии в течение 6–10 лет. Однако у 15% пациентов отмечается очень быстрое прогрессирование заболевания, при котором последней стадии патология достигает всего за 4 года. Как уже говорилось выше, раннее обнаружение начала патологического процесса помутнения хрусталика дает хорошие шансы на успешное лечение. Для того чтобы вовремя диагностировать катаракту и избежать потери зрения рекомендуется 1–2 раза в год проходит профилактический осмотр у офтальмолога.
Диагностика катаракты включает в себя проведение ряда исследований: определение остроты зрения, измерение внутриглазного давления, офтальмоскопия, исследование при помощи щелевой лампы, УЗИ глаз и ИОЛ-мастера. С использованием современной диагностической аппаратуры возможно обнаруживать минимальные изменения хрусталика и точно определять степень развития заболевания, а также правильно рассчитывать параметры искусственного хрусталика и прогнозировать результат лечения.
Начальная катаракта: лечение
На сегодняшний день еще не создано средств консервативного лечения, способных радикально вылечить катаракту. Лекарственные средства чаще всего способны только замедлить развитие заболевания или, в лучшем случае, остановить его на приемлемом для нормальной жизни уровне. Это возможно только на начальной стадии болезни. Для лечения современные офтальмологи используют, в основном, глазные капли и таблетки с содержанием витаминов и различных экстрактов растительного происхождения.
Кроме того, рекомендуется отказаться от вредных привычек: курения и употребления алкогольных напитков. Однако стоит отметить, что при помощи этих мероприятий нормализовать обменные процессы в хрусталике удается далеко не всегда.
Единственным по-настоящему эффективным способом избавления от катаракты является хирургическая операция по удалению помутневшего хрусталика и замене его искусственным (интраокулярной линзой). По мнению офтальмологов для удаления катаракты не обязательно ждать ее созревания, в этом случае можно избежать потери зрения. В настоящее время медицина располагает микрохирургическими методами, которые позволяют результативно лечить катаракту даже на самой ранней стадии.
Очень эффективным современным методом лечения начальной катаракты является ультразвуковая факоэмульсификация. Суть ее заключается в микрохирургическом удалении помутневшего хрусталика, при сохранении его капсулы. Это сводит к минимуму вероятность послеоперационных осложнений.
Преимуществами факоэмульсификации являются:
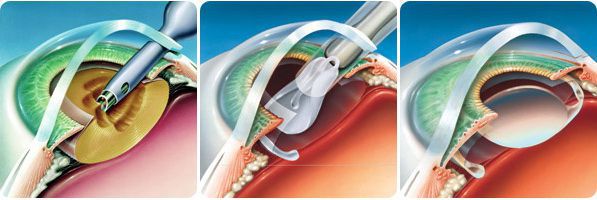
Ультразвуковая факоэмульсификация проводится под местной анестезией. Пациенту закапывают в глаза раствор анестетика с расширяющим зрачок препаратом. Хирург выполняет микроразрез длиной до 2,5 мм, а затем вводит в хрусталик специальный инструмент. Ультразвуковое воздействие данного устройства размягчает помутневшие хрусталиковые среды и превращает их в эмульсию, которая затем легко удаляется. После этого осуществляется промывание капсулы хрусталика ирригационным раствором. Самогерметизирующийся микроразрез не требует наложения послеоперационных швов.
В завершение операции врач устанавливает в капсулу хрусталика заранее подобранную гибкую интраокулярную линзу (ИОЛ). Она восстанавливает рефракционную способность глаза и обеспечивает пациенту нормальную остроту зрения. Подбор искусственного хрусталика осуществляется индивидуально для каждого пациента, поэтому после проведения операции обычно происходит восстановление зрения на 98–100%. Вся процедура факоэмульсификации обычно занимает 10–15 минут, и по прошествии некоторого времени пациент может отправляться домой.
В настоящее время все большее распространение получает использование для проведения данной процедуры лазерных технологий. Манипуляции в ходе процедуры почти идентичны, той лишь разницей, что воздействие на помутневший хрусталик осуществляется не ультразвуком, а при помощи фемтосекундного лазера, отличающегося высокой точностью и безопасностью.
Операция факоэмульсификации полностью безопасна, практически не имеет противопоказаний. Ее проводят как малышам с врожденной катарактой, так и пенсионерам почтенного возраста. Всего несколько часов, проведенных в клинике, позволяют человеку навсегда забыть о том, что такое катаракта. Сразу после операции пациент начинает видеть значительно лучше, и зрение в дальнейшем продолжает улучшаться во время реабилитационного периода.
Лечение начальной стадии катаракты в клинике АРТОКС
Обследование органов зрения и лечение глазных заболеваний в Москве стоит недешево, но при этом далеко не в каждой клинике пациент может получить обслуживание действительно высокого уровня. Современная клиника АРТОКС на Юго-Западной предлагает услуги диагностики и лечения заболеваний глаз с использованием самых современных технологий. Высокая квалификация и большой опыт наших офтальмологов помогут Вам своевременно выявить проблемы, провести грамотное лечение и наслаждаться хорошим зрением.
Возрастная катаракта
Автор:

Необходимо отметить, что данное офтальмологическое заболевания довольно распространено среди населения. Его возрастная форма чаще всего поражает людей (как женщин, так и мужчин), перешедших порог своего пятидесятилетия. Причем чем старше человек, тем больше вероятность того, что он заболеет катарактой.
Хрусталик располагается в передней части органа зрения. Его замутнение приводит к тому, что свет перестает проникает в пораженные области, что влечет за собой отсутствие четкой картины перед глазами.
Прогрессирование заболевания обеспечивает увеличение уже имеющихся слепых пятен и образование новых. Отличительной особенностью патологии является то, что она поражает оба глаза, но на одном из них ее проявления могут быть больше.
Начальная возрастная катаракта
Развитие начальной возрастной катаракты чаще всего протекает бессимптомно. С катарактой вполне можно жить, но только до тех пор, пока ее симптомы не нарушают привычного ритма жизни. Чтобы этого не произошло, необходимо регулярно посещать офтальмолога (1 раз в 2 года). Выявление катаракты на ранней стадии развития будет способствовать ее более успешному лечению. Возрастная катаракта имеет стадии и характеристики.
К ее симптомам можно отнести:
Они являются довольно весомыми поводами для посещения клиники.
На сегодняшний день конкретные причины появления катаракты не выявлены, но существуют предположения. Возрастная катаракта имеет cвое лечение. То есть помутнение хрусталика может произойти вследствие:
В группу риска попадают те, кто имеет отношение хотя бы к одному из вышеперечисленных пунктов, совпадение же по нескольким увеличивает вероятность появления катаракты в несколько раз.
На ранних стадиях катаракта лечится посредством ношения более сильных линз и принятием минерально-витаминных комплексов. Также возможно назначение специалистом капель для стабилизации состояния органов зрения и купирования симптомов.
Если ни очки, ни медикаментозные препараты не помогают остается только лишь хирургическое вмешательство. В случае с катарактой это может быть факоэмульсификация, которая в большинстве ситуаций даже не требует госпитализации. Единственное, придется пройти полное обследование, во время которого хирургом-офтальмологом нашей клиники будет дана оценка, названная предоперационной. Только после этого замена хрусталика на ИОЛ будет полностью оправдана.
 Начальная возрастная катаракта обоих глаз
Начальная возрастная катаракта обоих глаз
Начальная возрастная катаракта обоих глаз может повлечь за собой некоторые осложнения. Для избавления от них скорее всего понадобиться дополнительная терапия. Самым частым последствием считается размытое зрение, по-иному, вторичная катаракта или ПЗК хрусталика. Причиной возникновения подобной проблемы становится рост клеток на ИОЛ с задней стороны.
На сегодняшний день риск такого осложнения сильно уменьшился в связи с прогрессом в области медицинских технологий. Искусственные хрусталики нового поколения нечасто вызывают проблемы, но, если они все же возникли, необходимо проводить еще одну операцию. Она будет проводиться уже посредством лазера. Процедура длится около 15 минут.
Помимо этого, случается:
Но этого стоит сильно опасаться, так как процент подобных осложнений не превышает 1%. Особенно если лечение проводится в клинике, оснащенной всем необходимым оборудованием. Цена лечения катаракты представлена в прайс-листе на сайте.
Записаться на прием и задать уточняющие вопросы нашим специалистам Вы можете по телефонам в Москве 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00), с помощью формы обратной связи на сайте.
Что такое катаракта? Причины возникновения, диагностику и методы лечения разберем в статье доктора Клюшниковой Елены Владимировны, офтальмолога-хирурга со стажем в 25 лет.
Определение болезни. Причины заболевания
Катаракта — это нарушение прозрачности биологической линзы внутри глаза (хрусталика). [1] [2] [3]
Помутнение хрусталика (особенно его центральной части) ведёт к снижению остроты зрения, выраженное помутнение — к потере зрения, а при отсутствии лечения — к слепоте.
Почти половина населения нашей планеты старше 40 лет страдает от катаракты глаза. Миллионы людей ежегодно делают операцию по удалению катаракты и снова радуются краскам мира.
Чаще всего помутнение линзы глаза происходит по следующим причинам:
Возрастная катаракта встречается чаще всего. После 80 лет этим заболеванием страдает почти 100% населения. [5] [6] [7] С развитием технологий в медицине общая продолжительность жизни людей растёт, а значит практически каждый пожилой человек, так или иначе, сталкивается с помутнением хрусталика. Когда организм стареет, плотность биологической глазной линзы увеличивается и она мутнеет. Такая катаракта может возникнуть уже в возрасте 45 лет.
Сахарный диабет является второй частой причиной развития катаракты глаза. По данным исследований, помутнение хрусталика на фоне этого недуга составляет до 40 % случаев, причём в любом возрасте. Важно, что появление катаракты при сахарном диабете будет свидетельствовать о тяжести эндокринного заболевания.
Помимо указанных причин катаракты, существуют ещё и факторы риска. К ним относят: курение, злоупотребление алкоголем и приём кортикостероидных гормонов. [7]
Симптомы катаракты
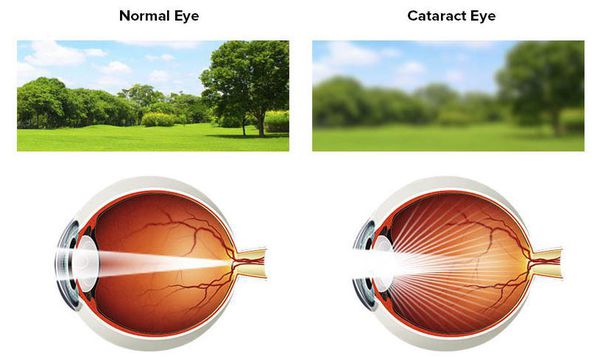
Зрение при катаракте снижается постепенно, без болевых ощущений. Очертания окружающего мира становятся размытыми (как будто смотришь сквозь стену падающей воды или через запотевшее стекло), цвета — тусклыми. Очки в этом случае практически не помогают.
Как видит человек с катарактой:
Усиление преломляющей способности глаза и сдвиг остроты зрения в сторону миопии (близорукости) также могут свидетельствовать о начале развития катаракты. [11] В начале заболевания зрение вблизи даже улучшается, что приводит к отказу от очков для близи. Однако с прогрессированием заболевания ситуация ухудшается. Кроме нечёткого изображения могут появляться ореолы вокруг предметов при ярком свете, а в вечернее и ночное время — светорассеяние, двоение изображения, изменение цветовосприятия, снижение контрастной чувствительности и т.д. Часто возникают трудности при чтении, написании текста, при занятиях шитьем и работе с мелкими деталями. [1] [2] [3] [6] Помимо этого пациенты отмечают повышенную чувствительность к свету, неспособность отличить оттенки близких по палитре цветов.
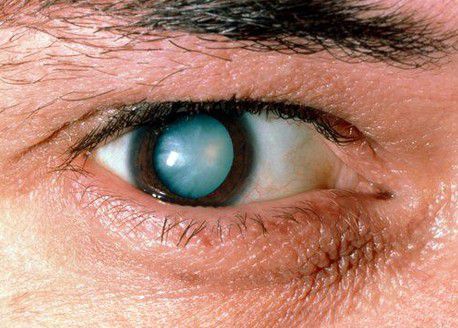
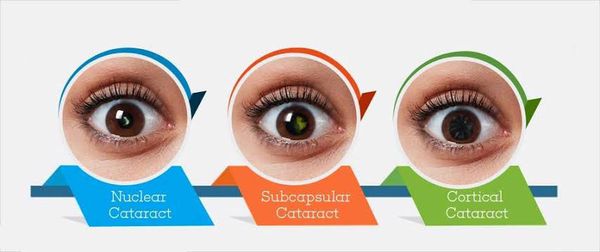
Степень выраженности симптомов катаракты зависит от локализации помутнений в хрусталике и от стадии болезни. Так при ядерной катаракте (когда мутнеет только центральная часть линзы глаза) чаще наблюдается ранняя миопия и улучшение зрения в сумерках. При корковой катаракте (когда пометнение начинается на периферии) острота зрения довольно долго остается высокой, до тех пор, пока поражение не достигнет центральной части хрусталика. На стадии зрелой катаракты предметное зрение полностью теряется, и на чёрном зрачке появляется белёсый оттенок.
Развитие катаракты — это постепенный процесс, требующий определённого времени. Скорость развития болезни у каждого человека индивидуальна и зависит от множества факторов: возраста, сопутствующих глазных и общих заболеваний и т. д. У кого-то этот процесс занимает месяцы, а у кого-то растягивается на годы.
Патогенез катаракты
В хрусталике нет собственных сосудов, все необходимые питательные вещества он получает из водянистой влаги передней и задней камер глаза. Механизм развития катаракты в первую очередь связан как раз с нарушением белкового обмена между тканями хрусталика и влагой передней камеры глаза.
Изменение биохимического состава жидкости передней камеры ведет к сбою метаболизма белка в тканях глазной линзы. Недостаток необходимых элементов или проникновение вредных метаболитов (промежуточных продуктов обмена) приводит к тому, что белки хрусталика (которые составляют 35% его вещества) теряют свои природные свойства, происходит их денатурация и, как следствие, помутнение биологической линзы.
В 1984 году А. Спектором была выдвинута теория о том, что возникновение катаракты связано с перекисным окислением липидов хрусталика. Иначе этот процесс называют окислительным стрессом. В результате этих реакций образуются продукты окисления, в вещество линзы глаза начинают поступать ионы кальция и воды, что становится причиной формирования непрозрачных белковых агрегатов или комплексов. Прогрессирование катаракты сопровождается оводнением волокон хрусталика и появлением мутных областей, вплоть до полного помутнения вещества глазной линзы. [9] [10]
Катаракту также связывают с нарушениями углеводного обмена, тканевого дыхания в хрусталике и проницаемости его капсулы. Помутнения линзы иногда распределены неодинаково. Это может указывать на разную проницаемость передней и задней капсулы хрусталика или на различия в химическом составе и обмене веществ передних и задних кортикальных слоев. В патогенезе старческой катаракты такая картина обычно является следствием возрастных изменений. При этом помутнение начинается под задней капсулой глазной линзы, так как она самая тонкая, а потом переходит в ядро и охватывает весь хрусталик.
Классификация и стадии развития катаракты
По времени возникновения катаракты делятся на два типа:
Приобретённые катаракты, исходя из причин развития, делят на две группы:
По локализации выделяют следующие типы катаракты:
Осложнения катаракты
При несвоевременном лечении заболевания может развиться набухающая катаракта. Если повреждённый хрусталик набухает, то передняя камера глаза становится меньше в объёме, а внутриглазное давление резко увеличивается. Постоянно повышенное внутриглазное давление приводит к атрофии головки зрительного нерва, и пациент необратимо теряет зрение от вторичной глаукомы. [13] Последующие оперативные вмешательства вернуть зрение уже не могут. Опасность вторичной глаукомы заключается в том, что повышение внутриглазного давления происходит совершенно безболезненно и незаметно для пациента, который и так плохо видит из-за катаракты. Наличие зрелой катаракты, мелкая передняя камера и высокое внутриглазное давление являются характерными признаками набухания катаракты и факторами риска потери зрения. В данном случае необходимо срочное оперативное лечение.
Перезрелая (морганиевая) катаракта. Если катаракту долго не удаляют и внутриглазное давление остается в норме, то катаракта перезревает, разжиженное корковое вещество постепенно рассасывается, а ядро глазной линзы опускается вниз. Зоннулярные хрусталиковые связки ослабевают и хрусталик может сместиться. При осмотре в проходящем свете или на щелевой лампе в просвете зрачка определяется верхний экватор хрусталика.
Оперативное лечение набухающей и перезрелой катаракты всегда очень затруднено, может сопровождаться различными осложнениями и требует высокой квалификации хирурга.
Длительно существующая катаракта также может вызвать вялотекущее воспаление радужки и сосудистой оболочки. Отсутствие прозрачной оптической среды затрудняет своевременную диагностику заболеваний сетчатки и зрительного нерва.
Нередко на фоне длительно существующей катаракты развивается одностороннее расходящееся косоглазие.
Диагностика катаракты
Диагноз «Катаракта» ставят на основании жалоб больного, анамнеза и клинической картины. Пациент жалуется на постепенное (нерезкое) ухудшение зрения в течение длительного времени. Возраст пациентов, обращающихся к окулисту с такими жалобами, как правило, старше 65 лет.
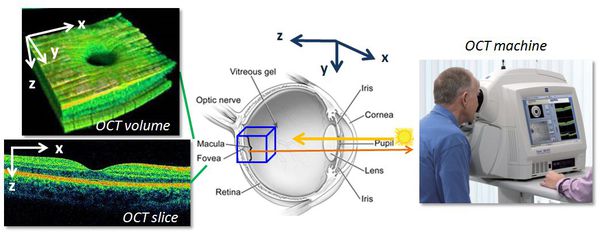
Для диагностики катаракты проводятся рефрактометрия (измерение преломляющей способности глаза) и кератометрия (измерение степени кривизны передней поверхности роговицы). Определяется острота зрения без коррекции и с коррекцией, внутриглазное давление, исследуется поле зрения, состояние сетчатки и зрительного нерва. При необходимости подсчитываются эндотелиальные клетки роговицы, проводится оптическая когерентная томография и другие высокоточные компьютеризированные исследования.
Небольшие помутнения в хрусталике выявляются с помощью фокального (бокового) освещения, исследования в проходящем свете и методом биомикроскопии переднего отрезка глаза.
При фокальном освещении видны помутнения в хрусталике серого или серовато-белого цвета. В проходящем свете при непрямой офтальмоскопии помутнения вырисовываются в виде черных полос, спиц или пятен на красном фоне глазного дна.
Однако основным методом для диагностики катаракты является биомикроскопия переднего отрезка глаза. Обследование проводится с помощью щелевой лампы, которую еще называют офтальмологическим микроскопом. [12]
Щелевая лампа позволяет детально рассмотреть роговицу, переднюю камеру, радужку и хрусталик. Этот метод дает возможность наиболее точно определить характер и величину помутнений хрусталика и их локализацию. Чтобы провести исследование нужно на некоторое время расширить зрачок. Этого можно добиться капельным введением в конъюнктивальный мешок следующих препаратов: «Мидриацил», «Цикломед», «Тропикамид» и др. По завершении диагностики согласно полученным результатам рассчитывается оптическая сила искусственного хрусталика.
Все исследования глаза — оперативные, в большинстве своем бесконтактные и совершенно безболезненные.
Лечение катаракты
На сегодняшний день единственно верным методом лечения катаракты является хирургический, так как ещё не изобретено средство, позволяющее без операции вернуть мутному хрусталику прозрачность. Раньше было популярным использовать для этих целей глазные капли, содержащие витамины, антиоксиданты и ферменты, сейчас эти средства считаются неэффективными. Таким образом, медикаментозная терапия для лечения катаракты не эффективна. Не показана для лечения катаракты и лазерная коррекция. Лазерная коррекция — это изменение лазером конфигурации роговицы с целью изменения преломляющих свойств. К хрусталику и катаракте эта процедура не имеет никакого отношения и в данном случае не показана.
Народные средства для лечения катаракты также не помогут — применять их не только бессмысленно, но и опасно, поскольку они могут повредить нежную структуру глаза.
Стандартом хирургического лечения является бесшовная ультразвуковая факоэмульсификация (удаление) катаракты через малый разрез (2,0-2,2 мм). Эта малотравматичная, хорошо отработанная операция длится 15-20 минут. Она проводится под местным обезболиванием, поэтому хорошо переносится людьми даже очень пожилого возраста.
Уменьшение разреза при удалении катаракты делает операцию быстрой, менее травматичной и обеспечивает высокое зрение и быстрое заживление в послеоперационном периоде. [16]
Операция выполняется под микроскопом. Пациент находится в лежачем положении, на спине. Рядом постоянно находится врач-анестезиолог, он контролирует общее состояние пациента и обеспечивает обезболивание.
Операция проводится в шесть этапов:
Преимущества бесшовной операции:
Противопоказания к удалению катаракты
Противопоказаний к оперативному лечению катаракты немного — это острые воспалительные заболевания (например, ОРВИ), острые сердечно-сосудистые заболевания (острый инфаркт и инсульт), обострения хронических заболеваний, острые психические нарушения. Возраст не является противопоказанием, возрастной границы для операции не существует.
Выбор искусственного хрусталика
В результате факоэмульсификации катаракты на место естественного помутневшего хрусталика, а точнее в его капсульный мешок, помещается искусственная линза из специального полимерного материала. [14] [15] Он биологически совместим с тканями глаза и может служить бесконечно долго, не деградируя.
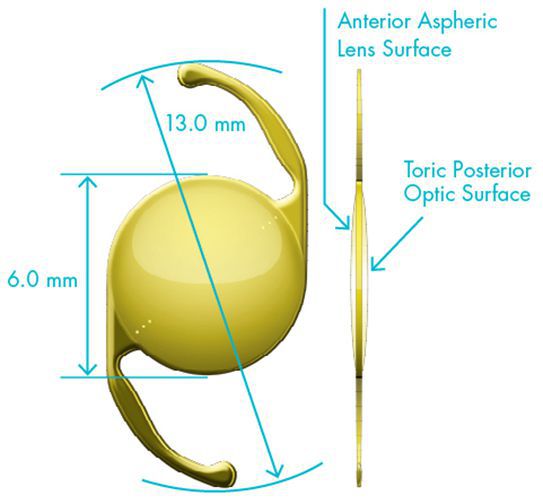
Существует множество видов интраокулярных линз:
Окончательный выбор конкретной модели делает хирург.
Монофокальная асферическая линза используется чаще всего. Она даёт пациенту возможность отлично видеть вдаль при различной степени освещённости, для зрения вблизи (чтения, работы за компьютером и т. д.) нужна незначительная докоррекция очками. Если человек готов носить очки для чтения, имплантация этой линзы является отличным выбором.
Асферический дизайн искусственного хрусталика усиливает четкость изображения (особенно в тёмное время суток). Жёлтая окраска линзы улучшает контрастность видимой картины, позволяет наблюдать цвета более натуральными и естественными, снижает неблагоприятное влияние рассеянного света и защищает сетчатку от вредного воздействия ультрафиолета и синего цвета.
Торическая интраокулярная линза практически аналогична монофокальной, единственная особенность — она позволяет исправить ещё и астигматизм, если это необходимо. Торическая линза обладает большей силой преломления в определенных областях, за счет этого у пациента с такой линзой уменьшается или полностью исчезает роговичный астигматизм и значительно повышается зрение вдаль без очков.
Для каждого конкретного пациента врач подбирает торическую линзу с помощью специальной компьютерной программы, где учитываются все анатомические особенности глаза, определяется тип интраокулярной линзы и планируемое её положение в глазу.
Мультифокальные линзы — последнее слово в микрохирургии катаракты и рефракционной хирургии. Имея не один, а несколько фокусов, линзы такого типа обеспечивают максимальную остроту зрения как вблизи, так и вдаль. В этом их главное преимущество.
Возможность выбрать линзы с различным фокусным расстоянием позволяет учесть профессиональные и индивидуальные потребности каждого человека и в большинстве случаев помогает полностью отказаться от очков при работе вблизи. Статистика показывает, что около 95% пациентов после имплантации мультифокальной интраокулярной линзы не пользуются очками.
С 2017 года для российских пациентов стала доступна трифокальная псевдоаккомодирующая интраокулярная линза AcrySof IQ PanOptix, выпущенная компанией Alcon.
Линза изготовлена из гидрофобного акрила — синтетического материала, который в течение длительного времени сохраняет цвет, прозрачность и форму. Благодаря эластичности конструкции провести имплантацию можно через минидоступ размером всего 1,8-2,0 мм. Три оптических фокуса линзы позволяют добиться высокой остроты зрения не только вдали и близи, но и на среднем расстоянии, что избавляет от необходимости носить очки.
AcrySof IQ PanOptix — асферичная линза. Благодаря ей пациент получает качественное изображение без искажений и повышенную контрастную чувствительность в любое время суток. Такой искусственный хрусталик защищает глаз от опасного ультрафиолета и в то же время доставляет до 88 % энергии света на сетчатку. Это обеспечивает широкий диапазон зрения при любой освещённости и диаметре зрачка.
С сентября 2018 года появилась возможность использовать еще один продукт компании Alcon — линзу PanOptix Toric. Она также восстанавливает зрение на всех расстояниях и помимо этого избавляет пациента от астигматизма.
Линза Ophtec Artisan имплантируется при осложнённых случаях катаракты. Она устанавливается не в капсульный мешок, а на переднюю или заднюю поверхность радужки. В этом случае может потребоваться шовная фиксация интраокулярной линзы к радужке или склере.
Для получения лучшего результата операции тип искуственного хрусталика нужно выбирать совместно с офтальмохирургом.
Таким образом, на сегодняшний день мы имеем в своём арсенале необходимые средства, чтобы пациенты с катарактой избавились от всех оптических проблем и могли вести активную, насыщенную жизнь без очков. [4] [17] [18] [19]
А что после операции?
Сразу после операции пациента на каталке с повязкой на оперированном глазу доставляют в палату. Стационарное наблюдение обычно длится меньше суток (хотя такая операция возможна и в амбулаторном порядке). В это время проводятся определённые лечебные мероприятия: закапывание комбинированных и противовоспалительных лекарственных средств, инъекции под слизистую оболочку глаза (при необходимости).
Желательно, чтобы в день выписки родные смогли помочь прооперированному пациенту добраться до дома.
Пациенту выдается выписная справка, которую нужно хранить и брать с собой при каждом посещении офтальмолога. Это важный документ, содержащий данные об остроте зрения до и после операции, её особенностях, типе установленного хрусталика. В справке прописаны врачебные рекомендации, например, какие капли использовать и как часто, а также дата и точное время, когда следует приехать в клинику для контрольного осмотра. Текущее наблюдение осуществляет офтальмолог по месту жительства. Он же может продлить больничный лист, если это потребуется.
В первый месяц после операции следует воздержаться от посещения бани, сауны, бассейна. Разрешается помыться под душем в домашних условиях. Во время мытья головы следить, чтобы в оперированный глаз не попадала вода и мыльная пена. После душа желательно закапать антибактериальные глазные капли.
В течение первого месяца рекомендуется воздержаться от физической работы и занятий спортом, связанных с подъёмом тяжести, сотрясением тела и резким наклоном головы. При хорошем общем самочувствии надо чаще бывать на воздухе, выполнять легкую работу по дому, можно смотреть телевизор и читать, но недолго. Избегать любых, даже самых незначительных травм глаза. Ни в коем случае не трогать оперированный глаз рукой, это может привести к инфицированию раны. Обязательно закапывать назначенные врачом глазные капли.
При выполнении этих рекомендаций риск осложнений минимальный и можно гарантировать отличный послеоперационный результат.
Прогноз. Профилактика
В случаях с приобретёнными возрастными катарактами прогноз лечения благоприятный, после операции зрение восстанавливается, часто до 100 %. Если пациент трудоспособного возраста, после операции он снова может работать. Чем раньше человек избавится от катаракты, тем скорее улучшится острота зрения и качество жизни в целом.
Зрение возвращается сразу же после операции. Окончательное восстановление функций происходит в течение первых нескольких дней после замены хрусталика и зависит от сопутствующих заболеваний глаза, возраста пациента, степени выраженности катаракты и т. д.
Иногда через несколько лет после операции (2-5 лет) может появиться вторичная катаракта — помутнение опорной структуры, на которой стоит искусственный хрусталик. Это состояние не является осложнением или следствием некачественно проведённой операции. Оно зависит от возраста пациента, его иммунологического статуса, сопутствующей патологии, дизайна и материала искусственного хрусталика и т. д. Даже если вторичная катаракта возникает, она не опасна и легко лечится лазером в течение нескольких минут. Чаще это случается с молодыми пациентами и детьми. В более зрелом возрасте риск развития вторичной катаракты уменьшается и составляет около 10 %. Чтобы снизить вероятность появления такого недуга, хирурги применяют специальные приёмы, совершенствуют хирургическую технику операции, используют самые современные модели искусственных хрусталиков.
Профилактика
Чтобы исключить врождённые катаракты стоит уделить внимание профилактике вирусных заболеваний у беременных, а также радиационных воздействий на организм.
Возникновение приобретённых катаракт можно предупредить своевременным и рациональным лечением заболеваний, которые могут способствовать её развитию. При работе на промышленных, сельскохозяйственных, химических предприятиях обязательно строго соблюдать технику безопасности.
Профилактика развития возрастной катаракты должна быть направлена на общее оздоровление организма и замедление процессов старения. Медикаментозная терапия для профилактики катаракты практически не используется, в связи с неэффективностью. Но по желанию можно назначить пациентам в каплях витаминные и антиоксидантные препараты. К основным немедикаментозным методам профилактики относятся:



 Начальная возрастная катаракта обоих глаз
Начальная возрастная катаракта обоих глаз