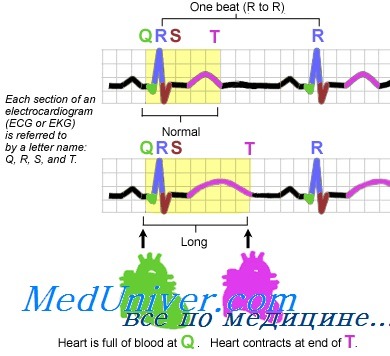
Наджелудочковая эктопия что это такое
Экстрасистолия
Что такое частая экстрасистолия сердца? Данный вид аритмий встречается чаще всего. Характеризуется преждевременным сокращением сердечной мышцы. Пациент при этом ощущает мощный сердечный толчок, после которого следует замирание сердца. Подобное состояние может сопровождаться тревогой, нехваткой воздуха, приливом жара. При этом происходит снижение сердечного выброса крови, которое приводит к уменьшению мозгового, коронарного кровотока.
Отделение кардиологии в «Клинике АВС» оказывает все виды медицинской помощи: амбулаторная, стационарная и при необходимости дистанционная. Внедрение в клиническую практику инновационных достижений медицины, современного высокоточного оборудования, а также применение бесценного опыта специалистов высокого профессионального уровня дает возможность нам оказывать медицинскую помощь даже в самых сложных случаях.
Общая информация
Экстрасистолы — это раннее сокращение сердечной мышцы. Т. е. орган еще не набрал достаточно крови для ее выброса в сосуды, но сокращение уже произошло, поэтому оно неэффективное.
Экстрасистолы сердца возникают у всех людей. У здоровых — это редкие единичные случаи. Учащенные сокращения (больше 8 в минуту) снижают объем выброса крови и существенно замедляют кровообращение. Это может осложнить протекание имеющейся сердечной болезни.
Бывает несколько экстрасистолий. Самые опасные — желудочковые, развивающиеся при органическом поражении сердца.
Распространенность и особенности
Многочисленные исследования данного состояния указывают на то, что если количество экстрасистол не превышает 100-200 в сутки, то это считается вариантом нормы. Если за 1 час регистрируется больше 300 экстрасистол, то заболевание сердца экстрасистолия считается частой.
Уровень опасности
Заболевание сердца экстрасистолия не относится к опасным недугам, если экстрасистолы не являются частыми и не связаны с органическим поражением сердца. При регулярности экстрасистолий необходимо обследование, чтобы понять причины, симптомы и лечение экстрасистолии сердца. Иногда за ним стоит более серьезная патология, которая требует специфического лечения.
Локализация болезни
По локализации экстрасистолии бывают:
Причины и симптомы экстрасистолии сердца
Причины экстрасистол могут быть связаны с болезнями сердца:
Распространение по возрасту и полу
Мужчины больше подвержены данному отклонению в работе сердца. Во многом это связано с курением, употреблением алкоголя, напряженной работой с высокой вредностью и пр. Увеличивается риск развития заболевания с возрастом. Женщины также подвержены развитию данной патологии, но она протекает, как правило, в некритичной форме и легко поддается коррекции.
Часто встречается заболевание сердца экстрасистолия в подростковом возрасте, поскольку взросление организма сопровождается многочисленными изменениями различных систем и органов, в т. ч. сердца.
Признаки заболевания
Субъективные симптомы присутствуют не всегда. Распознать экстрасистолу можно как толчок сердца в грудину изнутри с последующей компенсаторной паузой сердца и замиранием в его работе. Лица с ВСД тяжелее переносят экстрасистолы, поскольку такие сокращения могут сопровождаться приливами жара, потливостью, тревогой, нехваткой воздуха, панической атакой.
Частая экстрасистолия сердца снижает сердечный выброс, а значит, уменьшается коронарное, почечное, мозговое кровообращение. Развиваются патогномичные симптомы для данных состояний, например, головокружение, обморок, расстройство речевой деятельности и пр.
Диагностика
Многие пациенты не ощущают экстрасистол. И чаще обнаруживают нарушение сердечной деятельности при осмотре врача (проверка пульса или аускультация сердца).
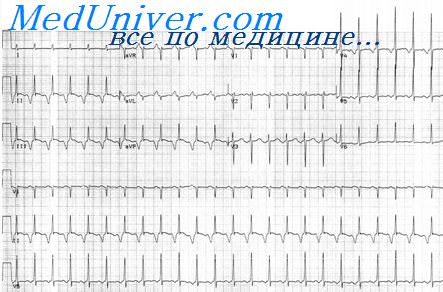
При подозрении на данное заболевания врачи «Клиники АВС» проводят ЭКГ, что позволяет с точностью подтвердить или опровергнуть диагноз. На ленте ЭКГ четко визуализируются нормальные и патологические сокращения.
Если диагноз подтвердится, то необходимо провести дополнительное обследование для определения причины и лечение экстрасистолии сердца. Поэтому наши специалисты особое внимание уделяют анамнезу, а именно заболеваниям, которые могут стать потенциальным катализатором органического поражения сердца.
Причины и лечение экстрасистолии сердца напрямую связаны. Рекомендуется выяснить этиологию, поскольку терапия при органическом поражении сердца отличается от лечения функциональных или токсических экстрасистолий.
Методы лечения
Чтобы разработать схему лечения наши врачи учитывают разновидность и локализацию экстрасистолии. Единичные преждевременные сокращения, которые не вызваны патологией сердца, не нуждаются в лечении. Если развитие экстрасистол связано с болезнями пищеварительной, сердечно-сосудистой, эндокринной систем, то терапию начинают с устранения причины экстрасистол.
Обычно лечение медикаментозное и включает седативные, антиаритмические и др. средства. Длительность приема препаратов в каждом случае индивидуальная. Например, при злокачественной желудочковой экстрасистолии антиаритмические лекарства нужно принимать всю жизнь. Если фармакотерапия неэффективна и частота сокращений достигает 20-30 тыс. в сутки, проводится радиочастотная аблация.
Возможные последствия и осложнения
Прогноз зависит от первопричины патологии: наличия органических поражений сердца, степени нарушения работы желудочков.
Опасения должны вызывать экстрасистолии, которые развились из-за инфаркта миокарда, миокардита, кардиомиопатий. При значительных морфологических изменениях сердечной мышцы экстрасистолы иногда приводят к фибрилляции предсердий или желудочков, что может закончиться внезапной смертью. Если структурные поражения сердца отсутствуют, то пациент может быть спокоен, — течение подобного состояния доброкачественное.
Профилактика
В качестве профилактики следует исключить влияние факторов, которые бы могли привести к развитию патологии:
Наджелудочковая экстрасистолия
Наджелудочковая экстрасистолия – это один из видов аритмии. При этом происходит внеочередное возбуждение какого-либо отдела сердца, вызванное возникновением преждевременного импульса в верхних отделах сердца или в антривентрикулярном узле.
Причины наджелудочковой экстрасистолии разнообразны. Экстрасистолы бывают функциональными и органическими. Функциональные могут возникать у людей со здоровым сердцем, в частности у детей и высокорослых юношей. Это редкая одиночная наджелудочковая экстрасистолия с количеством сокращений менее 30 в течение часа.
К функциональным принято относить экстрасистолы следующего происхождения: нейрогенного; дисэлектролитного; дисгормонального; токсического; лекарственного.
Нейрогенные, в свою очередь, делятся на гипоадренергические, гиперадренергические и вагусные.
Гипераденергические экстрасистолы связаны с усиленной физической и умственной работой, эмоциональным возбуждением, принятием алкоголя, курением, употреблением острой пищи.
Гипоаденергические распознаются с трудом. Их существование подтверждается экспериментальными данными и клиническими наблюдениями.
При вагусной экстрасистолии перебои с сокращением сердца случаются после еды и во время сна, то есть в горизонтальном положении.
Органические наджелудочковые экстарсистолии обусловлены заболеваниями сердца, среди которых:
Синусовая экстрасистолия чаще всего обусловлена хронической ИБС. Об органической природе наджелудочковой экстрасистолии можно говорить, если она развивается:
при синусовой тахикардии;
исходит из нескольких очагов (политопная);
связана со стенокардией;
экстрасистол больше чем 30 в час во время мониторной регистрации ЭКГ и больше 5 в минуту при осмотре врача.
Наджелудочковая экстрасистолия – это один из видов аритмии. При этом происходит внеочередное возбуждение какого-либо отдела сердца, вызванное возникновением преждевременного импульса в верхних отделах сердца или в антривентрикулярном узле.
Этиология и виды наджелудочковых экстрасистолий
Причины наджелудочковой экстрасистолии разнообразны. Экстрасистолы бывают функциональными и органическими.
Функциональные могут возникать у людей со здоровым сердцем, в частности у детей и высокорослых юношей. Это редкая одиночная наджелудочковая экстрасистолия с количеством сокращений менее 30 в течение часа.
К функциональным принято относить экстрасистолы следующего происхождения:
Увеличение щитовидной железы и ее повышенная функция часто могут быть причиной наджелудочковой экстрасистолии
Нейрогенные, в свою очередь, делятся на гипоадренергические, гиперадренергические и вагусные.
Гипераденергические экстрасистолы связаны с усиленной физической и умственной работой, эмоциональным возбуждением, принятием алкоголя, курением, употреблением острой пищи.
Гипоаденергические распознаются с трудом. Их существование подтверждается экспериментальными данными и клиническими наблюдениями.
При вагусной экстрасистолии перебои с сокращением сердца случаются после еды и во время сна, то есть в горизонтальном положении.
Органические наджелудочковые экстарсистолии обусловлены заболеваниями сердца, среди которых:
Синусовая экстрасистолия чаще всего обусловлена хронической ИБС. Об органической природе наджелудочковой экстрасистолии можно говорить, если она развивается:
Кроме этого наджелудочковая экстрасистолия классифицируется следующим образом:
Зачастую у людей с наджелудочковой экстрасистолией отсутствуют симптомы. Наиболее характерные признаки:
Наджелудочковая эктопия что это такое
Генез сердечных аритмий включает механизм re-entry, триггерную активность и повышенный автоматизм. Повышенные уровни катехоламинов во время ФН ускоряют проведение импульсов, укорачивают рефрактерный период, повышают амплитуду поздних потенциалов и увеличивают крутизну 4-й фазы спонтанной деполяризации действующих потенциалов. Другие пусковые механизмы нарушений сердечного ритма — метаболический ацидоз и индуцированная ФН ишемия миокарда. Желудочковые экстрасистолы нередко наблюдаются во время ПФН, и частота их растете увеличением возраста. Групповые экстрасистолы встречаются у 0-5% бессимптомных лиц без подозреваемого заболевания сердца, и это не служит признаком повышенного риска сердечной смерти.
Подавление эктопической желудочковой активности при ФН является неспецифичной находкой и возникает у пациентов с ИБС и у здоровых лиц в равной мере. Желудочковые аритмии у пациентов с хронической ИБС после корректировки относительно базовых показателей, клинических данных и функциональных характеристик ЛЖ имеют малое прогностическое значение. Около 20% пациентов с установленной болезнью сердца и от 50 до 75% пациентов, переживших ВСС, имеют нарушения ритма сердца, индуцированные ФН. У пациентов с недавним ИМ наличие групповых форм аритмии, вызванных ФН, ассоциируется с повышенным риском последующей сердечной смерти.
Такие желудочковые аритмии можно устранить приемом бета-АБ. Индуцированные ФН аритмии имеют тенденцию к учащению в восстановительном периоде, т.к. периферические уровни норадреналина в плазме продолжают повышаться в течение нескольких минут после прекращения ФН, а парасимпатический тонус во время краткосрочной восстановительной фазы высокий.
5-летняя смертность от всех причин значительно выше у пациентов, которые имеют частые желудочковые эктопические сокращения или групповые желудочковые экстрасистолы (ЖЭС) в восстановительном периоде, по сравнению с теми, кто имеет желудочковые аритмии только во время ФН. Тест может помочь в оценке эффективности противоаритмических средств и выявлении наджелудочковых аритмий при контроле над желудочковым ритмом во время лечения хронической ФП и определения возможной токсичности лекарственных препаратов у пациентов, получающих противоаритмические средства.
Нагрузочное тестирование рекомендовано взрослым пациентам с желудочковыми аритмиями, имеющим вероятность ИБС, установленную на основе пола, возраста и клинических симптомов, пациентам с предполагаемыми или установленными аритмиями, индуцированными ФН, включая катехоламинергическую желудочковую тахикардию вне зависимости от возраста, и при оценке эффективности медикаментозной терапии или аблации у пациентов с подтвержденными желудочковыми аритмиями, индуцированными ФН.
Наджелудочковая эктопия что это такое
Все тахиаритмии, которые берут свое начало выше разветвления пучка Гиса или возникают при участии в петле re-entry зоны, проксимальной по отношению к нему, классифицируются как наджелудочковые аритмии. Диагноз означает также, что частота предсердного ритма составляет 100 сокращений в минуту и более, причем частота желудочкового ритма может быть меньше, если проведение через АВ-узел нарушено.
Суправентрикулярным тахикардиям обычно присущи узкие комплексы QRS, но при аберрантном проведении внутри желудочков, при предсуществовавшей блокаде ножки пучка Гиса или проведении через дополнительные пути возможно наличие и широких комплексов.
Активность предсердий определяют с помощью длительной регистрации многих отведений ЭКГ специально для идентификации ритма. Полезна подобная съемка ЭКГ при большой скорости протяжки ленты (например, 50 мм/с). К вспомогательным диагностическим методам относятся также вагусные приемы, выполняемые с целью замедления ритма желудочков, и использование пищеводного отведения для выявления активности предсердий. Иногда требуется запись внутрипредсердных электрокардиограмм.
Наджелудочковые тахикардии подразделяют на пароксизмалmные (длящиеся от нескольких секунд до нескольких часов), персистирующие (длящиеся дни или недели) или хронические (длящиеся недели и даже годы). Для адекватного лечения наджелудочковых аритмий важно учитывать не только длительность тахиаритмий, но и их электрофизиологические механизмы.
Пароксизмальная наджелудочковая тахикардия (ПНЖТ) может встречаться у пациентов всех возрастов как при наличии заболевания сердца, так и при отсутствии такового. С точки зрения электрофизиологии, ПНЖТ наиболее часто обусловлена феноменом re-entry в пределах АВ-узла или вовлечением дополнительных путей проведения; редко механизмом служит re-entry в синусовом узле или предсердиях.
Пароксизмальная наджелудочковая тахикардия (ПНЖТ) с механизмом re-entry в АВ-узле
Re-entry в АВ-узле — самая частая причина пароксизмальной наджелудочковой тахикардии (ПНЖТ). Для этого электрофизиологического механизма характерно существование двух функционально различных проводящих путей (медленного и быстрого) — в пределах или около АВ-узла. При наиболее часто встречающейся форме тахикардии по механизму re-entry в АВ-узле антероградное проведение происходит по медленному пути, а ретроградное — по быстрому пути, в результате чего возбуждение предсердий и желудочков происходит почти одновременно.
На электрокардиограмме ретроградные зубцы Р скрыты в комплексе QRS или расположены сразу после него. При редко встречающейся форме, при которой антероградное проведение идет по быстрому пути, ретроградный зубец Р расположен на значительном расстоянии от конца комплекса QRS и характеризуется длинным интервалом R-P и коротким интервалом P-R с инвертированным зубцом Р в отведениях II, III и aVF. Если нет ишемии или значительного поражения клапанов сердца, ПНЖТ по механизму re-entry в АВ-узле является доброкачественным нарушением ритма.
Ее можно быстро купировать в покое, седативной терапией и выполнением вагусных приемов. Если эти физиологические вмешательства безуспешны, можно использовать внутривенное введение аденозина, антагонистов кальция, дигоксина или бета-блокаторов. Аденозин 6 мг внутривенно с последующими одним или двумя болюсными введениями по 12 мг имеет очень короткий период полураспада (10 с), не вызывает гемодинамических нарушений и обычно является препаратом первого выбора для лечения пароксизмальными наджелудочковыми тахикардиями (ПНЖТ).
Назначение этого препарата противопоказано больным с низким артериальным давлением и при высокой степени АВ-блокады. Внутривенное введение верапамила 5 мг болюсом с последующими (если начальный болюс не купировал аритмии) одним или двумя дополнительными болюсами по 5 мг с интервалом в 10 мин оказывается эффективным у 90 % больных. Введение дилтиазема внутривенно, начиная с 0,25 мг/кг болюсом в течение 2 мин, также дает достаточный эффект. При неполучении удовлетворительного эффекта препарат вводят повторно через 15 мин в дозе 0,35 мг/кг болюсом.
Можно использовать внутривенное введение 0,5 мг дигоксина в течение 10 мин с последующим дополнительным введением 0,25 мг каждые 4 ч до достижения максимальной дозы 1,5 мг за 24 ч. Может быть эффективным назначение внутривенно бета-адреноблокаторов, пропранолола или эсмолола. Антиаритмические препараты класса IA иногда помогают достигнуть желаемого результата при неэффективности других препаратов. Нарушения гемодинамики требуют немедленного выполнения кардиоверсии (как правило, низкоэнергетических разрядов — 10-50 Вт/с). Если другие методы не помогают или есть противопоказания к кардиоверсии, альтернативой является высокочастотная стимуляция предсердий.
Хотя для пароксизмальных наджелудочковых тахикардий (ПНЖТ) с механизмом re-entry в АВ-узле характерны узкие комплексы QRS, иногда встречаются и широкие QRS — как результат аберрантного внутрижелудочкового проведения (по типу блокады правой или левой ножки пучка Гиса). Однако если блокада ножки пучка Гиса или аберрантное проведение ранее не были достоверно зарегистрированы, тахикардия с широкими комплексами QRS должна рассматриваться как желудочковая тахикардия.
Использование верапамила для лечения тахикардии с широкими комплексами при ошибочном допущении, что имеет место суправентрикулярная тахикардия с аберрантным проведением, может привести к тяжелым гемодинамическим нарушениям и даже смерти.
Низкоэнергетическая кардиоверсия и применение антиаритмических препаратов класса I — логичная альтернатива при неопределенном диагнозе нарушения ритма.
Долгосрочная терапия, направленная на профилактику рецидивов пароксизмальных наджелудочковых тахикардий (ПНЖТ) по механизму re-entry в АВ-узле, в настоящее время наиболее часто выполняется с помощью либо фармакологических средств, либо методов катетерной деструкции. Длительная терапия не показана больным с редкими, короткими приступами при хорошей их переносимости и (или) в случае эффективности физиологических способов купирования. Пациентам с более частыми приступами при непереносимости медикаментозных препаратов и (или) в тех случаях, когда наджелудочковые тахикардии вызывает гемодинамические нарушения, целесообразно проводить радикальное лечение катетерным радиочастотным разрушением.
Лечение деструкцией наиболее распространенной формы АВ-узлового re-entry осуществляется посредством селективного разрушения медленного проводящего пути с целью прервать петлю re-entry. Реже выполняется деструкция быстрого проводящего пути; в этом случае выше риск ятрогенной внутрисердечной блокады. Согласно последним данным, при любом варианте эта методика безопасна и эффективна для лечения re-entry в АВ-узле.
Фармакологическая терапия показана больным, которые отказываются от радиочастотного разрушения, или пациентам с редкими и нетяжелыми приступами. Можно использовать препараты из группы бета-адреноблокаторов, верапамил или дигоксин в стандартных дозировках. Пациентам без органической патологии сердца можно назначать препараты класса IС.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Насколько опасна желудочковая экстрасистолия? Интервью с заведующим отделением хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции ФГБУ «НМИЦ ТПМ» Минздрава России Алексеем Владимировичем Тарасовым.
Желудочковая экстрасистолия (ЖЭС) — разновидность нарушения ритма сердца, проявляется преждевременными сокращениями сердца, активация которых происходит из миокарда желудочков.
Об экстрасистолиях мы поговорим с заведующим отделением хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции ФГБУ «НМИЦ ТПМ» Минздрава России Алексеем Владимировичем Тарасовым.
Как часто Вы в своей практике сталкиваетесь с экстрасистолиями?
Врачи ежедневно сталкиваются с этим диагнозом. Экстрасистолии диагностируются у 50-70% всех пациентов с нарушением ритма, с ишемической болезнью сердца и сердечной недостаточностью.
Расскажите поподробнее о причинах возникновения ЖЭС
ЖЭС — это всегда вторичное нарушение ритма сердца, а, значит, есть какая-то первопричина. Вот ее надо найти врачу, и на нее воздействовать.
Причины могут быть разные: от стресса и наличия вредных привычек – курения, алкоголя, переедания, до патологий сердечно-сосудистой системы – ИБС, стенокардия, гипертония, кардиомиопатия, пороки сердца, миокардит. Также причина может быть в патологиях других внутренних органов – легких, желудочно-кишечного тракта, онкологических заболеваниях.
Насколько желудочковая экстрасистолия опасное заболевание?
Мы никогда не говорим пациенту, что его жизни что-то угрожает, пока не проведем всестороннюю диагностику и не выявим первопричину заболевания. Бывают экстрасистолы безопасные, которые не стоит даже начинать лечить, бывают те, которые требуют немедленных действий!
Какая диагностика ЖЭС?
Главное — понять, угрожает ли экстрасистолия жизни пациента, может ли привести к самому грозному осложнению — внезапной сердечной смерти!
Сначала мы фиксируем жалобы пациента, потом направляем на функциональные исследования сердца. В первую очередь, на ЭКГ в 12 отведениях, затем на суточное холтеровское мониторирование, УЗИ сердца. Для исключения коронарной патологии — нагрузочные тесты. В зависимости от полученных результатов, можем назначить КТ, МРТ, гастроскопию, анализы крови, внутрисердечное электрофизиологическое исследование или генетическое обследование.
То есть, не всем пациентам показано лечение? Расскажите подробнее
Не каждая ЖЭС требует коррекции. Иногда, наоборот, не стоит ее трогать, так как терапия может нанести еще больший вред здоровью. В нашем центре были такие случаи. Не раз мы отменяли антиаритмическую терапию, назначенную другим врачом и отмечали положительную динамику.
Выбор тактики лечения зависит от того, есть ли у пациента органические поражения сердца или оно структурно нормальное.
В лечении мы добиваемся трех целей: уменьшения симптомов, устранения гемодинамических нарушений, улучшения прогноза.
Но наша ключевая цель — профилактика внезапной сердечной смерти. Еще раз подчеркну, главное — определить, имеется ли у пациента на фоне экстрасистолии риск внезапной сердечной смерти!
Какие подходы и методики лечения применяются в вашем отделении?
В самом начале нашей беседы я говорил и сейчас акцентирую на этом внимание, что ЖЭС имеет вторичную природу. Поэтому в начале лечения важно определить первичное заболевание и воздействовать на него.
Далее, это назначение лекарственных препаратов, в том числе антиаритмических, седативных, препаратов калия, магния и др.
При неэффективности лекарственной терапии – радиочастотная аблация или имплантация кардиовертер-дефибриллятора, если аритмия прогностически опасная.
Если нет поражения сердца, пациентам рекомендуется смена образа жизни. Исключение перееданий, тяжелой пищи, алкоголя, курения. Иногда экстрасистолия может уйти даже после отдыха, поездки в отпуск.
А если есть поражение сердца?
Здесь сложнее. У таких пациентов происходят изменения электрофизиологических свойств миокарда, потеря электрической стабильности миокарда, электролитный дисбаланс в миокарде (потеря кардиомиоцитами калия, магния), гиперкатехоламинемия. Главное — назначить бета-адреноблокаторы, так как они выполняют «защитную» функцию от электрической нестабильности у таких больных.
В зависимости от патологии и опасности аритмии мы можем рекомендовать им хирургическое лечение.
В заключении расскажите немного о своем отделении
У нас в отделении хирургического лечения сложных нарушений ритма сердца и электрокардиостимуляции накоплен большой опыт в лечении таких пациентов.
В работе мы опираемся на доказательную медицину, национальные и международные рекомендации, прибегаем к консультациям научного и профессорско-преподательского состава нашего Центра.
У нас есть все необходимые условия для быстрой диагностики, качественного лечения и наблюдения пациентов.
По вопросам отбора пациентов для стационарного лечения и высокотехнологичной помощи, консультаций, по любым вопросам относительно работы отделения:
+7 (499) 553-68-79 (зав. отделением Тарасов Алексей Владимирович)
По вопросам состояния госпитализированных пациентов, общение с лечащими врачами:
+7 (499) 553-68-97 (после 14:00) ординаторская
Отдел организации платных медицинских услуг и госпитализации: