Нагноение шва чем лечить
Нагноение шва чем лечить
1. Что такое хирургические раневые инфекции и какова их классификация?
Хирургические раневые инфекции (ХРИ) развиваются в течение 30 дней после хирургического вмешательства, за исключением тех случаев, когда в ране остается инородное тело. В случае имплантации инородного материала, опасность раневой инфекции сохраняется в течение года.
В зависимости от глубины поражения тканей раневые инфекции делятся на три клинически значимые категории:
а) Поверхностные ХРИ.
б) Глубокие ХРИ (вовлекающие фасции и мышцы).
в) Полостные ХРИ (распространение инфекции на любые анатомические образования, затронутые хирургическими манипуляциями).
2. Каковы классические признаки поверхностной, глубокой и полостной хирургической раневой инфекции (ХРИ)?
Поверхностные и глубокие хирургические раневые инфекции (ХРИ):
• Calor (жар)
• Tumor (отечность)
• Rubor (покраснение)
• Dolor (боль)
На полостную хирургическую раневую инфекцию (ХРИ) указывают общие симптомы: лихорадка, кишечная непроходимость и/или шок. Для уточнения диагноза могут потребоваться дополнительные исследования.
3. Можно ли предвидеть дальнейшее развитие ХРИ на основании типа раны?
Да. Исходя из степени загрязнения, раны можно отнести к одной из четырех категорий: чистые, чистые-контаминированные, контаминированные и грязные инфицированные. Чистые раны — атравматичные раны без признаков воспаления, с полным соблюдением правил асептики и без вскрытия полых органов. Чистые-контаминированные раны идентичны предыдущим, за исключением того, что вскрывался полый орган.
Контаминированные раны причинены чистым предметом, при минимальном контакте с инфицированным материалом. Грязные инфицированные раны развиваются в результате травмы загрязненным предметом или при значительном попадании инфицированного материала в разрез. По литературным данным, частота нагноения для каждой категории ран составляет 2,1%; 3,3%; 6,4% и 7,1% соответственно.
4. Какие другие факторы, кроме типа раны, позволяют прогнозировать развитие раневой инфекции?
Физическое состояние (но классификации Американского Общества Анестезиологов), результаты интраоперационных бактериальных посевов и продолжительность пребывания в стационаре до операции являются важными прогностическими факторами послеоперационных ХРИ. Важное значение имеет также адекватное регионарное кровоснабжение, что подтверждается низкой частотой нагноения ран в лицевой области.
5. Какие факторы может контролировать хирург для снижения частоты ХРИ?
Снизить частоту послеоперационной инфекции помогает сокращение продолжительности операции, облитерация мертвого пространства, тщательный гемостаз, максимальное уменьшение присутствия чужеродных материалов (включая лишние швы) и бережное обращение с тканями. Применение электрокоагуляции для гемостаза не повышает частоту раневых инфекций.
6. Снижает ли профилактическое назначение системных антибиотиков вероятность инфекции?
Применение антибиотиков при контаминированных и грязных инфицированных ранах абсолютно показано и является скорее лечением, чем профилактикой. При любых чистых контаминированных ранах рекомендуется назначение антибиотиков в качестве профилактики. Первоначально профилактическое лечение антибиотиками при чистых ранах проводилось только в случае имплантации синтетического материала. Общее мнение сводилось к тому, что любая польза от профилактического применения антибиотиков в чистой хирургии превышает потенциальный риск побочных эффектов от неправильного использования.
Однако, строго говоря, после любой операции в ране остается некоторое количество чужеродного материала (например, швы), и даже единственный шов может привести к нагноению за счет занесенных в рапу бактерий, которые сами по себе не вызовут инфекции. Кроме того, крупное проспективное рандомизированное исследование, посвященное профилактическому применению антибиотиков в чистой хирургии, показало очевидное значение профилактики для уменьшения количества ХРИ.
7. Когда нужно проводить антибактериальную профилактику?
Максимально положительный результат достигается при наличии терапевтической концентрации антибиотиков в тканях на момент контаминации. Следовательно, эффективность профилактики повышается, если антибиотики назначаются непосредственно перед хирургическим разрезом; более позднее профилактическое введение антибиотиков бессмысленно. Схемы многократного введения антибиотиков не имеют преимуществ перед однократной дозой. Беспорядочный выбор антибиотиков (не соответствующий больничным рекомендациям) может даже повысить частоту ХРИ.
8. Нужно ли проводить в операционной пульс-гидропрессивную обработку раны?
Да. Было проведено всестороннее исследование результатов пульс-гидропрессивной обработки раны при контаминации мягких тканей. При этом было продемонстрировано, что она в семь раз эффективнее снижает бактериальное загрязнение, чем промывание резиновой грушей. Эластические свойства мягких тканей способствуют удалению микрочастиц в промежутках между подачей жидкости. Оптимальное давление и частота импульсов должны составлять соответственно 4-5 кг на см2 и 800 импульсов в минуту.
9. Позволяют ли антибиотики и гидропрессивная обработка чаще закрывать грязные или контаминированные раны первичным натяжением?
Несмотря на эти эффективные методы терапии, решение о первичном закрытии раны для хирурга остается непростым, требует опыта и врачебной интуиции. Первичное закрытие рапы всегда предпочтительно, поскольку сокращает сроки заболеваемости и улучшает косметический результат. Однако при развитии инфекции последствия достаточно серьезны, и рапу необходимо снова раскрыть. Решение о первичном закрытии рапы принимается с учетом степени контаминации, количества некротической ткани или размеров оставленного мертвого пространства, адекватности кровоснабжения, эффективности дренажей, времени, прошедшего с момента повреждения и имплантации инородного материала.
В целом безопаснее оставить сомнительную рану открытой и предоставить ей возможность заживать вторичным натяжением или выполнить отсроченное закрытие рапы через 3-5 дней. Отсроченные швы являются тем компромиссом, который часто отличает опытного хирурга от восторженного дилетанта.
10. Обычная частота нагноения при типичных операциях.
Холецистэктомия 3%
Паховое грыжесечение 2%
Аппендэктомия 5%
Торакотомия 6%
Колэктомия 12%
11. Какие микроорганизмы чаще всего являются возбудителями раневой инфекции?
Поскольку стафилококк относится к наиболее распространенному на коже микроорганизму, он также чаще всего вызывает ХРИ. Однако ХРИ в ряде зон ассоциируются с другими микроорганизмами. Если была вскрыта кишка, возбудителями инфекции обычно являются представители семейства Enterobacteriaceae и анаэробы; при рассечении желчных путей и пищевода инфекционными возбудителями, помимо названных микробов, становятся энтерококки. Другие зоны, например мочевыводящие пути или влагалище, содержат такие микроорганизмы как стрептококки группы D, Pseudomonas и Proteus.
12. Как раневая инфекция связана с операцией по времени?
В типичных случаях раневая инфекция развивается на 5-7 день после операции; однако может развиться и молниеносная форма. Инфекции, вызванные клостридиями, развиваются при большом количестве нежизнеспособных тканей в закрытом пространстве и являются классическим примером молниеносной формы ХРИ.
13. Каковы первостепенные лечебные мероприятия при развитии ХРИ?
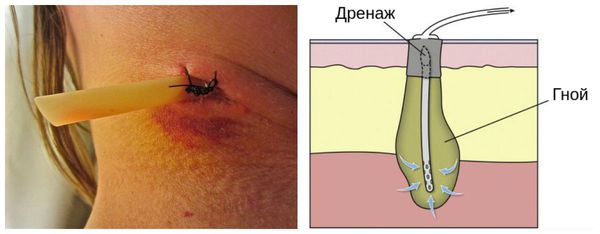
Первостепенное значение имеет дренирование раны. Дренаж ставится путем раскрытия раны или, в случае глубокой инфекции, под контролем компьютерной томографии (КТ) или ультразвукового исследования (УЗИ). Для лечения флегмоны и генерализованного сепсиса также применяется антибактериальная терапия.
14. Что может произойти, если не лечить поверхностную или глубокую ХРИ?
Местно состояние раны ухудшается, инфекция проникает в глубь тканей и продолжает распространяться. Если инфекция быстро прогрессирует, может развиться некротизирующий фасциит. В конечном итоге края рапы расходятся.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что такое гнойная рана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Богданова Сергея Геннадьевича, детского хирурга со стажем в 9 лет.
Определение болезни. Причины заболевания
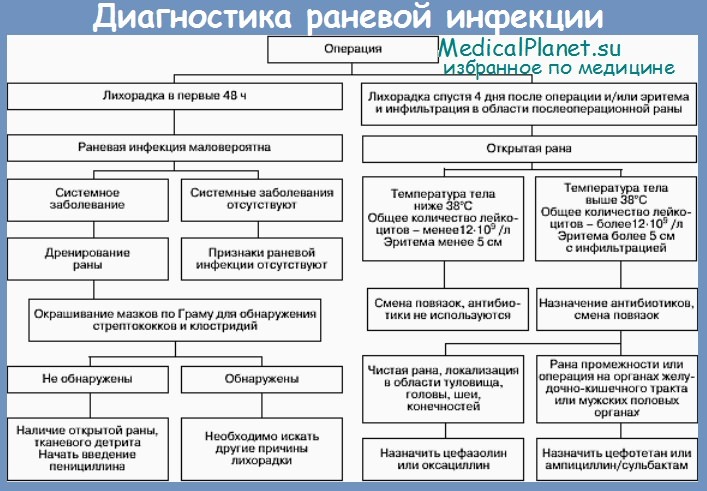
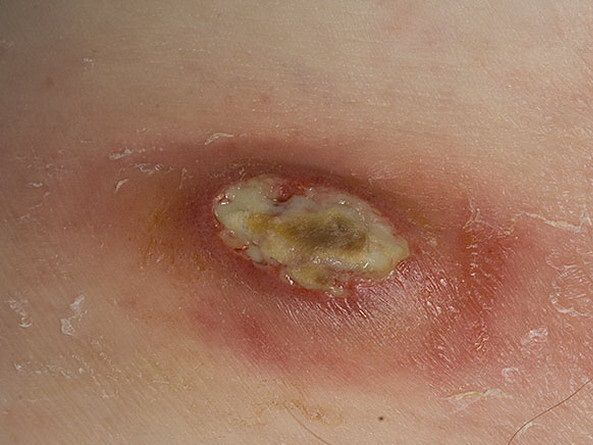
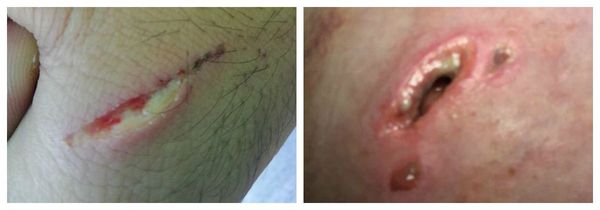
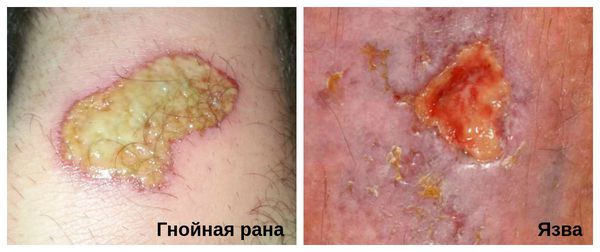
Гнойная рана — это рана, в которой развивается инфекционный процесс, так как защитные силы организма не справляются с микробами, попавшими в неё. Иначе такую рану называют инфицированной. Она сопровождается симптомами воспаления: болью, покраснением, скоплением крови и лимфы в окружающих тканей, а также наличием гнойного отделяемого с неприятным запахом.
Те или иные повреждения человек получает практически ежедневно, однако риск инфицирования зависит от условий получения раны и от состояния иммунной системы человека. Например, при операционных ранах риски инфицирования крайне малы, так как человек получает их практически в стерильных условиях. Наиболее высокий риск занесения инфекции отмечается при ранах, полученных во время работы с землёй, строительства или при чрезвычайных происшествиях (авариях, падениях с высоты).
Важную роль в развитии инфекции в ране играют такие факторы как пол, возраст и наличие сопутствующей патологии (например, сахарного диабета):
Заведомо инфицированными считаются укушенные и хронические раны (существующие более трёх недель). Чаще всего встречаются укусы насекомых, но на первом месте по обращаемости за медицинской помощью стоят укусы кошек и собак.
Операционные раны считаются чистыми, однако при вскрытии абсцессов и ли фурункулов рана автоматически становится контаминированной, т. е. обсеменённой патогенными микроорганизмами.
Также развитию раневой инфекции способствуют:
Симптомы гнойной раны
Клиническая картина гнойной раны складывается из двух групп симптомов: общих и местных. Выраженность проявлений зависит от многих причин, таких как обширность и характер поражения, состояние защитных сил организма и свойств возбудителя инфекции.
К общим симптомам можно отнести : головную боль, слабость, вялость, быструю утомляемость, учащение пульса, озноб, увеличение температуры тела, потерю аппетита, повышенную возбудимость. Степень выраженности данной группы симптомов зависит от тяжести интоксикации.
К местным симптомам гнойной раны относятся :
Боль — неотъемлемый симптом любого ранения. Её интенсивность зависит от степени раздражения болевых рецепторов. Сильная боль способна вызвать паралич центральной нервной системы с последующим развитием шокового состояния. Поэтому вторым по важности компонентом оказания помощи (после кровотечения) является обезболивание пациента.
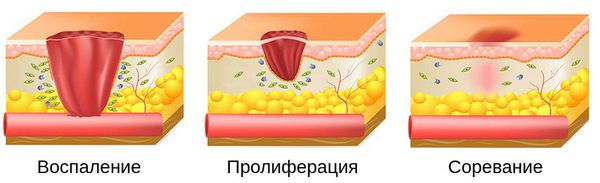
Патогенез гнойной раны
Процесс заживления раны делится на три этапа :
Развитие всех фаз заживления раны занимает в среднем от 8 до 12 месяцев.
Основой патогенеза гнойной раны является инфицирование повреждения. Его развитие зависит следующих факторов:
Классификация и стадии развития гнойной раны
Также раны делятся:
Непосредственно гнойные раны подразделяют на два типа:
Осложнения гнойной раны
Наиболее грозными осложнениями являются эндотоксикоз, инфекционно-токсический шок и сепсис.
Инфекционно-токсический шок — это острая недостаточность кровообращения, связанная с распространением инфекции в организме. Она является наиболее частой причиной летальности. Сопровождается резким уменьшением капиллярного кровотока, тяжёлыми метаболическими расстройствами, гипоксией и нарушением работы внутренних органов.
Основные симптомы инфекционно-токсического шока:
Сепсис — это генерализованная воспалительная реакция. Она возникает из-за неспособности организма поддерживать нормальную работу внутренних органов и систем. При этом начинают преобладать деструктивные эффекты медиаторов воспаления (интерлейкинов, цитокинов и туморнекротического фактора). Нарушаются процессы иммунного ответа: клетки иммунной системы начинают «атаковать» клетки собственного организма, в связи с чем формируются очаги системного воспаления, развивается моно- и полиорганная недостаточность.
В отличие от инфекционно-токсического шока, который развивается молниеносно, для сепсиса характерно более длительное течение. Клинически он характеризуется вариабельностью симптомов. Одними из его главных признаков является гипертермия: температура колеблется в пределах 39-40°C. К другим характерным симптомам относятся:
Нарушается работа желудочно-кишечного тракта, что проявляется отсутствием аппетита, рвотой и диареей. Постепенно развивается токсический гепатит, который проявляется нарушением обменных процессов в печени и задержкой выведения из организма продуктов распада. Со стороны органов мочевыделительной системы наблюдается снижение объёма мочи.
Диагностика гнойной раны
Диагноз инфицир ованной раны ставится на основании следующих клинических проявлений:
При появлении данных признаков необходимо незамедлительно обратиться к врачу.
Хроническую инфицированную рану необходимо отличить от язвы. В отличии от раны, язва является более глубоким дефектом кожных покровов, при котором происходит потеря ткани.
Лечение гнойной раны
Лечение инфицированной раны должно быть незамедлительным. Оно требует комплексного подхода, т. е. должно воздействовать как на рану, так и на организм в целом.
Для борьбы с возбудителем раневой инфекции применяют:
В первые сутки чаще всего назначают эмпирическую антибактериальную терапию (амоксициллин/клавулановая кислота, ципрофлоксацин). Затем терапия корректируется в зависимости от результатов бактериальных посевов, учитывая чувствительность выявленной инфекции к антибиотикам. Помимо антибактериальных препаратов пациентам назначают бактериофаги (вирусы, избирательно убивающие бактериальные клетки).
Также в случае гнойной раны может потребоваться комплексная детоксикация ор ганизма :
Симптоматическая терапия включает в себя купирование боли и коррекцию повреждённых органов и систем.
Существует несколько методов озонотерапии. К наиболее применяемым в лечении гнойных ран относят:
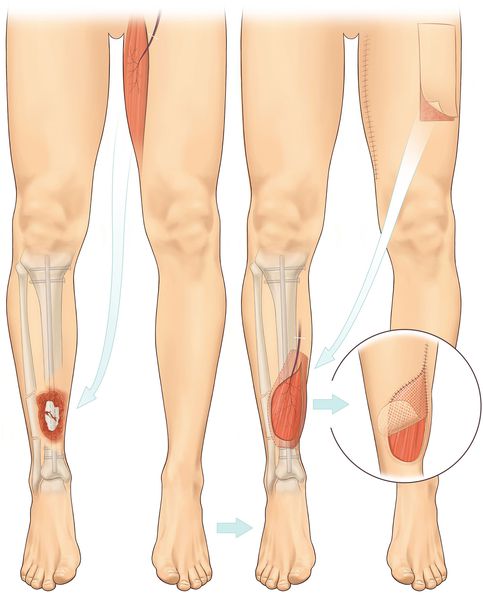
Кожно-пластические операции применяются:
Выбор метода кожной пластики осуществляется с учётом вида и локализации раны, индивидуальных особенностей пациента, состояния окружающей кожи и характера тканей.
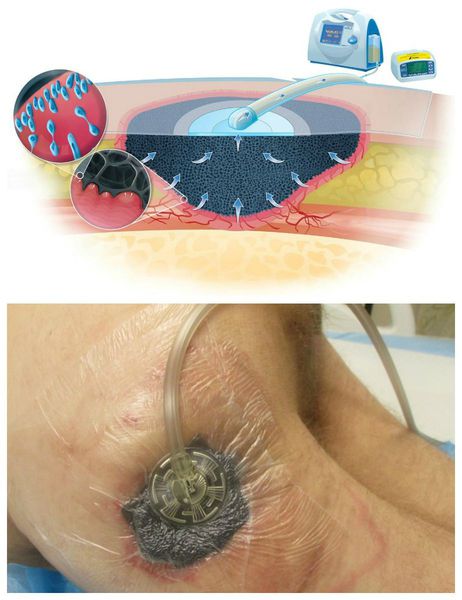
Вакуум-терапия проводится следующим образом:
Противопоказания к вакуум-терапии:
Прогноз. Профилактика
Для профилактики гнойных ран рекомендуется избегать травмоопасных ситуаций, близких контактов с животными, соблюдать технику безопасности во время строительных и садовых работ.
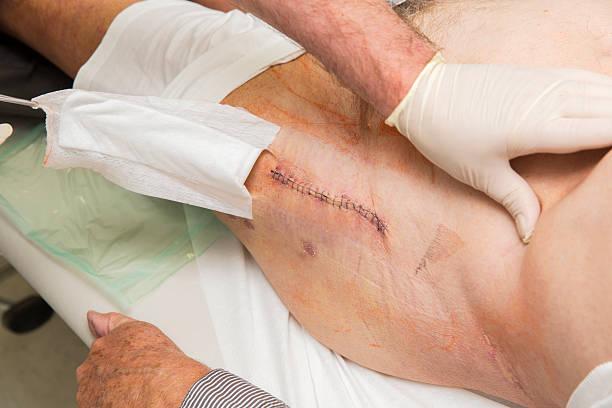
Гной из шва после эндопротезирования: лечение парапротезных инфекций:
Гной в послеоперационной ране говорит о развитии инфекционных осложнений. В ортопедии и травматологии они тяжело поддаются лечению и приводят к инвалидизации пациентов. Парапротезные инфекции обусловливают увеличение срока пребывания в стационаре и требуют затрат на борьбу с ними.
Инфекции после эндопротезирования бывают поверхностными или глубокими, острыми или хроническими, развиваться в раннем или позднем послеоперационном периоде. Воспалительный процесс может затрагивать только мягкие ткани нижней конечности или распространяться на прооперированный сустав.
Если после эндопротезирования у вас появился гной в шраме, повысилась температура и возникли боли в ноге – немедленно идите к врачу. Тот осмотрит вас, назначит нужные исследования и выяснит, насколько тяжелое у вас состояние. Вам придется лечь в стационар и пройти курс лечения.
Актуальность проблемы
По разным данным, частота развития ранней парапротезной инфекции после первичной замены крупных суставов составляет 0,3-0,5%, после ревизионной – 9%. Воспалительные процессы выявляют в течение первых трех недель после хирургического вмешательства.
Пример «спокойного» шва.
Если говорить о частоте развития поздних инфекционных осложнений, то чаще всего они возникают в первые два года после эндопротезирования (1,63% пациентов). Реже (у 0,59% прооперированных) глубокие парапротезные инфекции развиваются в последующие 8 лет после операции.
Частота инфекционных осложнений на протяжении нескольких десятилетий остается неизменной. Однако заметно увеличилось общее количество артропластик, выросло и общее число осложнений. Поэтому становится все более актуальной их профилактика, ранняя диагностика и лечение.
Факт! Как показали научные исследования, риск развития инфекционных осложнений зависит от вида эндопротеза. Выяснилось, что в общей сумме имплантация отечественных моделей приводит к воспалению чаще (3-10% случаев), чем установка импортных (0,3-4,8%).
Что такое инфекция в области хирургического вмешательства
ИОХВ – это острое или хроническое воспаление, развивающееся в месте разреза или в области, которая подвергалась ятрогенному воздействию в ходе хирургического вмешательства. В 67% случаев инфекция затрагивает только зону операционного разреза, в 33% – распространяется на имплантированный сустав.
Факторы развития ИОХВ:
Воспалительные процессы, которые не распространяются на прооперированный сустав, можно победить без ревизионного эндопротезирования. Если же инфекция затрагивает костную ткань, компоненты эндопротеза, остатки суставной капсулы или другие части коленного или тазобедренного сустава – лечить ее будет крайне тяжело. В этом случае больному скорее всего потребуется повторное эндопротезирование.
Существует ряд факторов, которые отягощают состояние пациента, замедляют выздоровление и ухудшают прогноз: снижение иммунитета, перенесенные операции, частое лечение антибиотиками. Стойкость обнаруженной микрофлоры к антибактериальным средствам, плохое кровообращение в области сустава, массивные гнойные очаги тоже осложняют терапию.
Виды парапротезной инфекции
В ортопедии и травматологии используют несколько классификаций ИОХВ. Систематизация и отнесение инфекции к конкретному виду помогает врачам оценить тяжесть состояния пациента. Классификация Coventry-Fitzgerald-Tsukayama самая распространенная.
Таблица 1. Типы глубокой парапротезной инфекции по Coventry-Fitzgerald-Tsukayama.
| Тип | Время развития | Тактика лечения | |
| I | Острая послеоперационная | 1-й месяц | Ревизия послеоперационной раны, удаление некротизированных тканей, при необходимости – замена некоторых частей эндопротеза при сохранении его основных компонентов. |
| II | Поздняя хроническая | От 1 месяца до 1 года | Обязательное ревизионное эндопротезирование. |
| III | Острая гематогенная | После 1 года | Вполне оправданной является попытка сохранить установленный протез. |
| IV | Положительные интраоперационные культуры | Бессимптомная бактериальная колонизация поверхности импланта | Консервативное лечение, заключающееся в парентеральной антибиотикотерапии на протяжении 6 недель. |
В классификации, созданной Новосибирским НИИТО, ИОХВ делят на ранние острые, поздние острые и хронические. Первые развиваются на протяжении трех месяцев после эндопротезирования, вторые – на 3-12 месяце, третьи – после 1 года. Инфекционные осложнения могут протекать в латентной, свищевой, флегмоноподобной или атипичной форме.
По распространенности инфекции бывают эпифасциальными (поверхностными) и субфасциальными (глубокими). Могут сопровождаться тотальной, бедренной или тибиальной нестабильностью.
Поверхностные и глубокие инфекции
Возникают в первый месяц после эндопротезирования. Характеризуются развитием воспаления в мягких тканях нижней конечности. Сам бедренный или коленный сустав остается интактным, то есть не вовлекается в патологический процесс. Причиной осложнения чаще всего является занесение в рану патогенных микроорганизмов во время хирургического вмешательства или в послеоперационном периоде.
Факт! Незначительная болезненность, локальная припухлость, покраснение и гипертермия кожи в области шрама обычно указывают на поверхностную инфекцию, которая поддается лечению. Появление лихорадки, спонтанное расхождение швов и сильные боли в ноге позволяют заподозрить воспаление глубоких тканей. В этом случае прогноз менее благоприятный.
Инфекции протезированного сустава
При патологии воспаление распространяется на полости и оболочки прооперированного сустава, остатки синовиальной оболочки, кости в месте фиксации эндопротеза и прилегающие мягкие ткани. Причиной осложнения является колонизация поверхностей сустава патогенной микрофлорой. Бактерии могут попадать из внешней среды или заноситься гематогенным путем.
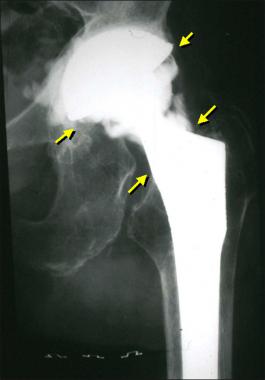
Так выглядит инфекция на рентгене.
Инфекции протезированного сустава самое грозное осложнение среди всех ИОХВ. Они не поддаются консервативной терапии, поэтому лечить их приходится хирургическим путем. Врачи заменяют эндопротез, однако иногда им все же удается сохранить его.
Существует три метода лечения инфекций протезированного сустава: ревизия раны без удаления импланта, ревизионное одноэтапное и двухэтапное эндопротезировение. Выбор методики зависит от состояния пациента, время манифестации инфекции, стабильности компонентов протеза и характера патогенной микрофлоры.
Методы диагностики ИОХВ
На наличие инфекционного процесса в области послеоперационной раны указывают гнойные выделения, боль, припухлость и локальное повышение температуры. Все эти симптомы появляются как при глубоких, так и при поверхностных инфекциях.
Рентгенологические исследования
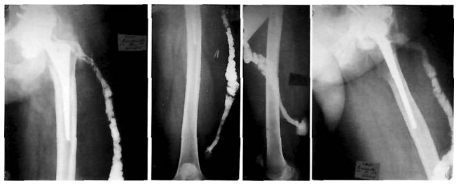
Большую роль в дифференциальной диагностике свищевых форм инфекции играет рентгенофистулография. С ее помощью можно определить размер, форму и расположение свищей, выявить гнойные затеки и их связь с очагами костной деструкции. Это позволяет отличить поверхностные ИОХВ от глубоких.
Фото: Рентгенофистулография, свищ в нижней трети бедра.
Для диагностики инфекции протезированного сустава чаще всего используют рентгенографию. Метод на дает 100% верных результатов, однако позволяет заподозрить патологию. На наличие парапротезной инфекции указывает внезапное появление периостальной реакции и остеолиза. Если эти признаки возникают внезапно, вскоре после успешно проведенной операции, – есть повод заподозрить неладное.
Любопытно! МРТ, УЗИ и радиоизотопное сканирование в диагностических целях используют редко из-за их низкой информативности. К примеру, установленный эндопротез создает помехи при магнитно-резонансной томографии, что делает изображение размытым и нечетким.
Лабораторные анализы
Сдача анализов помогает выявить острые и хронические воспалительные процессы в организме. Повышение показателей не является достоверным признаком ИОХВ. Для постановки диагноза нужно учитывать наличие определенных клинических симптомом, данных рентгенографии и других методов исследования.
Клинически значимые лабораторные показатели:
Микробиологические исследования
Бактериоскопическое и бактериологическое исследования позволяют выявить и идентифицировать возбудителя инфекции, а также определить его чувствительность к антибиотикам. Количественные исследования дают возможность установить число микробных тел в гнойном отделяемом.
Для исследования могут использоваться такие материалы:
При имплант-ассоциированной инфекции выявить бактерии в биологических жидкостях и тканях практически невозможно. Патогенные микроорганизмы обнаруживают на самих поверхностях эндопротезов. Они покрывают импланты в виде адгезивной пленки.
Факт! Кроме бактериологического исследования для диагностики могут использовать ПЦР – полимеразную цепную реакцию. Метод имеет высокую чувствительность, но низкую специфичность. Из-за этого он нередко дает ложноположительные результаты.
Лечение
Прежде чем решить, как бороться с инфекцией, врачи тщательно обследуют пациента. Лишь установив диагноз и определив чувствительность патогенной микрофлоры к антибиотикам, они принимают окончательное решение.
Таблица 2. Методы лечения парапротезных инфекций:
| Метод | Показания | Результаты |
| Санация раны с сохранением эндопротеза | Проводится в том случае, когда ИОХВ возникла в первые 3 месяца после операции. Сохранить эндопротез можно лишь при отсутствии гнойных затеков и тяжелых сопутствующих заболеваний. При этом имплант должен быть стабильным, а микрофлора – высокочувствительной к антибиотикам. | Является наименее травматичным методом лечения. По разным данным, эффективность хирургической санации составляет 18-83%. |
| Ревизионное (повторное) эндопротезирование | Одномоментная или двухмоментная замена импланта выполняется в том случае, когда сохранить сустав не представляется возможным. Подобная ситуация наблюдается при нестабильности компонентов эндопротеза, позднем развитии инфекции, низкой чувствительности микрофлоры к антибиотикам, наличии тяжелых соматических заболеваний. | Позволяет полностью справиться с проблемой в 73-94% случаев. К сожалению, в ходе лечения больному приходится полностью менять установленный эндопротез. |
| Артродез с чрезкостным остеосинтезом | Глубокая рецидивирующая парапротезная инфекция, нечувствительная к антибиотикам микрофлора, наличие тяжелой сопутствующей патологии. | В 85% случаев позволяет устранить воспалительный процесс и восстановить опороспособность нижней конечности. |
| Экзартикуляция в тазобедренном суставе | Хроническое рецидивирующее воспаление, угрожающее жизни больного, или полная потеря функции нижней конечности. | Человек безвозвратно теряет ногу. Отсекают ее на уровне тазобедренного сустава. |
Имплант-сохраняющая тактика
Ее главная цель – устранение инфекционного процесса при одновременном сохранении эндопротеза. Больному проводят хирургическую обработку раны, в ходе которой удаляют гной и некротизированные ткани. При вовлечении в патологический процесс самого сустава выполняют артроскопический дебридмент. Больному назначают массивную антибактериальную терапию.
Любопытно! Научные исследования доказали эффективность безоперационного лечения ранних глубоких инфекций. Как выяснилось, комбинация антибиотиков и ферментных препаратов помогает ликвидировать воспаление за 5-7 дней.
Ревизионные операции
Выполняются в тех случаях, когда врачам не удается сохранить сустав. Хирурги полностью удаляют эндопротез, а на его место ставят новый. Риск повторного развития инфекции после ревизионного эндопротезирования выше, чем после первичного.