Наложение гепатикоеюноанастомоза что это
Наложение гепатикоеюноанастомоза что это
Анастомоз общего желчного протока с тощей кишкой можно выполнить, используя петлю тощей кишки, мобилизованную по Roux-en-Y. Конец анастомозируемой петли закрывают двумя рядами швов, а петлю поднимают вверх, подводя ее к печеночному протоку для создания анастомоза «бок в бок» между протоком и противобрыжеечным краем тощей кишки. На рисунке изображен завершенный задний шов между стенкой печеночного протока и тощей кишкой; используются узловые нерассасывающиеся швы. Одни хирурги используют синтетические медленно рассасывающиеся швы, другие — непрерывные или узловые. Некоторые хирурги формируют этот анастомоз с использованием двух рядов швов.
Нам, однако, было очень сложно наложить два ряда швов при формировании этого анастомоза. На вставке можно видеть завершенный однорядный анастомоз между печеночным протоком и тощей кишкой. Анастомоз «конец в бок» по Roux-en-Y между петлями тощей кишки выполнен на 50 см дистальнее печеночно-тощекишечного анастомоза. При этой операции мы обычно не удаляем желчный пузырь, поскольку данные пациенты, как правило, находятся в тяжелом состоянии, и операцию необходимо сократить. С другой стороны, не было доказано, что у пациентов с непродолжительным периодом жизни после операции, произведенной без удаления желчного пузыря, встречаются осложнения из-за того, что не был удален пузырь. Если общее состояние пациента позволяет это сделать, и есть основания предполагать, что послеоперационный период жизни будет более длительным, можно выполнить операцию, как описано ниже.
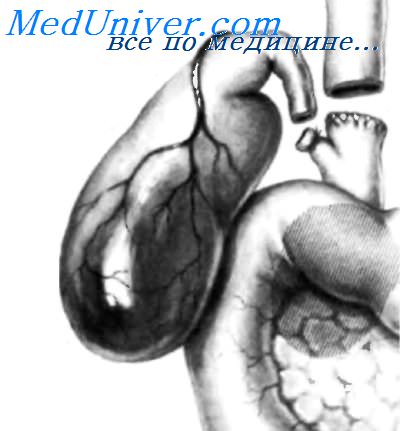
На рисунке показано значительное расширение желчного пузыря и общего желчного протока, вызванное карциномой головки поджелудочной железы. Поскольку общее состояние пациента было не слишком тяжелым, желчный пузырь был удален, а общий печеночный проток пересечен выше места впадения пузырного протока. Дистальный конец общего печеночного протока закрыт непрерывным швом, который усилен несколькими узловыми нерассасывающимися швами. Проксимальный конец общего печеночного протока анастомозирован с восходящей петлей тощей кишки, мобилизованной по Roux-en-Y, одним рядом швов способом «конец в бок», как показано на следующем рисунке.
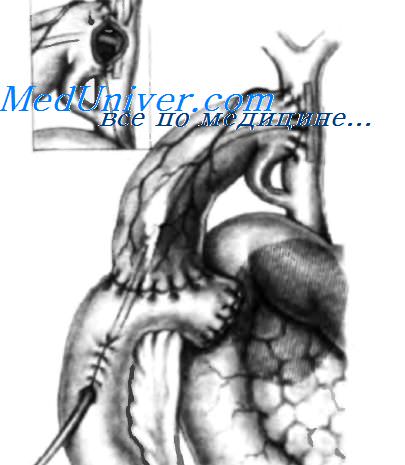
На рисунке изображен завершенный анастомоз общего печеночного протока с восходящей петлей тощей кишки, сформированный способом «конец в бок». Анастомоз выполнен в один ряд синтетическими медленно рассасывающимися нитями, тонкой атравматической иглой. Завершив формирование анастомоза, очень важно произвести гидравлический тест. Для этого на расстоянии 5-6 см от анастомоза на тощую кишку накладывают эластичный зажим и, используя шприц с иглой, в тощую кишку над зажимом вводят 50 мл изотонического раствора. Если через линию шва подтекает жидкость, утечку необходимо устранить до закрытия брюшной полости.
У некоторых пациентов с карциномой головки поджелудочной железы паллиативный обходной анастомоз можно выполнить, как показано на этом и следующих рисунках. Операцию начинают наложением однорядного анастомоза между воронкой желчного пузыря и печеночным протоком с использованием синтетических медленно рассасывающихся нитей. На рисунке показана завершенная задняя линия шва.
Короткий участок Т-образной трубки помещен в печеночный проток, длинный участок трубки проведен через желчный пузырь и выведен через дно желчного пузыря. На вставке можно видеть, что передний ряд швов наложен между общим печеночным протоком и воронкой желчного пузыря. Затем дно желчного пузыря двумя рядами швов анастомозируют способом «конец в бок» с восходящей петлей тощей кишки, мобилизованной по Roux-en-Y. Наружный ряд выполняют нерассасывающимися нитями, а внутренний (слизистый) —хромированным кетгутом 3-0. Длинный участок Т-образной трубки, проведенный внутрь петли тощей кишки, пройдя 8-10 см, выходит наружу из просвета кишки через тоннель, сформированный в тощей кишке серозно-мышечными швами. Затем Т-образную трубку выводят наружу через брюшную стенку для дренирования желчи.
Участок тощей кишки вокруг Т-образной трубки несколькими швами фиксирован к париетальной брюшине.
Наложение гепатикоеюноанастомоза что это
а) Показания для гепатикоеюностомии:
— Плановые: для отведения желчи после резекции или при непоправимом повреждении внепеченочных желчных протоков.
— Противопоказания: проксимальная обструкция тока желчи.
— Альтернативные операции: эндоскопический или чрескожный дренаж путем чрескожного чреспеченочного дренирования (ЧЧД), стентирования желчного протока или назобилиарного дренирования; гепатикоеюностомия; изоперистальтическая тощекишечная вставка между общим печеночным протоком и двенадцатиперстной кишкой.
б) Предоперационная подготовка:
— Предоперационные исследования: ультразвуковое исследование, ЭРХПГ, ЧЧД, компьютерная томография.
— Подготовка пациента: возможна терапия для нормализации гемостаза, периоперационная антибиотикотерапия.
в) Специфические риски, информированное согласие пациента:
— Несостоятельность анастомоза
— Стриктура анастомоза (10-30% случаев)
— Восходящий холангит
— Повреждение печеночной артерии, воротной вены
г) Обезболивание. Общее обезболивание (интубация).
д) Положение пациента. Лежа на спине.
е) Оперативный доступ при гепатикоеюностомии. Правосторонняя поперечная верхняя лапаротомия; срединная лапаротомия.
ж) Этапы операции:
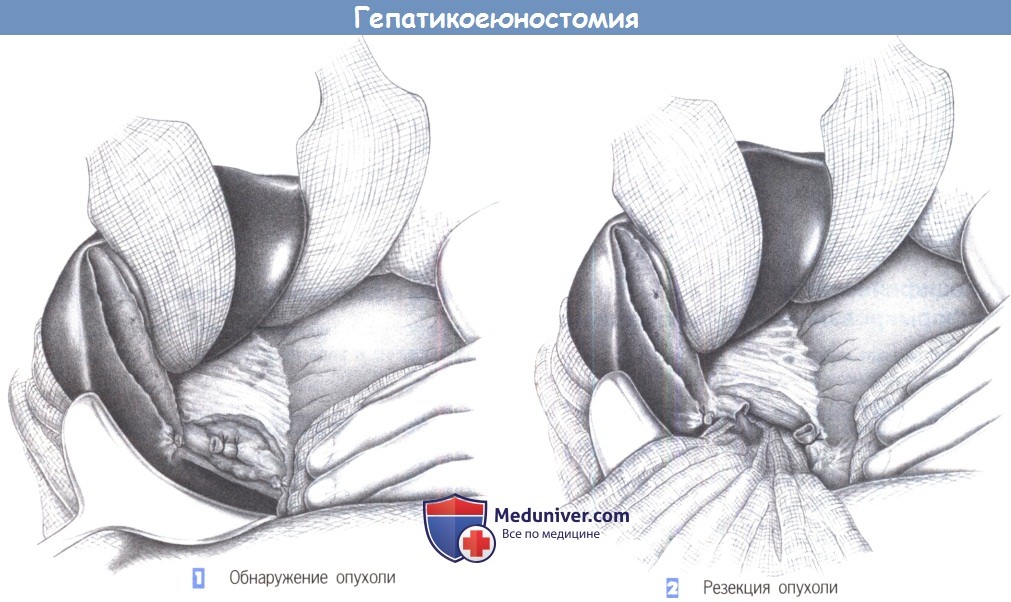
— Обнаружение опухоли
— Резекция опухоли
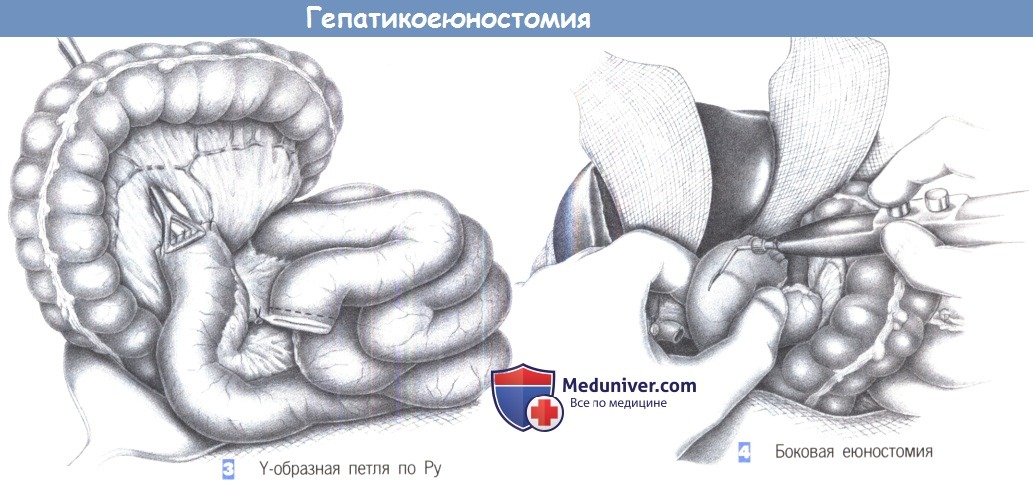
— Y-образная петля по Ру
— Боковая еюностомия
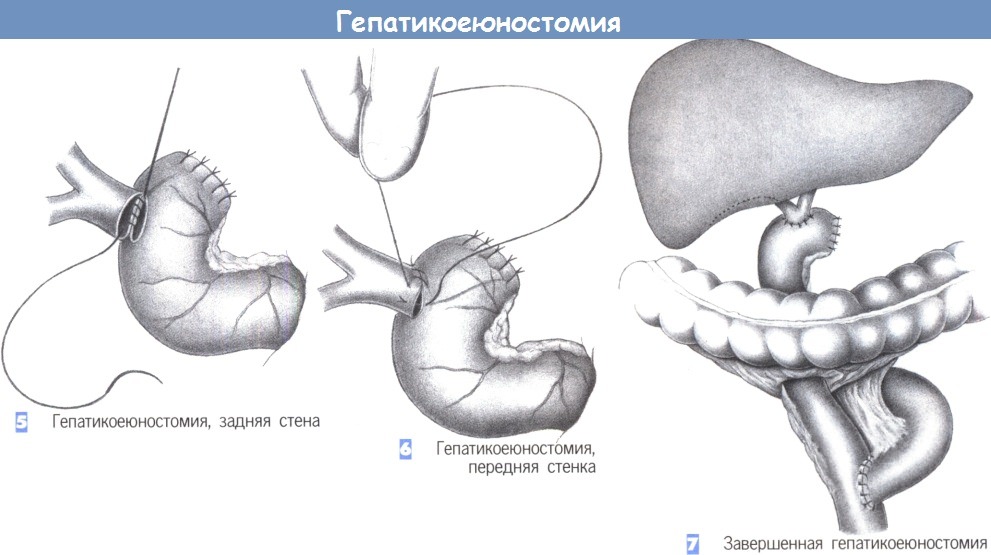
— Гепатикоеюностомия, задняя стена
— Гепатикоеюностомия, передняя стенка
— Завершенная гепатикоеюностомия
з) Анатомические особенности, серьезные риски, оперативные приемы:
— Длина Y-образной петли по Ру должна составить, по крайней мере, 40 см.
— Только те, анастомозы, в которых соблюдена точная адаптация слизистой к слизистой, не суживаются в скором времени.
и) Меры при специфических осложнениях. При анастомозах небольшого калибра может потребоваться шинирование в виде трансдуоденального дренажа.
к) Послеоперационные мероприятия при гепатикоеюностомии:
— Медицинский уход: удалите назогастральный зонд на 2-й день; удалите дренаж на 5-6 день.
— Возобновление питания: маленькие глотки жидкости с 3-го дня, расширение диеты после первого послеоперационного стула.
— Активизация: сразу же.
— Физиотерапия: дыхательные упражнения.
— Период нетрудоспособности: 2 недели (в зависимости от основного заболевания).
л) Этапы и техника гепатикоеюностомии:
1. Обнаружение опухоли
2. Резекция опухоли
3. Y-образная петля по Ру
4. Боковая еюностомия
5. Гепатикоеюностомия, задняя стена
6. Гепатикоеюностомия, передняя стенка
7. Завершенная гепатикоеюностомия
1. Обнаружение опухоли. Опухоли внепеченочных желчных протоков могут возникнуть в любом месте между бифуркацией общего печеночного протока и дистальным сегментом общего желчного протока. Если опухоль резектабельна, то гепатикоеюностомия служит средством восстановления пассажа желчи. Опухоль должна быть резецирована радикально, включая смежную соединительную ткань и лимфатические узлы. Операция начинается с холецистэктомии.
Края резекции протока должны находиться не менее чем в 1 см от края опухоли с каждой стороны. В данном случае, при опухоли, расположенной в области слияния с пузырным протоком, отступ должен быть достаточно большой.
2. Резекция опухоли. Резекция опухоли внепеченочных желчных протоков начинается с дистального пересечения общего желчного протока, который закрывается возле его дуоденального конца лигатурой с прошиванием (2-0 или 3-0 PGA). Теперь проксимальный конец протока может быть отделен от подлежащей воротной вены в краниальном направлении с включением лимфатических протоков и узлов.
Желчный пузырь также удаляется вместе с его лимфатическими узлами. Диссекция в краниальном направлении идет до бифуркации общего печеночного протока, а в некоторых случаях должна включать и ее. Если достижение безопасных краев резекции вызывает сомнение, предпочтительно создать анастомоз с правым и левым печеночным протоками.
3. Y-образная петля по Ру. Восстановление дренирования желчи в просвет тонкой кишки достигается с помощью изоперистальтической Y-образной петли по Ру, которая выводится в правый верхний отдел брюшной полости позадиободочно, справа от средней ободочной артерии. Петля формируется по Ру путем пересечения тонкой кишки приблизительно на 30 см ниже связки Трейтца (например, при помощи линейного сшивающего аппарата).
Дистальная скобочная линия обшивается через край 3-0 PGA. Приводящая петля тощей кишки анастомозируется с дистальной петлей тощей кишки «конец в бок» отдельными швами из 3-0 PGA.
4. Боковая еюностомия. После расположения тощекишечной петли в правом верхнем отделе брюшной полости в ее противобрыжеечном крае диатермией выполняется разрез. Этот разрез должен соответствовать ширине просвета печеночного протока; при двойной гепатикоеюностомии выполняется двойной разрез. Ширина просвета гепатикоеюностомии может быть расширена формированием вентрального треугольника.
5. Гепатикоеюностомия, задняя стенка. Затем тощая кишка укладывается без натяжения напротив задней стенки общего желчного протока, к которой она подшивается непрерывным швом (4-0 PGA или PDS). Шов должен быть водонепроницаемым, обеспечивать широкий просвет ине вызвать ишемию. Шов завязывается снаружи в конечных точках, и нити оставляются длинными как швы-держалки, которые будут впоследствии связаны со швом передней стенки.
6. Гепатикоеюностомия, передняя стенка. После завершения формирования задней стенки, с использованием аналогичной техники непрерывного шва (4-0 PDS) сшивается передняя стенка. Расстояние между стежками составляет 2-3 мм, как и на задней стенке, и соответствует ширине стежков. При работе с желчными протоками малого диаметра легче накладывать отдельные швы.
7. Завершенная гепатикоеюностомия. Гепатикоеюностомия должна находиться на расстоянии не менее 40 см от энтероэнтероанастомоза по Ру. Альтернативно, между печеночным протоком и двенадцатиперстной кишкой может быть помещена изоперистальтическая тощекишечная вставка.
Видео техники гепатоеюностомии по Ру (гепатикоеюностомии)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Наложение гепатикоеюноанастомоза что это
Городская клиническая больница скорой медицинской помощи, Рязань
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Способ формирования тетрагепатикоеюноанастомоза при высокой стриктуре желчевыводящих путей
Журнал: Хирургия. Журнал им. Н.И. Пирогова. 2013;(10): 18-21
Тарасенко С. В., Натальский А. А., Зайцев О. В., Песков О. Д., Афтаев В. Б., Луньков И. А., Марков О. В. Способ формирования тетрагепатикоеюноанастомоза при высокой стриктуре желчевыводящих путей. Хирургия. Журнал им. Н.И. Пирогова. 2013;(10):18-21.
Tarasenko S V, Natal’skiĭ A A, Zaĭtsev O V, Peskov O D, Aftaev V B, Lun’kov I A, Markov O V. Tetrahepaticojejunostomy for the treatment of the high biliary strictures. Khirurgiya. 2013;(10):18-21.
Городская клиническая больница скорой медицинской помощи, Рязань
В статье рассматриваются различные современные методики формирования билиодигестивных анастомозов при высоких блоках желчевыводящих путей, их преимущества, недостатки и осложнения. С целью снижения частоты несостоятельности билиодигестивных анастомозов и травматичности оперативного вмешательства предложен собственный способ формирования тетрагепатикоеюноанастомоза. В 2011-2012 гг. были выполнены 38 гепатикоеюностомий в различных модификациях больным с синдромом механической желтухи. В 5 наблюдениях сформирован предложенный тетрагепатикоеюноанастомоз, который демонстрирует преимущества и обоснованность методики.
Городская клиническая больница скорой медицинской помощи, Рязань
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Кафедра госпитальной хирургии Рязанского государственного медицинского университета им. акад. И.П. Павлова
Введение
Формирование билиодигестивных анастомозов в воротах печени является актуальной проблемой в хирургии заболеваний периампулярной зоны [1, 4, 9]. На сегодняшний день ни одна из множества предложенных методик формирования билиодигестивных анастомозов не может гарантировать защиту от несостоятельности и стеноза [2, 7, 8, 10, 11]. В настоящее время хирургическое формирование билиодигестивных анастомозов сопровождается осложнениями в 10-15% наблюдений, летальность составляет 2,5% [1, 5]. Рецидив стриктуры после реконструктивных операций возникает в 5,8-35% наблюдений. Причинами рубцевания билиодигестивных анастомозов являются нарушение питания и иннервации тканей, рефлюкс-холангит.
Тетрагепатикоеюностомия является редким видом дренирования билиарной системы, поэтому варианты ее выполнения остаются дискутабельными [2]. Ряд авторов предлагают как альтернативу высокого билиодигестивного анастомоза наружное дренирование, дренирование на каркасе или комбинированный метод, сочетающий элементы наружно-внутреннего дренирования и использование каркаса.
Общеизвестна методика формирования гепатикоеюноанастомоза конец в бок с кишкой по Ру узловыми швами [6], что, по мнению ряда авторов, создает надежное отведение желчи и препятствует дигестивно-билиарному рефлюксу. Однако данной классической методикой невозможно воспользоваться при высоких блоках желчевыводящих путей, поскольку не удается адаптировать слизистые протока и кишки. В случае низкого деления общего печеночного протока на долевые и сегментарные анастомозировать с кишкой должны несколько протоков, и решить данную техническую задачу только классической методикой не представляется возможным. В последние годы Э.И. Гальперин и соавт. (2004) рекомендуют при высоких рубцовых стриктурах печеночных протоков несколько способов гепатикоеюностомии: продольный гепатикоеюноанастомоз, продольный гепатикоеюноанастомоз с дополнительным рассечением долевых протоков, сшивание правого и левого печеночных протоков и формирование гепатикоеюноанастомоза с новым конфлюенсом, раздельное наложение гепатикоеюноанастомоза с правым и левым печеночными протоками с использованием сменного транспеченочного дренажа.
Наиболее близким по технической сущности является способ бигепатикоеюностомии на сменном транспеченочном дренаже по Э.И. Гальперину, при котором сменный транспеченочный дренаж проводили через одну долю печени, перегибали его в просвете кишки и пропускали через протоки другой доли печени.
Недостатки данной методики: техническая сложность и опасность из-за возможного повреждения магистральных сосудов печени, сомнительная герметичность соустья из-за отсутствия прецизионных швов в области анастомоза, необходимость замены транспеченочного дренажа, возможность развития таких осложнений, как несостоятельность анастомоза, транслокация дренажа, желчно-геморрагический затек, гемобилия, образование ложного хода в печени при проведении чреспеченочного дренажа с его вторичным инфицированием, стеноз, пролежни по ходу дренажа и обтурация просвета трубки замазкообразной желчью. Еще одним важным недостатком методики является сложность подбора диаметра дренажа, соответствующего диаметрам протоков, что влечет за собой неудовлетворительную герметичность анастомозов.
С целью снижения частоты несостоятельности билиодигестивных анастомозов и травматичности оперативного вмешательства в условиях высокого блока желчевыводящих путей нами предложен собственный способ формирования тетрагепатикоеюноанастомоза.
Материал и методы
Для формирования анастомоза в воротах печени выделяем стенки печеночных протоков по периметру (на протяжении 1-2 мм). Выделяем тощую кишку по Ру длиной 60 см. В поперечном направлении до слизистой рассекаем тонкую кишку на расстоянии, равном двум диаметрам протоков. Затем берем на держалки два протока, которые будут расположены параллельно, образуя задний ряд (рис. 1). 


Предложенный способ формирования тетрагепатикоеюноанастомоза при высоких блоках желчевыводящих путей позволяет решить несколько задач:
1) уменьшить травматизацию желчных протоков и, следовательно, снизить риск стеноза анастомоза в отдаленном послеоперационном периоде;
2) сформировать билиодигестивный анастомоз без чреспеченочных дренажей и соответственно уменьшить риск осложнений;
3) упростить технику операции, поскольку можно избежать наложения швов на медиальные стенки протоков;
4) создать удобные условия выполнения соустья, при этом слизистую кишки вскрывают после формирования заднего ряда швов, что уменьшает затекание крови и кишечного содержимого в зону анастомоза.
Данная методика доступнее для выполнения, не требует дополнительных средств. Она позволяет при высоких блоках гепатикохоледоха избежать таких осложнений, как несостоятельность анастомоза, желчно-геморрагический затек, гемобилия, стеноз, а также создать более выгодные интраоперационные условия формирования билиодигестивного соустья.
Приводим клиническое наблюдение.
Больная К., 76 лет, поступила в Центр хирургии печени, поджелудочной железы и желчевыводящих путей 14.03.11. При поступлении предъявляла жалобы на пожелтение склер, периодические ознобы с вечерними подъемами температуры тела до 38 °С, общую слабость, желчеистечение по дренажу правого подпеченочного пространства. Месяц назад в центральной районной больнице выполнены холецистэктомия из косого подреберного доступа по поводу острого деструктивного калькулезного холецистита, дренирование подпеченочного пространства трубчатым дренажем. На 3-и сутки послеоперационного периода по дренажу начала выделяться желчь по 500-600 мл за сутки. На 10-е сутки после снятия швов направлена в Рязань для дальнейшего обследования и лечения с диагнозом: наружный желчный свищ. Объективно: общее состояние удовлетворительное, температура тела 36,8 °С. Кожные покровы обычной окраски, склеры иктеричны. Пульс 88 в 1 мин, АД 140/90 мм рт.ст. Язык сухой. Живот не вздут, мягкий и безболезненный во всех отделах. В правом подреберье трубчатый дренаж, по которому отделяется светлая желчь. В общем анализе крови лейкоцитоз (9,8·10 12 /л). В биохимическом анализе крови гипербилирубинемия: общий билирубин 52,3 мкм/л, прямой билирубин 38,4 мкм/л. Выполнена фистулография, обнаружен обрыв контрастирования в области слияния правого и левого печеночных протоков, полный наружный желчный свищ. Больная подготовлена для плановой реконструктивной операции с диагнозом: ятрогенное повреждение общего печеночного протока на уровне конфлюенса, наружный желчный свищ, холангит.
25.03 под общим обезболиванием произведена лапаротомия косым разрезом в правом подреберье с иссечением послеоперационного рубца. В правом подпеченочном пространстве выраженный спаечный процесс, спайки разделены тупым и острым путем. Выполнено разделение спаек вдоль желчного свища, обнаружено повреждение общего печеночного протока на уровне конфлюенса протяженностью 1,5 см. Из этой области удалены 3 лигатуры, получена желчь с хлопьями фибрина. Выделена развилка протоков на уровне ворот печени. Выявлены правый передний и задний, а также левый передний и задний печеночные протоки. Выделена тощая кишка по Ру длиной 60 см. В воротах печени наложен тетрагепатикоеюноанастомоз узловым однорядным швом викрилом 5/0 по типу конец в бок с расположением протоков в два ряда на петле по Ру. Подпеченочное пространство дренировано двумя трубчатыми дренажами. Брюшная полость послойно ушита. Дренажи удалены на 5-е сутки. Послеоперационный период протекал без осложнений. Пациентка осмотрена через 1 год, жалоб не предъявляет. При контрольных ультразвуковых исследованиях признаков внутрипеченочной гипертензии не обнаружено, анастомоз функционирует.
Таким образом, предложенный способ формирования тетрагепатикоеюноанастомоза может быть использован при лечении высоких cтриктур, опухолей или ятрогенных повреждений желчевыводящих протоков.
Наложение гепатикоеюноанастомоза что это

Поиск
Хирургическая тактика при ятрогенных повреждениях желчевыводящих протоков
Лекция предназначена для практикующих врачей — хирургов, ординаторов и интернов хирургического профиля, содержит сведения о причинах и механизмах интраоперационных повреждений желчевыводящих путей с учетом современного развития лапароскопической хирургии. В ней представлены меры профилактики, диагностическая и лечебная тактика, подробно изложены техника возможных оперативных вмешательств. Даны практические рекомендации по выбору хирургической тактики при этом сложном и опасном осложнении хирургии желчевыводящих путей.
Surgical tactics in iatrogenic injuries of bile ducts
The lecture is intended for practicing physicians — surgeons, residents and interns in surgical profile, contains information about the causes and mechanisms of intraoperative injuries of bile ducts in the light of modern development of laparoscopic surgery. It presents the measures of prevention, diagnostic and treatment tactics, detailed engineering of possible surgical intervention. Practical recommendations on the choice of surgical approach for this difficult and dangerous complication of biliary tract surgery are presented.
Непреднамеренное повреждение желчевыводящих протоков было и остается одной из наиболее актуальных проблем в хирургии. По словам Э.И. Гальперина (3), ятрогенное повреждение внепеченочных желчных протоков (ВЖП) — наиболее тяжелое осложнение холецистэктомии, которое для многих больных становится началом длительной трагедии. Частота повреждений желчных протоков при открытой холецистэктомии (ОХЭ) остается стабильной и составляет 0, 05-0,2% (1, 3, 5, 7, 9, 10). Широкое распространение лапароскопических вмешательств способствовало увеличению ятрогенных повреждений в 2-10 раз, до уровня 0,08%-2,7% (1). Связано это, по мнению Ю.И. Гальперина и А.Д. Тимошина, с отсутствием мануальной ревизии и трехмерной визуализации. Наиболее высока частота травм желчных протоков при лапароскопической холецистэктомии (ЛХЭ) в период освоения методики. До настоящего времени нет общепринятого алгоритма хирургического лечения таких больных. Остаются открытыми вопросы выбора метода операции в зависимости от времени травмы и оптимального срока для повторного вмешательства.
Причины повреждений ВЖП
Основные причины повреждения ВЖП при ЛХЭ были изучены и систематизированы многими авторами. Наиболее используемыми стали классификации R. Bailey (1995), R. Martin, R. Rossi (1994), И.В. Федорова (1998) (1). Основываясь на опыте, накопленном хирургами, к непосредственным причинам следует отнести:
1. Местные анатомические условия:
— аномальное отхождение пузырного протока (синдром Мирризи, низкое впадение в холедох);
— плотные инфильтративно-склеротические изменения в области шейки пузыря, в том числе склероатрофичный пузырь, холецисто-холедохиальный свищ.
2. Ошибки оперативной техники:
— неправильная тракция и экспозиция;
— неверная идентификация анатомических структур;
— клипирование, коагуляция или пересечение структур без полного визуального контроля рабочей части инструмента.
К факторам риска можно отнести: аномалии строения, острый холецистит, трудно контролируемое кровотечение, желчеистечение, цирроз печени, язвенную болезнь 12-перстной кишки, чрезмерное увлечение электролазерокоагуляцией, недостаточную квалификацию хирурга. В ряде случаев повреждения ВЖП наблюдались при «легких пузырях», т.е. при отсутствии факторов риска. По другим данным, аномалии строения желчевыводящей системы в 50% являются причиной ятрогенной травмы (1, 10, 12).
Профилактика
1. Адекватное дооперационное обследование внепеченочных желчных протоков с визуализацией состояния желчного пузыря и желчевыводящих путей.
2. Тщательная мобилизация структур шейки желчного пузыря с идентификацией стенки общего желчного протока (ОЖП), мест впадения пузырного протока (ПП) и пузырной артерии (ПА) в пузырь. Рекомендуется использовать методику мобилизации «хобот слона».
3. Любые манипуляции должны выполняться при полной визуализации рабочих концов инструмента и анатомических структур Строго соблюдать правила работы с электрохирургическими инструментами.
4. В условиях инфильтрата целесообразно использовать методику Прибрамма, а также оставлять шейку желчного пузыря. При активном кровотечении использовать временное инструментальное пережатие гепатодуденальной связки.
5. Использовать для идентификации структур интраоперационное УЗИ, холангиографию, холедохоскопию.
Классификация
Для дифференцировки ятрогенных повреждений желчевыводящих путей и их последствий, уровня непроходимости магистральных протоков предложены различные классификации.
J. Bergman (1997) делит все осложнения на четыре типа. Тип А включает желчеистечение из пузырного или добавочных протоков, тип В- желчеистечение из большого желчного протока при его краевом ранении, тип С — изолированную стриктуру протоков, тип D- полное пересечение желчных протоков. На аналогичном принципе и делении на восемь типов основана классификация Strasberg S.M. (1995). G. Branum et al. (1997) предлагают разделение на «большие билиарные повреждения» и желчеистечение. На таком же принципе Л.Е. Славин и И.В. Федоров (1998) разделяют все повреждения ВЖП на «большие» и «малые», что определяет в последующем тактику лечения и прогноз. К большим они относят полное пересечение общего желчного протока, долевых протоков или повреждение его окружности более чем на 50% и выделяют 5 стандартных механизмов травм:
— ОЖП принимают за ПП, клипируют и пересекают, повреждая печеночную артерию с развитием профузного кровотечения. Встречается в 20% случаев;
— клипируют ПП и ОЖП, принимая его за проксимальнай конец, пересекают полностью ОЖП с развитием обильного желчеистечения. Наблюдается у 10% пациентов;
— повреждение правого печеночного протока ошибочно принятого за ПП;
— одномоментное клипирование и пересечение сложенных в дубликатуру при неправильной тракции ОПП и ОЖП. Встречается наиболее часто около 50%;
— электрокоагуляционное поражение, приводящее к стриктурам ВЖП.
К «малым» авторы относят краевые ранения ВЖП, несостоятельность культи пузырного протока, пересечение мелких желчных протоков (ходов Люшка).
Широкое распространение получила объединенная классификация Bismuth — Strasberg (1995), учитывающая состояние вне и внутрипеченочных протоков и уровень повреждения, протяженность травмы и величину обструкции (рис. 1).
Рисунок 1. Объединенная классификация Bismuth — Strasberg

Э.И. Гальпериным в 2002 году предложена модифицированная классификация стриктур желчных протоков (рис. 2):
Рисунок 2. Типы рубцовых стриктур печеночных протоков по Э.И. Гальперину

Диагностика
Повреждение желчных протоков интраоперационно обнаруживается в среднем у 16% больных (15). Основными признаками, заставляющими насторожиться хирурга, являются обильное желчеистечение в области культи ПП и гепатодуоденальной связки, часто в сочетании с кровотечением. В таких случаях необходима мобилизация гепатодуоденальной связки с выделением холедоха и печеночных протоков с идентификацией источника. При выраженных инфильтративно-склеротических процессах не всегда удается сделать это. В таких случаях показаны интраоперационные УЗИ, холедохоскопия, антеградная холангиография или эндоскопическая ретроградная папилохолангиография (ЭРПХГ). Если они невыполнимы или неинформативны, следует перейти на лапаротомию.
В послеоперационном периоде клинические проявления ятрогенных повреждений желчевыводящих путей зависят от типа повреждения, уровня нарушения желчеоттока, сроков с момента выполнения первой операции. На ранних сроках характерны желчеистечение, механическая желтуха или развитие желчного перитонита, возможно, их сочетание. Необходимо отметить, что желчеистечение объемом до 200 мл может быть не связано с повреждением магистральных желчных протоков и заканчивается самостоятельно в течение 5-7 суток без серьезных последствий. При возникновении желчеистечения по контрольному дренажу в объеме более 200 мл всем пациентам следует провести УЗИ органов брюшной полости, гепатобилисцинтиграфию. Из инвазивных методов диагностики — ЭРХПГ, видеолапароскопию с санацией и дренированием затеков.
На более поздних сроках происходит развитие холангита, прогрессируют желтуха и желчный перитонит, формируются стойкий желчный свищ, подпеченочные абсцессы и абсцессы печени.
Тяжесть состояния больных обусловлена эндотоксимией, печеночно-почечной недостаточностью, нарушением гомеостаза вследствие значительной потери белков и электролитов через свищ.
Диагностическая программа строится на основе алгоритма дифференциальной диагностики синдрома желтухи.
Общеклинические методы исследования: лабораторное исследование крови и мочи, ЭКГ, обзорная рентгенография брюшной полости с захватом поддиафрагмальных пространств, ультразвуковое исследование брюшной полости. Особое внимание необходимо уделить оценке биохимических показателей функции печени и почек.
В сомнительных ситуациях показана гепатобилиарная сцинтиграфия. К преимуществам данной методики относится неинвазивность, возможность применения при тяжелой степени механической желтухи, отсутствие противопоказаний. По результатам гепатобилисцинграмм оценивается функциональное состояние гепатоцитов, тип тока желчи по желчевыводящим путям (полное отсутствие прохождения в кишечник, частичное), предварительный уровень повреждения (стриктуры), наличие желчных затеков в брюшную полость (рис. 3, 4, 5) и выставляются показания для инвазивных методов исследования.
Для визуализации ВЖП используются фистулохолангиография, ЭРХПГ, ЧЧХГБ, релапароскопия.
Результаты исследования и тяжесть состояния пациентов определяют лечебную тактику.
Рисунок 3. Гепатосцинтиграмма на 15-й, 25-й, 37-й, 47-й мин. от начала исследования. Больная (№и.б. 27431), 2-е сутки после ЛХЭ, неосложненное течение. Вид с экрана монитора

Рисунок 4. Гепатосцинтиграмма на 25-й, 35-й, 42-й, 55-й мин. от начала исследования. Больная на 3-и сутки после ЛХЭ, желчеистечение в раннем послеоперационном периоде. Вид с экрана монитора.

Рисунок 5. Гепатосцинтиграмма на 5-й, 25-й мин. от начала исследования. Больная на 5-е сутки после ЛХЭ. Ятрогенное, полное пересечение общего печеночного протока в области бифуркации. Вид с экрана монитора. (Больная доставлена из лечебного учреждения. На 2-е сутки после ЛХЭ появилась желтушность кожных покровов, на 3-и сутки истечение желчи по дренажу из подпеченочного пространства.)

Лечение
Выбор метода операции зависит от длительности желтухи, оттока желчи, уровня повреждения, наличия или отсутствия вторичных осложнений. При ятрогенных повреждениях ВЖП возможно выполнение трех типов оперативных вмешательств:
1. Дренирующие операции и желчеотведение наружу.
2. Восстановительные операции и восстановление ОЖП.
3. Реконструктивные операции и реконструкция протоков.
1. Желчеотводящие операции: дренирование холедоха по Керу, Вишневскому, дренирование проксимального конца пересеченного протока, чрескожно-чреспеченочное дренирование.
Абсолютными показаниями к наружному дренированию при «большом» повреждении ВЖП, диагностированным интраоперационно или в послеоперационном периоде являются распространенный перитонит, гнойный холангит, узкий холедох (4-5 мм). Также данный метод рекомендован при интраоперационном обнаружении полного пересечения магистральных желчных протоков и отсутствия у хирурга опыта выполнения реконструктивно-восстановительных операций и необходимого шовного материала. С целью реинфузии желчи одномоментно формируется микрогастростома или проводится назобилиарное дренирование по Baily. Чрескожно-чреспеченочное дренирование применяется у тяжелых больных на поздних сроках со стойкой механической желтухой или холангитом с целью подготовки к реконструктивной операции. Реконструктивные оперативные вмешательства выполняются через 2,5-3 месяца.
2. Восстановительные операции (рис. 6, 7, 8). Вмешательства, восстанавливающие естественный отток желчи в двенадцатиперстную кишку через БДС: билиобилиарные анастомозы (ББА), пластика на дренаже, протезирование дефекта, бужирование. Данные операции менее травматичны, чем реконструктивные, сопровождаются меньшей летальностью, но приводят к развитию рубцовых стриктур, частота которых достигает 58-100% (1, 3, 7, 8). Основными причинами неблагоприятных результатов после восстановительных операций являются нарушение кровоснабжения в проксимальной части холедоха, натяжение при наложении шва, несоответствие диаметра проксимального и дистального отделов гепатикохоледоха. Поэтому восстановительные операции показаны при малых повреждениях ВЖП (краевая травма, точечный электроожог). При выполнении восстановительной операции обязательным условием является мобилизация двенадцатиперстной кишки по Кохеру. Рану протока необходимо ушивать узловыми швами атравматическими иглами с использованием монофиламентных нитей 5-6/0 в поперечном направлении на дренаже (Т-образном, Прадери). Дренаж следует сохранять не менее шести месяцев. Если ушивание задней стенки опасно из-за угрозы повреждения воротной вены и печеночной артерии, то рану не ушивают, в холедохе оставляют дренаж с целью коррекции гипертензии, а к поврежденному месту следует подвести дренажную трубку. Возможно лапароскопическое ушивание общего желчного протока на дренаже Кера после его пересечения не более чем на 1/2 диаметра.
Рисунок 6. Восстановление проходимости ОПП на дренаже А.В. Вишневского



Для сохранения достаточного кровоснабжения отключенного сегмента брюшина брыжейки с обеих сторон рассекается, выделяются и перевязываются несколько радиальных ветвей верхней брыжеечной артерии с сохранением артериальных аркад. Длина сегмента тонкой кишки должна составлять не менее 70-80 см, что исключает заброс кишечного содержимого (3, 8).
Рисунок 9. Этапы формирования отключенной по Ру петли

Гепатикоеюностомия с использованием сменных транспеченочных дренажей (СТД) позволяет проводить длительную декомпрессию желчевыводящих путей, способствует профилактике несостоятельности швов и сужения анастомоза. При существующем разнообразии вариантов каркасных вмешательств остановимся на наиболее распространенных.
А. Сквозное каркасное дренирование, предложенное J. Saypol et K. Kurian (17), предполагает проведение трубки через печень, проток, анастомоз, кишку с выведением обоих концов на кожу (рис. 10). Данный принцип позволяет удерживать дренаж длительное время, выполняя его смену каждые 3 месяца. В авторском варианте операция выполняется следующим образом. Выделяют и вскрывают печеночный проток в воротах печени, слизистую оболочку протока выворачивают в виде розетки и подшивают к капсуле печени. Выключенную по Ру петлю тощей кишки с незашитым концом соединяют с капсулой печени узловыми швами позади печеночного протока. В левый или правый печеночный проток вводят изогнутый зажим, проходят через паренхиму печени, захватывают трубку и протягивают через отверстие общего печеночного протока. У отверстия печеночного протока вскрывают кишку и накладывают задний ряд швов через края протока и кишки. Трубку с боковыми отверстиями проводят в просвет кишки и выводят через ее открытый конец. Этот конец кишки закрывают узловыми швами вокруг трубки. Для проведения дренажа через паренхиму печени применяют специальный металлический зонд со съемными оливами. Зонд направляется из печеночного протока в долевой, в III или VI сегмент печени. Зонд, выведенный на переднюю поверхность печени, соединяется с дренажной трубкой с боковыми отверстиями, которая проводится транспеченочно через гепатикоеюноанастомоз в петлю кишки. Дренаж у места выхода из печени фиксируется кетгутовым швом для предупреждения выхода желчи и крови в субдиафрагмальное пространство. Оба конца дренажа выводятся на переднюю стенку ниже реберной дуги.
Рисунок 10. Гепатикоеюностомия по Сейполу

Рисунок 11. Гепатикодуоденостомия на транспеченочном дренаже по Прадери-Смиту

D. Историческое значение имеют операции с использованием «потерянного» дренажа (W.H. Cole (15). Однако на современном этапе, учитывая возможности внутрипросветной эндоскопии и качества аллопротезов, данный принцип представляется перспективным.

Рисунок 13. Инвагинационная ГЕС на СТД по Э.И. Гальперину


При сохранении лишь устья правого и левого печеночных протоков выполняется бигепатикоеюностомия на одном СТД. Дренаж проводится через одну долю печени, перегибается в просвете кишки и пропускается через протоки другой доли печени (рис. 15). В этом случае еюностома не выполняется.
Рисунок 15. Бигепатикоеюностомия на одном СТД по Э.И. Гальперину

Рисунок 16. Билиодигестивный анастомоз по А.А. Шалимову

Рисунок 17. Гепатикоеюноанастомоз по А.А. Шалимову: 1 — гепатикоогепатикоанастомоз; 2 — гепатикоеюноанастомоз с межкишечным анастомозом, дренажем Фелькера, заглушкой приводящей петли

Учитывая данные литературы и собственный опыт, можно рекомендовать следующую тактику. При больших повреждениях протока, диагностированных во время операции или в раннем послеоперационном периоде, показана желчевыводящая операция. Ранняя реконструктивная или восстановительная операция возможны при определенных условиях: при ширине протока не менее 10 мм, отсутствии выраженных воспалительных изменений, достаточной квалификации хирурга и наличии атравматического шовного материала.
На поздних сроках методом выбора является реконструктивная операция: гепатико- или бигепатикоеюностомия на какарстном дренаже. Успех операции определяется сроками травмы, адекватностью метода вмешательства, опытом хирурга и прецинзионностью техники.
Заключение
Резюмируя изложенное выше и сравнивая собственный опыт и результаты многочисленных публикаций, посвященных лечению этой категории больных, следует отметить положительные изменения за последние десять лет. Успех хирургического лечения зависит от правильности выбора срока и метода операции, профессионального мастерства хирурга и материального обеспечения операционной. Большинство молодых хирургов, выполняющих лапароскопическую холецистэктомию, не имеют большого опыта реконструктивно-восстановительных операций на желчных путях. Поэтому знание основополагающих принципов желчной хирургии должно быть непременным условием допуска к любым операциям на желчном пузыре. К выполнению операций на протоках необходимо привлекать наиболее опытных врачей либо переводить больных в отделения, специализирующиеся на гепатобилиарной патологии.
Д.М. Красильников, А.З. Фаррахов, А.И. Курбангалеев
Казанский государственный медицинский университет
Курбангалеев Арсен Ирекович — кандидат медицинских наук, доцент кафедры хирургии № 1
1. Борисов А.Е. Руководство по хирургии печени и желчевыводящих путей. — В двух томах. — СПб: Скифия, 2003. — 488 с.
2. Борисов А.Е., Мирошниченко Ю.М., Верховский В.С. Чрескожное чреспеченочное наружно-внутреннее дренирование желчных протоков в предоперационной подготовке больных с механической желтухой // Вестник хирургии, 1987. — № 11. — С. 154-155.
3. Гальперин Э.И., Кузовлев Н.Ф., Карагюлян С.Р. Рубцовые стриктуры желчных протоков. — М.: Медицина, 1982. — 240 с.
4. Кузовлев Н.Ф. Доброкачественные стенозы печеночных протоков: Автореферат … дис. докт. мед. наук. — М., 1990. — 51 с.
5. Милонов О.Б., Мовчун А.А. Восстановительные и реконструктивные операции на желчных протоках // Реконструктивная хирургия и трансплантология органов. — М., 1973. — С. 115-116.
6. Милонов О.Б., Астрожинков Ю.В., Старикова В.Б. Наружное чреспеченочное дренирование печеночных и желчных протоков: (Обзор литературы) // Хирургия, 1978. — № 10. — С. 131-136.
7. Нечай А.И., Новикова К.В. Причины и предрасполагающие обстоятельства случайных повреждений желчных протоков при холецистоэктомии и резекции желудка // Вестник хирургии, 1991. — № 1. — С. 15-21.
8. Ничитайло М.Е. Хирургическое лечение рубцовых стриктур желчных протоков: Дисс. … канд. мед. наук. — Киев, 1986. — 208 с.
9. Петровский Б.В., Милонов О.Б., Смирнов В.А. Реконструктивная хирургия при поражении внепеченочных желчных протоков. — М., 1980. — 304 с.
10. Савельев В.С., Могучев В.М., Филимонов М.И. Повреждение магистральных желчных протоков при холецистоэктомии // Хирургия, 1971. — № 5. — С. 47-51.
11. Шалимов А.А., Шалимов С.А., Земсков В.С. Реконструктивные операции в хирургии желчных протоков // Восстановительная хирургия органов пищеварительного тракта. — Киев, 1978. — С. 121-128.
12. Шалимов А.А., Копчак В.М., Деревянко А.Ю. Хирургическая тактика при лечении рубцовых стриктур внепеченочных желчных протоков // Реконструктивная хирургия. — Ростов-на-Дону, 1990. — С. 169-171.
13. Шалимов С.А., Короткий В.Н., Ничитайло М.Е. Двойная гепатикоеюностомия при рубцовой стриктуре печеночных протоков // Хирургия, 1983. — № 7. — С. 107-109.
14. Bismuth H., Francj D., Corlette M.B., Hepp J. Long term result of Ronx-en-Y Hepaticojejunostomy // Surg., Gyn., Obstet. — 1978. — V. 146. — P. 161-167.
15. Cole W.H. Strictures of the common duct // Surg. — 1958. — V. 43. — P. 320-324.
16. Praderi R., Estefan A., Gomer — Fossati C. Derivations bilio-jejunales sur anses exclues. Modifications techniques du procede de Hivet-Warren // Lyon Chir. — 1973. — V. 69. — P.459-460.
17. Saupol G., Kurian K. A technique of strictures of the bile duct // Surg., Gyn., Obstet. — 1969. — V. 128. — P. 1071-1076.